Что значит синусовая брадикардия с синусовой аритмией
Что значит синусовая брадикардия с синусовой аритмией
Урежение частоты синусового ритма до 90—100 в минуту у новорожденных расценивается как синусовая брадикардия.
Этиология брадикардии. Синусовая брадикардия у новорожденных младенцев встречается реже (19%), чем тахикардия, носит преимущественно вторичный характер и наблюдается у детей, перенесших перинатальную гипоксию, у детей с гипотиреозом, при остром нарушении мозгового кровообращения с повышением внутричерепного давления нафоне отека головного мозга, при синдроме дыхательных расстройств или как проявление врожденного кардита.
По данным R. Meny et al., брадикардия в неонатальном периоде имеет место намного чаще, чем диагностируется клинически. Мониторинговые исследования показали, что 32,8% обследованных новорожденных имеют кратковременные эпизоды брадикардии, из них 81% составляют недоношенные младенцы. В 72% случаев брадикардия продолжается 10 с и менее, в 26% она регистрируется продолжительностью от 10 до 20 с и у 1,5% младенцев брадикардия протекает более 20 с.
Синусовая брадикардия может быть проявлением снижения функции автоматизма синусового узла, которое возникает из-за повышения активности парасимпатической или понижения активности симпатической части вегетативной нервной системы. Она также возникает как результат прямого воздействия на синусовый узел гипоксии, интоксикации, инфекции.
Диагностика брадикардия.
Синусовая брадикардия приобретает патологические черты в случае длительного урежения сердечного ритма менее 90—100 в минуту у недоношенных и менее 80—90 в минуту у доношенных новорожденных. При редком сердечном ритме возникает состояние неспособности поддерживать адекватный сердечный отток, в результате чего появляются признаки декомпенсации гемодинамики. Снижение периферического кровотока негативно сказывается на перфузии жизненно важных органов, в том числе и головного мозга. Синкопальные состояния, эпизоды апноэ, вторичной асфиксии или внезапные судорожные состояния у новорожденных могут являться результатом затяжных приступов синусовой брадикардии, которая иногда заканчивается остановкой синусового узла и замещающими желудочковыми ритмами. J. Forton считает, что синусовая брадикардия у новорожденных, родившихся в асфиксии, может завершиться фибрилляцией желудочков.
Терапия клинически значимой синусовой брадикардии проводится назначением атропина или изадрина (изопротеренола).
Прогноз зависит от течения основного заболевания.
Синусовая аритмия
Синусовая аритмия выражается в периодически возникающем учащении и урежении ритма сердца в зависимости от фаз дыхания или независимо от них. Синусовая аритмия диагностируется в тех случаях, когда разница между продолжительностью самого длинного и самого короткого интервала Р-Р превышает 10% среднего интервала.
На ЭКГ синусовая аритмия проявляется в периодическом укорочении и удлинении интервала R-R. Форма и направление зубцов предсердного и желудочковых комплексов не изменяются, а длительность интервалов PQ и QT при замедлении ритма увеличивается, при ускорении ритма — уменьшается.
Синусовая аритмия в детском возрасте является физиологическим феноменом. Она обусловлена рефлекторными изменениями тонуса разных отделов вегетативной нервной системы в связи с фазами дыхания, оказывающими влияние на работу синусового узла. Недыхательная синусовая аритмия у новорожденных — часто встречающееся состояние, которое расценивается как проявление вегето дистонии.
Брадикардия. Реальная опасность?
Описаны причины развития различных форм брадикардий, особое внимание уделено синдрому слабости синусового узла (СССУ). Приведены клинические проявления cиндрома слабости синусового узла, подходы к терапии, включая имплантацию электрокардиостимулятора.
The article deals with description of development of different forms of bradycarias with special attention paid to sick sinus syndrome (SSS). Clinical manifestations of SSS are described, therapy methods including implanting of electric cardiostimulator.
Брадикардия — это замедление частоты сердечных сокращений (ЧСС) вследствие снижения функции синусового узла. При брадикардиях страдают клетки водителя ритма первого порядка — синусового узла.
Причинами брадикардии могут являться дисбаланс при повышении активности парасимпатической вегетативной нервной системы и органические необратимые поражения сердца.
Пейсмекерные клетки синусового узла вырабатывают 60–80 импульсов в минуту. Нижней границей нормальной частоты синусового ритма принято считать 60 в минуту. Почти у 25% здоровых молодых мужчин ЧСС в покое колеблется от 50 до 60 в минуту. Снижение ЧСС до значений менее 15% служит еще одним критерием брадикардии.
Брадикардии разделяют по клинико-патогенетическому принципу.
Нейрогенная (вагусная) форма представлена разнообразными вариантами и сопровождает: неврозы с ваготонией, вагоинсулярные кризы, повышение внутричерепного давления, субарахноидальное кровотечение, лабиринтит, язвенную болезнь, скользящую пищеводно-диафрагмальную грыжу, почечные, печеночные, кишечные колики, острый диффузный гломерулонефрит, острый период нижнего инфаркта миокарда (рефлекс Бецольда–Яриша), реконвалесценцию после тяжелых инфекционных заболеваний.
Вагусная брадикардия нередко сочетается с выраженной синусовой аритмией.
Эндокринная брадикардия чаще всего связана со снижением функции щитовидной железы и коры надпочечников.
Токсическая (эндогенная или экзогенная) брадикардия сопутствует выраженным состояниям интоксикации (уремия, печеночная недостаточность). К данной группе относится брадикардия на фоне выраженной гиперкалиемии или гиперкальциемии.
Лекарственная брадикардия встречается при применении бета-адреноблокаторов, недигидропиридиновых антагонистов кальция (верапамил, дилтиазем), антигипертензивных средств центрального действия (клонидин, моксонидин), антиаритмических (амиодарон), сердечных гликозидов, опиатов.
Особые сложности возникают при оценке брадикардии у спортсменов. У тренированных спортсменов (бегунов, пловцов, лыжников) пульс в покое может замедляться до 30–35 в минуту. Брадикардия спортсменов отражает оптимальный уровень нейровегетативной регуляции сердца вне периода нагрузки, относительное снижение симпатического тонуса при повышении тонуса блуждающего нерва. Выявление брадикардии у людей, занимающихся спортом, требует исключения органической патологии сердца.
Конституционально-семейная брадикардия наследуется по аутосомно-доминантному типу. Отличается устойчивостью вегетативного дисбаланса с преобладанием тонуса блуждающего нерва.
Миогенная (органическая) форма брадикардии связана с кардиологическими заболеваниями, такими как гипертрофическая кардиомиопатия, первичная легочная гипертензия [1]. Брадикардия может послужить первым проявлением такого жизнеугрожающего заболевания, как синдром слабости синусового узла (СССУ, дисфункция синусового узла).
В основе СССУ лежат дегенеративные изменения, развитие которых зависит от генетической предрасположенности, нейровегетативных изменений, чувствительности к различным повреждающим факторам.
В большинстве случаев синусовая брадикардия и СССУ отражают разную степень выраженности нарушений пейсмекерной активности и являются различными стадиями единого патологического процесса. Брадикардия при СССУ может выявиться случайно или при обследовании по поводу обмороков. При отсутствии лечения заболевание прогрессирует, нарушения функции синусового узла нарастают.
СССУ — это клинико-электрокардиографический синдром, отражающий структурные повреждения синоатриального узла как водителя ритма сердца первого порядка, обеспечивающего регулярное проведение автоматических импульсов к предсердиям. К СССУ относятся:
СССУ подразделяют на первичный или вторичный.
К первичному СССУ относится дисфункция, вызванная органическими поражениями синоаурикулярной зоны при: ишемической болезни сердца, гипертонической болезни, гипертрофической кардиомиопатии, пороках сердца, миокардитах, гипотиреозе, дистрофии костно-мышечного аппарата, амилоидозе, саркоидозе и др.
Вторичный СССУ возникает при воздействии на синусный узел внешних факторов: гиперкалиемии, гиперкальциемии, лечении β-блокаторами, амиодароном, верапамилом, дигоксином и др.
Среди причин развития брадикардии выделяют вегетативную дисфункцию синусового узла (ВДСУ), наблюдающуюся при гиперактивации блуждающего нерва [2]. Критерии диагностики СССУ и ВДСУ представлены в табл.
Клиническая манифестация СССУ может быть различной. На ранних стадиях течение заболевания может быть бессимптомным даже при наличии пауз более 4 с.
Пациенты с маловыраженной симптоматикой могут жаловаться на чувство усталости, раздражительность, эмоциональную лабильность и забывчивость. По мере прогрессирования заболевания и дальнейшего нарушения кровообращения церебральная симптоматика становится более выраженной (появление или усиление головокружений, мгновенные провалы в памяти, парезы, «проглатывание» слов, бессонница, снижение памяти).
При прогрессировании заболевания отмечаются симптомы, связанные с брадикардией. К наиболее частым жалобам относят ощущение головокружения, резкой слабости, вплоть до обморочных состояний (синдром Морганьи–Адамса–Стокса). Обмороки кардиальной природы характеризуются отсутствием ауры, судорог.
По особенностям клинического проявления выделяют следующие формы СССУ:
1. Латентная форма — отсутствие клинических и ЭКГ-проявлений.
Дисфункция синусового узла определяется при электрофизиологическом исследовании. Ограничений трудоспособности нет. Имплантация электрокардиостимулятора (ЭКС) не показана.
2. Компенсированная форма: слабо выраженные клинические проявления, жалобы на головокружение и слабость, есть изменения на ЭКГ:
а) брадисистолический вариант, имплантация ЭКС не показана;
б) бради/тахисистолический вариант, имплантация ЭКС показана в случаях декомпенсации СССУ под влиянием противоаритмической терапии.
3. Декомпенсированная форма:
а) брадисистолический вариант — определяется стойко выраженная синусовая брадикардия, проявляющаяся нарушением церебрального кровотока (головокружением, обморочными состояниями, преходящими парезами), сердечной недостаточностью. Значительное ограничение трудоспособности. Показаниями к имплантации служат асистолия и ВВФСУ более 3000 мс;
б) бради/тахисистолический вариант — к симптомам брадисистолического варианта декомпенсированной формы добавляются пароксизмальные тахиаритмии (суправентрикулярная тахикардия, фибрилляция предсердий). Пациенты полностью нетрудоспособны. Показания к имплантации ЭКС те же [3, 4].
В начале терапии СССУ отменяют все препараты, которые могут действовать на функцию синусового узла. В дальнейшем возможно применение метаболической терапии с недоказанной эффективностью, назначаемой длительно в течение 3–6 мес непрерывными последовательными курсами:
При прогрессировании нарушений синусового узла может потребоваться установка ЭКС, улучшающего качество жизни, но не увеличивающего ее продолжительность, которая определяется характером и выраженностью сопутствующего органического заболевания сердца [5].
Абсолютные показания к имплантации электрокардиостимулятора:
Синусовый узел является сложно организованной многофункциональной системой. Синусовая брадикардия может служить первым симптомом прогрессирующего дегенеративного процесса в сердечной мышце. Своевременное обследование позволяет выявлять пациентов из группы риска по развитию прогрессирующих нарушений функции синусового узла для своевременной установки ЭКС.
Литература
ГБОУ ВПО ОмГМА МЗ РФ, Омск
Синусовая брадикардия: причины возникновения, опасности и лечение
Синусовая брадикардия: причины возникновения, опасности и лечение
Синусовая брадикардия – нарушение частоты сердцебиения, выражающееся в его замедлении до показателя менее 60 ударов в минуту. Она может быть как вариантом нормы, так и свидетельствовать о патологиях. Физиологическая форма часто наблюдается у спортсменов, нормой является замедление сердцебиения у спящих людей.
Факторы риска, виды
Физиологическая брадикардия свидетельствует о том, что у людей преобладает тормозящее воздействие нервной системы на активность сердца.
Физиологическая синусовая брадикардия не вызывает опасений в следующих случаях:
Патологическая форма
К патологии замедление частоты сердцебиения относят в следующих случаях:
Причины
Синусовая брадикардия сама по себе не является заболеванием. Это симптом, который может сопровождать развитие других болезней. К их числу относятся:
Симптомы
Выраженность клинических проявлений напрямую связана с тем, на сколько ударов становится реже пульс.
При частоте сердцебиения в диапазоне 50 — 60 ударов клиническая картина выглядит следующим образом:
Таким образом, на брадикардию в данном случае будет указывать только замедленный пульс.
При пульсе от 30 до 40 симптомы следующие:
При пульсе 30-39 ударов возникает выраженная синусовая брадикардия:
Синусовая брадикардия может проявлять себя по-разному: быть приступообразной или хронической. Приступ может длиться несколько минут, часов, дней. Хроническая форма более благоприятна с точки зрения прогноза, особенно если замедление небольшое – от 50 до 60 ударов. В таких случаях организм может перестроиться и приспособиться к урежению ритма.
Внезапные приступы несут большую опасность, особенно, если замедлению сердцебиения предшествовала тахикардия.
Диагностика
Первичный диагноз может быть поставлен на основании жалоб пациента и осмотра. Достоверно подтвердить или исключить его можно при помощи проведения ЭКГ.
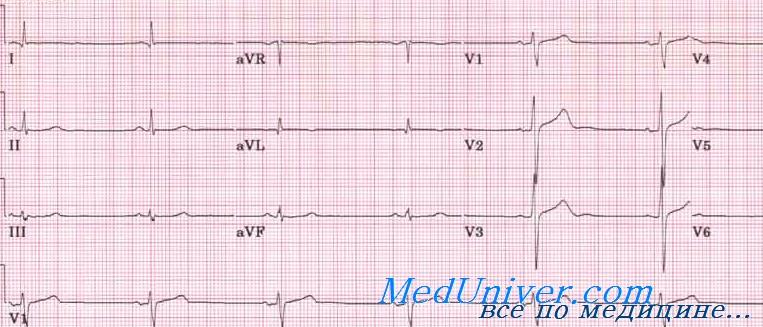
Синусовая брадикардия на кардиограмме будет отражаться увеличением промежутков между желудочковыми комплексами и правильным синусовым ритмом.
При этом диагнозе кардиограмма практически аналогична нормальной, за исключением более редких сокращений. Если в момент проведения кардиограммы зарегистрировать эпизод брадикардии не удалось, то следует провести холтеровское исследование. Эта процедура подразумевает ношение пациентом в течение суток специального аппарата, который автоматически снимает и записывает все необходимые показатели.
Для обнаружения поражений органической природы сердца применяют ультразвуковое исследование.
Также могут быть проведены лабораторные исследования. Они включают анализ электролитного состава крови, анализ на гормоны, определение токсинов, а также бактериологический анализ при подозрении на инфекционные причины нарушения сердцебиения.
Лечение
Если возникает физиологическая синусовая брадикардия, лечения не требуется.
Показаниями к проведению лечения являются:
Синусовая брадикардия подразумевает амбулаторное лечение, однако при тяжелых случаях пациент может быть госпитализирован.
Медикаментозное лечение
Чем лечить синусовую брадикардию, если она не является физиологической?
При брадикардии необходим прием препаратов, которые стимулируют сокращения, а также нивелируют действие вегетативной нервной системы на проводящие пути. К таким лекарственным средствам относятся:
Эти лекарства целесообразно принимать в период восстановления частоты сердцебиения, при приведении показателя к норме их отменяют.
Также возможно применение фитотерапии. Увеличить ЧСС и поднять АД помогут элеутерококк, женьшень.
При хронической форме синусовой брадикардии необходимо использование препаратов, направленных на активизацию процессов метаболизма. Это:
Сложные формы брадикардии, сопровождающиеся потерей сознания и развивающиеся на фоне поражений органической природы, устраняются при помощи хирургического вмешательства. В таких случаях устанавливается электрокардиостимулятор.
Экстренная помощь
Экстренная помощь необходима, когда у пациента отмечается ухудшение общего состояния на фоне снижения ЧСС менее 50 ударов в минуту.
Необходимо уложить пациента на спину и обеспечить доступ кислорода.
После этого следует проверить наличие сознания, дыхания. В случае их отсутствия проводится массаж сердца и искусственное дыхание.
Смогут быть использованы следующие медикаменты:
Прогноз
Устранение симптомов синусовой брадикардии наблюдается в 95% случаев.
Практически у всех пациентов (90-95%) достаточно проведения медикаментозного лечения.
5-10% случаев требует имплантация кардиостимулятора. Проведение этой процедуры восстанавливает нормальный ритм во всех случаях сразу же после вмешательства.
Если при обнаружении проблемы не начать лечение, возможно развитие осложнений. Среди негативных последствий выделяют усугубление проявлений ишемии, инфаркт миокарда, инсульт, сердечную недостаточность, остановку сердца.
Профилактика
В первую очередь к профилактическим мероприятиям следует отнести здоровый образ жизни. Это отказ от употребления спиртного, курения, контроль за рационом питания. Из меню потребуется исключить сладкое и жирное. Необходимо заниматься спортом, однако объем допустимых физических нагрузок рекомендуется согласовать с врачом.
Любые заболевания должны устраняться сразу после обнаружения, чтобы не допускать их перехода в хроническую форму.
Лекарственные препараты разрешается принимать только по назначению специалиста. Не следует пытаться устранить симптом самостоятельно.
При возникновении настораживающих симптомов необходимо сразу обращаться к врачу, проходить обследования и начинать лечение сердца при выявлении патологии.
При наличии любых отклонений в работе сердца необходимо в обязательном порядке проходить профилактические осмотры. И чем раньше пациент запишется на консультацию, тем лучше.
Что такое синусовая аритмия
Синусовая аритмия представляет собой изменение частоты или ритмичности сердечных сокращений при отсутствии других нарушений работы проводящей системы сердца. Она может встречаться у здоровых людей и быть физиологической. Но зачастую она бывает патологической, то есть связанной с различными заболеваниями и нарушениями.
Причины синусовой аритмии
Физиологическая синусовая аритмия очень часто встречается у здоровых людей. Сердце человека чутко реагирует на изменения работы организма и сигналы нервной системы. Так, при физической нагрузке частота сердечных сокращений увеличивается, а во время отдыха опять возвращается к обычным 60 – 80 ударам в минуту.
Фаза дыхания также влияет на частоту сердечных сокращений. На вдохе они становятся реже, на выдохе – чаще. Такие учащения-урежения, в принципе, как раз и можно охарактеризовать как физиологическую синусовую аритмию. У детей и подростков иногда бывает другой ее вариант: неравные временные промежутки между «соседними» сокращениями сердца. Это проявление незрелости нервной системы. По мере взросления она самостоятельно проходит. Кроме того, у спортсменов и людей с хорошей физической подготовкой частота сердечных сокращений может быть реже 60 ударов в минуту. Это явление называется физиологической брадикардией, и его тоже можно назвать разновидностью «нормальной» синусовой аритмии.
Патологическая синусовая аритмия возникает как следствие болезней, в том числе:
Иногда причину синусовой аритмии выявить не удается.
Симптомы и осложнения синусовой аритмии
Физиологическая аритмия обычно не вызывает никаких неприятных ощущений и последствий.

Редкие сердечные сокращения приводят к тому, что к органам и тканям поступает недостаточное количество крови, они испытывают недостаток кислорода и питательных веществ, и это отрицательно сказывается на их жизнедеятельности. Среди частых осложнений синусовой брадикардии — инсульты, сердечная недостаточность, инфаркты миокарда. Это состояние может спровоцировать даже остановку сердца (так называемую внезапную сердечную смерть).
Синусовая тахикардия – это учащение сердечных сокращений, обычно до 120, иногда до 150 ударов в минуту. Ее признаками являются ощущение учащенного сердцебиения, сжимающие боли в груди (иногда), приступы слабости и головокружения, потеря сознания. При синусовой тахикардии сердце наполняется кровью меньше, чем нужно. Снижается артериальное давление. Органы (в первую очередь, сама сердечная мышца) недостаточно кровоснабжаются. Синусовая тахикардия нередко осложняется развитием инфаркта миокарда и сердечной недостаточности.
Патологическая синусовая экстрасистолия обычно проявляет себя ощущением замирания сердца с последующим сильным толчком в груди, либо приступами усиленного сердцебиения. Они могут сопровождаться болями в области сердца, бледностью кожи, ощущением тревоги, нехватки воздуха.
Иногда все эти нарушения никак человеком не ощущаются.
Лечение синусовой аритмии
Физиологическая синусовая аритмия лечения не требует.
Для избавления от патологической синусовой аритмии нужно вылечить заболевание, следствием которого она является. Аритмия достаточно часто является симптомом обструктивного апноэ сна.
Запишитесь к сомнологу, если помимо аритмии у вас есть какие-то из перечисленных симптомов:
Если по результатам ночной полисомнографии у пациента будет выявлено обструктивное апноэ сна средней или тяжелой степени, ему эффективно поможет СИПАП-терапия. Это аппаратный метод лечения, который с первой ночи лечения устраняет храп, остановки дыхания во сне и нарушения сердечного ритма, вызванные апноэ.
При синусовой тахикардии лечение преимущественно медикаментозное и направлено на снижение частоты сердечных сокращений. Для этого применяют успокоительные препараты (пустырник, валериана), бета-адреноблокаторы и др.
Лечение синусовой брадикардии направлено на повышение частоты сердечных сокращений. Для этого применяют как лекарственные препараты (симпатомиметики, холиноблокаторы), так и вживление электрокардиостимулятора при тяжелой брадикардии, угрожающей жизни больного.
Синусовая экстрасистолия лечится антиаритмическими средствами.
Профилактика синусовой аритмии
Предупредить развитие различных нарушений сердечного ритма, в том числе синусовой аритмии, помогает здоровый образ жизни. Правильно подобранная диета с ограничением сладкого и жирного, несложные физические упражнения или прогулки – достаточно эффективные средства профилактики синусовой аритмии.
Большое значение имеет отказ от вредных привычек. Аритмиями перечень заболеваний, вызываемых употреблением алкоголя и курением, далеко не исчерпывается.

Храп, апноэ, бессонница или другие проблемы? Обращайтесь в Центр медицины сна на базе Клиники реабилитации в Хамовниках. Мы обязательно вам поможем! Задавайте вопросы и записывайтесь на консультацию по телефонам: +7 (495) 775-60-33.
Нарушения сердечного ритма
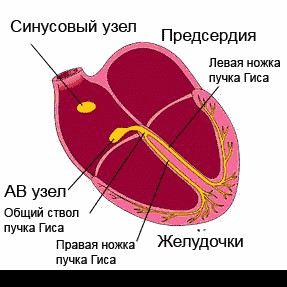
Сердце человека в нормальных условиях бьется ровно и регулярно. Частота сердцебиения в минуту при этом составляет от 60 до 90 сокращений. Данный ритм задается синусовым узлом, который называется также водитель ритма. В нем имеются пейсмекерные клетки, от которых возбуждение передается далее на другие отделы сердца, а именно на атрио-вентрикулярный узел, и на пучок Гиса непосредственно в ткани желудочков.
Данное анатомо-функциональное разделение важно с позиции типа того или иного нарушения, потому что блок для проведения импульсов или ускорение проведения импульсов могут возникнуть на любом из этих участков.
Нарушения ритма сердца и его проводимости носят название аритмий и представляют собой состояния, когда сердечный ритм становится меньше нормы (менее 60 в минуту) или больше нормы (более 90 в минуту). Также аритмией является состояние, когда ритм является нерегулярным (неправильным, или несинусовым), то есть исходит из любого участка проводящей системы, но только не из синусового узла.
Классификация
Все нарушения ритма и проводимости классифицируются следующим образом:
В первом случае, как правило, происходит ускорение сердечного ритма и/или нерегулярное сокращение сердечной мышцы. Во втором же отмечается наличие блокад различной степени с урежением ритма или без него.
В целом к первой группе относятся нарушение образования и проведения импульсов:
Причины аритмии сердца
Причины аритмии (возникновения нарушений ритма сердца) настолько многообразны, что перечислить абсолютно все является очень трудной задачей. Тем не менее, во многих случаях именно от причины аритмии зависит ее безопасность для жизни больного, дальнейшая тактика лечения.
Предложено множество различных классификаций причин аритмии, однако ни одна из них в настоящее время не является общепринятой. Наиболее приемлемой для пациента мы считаем следующую классификацию. Она основывается на признаке наличия или отсутствия у больного первичного заболевания сердца. Если имеется заболевание сердца, аритмию называют органической, а если заболевания сердца нет — неорганической. Неорганические аритмии принято также называть функциональными.
Органические аритмии
К органическим аритмиям относятся:
Функциональные аритмии
Это также достаточно большая группа, включающая:
Одинаково ли проявляются нарушения ритма сердца?
Все нарушения ритма и проводимости клинически проявляют себя по разному у разных пациентов. Часть больных никаких симптомов не ощущает и узнает о патологии только после планового проведения ЭКГ. Эта часть больных незначительна, так как в большинстве случаев пациенты отмечают явную симптоматику.
Так, для нарушений ритма, сопровождающихся учащенным сердцебиением (от 100 до 200 ударов в мин), особенно для пароксизмальных форм, характерно резкое внезапное начало и перебои в сердце, нехватка воздуха, болевой синдром в области грудины.
Некоторые нарушения проводимости, например пучковые блокады, ничем не проявляются и распознаются только на ЭКГ. Синоатриальная и атрио-вентрикулярная блокады первой степени протекают с незначительным урежением пульса (50-55 в мин), из-за чего клинически могут проявляться лишь незначительной слабостью и повышенной утомляемостью.
Блокады 2 и 3 степени проявляются выраженной брадикардией (меньше 30-40 в мин) и характеризуются кратковременными приступами потери сознания.
Кроме этого, любое из перечисленных состояний может сопровождаться общим тяжелым состоянием с холодным потом, с интенсивными болями в левой половине грудной клетки, снижением артериального давления, общей слабостью и с потерей сознания. Эти симптомы обусловлены нарушением сердечной гемодинамики и требуют пристального внимания со стороны врача.
Разновидности аритмий
Большинство людей под аритмией подразумевает беспорядочные сокращения сердечной мышцы («сердце бьется, как захочет»). Однако это не совсем так. Врач этот термин использует при любом нарушении сердечной деятельности (урежение или учащение пульса), поэтому виды аритмий можно представить следующим образом:
По частоте сердечного ритма различают 3 формы мерцательной аритмии:
На ЭКГ при МА зубец Р не регистрируется, потому что нет возбуждения предсердий, а определяются только предсердные волны f (частота 350-700 в минуту), которые отличаются нерегулярностью, различием формы и амплитуды, что придает электрокардиограмме своеобразный вид.
Причиной МА могут быть:
Частота встречаемости трепетания предсердий (ТП) в 20-30 раз ниже, чем МА. Для него также характерны сокращения отдельных волокон, но меньшая частота предсердных волн (280-300 в минуту). На ЭКГ предсердные волны имеют большую амплитуду, чем при МА.
Интересно, что на одной ЭКГ можно видеть переход мерцания в трепетание и наоборот.
Причины возникновения трепетания предсердий аналогичны причинам формирования мерцания.
Симптомы мерцания и трепетания часто отсутствуют вообще, но иногда отмечаются некоторые клинические проявления, вызванные беспорядочной деятельностью сердца или симптомы основного заболевания, В общем, яркой клинической картины такая патология не дает.
Синдром слабости синусового узла
Эта патология возраст не выбирает, однако предпочитает определенные условия:
Заподозрить синдром слабости синусового узла можно по характерным для него признакам:
Последствием синдрома дисфункции синусового узла является внезапное возникновение приступа Адамса-Морганьи-Стокса и асистолия (остановка сердечной деятельности).
Медикаментозное лечение этого синдрома сводится к применению атропина, изадрина, препаратов белладонны. Однако, учитывая, что эффект от консервативного лечения, как правило, небольшой, больным показана имплантация постоянного кардиостимулятора.
Атриовентрикулярная (АВ) блокада — нарушение проведения возбуждения в желудочки из предсердий, с задержкой или прекращением проведения импульса. Она зачастую является спутницей воспалительных и дегенеративных процессов, происходящих в сердечной мышце, инфаркта миокарда или кардиосклероза. Повышенный тонус блуждающего нерва тоже играет определенную роль в формировании атриовентрикулярной блокады.
Атриовентрикулярная блокада, являясь последствием органических поражений сердца, сама дает еще худшие осложнения, в результате которых значительно возрастает опасность летального исхода. Если атриовентрикулярная блокада 1 ст. лечится путем воздействия на основное заболевание, то АВ блокада может переходить в полную, что нарушает кровоснабжение жизненно важных органов, которое приводит к развитию сердечной недостаточности. А это уже плохое последствие, поэтому лечение откладывать нельзя, больного госпитализируют и назначают препараты, стимулирующие сердечную деятельность в инъекционных растворах с постоянным наблюдением за состоянием пациента. Если брадикардия резко выраженная, отмечается тяжелая сердечная недостаточность, больному в экстренном порядке имплантируют искусственный водитель ритма.
_575.gif)