Что значит субъединичная вакцина
Различные типы вакцин против COVID-19
Данная статья входит в серию публикаций, посвященных разработке и распределению вакцин. Узнайте больше о вакцинах, о принципах их действия и о том, как обеспечивается их безопасность и справедливое распределение, в серии публикаций ВОЗ «Все о вакцинах».
По состоянию на декабрь 2020 г. разрабатывается более 200 вакцин-кандидатов против COVID-19. Из них по меньшей мере 52 вакцины-кандидата проходят исследования с участием людей. Несколько других вакцин в настоящее время находятся на этапах I/II и в ближайшие месяцы перейдут на этап III (для получения дополнительной информации об этапах клинических исследований см. третью часть нашего обзора Как разрабатывают вакцины?).
Зачем разрабатывать так много вакцин?
Как правило, все многочисленные вакцины-кандидаты, прежде чем какие-либо из них будут признаны безопасными и эффективными, должны пройти тщательные клинические исследования. Например, из всех вакцин, которые исследуются в лабораториях и испытываются на лабораторных животных, достаточно эффективными и безопасными для того, чтобы перейти к их клиническим исследованиям с участием людей, будут признаны примерно семь из ста. Из вакцин, которые достигают стадии клинических исследований, успешной оказывается только одна из пяти. Наличие большого количества различных вакцин в разработке повышает вероятность того, что одна или несколько вакцин будут признаны безопасными и эффективными для иммунизации приоритетных групп населения.
Различные типы вакцин
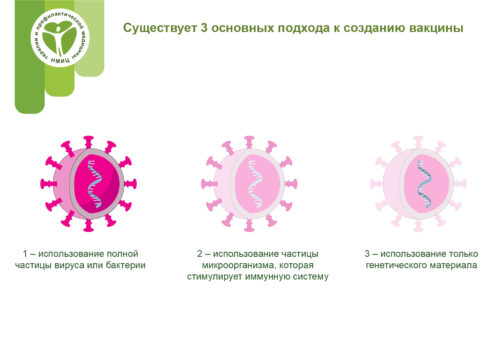
Различают три основных подхода к разработке вакцин в зависимости от того, что используют для иммунизации: цельный вирус или бактерию; фрагменты микроорганизма, вызывающие иммунный ответ; только генетический материал, содержащий код для синтеза конкретных белков, а не цельный вирус.
Инактивированная вакцина
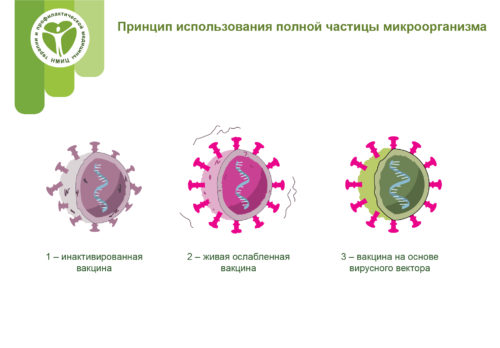
В первом способе создания вакцины используются болезнетворные вирус или бактерия, или очень похожие на них микроорганизмы, которые инактивируют (убивают) с помощью химических реагентов, тепла или радиации. Этот метод основывается на технологиях, которые, как было доказано, эффективно защищают человека, – они применяются для изготовления вакцин против гриппа и полиомиелита – и позволяет наладить достаточно масштабное производство вакцин.
Однако для его применения требуются специальные лабораторные помещения, в которых можно безопасно выращивать вирус или бактерию, цикл производства может быть относительно длительным, а для иммунизации, скорее всего, потребуется введение двух или трех доз.
Живая ослабленная вакцина
В живой вакцине используется ослабленный или очень похожий вирус. Примеры вакцин этого типа – вакцина против кори, эпидемического паротита и краснухи (КПК) и вакцина против ветряной оспы и опоясывающего лишая. В этом способе используется технология, аналогичная получению инактивированной вакцины, и он может применяться для массового производства. Однако вакцины этого типа могут оказаться неприемлемыми для людей с ослабленной иммунной системой.
Вирусная векторная вакцина
В этом виде вакцины используется безопасный вирус, который доставляет специфические субэлементы (белки) соответствующего микроорганизма, благодаря чему вакцина способна активировать иммунный ответ, не вызывая болезни. С этой целью в безопасный вирус вводится код для формирования определенных частей соответствующего патогена. Такой безопасный вирус затем используется в качестве платформы или вектора для доставки в клетки организма белка, который активирует иммунный ответ. Примером этого типа вакцин, которые могут быть разработаны в короткие сроки, является вакцина против Эболы.
Субъединичные вакцины
В субъединичных вакцинах используются только специфические фрагменты (субъединицы) вируса или бактерии, которые иммунная система должна распознать. Они не содержат цельных микроорганизмов или безопасных вирусов в качестве вектора. В качестве субъединиц могут использоваться белки или сахара. Большинство вакцин, применяемых в календаре детских прививок, являются субъединичными и защищают от таких болезней, как коклюш, столбняк, дифтерия и менингококковый менингит.
Вакцины на основе генетического материала (нуклеиновых кислот)
В отличие от вакцин на основе ослабленных или нежизнеспособных цельных микроорганизмов или их фрагментов, в вакцине на основе нуклеиновых кислот используется участок генетической структуры, содержащий программу для генерации специфических белков, а не цельный микроорганизм. ДНК и РНК содержат код, который используется клетками нашего организма для выработки белков. При этом ДНК сначала превращается в информационную РНК, которая затем используется в качестве программы для продуцирования специфических белков.
Вакцина на основе нуклеиновой кислоты доставляет в клетки нашего организма определенный набор инструкций в виде ДНК или мРНК, побуждая их синтезировать нужный специфический белок, который иммунная система нашего организма должна распознать и дать на него иммунный ответ.
Технология с использованием генетического материала представляет собой новый способ получения вакцин. До пандемии COVID-19 ни одна из них еще не прошла через все стадии процесса одобрения для введения людям, хотя некоторые ДНК-вакцины, в том числе для определенных видов рака, проходили исследования с участием людей. Из-за пандемии исследования в этой области продвигались очень быстро, и на некоторые вакцины против COVID-19 на основе мРНК выдаются разрешения для использования в чрезвычайных ситуациях; а это означает, что теперь они могут вводиться людям, а не только использоваться в клинических исследованиях.
Что значит субъединичная вакцина
Что такое расщепленная или СПЛИТ–вакцина («split» – расщеплять)?
Выделенные вирусы (вирионы) очищают, а затем разрушают каким–нибудь химическим веществом (например, диэтиловым эфиром). Такая вакцина содержит все вирусные белки: гемагглютинин, нейраминидазу и белки нуклеопротеида вируса. За счет дополнительной очистки в такой вакцине еще меньше токсичных субстанций, в т.ч. липидов, по сравнению с любой цельновирионной вакциной. Следовательно, она значительно менее реактогенная, при этом сплит–вакцина сохраняет максимальную иммуногенность.
Типичными представителями сплит–вакцин являются французский «Ваксигрип».
Наличие в вакцине внутренних антигенов вируса (нуклеокапсида и матриксного белка), по мнению создателей вакцины «Ваксигрип», защищает не только от ежегодных вариантов вируса гриппа, но частично и от всех возможных разновидностей вируса, поскольку внутренние антигены не особенно подвержены мутациям.
Итак, теоретически сплит–вакцины выигрывают в иммуногенности, которая напрямую связана с эффективностью вакцины, за счет наличия внутренних антигенов вируса.
Сплит–вакцины разрешено применять у детей с 6–ти месячного возраста, а также у пожилых людей, страдающих хроническими заболеваниями, в том числе у больных бронхиальной астмой.
Что лучше – сплит–вакцина или субъединичная вакцина?
Современные инактивированные вакцины мало отличаются между собой по иммуногенности, т.е. способности вызывать выработку антител и создавать иммунитет против гриппа.
Один из основных доводов в пользу сплит–вакцин – внутренние антигены вируса гриппа имеют определенное, но не основное, значение в формировании противогриппозного иммунитета. Встречаются утверждения, что ввиду отсутствия в субъединичных вакцинах внутренних антигенов вируса, защитная эффективность субъединичных вакцин несколько ниже, чем у сплит–вакцин (на 10–15%). Таким образом, скорее теоретически, сплит–вакцины имеют некоторый «запас» профилактической эффективности по сравнению с субъединичными вакцинами. Исследования, проведенные в Италии, показали, что в группе сплит–вакцин одни обладают достаточно высокой реактогенностью по сравнению с другими.
Сравнивая реактогенность, т.е. переносимость Сплит– и субъединичных вакцин, исследователи показали очень хорошую безопасность для всех сравниваемых вакцин, но результат был лучше у поколения субъединичных вакцин (0,9–1,3% против 1–1,8% для Сплит–вакцин; результаты исследования SVEVA, Италия). Вероятно, Сплит–вакцины проигрывают в безопасности, поскольку все таки содержат некоторое количество липидов вируса.
Вакцина от гриппа: как это работает
Поделиться:
С наступлением осени неотвратимо приближается очередной осенне-зимне-весенний виток эпидемии гриппа, а значит, и сезон вакцинации. Давайте поговорим о том, каким образом противогриппозная вакцина защищает нас от инфекции.
Иммунная ловушка
Все вакцины для профилактики гриппа, как, впрочем, любые другие, действуют по принципу: предупрежден — значит вооружен. Роль «предупредительного выстрела» играет сам препарат. При этом вакцина вовсе не вызывает инфлюэнцу — она лишь готовит иммунную систему к возможному инфицированию.
В задачу иммунной системы входит своевременное распознавание и уничтожение чужеродных объектов, постоянно штурмующих организм. Важным инструментом в ее деятельности является особый класс белков — антитела. Они помогают выявить, «узнать» и нейтрализовать вирусы и бактерии, связываясь с определенной молекулой, представляющей собой часть бактериальных клеток, — антигеном.
Читайте также:
Прививка от гриппа во время эпидемии
Иногда после перенесенного заболевания формируется так называемый приобретенный иммунитет. В таком случае организм становится временно или постоянно невосприимчивым к антигенам данного возбудителя. При этом приобретенный иммунитет может быть как естественным, т. е. развившимся после болезни (к примеру, после ветряной оспы), так и искусственным, созданным благодаря человеческим знаниям и умениям.
В результате искусственно приобретенного постпрививочного иммунитета и формируется защита против вируса гриппа после вакцинации.
Защитный механизм
После введения вакцины иммунная система человека распознает вирусные антигены. Несмотря на то что ослабленные или инактивированные возбудители, введенные в организм, не вызывают самой болезни, иммунитет начинает активную борьбу с ними, вырабатывая антитела. Часть из них свяжется с антигенами, а другая продолжит циркулировать в крови в поисках потенциального возбудителя. Пока их активность сохраняется, организм защищен от инфекции: любая вирусная частица, проникшая в кровь, будет найдена и «обезоружена».
С момента введения вакцины для профилактики гриппа до часа Х, когда иммунная система включится в работу и начнет вырабатывать антитела, проходит около 2–3 недель. Спустя этот срок вакцинированный человек уже находится под «протекторатом» поствакцинального иммунитета. Его длительность в случае с гриппом зависит от индивидуальных особенностей иммунной системы человека и варьирует от 6 до 12 месяцев.
Виды вакцин: живые и мертвые
Большинство производителей вакцин создают препараты, выращивая вакцинный вирус гриппа в куриных яйцах. Распространенность этой технологии обусловлена тем, что вирусы гриппа прекрасно размножаются в «яично-куриной» среде, а сами «инкубаторы» легкодоступны и экономичны. После того как вируссодержащая жидкость, образовавшаяся внутри яиц после их «инфицирования», собрана, вирусы гриппа ослабляют или инактивируют (т. е. убивают), а затем очищают и тестируют.
После ослабления вируса получают так называемую живую вакцину. Возбудитель гриппа здесь жив, однако он претерпел настолько значительные изменения, что растерял всю агрессивность. Такой вирус не в состоянии вызвать заболевание, зато для иммунной системы выглядит совсем как «настоящий». Живые вакцины — наиболее эффективный способ формирования иммунитета. Так, длительность защиты от гриппа после введения живой вакцины составляет от 10 до 12 месяцев.
Однако нельзя обойти стороной и тот факт, что именно эти препараты относятся к числу наиболее рискованных. Если в иммунной системе прививаемого есть какой-либо серьезный дефект, вакцинация может стать причиной инфицирования. Опасные нарушения иммунной защиты развиваются на фоне хронических заболеваний в стадии обострения, вследствие приема иммунодепрессантов, злокачественных новообразований и т. д.
Торговые марки: в России зарегистрированы две живые вакцины — Инфлювир и Ультравак. Они представляют собой порошок, из которого непосредственно перед применением готовят капли в нос.
Все остальные существующие в природе на сегодняшний день вакцины относятся к инактивированным, содержащим «почившие» вирусные частицы. Кстати, они тоже бывают разными.
1. Цельновирионные вакцины содержат неразрушенные, цельные, но инактивированные вирусы гриппа. Препараты этого ряда обеспечивают достаточно мощный и длительный иммунный ответ, однако отличаются высокой способностью вызывать постпрививочные реакции (реактогенностью), поэтому их применяют только для иммунизации взрослых (с 18 лет).
Торговые марки: Грипповак (Россия).
2. Расщепленные, или сплит-вакцины содержат инактивированные и разрушенные частицы вируса. Эти препараты проходят через процедуру высокой очистки, позволяющую выделить и изъять белки куриного эмбриона, поэтому их можно вводить в том числе и аллергикам, чувствительным к белку куриных яиц. Кроме того, сплит-вакцины очень хорошо переносятся и достаточно редко вызывают постпрививочные явления. Предположительно, это свойство приобретается в результате разрушения пространственной структуры вируса гриппа. Препараты этого ряда разрешены к применению для взрослых и детей старше 6 месяцев.
Торговые марки: Бегривак (Германия), Ваксигрип (Франция), Флюарикс (Россия).
3. Субъединичные вакцины содержат только два поверхностных вирусных белка, которые играют самую важную роль в стимуляции иммунного ответа. Остальные белки вирусного вириона, так же как и белки куриного эмбриона, удаляются в процессе очистки. Этот тип вакцин отличается высокой эффективностью и крайне низкой реактогенностью. Применяется у взрослых и детей старше 6 месяцев.
Торговые марки: Гриппол (Россия), Инфлювак (Нидерланды), Агриппал (Италия).
Кроме того, вакцины от гриппа различаются количеством и видом антигенов вирусов гриппа, входящих в их состав. Этот момент имеет существенное значение при выборе препарата, но о нем мы поговорим в следующий раз.
Прививка от гриппа
Варианты вакцин
Первые вакцины против гриппа производились из убитых или обезвреженных вирусов, они называются цельновирионными, а также из аттенуированных штаммов, так называемые, живые вакцины. Практически все современные прививки для профилактики гриппа относятся к инактивированным (убитым) вакцинам со сменяемым штаммовым составом. Вирусы гриппа для всех без исключения прививок выращиваются на куриных эмбрионах, что находит свое отражение в списках противопоказаний при вакцинации.
Большинство инактивированных цельновирионных прививок от гриппа состоят из очищенных и концентрированных вирусов, культивированных на куриных эмбрионах, инактивированных формалином или УФ-облучением. Инактивированные прививки в свою очередь подразделяются на цельновирионные, основу которых составляют неразрушенные цельные вирусы гриппа; предварительно убитые и очищенные, расщепленные, или сплит-вакцины, которые включают в себя частички разрушенных вирионов, то есть полный антигенный состав (наружные и внутренние белки). Также применяются субъединичные вакцины против гриппа, которые состоят из смеси двух белков вируса: гемагглютинина и нейраминидазы. Поэтому эти вакцины имеют минимальное количество побочных реакций.
Виросомальные вакцины – новая технология в изготовлении прививочного материала. Данные прививки содержат инактивированный виросомальный комплекс с поверхностными антигенами вируса гриппа. Виросомы усиливают иммунный ответ на вакцинацию. Виросомальная вакцина не содержит консервантов (тиомерсал) и отличается хорошей переносимостью.
В России используются преимущественно следующие инактивированные трехвалентные прививки против гриппа: «Грипповак», «Ваксигрип», «Бегривак», «Агриппал S1», «Гриппол», «Гриппол плюс», «Инфлювак», «Флюарикс», «Инфлексал V» (вирсомальная вакцина). Всего в России зарегистрировано 18 прививок.
Классификация тривалентных вакцин от гриппа
Живые вакцины
Инактивированные вакцины
Классификация четырехвалентных вакцин от гриппа
Реактогенность – свойство вакцины вызывать при введении в организм какие-либо побочные эффекты (повышение температуры тела, местный отек и т.д.)
Принципы и цели вакцинации
Вакцинация особенно важна для людей из групп повышенного риска развития серьезных осложнений гриппа, а также для людей, живущих вместе с людьми из групп высокого риска или осуществляющих уход за ними. ВОЗ рекомендует ежегодную вакцинацию против гриппа для следующих групп населения: беременные женщины на любой стадии беременности; дети от 6 месяцев до 5 лет; пожилые люди 65 лет и старше; люди с хроническими болезнями; работники здравоохранения.
С 2006 года вакцинация от гриппа включена в Национальный календарь профилактических прививок РФ. Ежегодной вакцинации подлежат: дети с 6 месяцев, дети, посещающие дошкольные учреждения, учащиеся 1-11 классов, студенты высших профессиональных и средних профессиональных учебных заведений, взрослые, работающие по отдельным профессиям и должностям (работники медицинских и образовательных учреждений, транспорта, коммунальной сферы и др.), взрослые старше 60 лет.
Важно отметить, что состав вакцин меняется каждый год. Это делается для обеспечения максимальной защиты от «дикого» вируса гриппа. Данный процесс осуществляется под контролем Всемирной организации здравоохранения. Именно она занимается прогнозированием штаммов вируса гриппа, которые будут циркулировать в ожидаемом сезоне, и рассылает эти штаммы производителям прививок. В большинстве стран вакцинацию против гриппа проводят ежегодно.
Эффективность вакцин
Применение прививки против гриппа снижает уровень заболеваемости в 1,4-1,7 раза, способствует уменьшению тяжести заболевания, предупреждает развитие тяжелых осложнений и смертельных исходов. Прививка эффективна во всех возрастных группах примерно в диапазоне 70-90 % случаев.
В результате иммунизации у здоровых взрослых сокращается число госпитализаций по поводу пневмонии на 40%, а среди пожилых людей — на 45-85%. Кроме того, на 36-69% снижается частота среднего отита, на 20% — обострений хронического бронхита, на 60-70% сокращается количество обострений бронхиальной астмы. В организованных коллективах пожилых людей (дома престарелых, интернаты) смертность от гриппа снижается на 80%.
Иммунитет после введения вакцины формируется через 14 дней и сохраняется в течение всего сезона. К сожалению, иммунитет, вырабатываемый после вакцинации, кратковременный. Это в значительной степени обусловлено высокой изменчивостью циркулирующего вируса гриппа, появлением нового или даже возвратом старого подтипа вируса. В связи с этим противогриппозный иммунитет, выработанный в предыдущем году, не спасает от заболевания в текущем году. Поэтому необходима ежегодная иммунизация с использованием прививки только текущего года производства. Проведение прививок прошлогодними вакцинами эффективно только в 20-40 %.
Поствакцинальные реакции
Цельновирионные прививки от гриппа обладают относительно высокой реактогенностью. Поэтому при их применении могут развиваться общие реакции в виде повышения температуры тела, головной боли, слабости, а также местные реакции в виде отечности, покраснения и болезненности в месте введения. Обычно эти реакции слабо выражены и проходят самостоятельно.
Субъединичные, сплит-вакцины и виросомальные являются наименее реактогенными из всех прививок против гриппа. Только в 3% случаев у привитых допускается развитие побочных реакций.
Риск поствакцинальных осложнений
Противопоказания
Для всех гриппозных вакцин:
Вакцинация от гриппа откладывается до окончания острых проявлений заболевания и обострения хронических заболеваний. При нетяжелых ОРВИ, острых кишечных и других заболеваниях вакцинацию проводят сразу же после установления нормальной температуры у больного.
Живая вакцина не применяется у детей до 3 лет, беременных женщин и у людей с нарушениями иммунитета.
Когда прививать?
Начинать прививки от гриппа детям можно с 6 месяцев. Вакцинация против гриппа проводится ежегодно.
Дети с 6 месяцев до 3 лет ранее не прививавшиеся против гриппа вакцинируются 2-кратно по 0,25 мл с интервалом 1 месяц.
3 типа вакцин от COVID-19: в чем их особенности
По состоянию на конец 2020 года в мире разрабатывалось более 200 вакцин-кандидатов для иммунной профилактики COVID-19. Из них по меньшей мере 52 вакцины-кандидата проходили испытания на людях.
Почему так много вакцин находится в разработке?
Как правило, множество кандидатов на вакцину будет оценено перед тем, как смогут установить, что какая-либо из них является одновременно безопасной и эффективной. Например, из всех вакцин, которые изучаются в лаборатории и на лабораторных животных, примерно 7 из 100 будут соответствовать критериями, позволяющий им дойти до клинических испытаний на людях. Из вакцин, которые проходят клинические испытания, только каждая пятая оказывается успешной. Наличие большого числа вакцин в процессе разработки увеличивает шансы на то, что будет создана одна или несколько успешных вакцин, которые докажут свою безопасность и эффективность для предполагаемых приоритетных групп населения.
Разные типы вакцин
Существует три основных подхода к разработке вакцины. Их различия заключаются в том, используют ли они целый вирус или бактерию; только части микроба, которые запускают иммунную систему; или только генетический материал, который предоставляет инструкции для создания определенных белков, а не всего вируса.
Принцип использования полной частицы микроорганизма
Инактивированные вакцины
Живые ослабленные вакцины
Живая ослабленная вакцина использует ослабленную живую вирусную частицу. Вакцина против кори, паротита и краснухи и вакцина против ветряной оспы и опоясывающего лишая являются примерами вакцины этого типа. Этот подход использует технологию, аналогичную инактивированной вакцине, и может быть изготовлен в больших масштабах. Однако подобные вакцины могут не подходить людям с ослабленной иммунной системой.
Векторные вакцины
Этот тип вакцины использует безопасный вирус для доставки определенных частиц (белков) интересующего микроорганизма, чтобы он мог вызвать иммунный ответ, не вызывая заболевания. Для этого «инструкции» по изготовлению определенных частей интересующего патогена вставляются в безопасный вирус. Затем безопасный вирус служит платформой или вектором для доставки белка в организм, а белок, в свою очередь, запускает иммунный ответ. Вакцина против Эболы является вакциной против вирусных переносчиков. Преимущество этого типа вакцин заключается в возможности быстрой разработки.
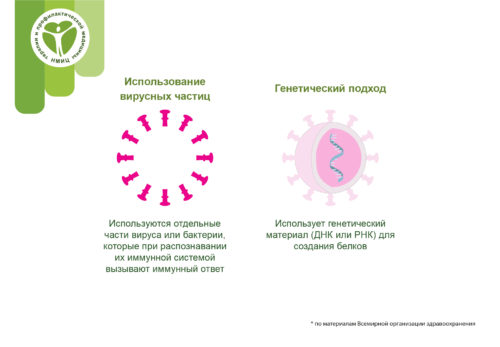
Подход использования вирусных частиц
Комментарий: используются отдельные части вируса или бактерии, которые при распознавании их иммунной системой вызывают иммунный ответ
Субъединичная вакцина – это вакцина, в которой используются только очень специфические части (субъединицы) вируса или бактерии, которые иммунная система должна распознать. Он не содержит всего микроба и не использует безопасный вирус в качестве переносчика. Субъединицами могут быть белки или сахара. Большинство вакцин в детском календаре вакцинации являются субъединичными вакцинами, защищающими людей от таких заболеваний, как коклюш, столбняк, дифтерия и менингококковый менингит.
Генетический подход (вакцина на основе нуклеиновых кислот)
В отличие от подходов к вакцинации, в которых используется ослабленный, убитый цельный микроорганизм или его части, вакцина на основе нуклеиновой кислоты использует участок генетического материала, который содержит инструкции для синтеза конкретных белков микроорганизма. ДНК и РНК являются «инструкциями», которые наши клетки используют для производства белков. В наших клетках ДНК сначала превращается в информационную РНК, которая затем используется в качестве основы для создания определенных белков.
Вакцина на основе нуклеиновых кислот доставляет нашим клеткам определенный набор инструкций в виде ДНК или матричной РНК, чтобы клетки вырабатывали определенный белок, на который должна отреагировать иммунная система. Подход с использованием нуклеиновых кислот является новым способом разработки вакцин. До пандемии COVID-19 ни одна из них еще не прошла полный процесс одобрения для использования на людях, хотя некоторые ДНК-вакцины, в том числе для конкретных видов рака, проходили испытания на людях. Из-за пандемии исследования в этой области продвигаются очень быстро, и некоторые вакцины против COVID-19 на основе матричной РНК получили разрешение на экстренное использование, что означает, что теперь их можно применять у людей вне клинических исследований.









 Читайте также:
Читайте также: