Что значит плодное яйцо не лоцируется
Беременна или нет? УЗИ покажет 5 причин отсутствия эмбриона
» data-image-caption=»» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/beremenna-ili-net.png?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/beremenna-ili-net.png?fit=824%2C550&ssl=1″ />
Иногда случается парадоксальный случай — у женщины прекращаются месячные, в тесте появляются две полоски, но УЗИ матки показывает, что эмбриона в матке нет. Беременна или нет в этом случае пациентка? Если беременна, то почему эмбрион не виден?
Причина 1: слишком раннее обращение
Оплодотворенная яйцеклетка, выглядящая, как небольшое темное пятнышко, обнаруживается в матке с 5-6 недель. В это время ее размеры составляют всего 5-7 мм. При трансвагинальном обследовании плодное яйцо видно на 4-5 неделе и его размер составляет 2-4 мм.
» data-image-caption=»» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/beremenna-ili-net.png?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/beremenna-ili-net.png?fit=824%2C550&ssl=1″ loading=»lazy» src=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/beremenna-ili-net.png?resize=897%2C599″ alt=»беременна или нет» width=»897″ height=»599″ srcset=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/beremenna-ili-net.png?w=897&ssl=1 897w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/beremenna-ili-net.png?resize=450%2C300&ssl=1 450w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/beremenna-ili-net.png?resize=824%2C550&ssl=1 824w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/09/beremenna-ili-net.png?resize=768%2C513&ssl=1 768w» sizes=»(max-width: 897px) 100vw, 897px» data-recalc-dims=»1″ />
Но женщина не всегда может точно определить время зачатия и беременности в неделях. Зародыш иногда слишком мал и поэтому не определяется. В этом случае нужно пройти обследование повторно.
Причина 2: ложноположительный результат
Тест на беременность реагирует не на наличие в матке плодного яйца, а на повышение уровня ХГЧ – гормона, называемого хорионическим гонадотропином.
Причина 3: внематочная беременность
Плодное яйцо иногда «застревает» в фаллопиевой трубе, идущей от яичника к матке, и эмбрион начинает развиваться там. Трубная беременность определяется хуже маточной. Точность ее обнаружения зависит от подготовки к УЗИ, расположения плодного яйца, и других факторов. Если зародыш нигде не найден, назначается повторное УЗ- обследование.
Плодное яйцо может прикрепиться к яичнику или органам брюшной полости. Обнаружить его там довольно сложно, но современные УЗ-аппараты справляются с этой задачей.
До развития ультразвуковой диагностики регистрировались случаи рождения доношенных детей после внематочной брюшной беременности. Но чаще вынашивание кончалось смертью мамы и малыша. Если женщина выживала, она всю жизнь мучилась от спаек внутри живота, мешающих работе внутренних органов.
В наши дни внематочную беременность любой локализации прерывают, чтобы избежать кровотечения, заражения крови, воспаления брюшины и других опасных осложнений.
Причина 4: пузырный занос
При этом заболевании ворсины хориона, впоследствии формирующего плаценту, перерождаются в мелкие пузырьки.
Причина пузырного заноса – неправильное слияние мужской и женской половых клеток, повлекшее потерю материнского генетического материала. Аномалия может развиться при оплодотворении яйцеклетки сразу двумя сперматозоидами.
При УЗ-обследовании в матке вместо плодного яйца обнаруживается скопление мелких пузырьков, создающих картину «снежной метели».
В зависимости от срока беременности, пузырный занос удаляют вакуум-экстракцией или хирургическим методом.
Заболевание провоцирует образование раковой опухоли матки – хорионэпителиомы. Поэтому женщине после окончания лечения нужно регулярно проходить УЗИ и сдавать кровь на ХГЧ.
Причина 4: анэмбриония
Так называется беременность, при которой развивающееся плодное яйцо не содержит эмбрион. Причина отклонения – нарушение оплодотворения и генетические мутации. Организм женщины пытается избавиться от дефектного плодного яйца, блокируя его развитие.
Анэмбриония часто диагностируется у женщин старше 35 лет. В этом возрасте половые клетки истощены, не обладают достаточным потенциалом для развития, поэтому оказываются «пустыми».
Беременность без эмбриона в возрасте после 35 лет сигнализирует, что в организме истощились яйцеклетки. Женщине нужно провести определение овариального запаса. Если своих половых клеток окажется недостаточно, целесообразно прибегнуть к искусственному оплодотворению.
Беременна или нет? Нет! Причина 5: ложная (мнимая) беременность
Это состояние возникает у дам, страстно желающих иметь ребенка, или наоборот, когда женщина панически боится оказаться в положении. Иногда психологическое влияние оказывает рождение малыша у близкой подруги или родственницы. С этим явлением не раз сталкивались царственные особы, которым не удавалось произвести на свет наследников престола. Последней жертвой ложной беременности стала Александра — жена Николая II, у которой долго не рождался сын.
Женщина внушает себе мысль о беременности, и у нее возникает токсикоз, увеличивается грудь и прекращаются месячные. Самовнушение бывает настолько сильным, что организм каким-то неведомым образом начинает вырабатывать ХГЧ и на тесте появляется слабая вторая полоска.
Но УЗИ матки все расставляет по местам. При ложной беременности в матке не обнаруживается плодное яйцо, а беременность не подтверждается. При повторном обследовании выявляется такая же картина.
Самое сложное для врача – убедить женщину, что беременности нет. Иногда для этого приходится прибегать к помощи психолога. Некоторые пациентки успокаиваются только после многократного прохождения УЗИ и нескольких сеансов гипноза.
Прошли времена, когда женщин госпитализировали с ложными схватками, сопровождающими мнимую беременность и разросшимися пузырными заносами. Родоразрешение по поводу доношенной внематочной брюшной беременности тоже стали уникальными. Ультразвук, диагностирующий отсутствие эмбриона в матке, избавил женщин от опасных осложнений.
Где сделать УЗИ матки для определения беременности в Санкт-Петербурге
Анэмбриония или почему не видно эмбриона на УЗИ
Первое изображение ребенка на УЗИ – один из самых радостных моментов женщины, желающей стать матерью. Однако, в некоторых случаях будущая мама, уже уверенная в своей беременности после прохождения теста, на плановом обследовании слышит от врача, что на ультразвуковой визуализации эмбриона не видно. Такая аномалия (анэмбриония) является достаточно распространенной в акушерской практике. В чем ее причины, чем она грозит женщине и можно ли ее избежать? Для ответа на этой вопросы нужно понимать механизм развития беременности на ранних стадиях.
Почему на УЗИ не виден эмбрион?
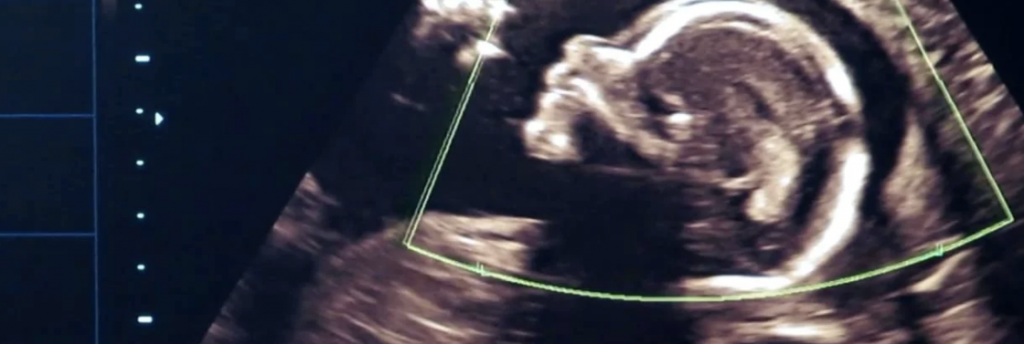
Рассмотреть даже нормально развивающийся плод сразу после зачатия невозможно – он слишком небольшой, чтобы ультразвуковой сканер смог различить его на фоне окружающих тканей и органов. Поэтому стандартно первое УЗИ для подтверждения беременности делается на 6-7 неделе после зачатия. До этого момента о том, что женщина будет матерью, можно судить только по уровню хорионического гонадропина человека, который начинает выделяться хорионом (плодной оболочкой эмбриона) на 6-7 день после зачатия. В норме при успешном развитии беременности концентрация ХГЧ в организме растет вместе с развитием плода.
Чтобы понять механизм анэмбрионии, необходимо разобраться со строением самого эмбриона и его ранним развитием. Оно происходит в несколько этапов:
Именно на стадии бластулы образуется будущее тело эмбриона и окружающие его защитные оболочки. Когда зародыш покидает фаллопиеву трубу и опускается в маточную полость, выделяемые наружными клетками ферменты частично растворяют эндометрий, и происходит его имплантация. Далее эмбрион и околоплодные оболочки развиваются параллельно, постепенно образуя сформировавшийся плод и плаценту.
При анэмбрионии этот процесс нарушается – внешняя оболочка (плодное яйцо) продолжает расти, выделяя ХГЧ, в то время как эмбрион либо не формируется вообще, либо его развитие прекращается на ранней стадии. Из-за этого некоторое время анализы дают ложный результат, показывая нормальную беременность. Лишь через некоторое время хорион прекращает выделять ХГЧ, уровень которого постепенно начинает снижаться.
Причины остановки роста эмбриона, приводящие к пустому плодному яйцу, изучены не полностью. Сегодня к ним относят:
Анэмбриония может вызываться как одним из этих факторов, так и их комплексным воздействием. Предугадать развитие этой патологии невозможно – она наблюдается даже у абсолютно здоровых женщин, уже имевших опыт успешной беременности.
Данную аномалию следует отделять от замершей беременности. При анэмбрионии зародыш не формируется вообще, а во втором случае его развитие прекращается на ранней стадии. При этом по внешним проявлениям и на УЗИ эти патологии могут выглядеть одинаково.
Симптомы анэмбрионии
Сама остановка роста эмбриона не имеет своих специфических признаков. На ранних стадиях такой аномальной беременности состояние женщины соответствует медицинской норме. Более того, растущий уровень ХГЧ в анализах крови показывает, что зачатие прошло успешно и эмбрион нормально развивается. Первым симптомом нарушения является как раз остановка этого роста и снижение концентрации хорионического гонадотропина в организме. На организме самой матери патологический процесс отражается в тот момент, когда начинается разложение эмбриона. Распад его тканей сопровождается характерными признаками септического отравления:
Иногда разложение эмбриона проходит бессимптомно или с признаками легкого недомогания. При этом пустые околоплодные оболочки сами отторгаются от эндометрия и выходят естественным путем. Однако, в большинстве случаев оно остается в материнском организме и вызывает тяжелые последствия, угрожающие здоровью и даже жизни женщины.
Диагностика анэмбрионии
Основным способом выявления этой патологии является ультразвуковое обследование. Именно с его помощью можно установить присутствие зародыша в плодном яйце и его нормальное развитие. При нормальной беременности эмбрион не видно в среднем до 6-7 недели после зачатия, поэтому на этом этапе косвенными признаками патологии могут служить падение уровня ХГЧ в крови или дефицит прогестерона.
Для постановки диагноза анэмбрионии необходимо выполнение следующих условий:
Также имеются дополнительные признаки анэмбрионии, в частности деформация плодного яйца, аномально низкий прирост его размеров, слабо выраженная децидуализация эндометрия в точке имплантации, нерегистрируемое сердцебиение на 6-7 неделе беременности. В пользу такого диагноза могут свидетельствовать и признаки отторжения плода – изменения тонуса матки, появление участков отслоения хориона с образованием субхориальных гематом.
В зависимости от выявленной при ультразвуковом обследовании клинической картины патологии выделяют 3 ее разновидности:
Отдельно стоит выделить резорбцию зародышей при многоплодной беременности. Чаще всего такое состояние возникает после экстракорпорального оплодотворения, когда для повышения шансов на успешное зачатие пациентке подсаживается сразу несколько эмбрионов. Обычно из них приживается только один, но в редких случаях успешно имплантируется 2 и более зародышей. При этом часть из них замирает в своем развитии, после чего рассасываются или удаляются из организма естественным путем.
На УЗИ плохо видно эмбрион: стоит ли волноваться?
Само по себе отсутствие эмбриона на визуализации УЗИ еще не означает анэмбрионии, даже если исследование было проведено на 6 неделе или позже. Аппаратура может не зафиксировать зародыш по следующим причинам:
Если при диагностировании беременности УЗИ «не видит» эмбрион, врачи комбинируют его с другими методами обследований – в частности:
Помимо этих способов также применяются гинекологический осмотр, анализы крови на прогестерон или ХГЧ. В целом, на 6-8 неделе беременности врачи уже с уверенностью могут констатировать нормальное или аномальное развитие эмбриона.
В яйце не видно эмбриона: что делать?
Точно диагностированная анэмбриония является показанием к искусственному прерыванию беременности. Иногда плодное яйцо может выйти из организма женщины самостоятельно, однако такое происходит не всегда. Разлагаясь, оно может нанести серьезный ущерб организму пациентки. Поэтому медики рекомендуют не дожидаться, когда проблема разрешится сама.
В настоящее время используется три способа искусственного прерывания беременности при анэмбрионии:
Если на 6 неделе беременности не виден эмбрион, это не означает приговор женщине как матери. По статистике, каждое 8 зачатие заканчивается анэмбрионией, поэтому данная патология является распространенной в гораздо большей степени, чем бесплодие. При правильно и своевременно проведенной диагностике и искусственному прерыванию аномальной беременности репродуктивная функция восстанавливается уже к следующему менструальному циклу, хотя врачи рекомендуют все же сделать перерыв между попытками. Повторно данная аномалия встречается редко, и женщина имеет все шансы стать счастливой матерью в будущем.
Начало беременности – развитие плодного яйца
Плодное яйцо 1 мм – такой маленький размер, а какое значение уже имеет этот пузырёк! От того, сколько имеет плодное яйцо мм, зависит правильное определение срока беременности в первые недели, диагностика замершей беременности, определение состояния зародыша в динамике.
Когда будущая мама впервые приходит на УЗИ, ей обычно вручают заключение «беременность ранние сроки» и рекомендуют пройти повторное обследование через месяц. При этом в заключении уже может фигурировать такой параметр, как размер плодного яйца. Именно по нему врач УЗИ ориентируется при определении срока беременности – ведь акушеры будут считать срок от первого дня последних месячных, а на УЗИ иногда указывается срок от зачатия (т.е. возраст зародыша).
Следует помнить, что все мы разные, и развитие беременности у всех также разное. Поэтому в статье приводятся усреднённые данные, которые могут немного отличаться от реальных.
Плодное яйцо 1 мм определяется уже на четвёртой акушерской неделе беременности – примерно в это время должна была бы наступить следующая менструация. Таким образом, мамочка может ещё не подозревать о зарождении новой жизни, а её уже можно заметить на УЗИ. Обычно при обнаружении плодного яйца 1 мм рекомендуют пройти повторное обследование через пару недель – можно будет оценить динамику его роста, увидеть сердцебиение и установить точный срок беременности.
Плодное яйцо 3 мм – такие размеры оно приобретает буквально за пару дней развития. К этому моменту уже начинает формироваться желточный мешок, который чётко виден на УЗИ – он позволяет дифференцировать плодное яйцо 3 мм от пузырька жидкости в складках слизистой матки. Таким образом, плодное яйцо 3 мм в полости матки позволяет точно установить наличие беременности.
Если на УЗИ обнаружено плодное яйцо 3 мм, но не видно эмбрион – не стоит паниковать, в таком сроке он ещё просто не успел развиться, и видно его не должно быть. Буквально через несколько дней плодное яйцо увеличится в размерах, станет заметен не только эмбрион, но и его сердцебиение.
Если по УЗИ диагностирована беременность, плодное яйцо 4 мм будет видно уже к концу четвёртой акушерской недели. Начинают формироваться зачатки органов плода – печени, поджелудочной железы, лёгких. Самый главный орган, который закладывается на этом сроке беременности (плодное яйцо 4 мм) – это сердце. Буквально через пару дней сердечко начнёт биться, и можно будет с облегчением констатировать – плод развивается, беременность прогрессирует!
Плодное яйцо 5 мм – этих размеров оно достигает к последнему дню четвёртой недели беременности. На этом этапе иногда уже можно разглядеть эмбрион по УЗИ, хотя его размер – не более миллиметра. Плодное яйцо 5 мм – это грань перехода с четвёртой на пятую неделю беременности.
Плодное яйцо 6 мм – именно такой его размер говорит о том, что началась пятая неделя беременности. На этом сроке происходит два важных события – активно формируется сердце и сосуды эмбриона, происходит закладка нервной системы. Эмбрион достигает размера 1,5 мм, иногда на этом сроке уже заметно биение крохотного сердечка. Таким образом, плодное яйцо 6 мм – повод говорить о развивающейся беременности.
Плодное яйцо 7 мм – это примерно середина пятой недели беременности. Плодное яйцо и эмбрион растут довольно быстро, ежедневно увеличиваясь не менее чем на 1 мм. Плодное яйцо 7 мм говорит о том, что эмбриончик тоже растёт, его органы формируются. Если в заключении УЗИ описано плодное яйцо 7 мм – обычно это соответствует примерно десяти дням задержки. Однако не стоит волноваться, если у вас задержка более двух недель, а плодное яйцо 7 мм – скорее всего, овуляция произошла с задержкой, а значит и оплодотворение тоже.
Буквально через сутки на УЗИ уже будет видно плодное яйцо 8 мм – это примерно 5 акушерских недель и четыре дня. Малыш продолжает расти вместе со своими оболочками, скоро у него появятся конечности. Плодное яйцо 8 мм – показатель того, что через несколько дней наступит шестая неделя беременности.
Плодное яйцо 10 мм обнаруживается в самом конце пятой недели. К этому моменту у эмбриона уже имеется нервная трубка с утолщением на её конце – это будущий мозг. Плодное яйцо 10 мм говорит о том, что формирование сердца и сосудов практически завершено.
Плодное яйцо 12 мм – это начало шестой недели беременности. На этом сроке опытные узисты уже могут определить сердцебиение плода, хотя его размеры составляют всего 2 мм. Плодное яйцо 12 мм – это возможность уловить на УЗИ пульсацию сформировавшегося сердечка вашего малыша.
Плодное яйцо 13 мм визуализируется в сроке шесть недель и три дня. К этому моменту частота сердцебиений малыша составляет не менее 150 ударов в минуту. Плодное яйцо 13 мм обычно позволяет хорошо визуализировать зародыш.
Плодное яйцо 14 мм – таких размеров оно достигает к концу третьего дня шестой недели. У малыша начинают появляться ручки и ножки, пока в зачаточном состоянии. Плодное яйцо 14 мм обычно позволяет не беспокоиться о наличии замершей беременности – эмбрион активно развивается.
Плодное яйцо 15 мм видно на сроке 6 недель и четыре дня. У крошки формируется головной мозг, нервные волокна. Если плодное яйцо 15 мм – уже формируется личико, на месте глаз образуются углубления, а в районе носа и рта – складки.
Плодное яйцо 16 мм – соответствует сроку шесть недель и пять дней. К этому моменту начинает формироваться пищеварительная система, зачатки хрящей и селезёнки. Плодное яйцо 16 мм – при этом размере зародыш уже имеет три петли кишечника, зачаток пищевода и желудка.
Плодное яйцо 18 мм определяется в самом конце шестой недели. Обычно к тому моменту, когда образуется плодное яйцо 18 мм, у плода формируется мышечная ткань, он начинает реагировать на внешние сигналы.
19 мм плодное яйцо достигает к первому дню седьмой неделе беременности. 19 мм плодное яйцо обычно содержит в себе плод размерами не менее 5 мм, хорошо различимый на УЗИ.
Плодное яйцо 20 мм – это второй день седьмой недели. У малыша активно развивается головной мозг, образуется половой бугорок (из него в будущем сформируются половые органы). Плодное яйцо 20 мм – обычно в этот момент становится виден ротик, ноздри.
Плодное яйцо 21 мм – продолжает формироваться лицо плода, головной мозг. Плодное яйцо 21 мм говорит о размерах плода не менее 8-10 мм.
Плодное яйцо 22 мм – средина седьмой недели беременности. Видимое плодное яйцо 22 мм позволяет перестать называть малыша зародышем – теперь это полноценный плод!
УЗИ-показатели на ранних сроках беременности
Ультразвуковое исследование стало неотъемлемой частью акушерства и трудно себе представить ведение беременности без этого важного метода обследования. Но с ростом популярности УЗИ появились проблемы: им начали злоупотреблять, и чем больше и чаще проводится УЗИ, тем больше теряется практическая ценность этого метода обследования. До сих пор страдает качественная подготовка УЗИ-технологов и УЗИ-врачей со специализацией в акушерстве, то есть заболеваниях и отклонениях развития плода (УЗИ-перинатологов). Таких специалистов не хватает во всем мире. Интерпретация результатов обследования нередко затруднена из-за различий референтных значений в разных лечебных учреждениях, а также в разных странах.
Не так давно в Канаде проводили исследование по оценке точности измерения толщины плаценты, и оказалось, что погрешность измерений разными врачами одного и того же лечебного учреждения составляла 1–3 см, а среди европейских врачей эти расхождения были еще больше. Человеческий фактор играет чрезвычайно важную роль в проведении обследования, но пока что повышение уровня квалификации медицинских кадров идет медленно и неэффективно.
Хотя большинство беременных женщин доверяет своим врачам, однако все чаще им приходится перепроверять результаты обследования и рациональность назначенного лечения. В странах постсоветского пространства многие УЗИ-специалисты вмешиваются в процесс ведения беременности, давая рекомендации и даже назначая лечение, что не практикуется в большинстве стран мира. Худший вариант — это когда заключение полностью противоречит показателям измерений размеров плода и других параметров беременности. Многие УЗИ-врачи практикуют создание диагноза «из ничего»: на фоне нормальных показателей в заключении ставятся вымышленные диагнозы каких-то нарушений. Ряд диагнозов вообще не признается в современном акушерстве, например «гипертонус матки». Поэтому, получив «страшное заключение» и негативный прогноз при отказе от лечения (обычно — множеством неэффективных препаратов-фуфломицинов), немало беременных погружаются в Сеть в поисках данных УЗИ-обследования, чтобы сравнить свои результаты с «интернетными». Наиболее частый вопрос, который звучит в таких случаях: «Насколько это опасно и смогу ли я доносить беременность?»
Работа УЗИ-специалистов сейчас упрощена тем, что многие показатели сравниваются с референтными значениями автоматически — через программы, заложенные в УЗИ-аппараты. Задача УЗИ-специалиста — правильно и точно провести измерения. Поскольку плод небольшой, особенно на ранних сроках беременности, процесс измерения разных частей плодного яйца и плода может быть затруднен. Маленькая погрешность всего в 1 мм может создать стрессовую ситуацию при интерпретации показателей и выборе тактики ведения беременности. К тому же не стоит забывать, что многие референтные значения были получены на основании данных небольших клинических исследований несколько десятилетий тому назад, на заре использования УЗИ в акушерстве. Поэтому сейчас проходит пересмотр показателей норм и отклонений с учетом физиологических изменений прогрессирующей беременности и растущего плода в зависимости от срока.
Тем не менее многие беременные женщины нуждаются в точной информации, которая поможет им оценить результаты УЗИ без помощи врача. Часто женщины спрашивают, какой вид УЗИ лучше проводить: трансвагинальный (ТВ) влагалищным датчиком или трансабдоминальный (ТА) датчиком для живота? Разницы в выборе датчика нет — все зависит от навыков врача и его умения проводить измерения правильно. С прогрессом беременности при необходимости используют комбинацию датчиков.
Еще одна ошибка врачей и беременных женщин постоянно наблюдается при вычислении срока беременности. Запомните: существует один вид срока беременности — акушерский, и он всегда выражается в неделях и днях, а не месяцах. Иногда, особенно в первые недели беременности, его называют менструальным сроком. Эмбрионального срока не существует! УЗИ-специалисты ошибаются, когда говорят женщинам, что срок определен по размерам эмбриона, а значит, он якобы отличается от срока менструального (по первому дню последних месячных при регулярных менструальных циклах в 26–30 дней). Любой УЗИ-аппарат вычисляет срок с поправкой на продолжительность месячных и размеры плодного яйца и эмбриона, и это всегда акушерский срок. Дата предполагаемых родов тоже вычисляется по акушерскому сроку беременности.
УЗИ в первом триместре проводится с целью:
Выделяют три фазы беременности, которые можно и нужно контролировать по УЗИ-картине этапов развития плодного яйца, эмбриона и плода.
Основные УЗИ-параметры нормальной беременности первого триместра
Беременность на ранних сроках подтверждается наличием трех важных структурных единиц:
Дополнительные признаки маточной беременности: обнаружение двойного децидуального мешка и симптом двойного пузырька (УЗИ-термины, которые можно не запоминать людям без медицинского образования, но на которые важно ориентироваться при проведении УЗИ на ранних сроках).
Плодное яйцо, или гестационный (плодный) мешок (ГМ)
Наличие плодного мешка — это первый УЗИ-признак беременности. До 5 недель беременности (с последнего дня менструации) увидеть наличие эмбриона в плодном яйце чаще всего не удается. По определению размеров плодного мешка срок беременности можно поставить с точностью до 1 недели (+/-1 неделя). При обнаружении эмбриона размеры плодного яйца для определения срока беременности уже практического значения не имеют.
В акушерстве используют два показателя для определения срока беременности по измерению размеров плодного яйца:
1) диаметр гестационного мешка — проводят только одно измерение;
2) средний диаметр гестационного мешка — определяют внутренний диаметр плодного яйца в трех измерениях и вычисляют средний показатель.
Плодное яйцо можно увидеть в:
Вычисление срока по размерам плодного яйца:
Менструальный срок беременности = Средний диаметр плодного яйца (мм) + 30 или 35 (если диаметр меньше 16 мм)
Например, средний диаметр 5 мм, срок беременности = 5 + 30 = 35 дней, или 5 недель.
Скорость нормального роста
Плодное яйцо растет в среднем на 2 мм каждые 2 дня с 4-й по 9-ю неделю беременности, но такие показатели для определения прогресса беременности обычно не используются, а применяются лишь для подтверждения диагноза ее регресса (замирания).
На что обращать внимание
Если при размерах плодного яйца 16–24 мм эмбрион обнаружить не удается, необходимо заподозрить замершую беременность или пустое плодное яйцо и повторить УЗИ через неделю.
Размеры плодного яйца больше 25 мм и отсутствие эмбриона говорят в пользу патологической беременности (замершей, пустого плодного яйца).
Если размеры плодного яйца уменьшаются при наличии живого эмбриона после 9 недель, можно заподозрить маловодие, хотя определение уровня околоплодных вод обычно проводится не раньше 18–20 недель.
Желточный мешок
До появления эмбриона с помощью УЗИ можно увидеть такую важную структуру плодного яйца, как желточный мешок. Желточный мешок является 100 %-ным подтверждением наличия маточной беременности. При внематочной беременности в полости матки можно обнаружить образование, чем-то напоминающее плодное яйцо, что является специфической реакцией эндометрия на беременность.
Желточный мешок находится между амнионом и хорионом (два образования плодного яйца, из которых формируются плодные оболочки и плацента) — в хорионическом пространстве.
В норме при среднем диаметре плодного яйца 5 мм размеры желточного мешка — до 6 мм (в среднем — 3–5 мм). Максимальные размеры желточного мешка наблюдаются в 10 недель и составляют 5–6 мм. При закладке и развитии органов эмбриона желточный мешок частично используется при формировании кишечника.
Амнион
Амнион — это оболочка (мембрана) внутри плодного яйца, в которой содержится плод. Рассмотреть плодную оболочку можно до 12 недель беременности при размерах плода 5–7 мм. Завершение формирования оболочек происходит к 12–16 неделям.
Копчико-теменной размер (КТР, CRL)
Копчико-теменной размер — это наибольшая длина эмбриона, но в измерении размеров эмбриона возможны существенные погрешности. На маленьком сроке, когда конечности видны плохо, увидеть копчик труднее. С помощью измерения этого размера эмбриона можно поставить более определенный срок беременности — с точностью до 4 дней.
С помощью УЗИ эмбрион размерами 1–2 мм можно увидеть при размерах плодного яйца 5–12 мм в 5–6 недель беременности. За сутки размеры эмбриона увеличиваются на 1 мм. Разница в 5 мм между размерами эмбриона и плодного яйца считается минимальной нормой для беременности.
Вычисление срока беременности
Сердцебиение эмбриона
Сердцебиение эмбриона/плода можно обнаружить в 6 недель беременности при размерах эмбриона больше 2 мм, что является достоверным признаком живой беременности. Однако у эмбрионов до 5 мм (ТВ УЗИ) и 9 мм (ТА УЗИ) сердцебиение можно не заметить, поэтому в таких случаях желательно провести повторное УЗИ через 3–5 дней.
До 6 недель беременности частота сердечных сокращений плода составляет 100–115 ударов в минуту. В течение 6–9-й недель частота увеличивается и достигает максимума в 8 недель — 144–159 ударов в минуту. Начиная с 9 недель частота медленно и незначительно понижается.
Замедление частоты сердечных ударов называется брадикардией. Однако она может быть и признаком замирания беременности.
Брадикардия ставится, если:
Воротниковая зона (воротниковое пространство, ВЗ, NT)
Воротниковая зона — это скопление лимфатической жидкости между кожей и мягкими тканями эмбриона позади шеи (в области воротника), толщина которой является прогностическим показателем хромосомных аномалий плода. Её измеряют в 11–14 недель (до 13 недель 6 дней) — это часть пренатального генетического скрининга первого триместра, который также включает определение биохимических маркеров в крови матери.
Поскольку размеры шейной складки зависят от размеров эмбриона, очень важно при измерении уложиться в рамки сроков беременности — тогда измерения будут не только точными, но и имеющими практическое значение. То есть это делают при КТР 45–84 мм (11–14 недель). Такие строгие рамки для проведения измерений связаны с особенностями анатомических изменений у развивающегося эмбриона, особенно лимфатической системы и обмена лимфатической жидкости.
Нормальные размеры ВЗ — до 3 мм. Патологическими считаются размеры 5 мм и больше в 16–18 недель, 6 мм и больше — в 19–24 недели.
В отличие от воротникового пространства, которое измеряется в первом триместре, толщину шейного валика измеряют во втором триместре. Шейный валик представляет собой расстояние между внешним краем затылочной кости и кожей шеи плода. Во многих случаях хромосомных аномалий, особенно сопровождающихся пороками развития сердечно-сосудистой системы, происходит нарушение обмена лимфы и она накапливается в области шейного валика. Измерения проводят в 16–20 недель (обычно — как часть анатомического УЗИ), и размеры больше 6 мм являются отклонением от нормы.
Носовая косточка
Наличие или отсутствие носовой косточки, а также ее длина признаны маркерами для трисомии 21 (синдрома Дауна). Длину измеряют в 11–14 недель — это часть пренатального генетического скрининга. Отсутствие косточки или ее длина меньше 2,5 мм могут быть признаками синдрома Дауна.
Существуют и другие УЗИ-признаки, которые применяются специалистами для уточнения нормального развития беременности или отклонений, в том числе замершей беременности, пустого плодного яйца и других.
Начиная со второго триместра (после 14–16 недель), все показатели измерений определенных частей плода, а также разные индексы, которые высчитывают на основании этих показателей, вносятся в графики, имеющие исходные перцентильные кривые (95%, 50%, 5%), которые были получены с помощью статистической обработки данных многочисленных измерений плодов в прошлом для определения нормальных показателей роста и развития данного плода. Создание индивидуальных графиков важных показателей УЗИ позволяет видеть развитие ребенка в динамике и оценивать его правильнее.
Беременным женщинам, у большинства которых нет медицинского образования, всегда важно знать, совпадает ли срок беременности по УЗИ с предполагаемым по менструации или дню зачатия (не обязательно с точностью до суток и часа), где размещено плодное яйцо, в том числе по отношению к стенкам матки (дно, задняя стенка, передняя стенка, внутренний зев), сколько имеется плодных яиц и эмбрионов, живая ли это беременность или произошло ее замирание.
Однако очень важно не сверять самостоятельно эти результаты с данными многочисленных сайтов, потому что отсутствие умения правильно интерпретировать эти данные приведет к ложным выводам и лишнему стрессу.
Запомните: здоровая беременность не нуждается во многочисленных УЗИ и частом мониторинге!
УЗИ как часть пренатального генетического скрининга — Др. Елена Березовская —
Плановые УЗИ беременных — Др. Елена Березовская —