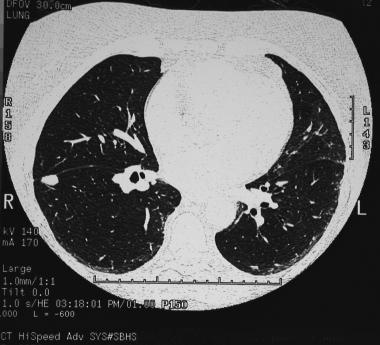
Что значит периферическое образование левого легкого
Периферический рак легкого
С каждым годом наблюдается все интенсивней рост онкологической патологии. Первое место в структуре онкологических заболевания занимает рак легких. Это связано как с загрязнением окружающей среды, так и с курением, алкоголизмом, генетической предрасположенностью и другими факторами. Статистика смертей от рака легких тоже устрашает. Все связано с тем, что человек долгое время вообще не замечает симптомов, а даже когда замечает – легко находит им более простое объяснение. Затем следует период симптоматического лечения, а только когда совсем тяжко становится – больные обращаются за помощью. К сожалению, дольше половины пациентов при появлении выраженной клинической картины уже имеют многочисленные метастазы.
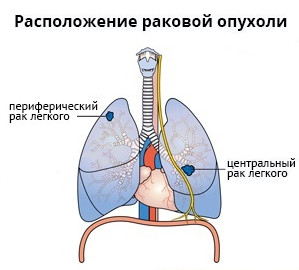
В зависимости от локализации разделяют центральный и периферический рак легких, а в случае вовлечение в процесс всего легкого, он носит название массивный. Центральный локализуется в крупных бронхах, а периферический рак легких – в бронхах с меньшим диаметром вплоть до альвеол. Но ученые утверждают, что отличия не только в локализации, но и в строении, происхождении, патогенезе, клинике и др. Например, считается, что курение и длительное вдыхание загрязненного воздуха является этиологическим фактором для центрального, а для периферического рака легких свойственно лимфогенное и гематогенное попадание канцерогенов.
Сколько времени живут с периферическим раком легких зависит от многих факторов, в том числе от лечения. Прогноз при периферическом раке достоверно благоприятней при своевременной диагностике и эффективной специфической терапии.
Около семидесяти процентов случаев периферического рака правого легкого, как и локализуется в верхних долях, около двадцати – в нижних, а в средних – меньше десяти. Гистологически же периферический рак чаще всего представлен либо аденокарциномой, либо плоскоклеточным раком.
Именно периферическая форма рака протекает практически бессимптомно. Диагностика на ранних стадия чаще связана с профилактическими медицинскими осмотрами.
Юсуповская больница оснащена всей современной аппаратурой, которая необходима для диагностики рака легких. Комфортабельные палаты, вежливый персонал, врачи высшей квалификации – это все залог успешного лечения.
Симптомы
Симптомы периферического рака легких чаще всего появляются на поздних стадиях. Клинические симптомы при периферическом раке в большинстве случаев связанные либо с сдавлением соседних органов или структур, либо с метастатическим поражением.
Периферический рак легкого имеет несколько форм – узловую, пневмониеподобную и верхушечную. Формы отличаются течением, клинической картиной и др.
Узловая форма дает клиническую картину, когда начинает давить на бронхи, плевру или сосуды. Это и становится причиной появления боли, кашля, выделения мокроты.
Пневмониеподобная протекает как воспаление легких, часто осложняется плевритом, но, что естественно, на терапию антибиотиками не отвечает, что и заставляет врача задуматься.
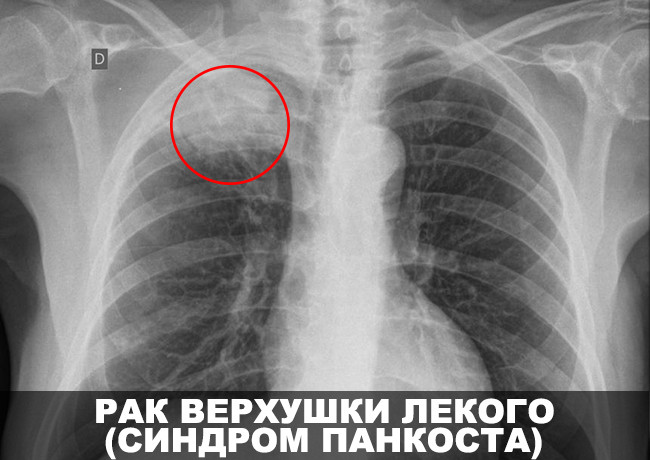
А вот периферический рак верхней доли правого легкого, как и периферический рак верхней доли левого легкого в литературе часто встречается как «верхушечный». Клиническая картина этой формы рака обусловлена врастанием новообразования в симпатические узлы. Внимание притягивает боли в плече, предплечье, кисти, появляется осиплость голоса, опускается верхнее веко и сужается зрачок. Данные симптомы часто сначала приводят к невропатологу, а уже потом к онкологу.
Лечение верхушечного рака так же имеет свои особенности, ведь, например, в случае оперативного лечения, возможно удаление вместе с ключицей и ребром. Химиотерапевтическое и лучевое лечение зачастую применяют в комплексе.
Прогноз
Сколько живут при периферическом раке легкого зависит от стадии, строения, возраста, сопутствующей патологии, наличия метастазов и др. К сожалению, продолжительность жизни, как и выживаемость при раке легких оставляет желать лучшего. Именно поэтому нельзя упускать ни минуты и как можно раньше приступать к лечению.
В случае наличия запущенной стадии периферического рака легкого и отказа от лечения продолжительность жизни измеряется в нескольких месяцах.
В случае своевременной диагностики и адекватного лечения пятилетняя выживаемость наблюдается в около шестидесяти процентов случаев, согласно статистическим данным.
Врачи Юсуповской больницы со своего опыта могут привести примеры многочисленных длительных ремиссий и выздоровлений, которых они смогли добиться своим трудом. Развиваясь, пытаясь найти решения специалисты Юсуповской больницы в круглосуточном режиме спасают жизни пациентов.
Периферический рак легкого
Периферическим называется рак легкого, который развивается в одноименных отделах дыхательной системы непосредственно из легочной ткани. Поскольку в бронхиолах и альвеолах практически отсутствуют болевые рецепторы, растущий здесь опухолевый очаг на ранних стадиях может ничем себя не проявлять. Такое новообразование зачастую обнаруживается случайно при КТ грудной клетки, назначенной по поводу других проблем со здоровьем.
С учетом многократного возрастания вероятности заболевания в пожилом и старческом возрасте, людям из групп риска старше 35 лет рекомендуется периодически проходить комплексный онкоскрининг, включающий ряд анализов, компьютерную томографию и бронхоскопию. Прежде всего, это касается курильщиков.
Формы периферического рака легких
По периферии могут образовываться как узловые, так и инфильтративные злокачественные очаги. Абсолютное большинство опухолей – узловые.
Если узел образовался из плоскоклеточного эпителия, то, как правило, он круглый. Если в легких растет аденокарцинома, то ее форма обычно зависит от размера:
К характерным особенностям новообразований можно отнести достаточно большой процент узлов с гладкой и ровной поверхностью. При недостаточно информативном обследовании и некомпетентности рентгенолога это может приводить к диагностическим ошибкам. Наибольшие сложности возникают при обследовании больных с полостным периферическим раком легких. Такие опухоли на рентгеновских снимках не всегда можно дифференцировать с гнойными очагами (абсцессами), туберкулезными кавернами, кистами.
Уточнить характер поражения позволяет сканирование на установке с двумя различными типами сканеров – ПЭТ и КТ.
Основные особенности узловых форм периферического рака, связанные с анатомией дыхательной системы
В анатомическом строении левого и правого легкого есть различия:
Рак любого типа чаще поражает правый парный орган, так как сюда легче и проще проникать канцерогенным веществам.
Развитие карциномы в верхних долях не вызывает существенного увеличения лимфатических узлов, но приводит к расширению корня.
Опухоли нижних долей по мере прогрессирования заболевания затрагивают близлежащие лимфоузлы, что проявляется значительным увеличением последних.
Кортико-плевральный периферический рак легкого
Кортико-плевральные опухоли образуются из плоскоклеточного эпителия. Главные диагностические критерии – местоположение и распространение новообразования, которое формируется из плащевой прослойки, локализуется под плеврой, прорастает в ребра и грудной отдел позвоночника.
На томограммах узел имеет характерные отличия – широкую ножку, четкий овальный контур с бугристой поверхностью и выраженную «лучистость».
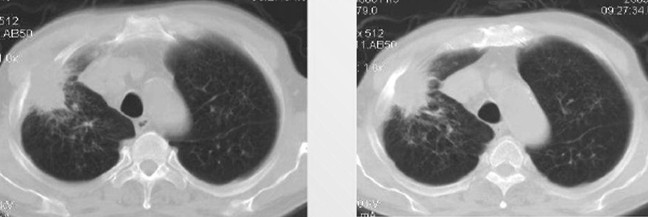
Верхушечный периферический рак легкого (опухоль Панкоста)
За счет того, что этот тип новообразований прорастает в нервные сплетения и сосуды, расположенные в области ключицы, возникает характерная симптоматика. Компрессия звездчатого ганглия сопровождается развитием так называемого синдрома Горнера: сужение зрачка (миоз), опущение века (птоз), западение глазного яблока (энофтальм). Пациента также может беспокоить:
Больных с раком Панкоста сложно оперировать, поэтому на первое место в их лечении выходят химиотерапия и лучевая терапия.
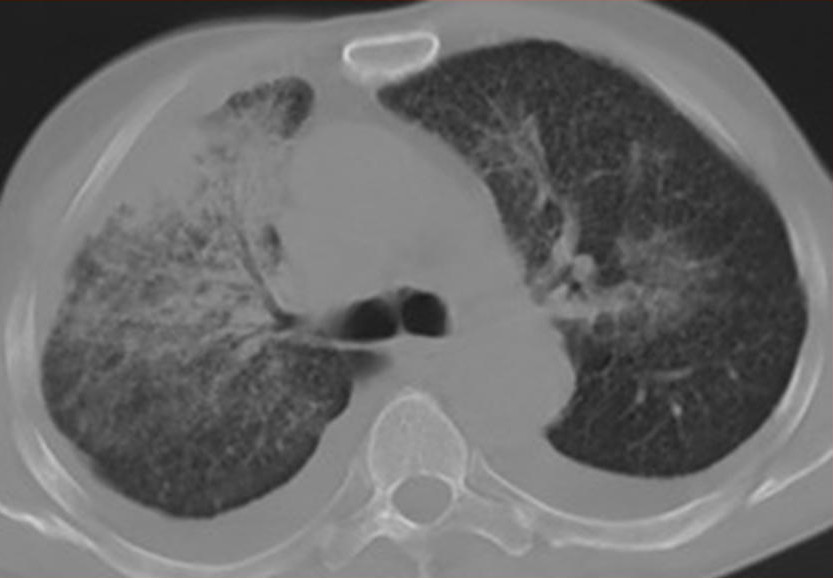
Пневмониеподобный периферический рак легкого
Свое название эта разновидность железистой неоплазии получила вследствие сходства рентгенологической картины заболевания с рентгенограммами больных хроническим воспалением легких. В средней и/или нижней долях у таких пациентов (очень редко – в верхней) обнаруживаются множественные уплотнения инфильтративного характера. Опытный радиолог способен отличить раковую инфильтрацию от пневмонии по характерному «симптому воздушной бронхограммы».
Лечение и прогноз
Вследствие многообразия форм и клинических проявлений, подходы к лечению больных с периферическими злокачественными опухолями легких существенно различаются. Схема и объем хирургического вмешательства и терапевтической помощи в каждом конкретном случае определяются с учетом:
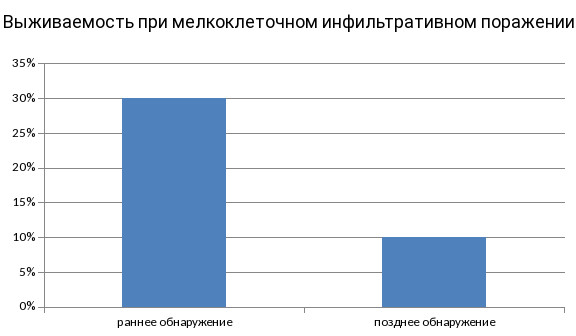
Наименее благоприятен прогноз у больных с мелкоклеточным инфильтративным раком, который нередко диагностируется лишь на поздних стадиях вследствие невыраженной симптоматики. Пятилетняя выживаемость в данном случае не превышает 10%. Своевременное профилактическое обследование и грамотное лечение, при котором приоритет отдается химиотерапии, лучевой терапии и их комбинации, позволяет значительно улучшить эту статистику.
При раннем выявлении узлового очага более 50% пациентов удается вывести в стойкую ремиссию. Избежать рецидивов позволяет химиотерапия, курс которой проводится после операции или разрушения новообразования с помощью радиохирургической установки нового поколения – TrueBeam, Кибер-нож и др.
Если вам требуется второе мнение для уточнения диагноза или плана лечения, отправьте нам заявку и документы для консультации, или запишитесь на очную консультацию по телефону.
Периферический рак легкого
Содержание
Периферический рак легкого – злокачественная опухоль, которая развивается из альвеол и мелких бронхов 4-6 порядка. Образование локализуется на периферии легкого, далеко от корня, и составляет 12-37% от общего числа случаев. Симптоматика заболевания возникает только на поздних стадиях развития, когда затрагиваются плевра и грудная клетка. Диагноз ставится врачом после проведения всех необходимых инструментальных и лабораторных исследований. На основании полученных результатов разрабатывается индивидуальная программа лечения.
В группу риска входят люди с генетической предрасположенностью. Чаще всего болеют лица, попадающие под воздействие эндогенных и экзогенных факторов. В первую очередь речь идет о курении, загрязненной окружающей среде, контакте с производственными канцерогенами (мышьяк, никель, хром, цемент, графит и асбест).
Классификация
Врачи выделяют узловую, полостную, пневмониеподобную форму рака и рак Панкоста (верхушки легочной структуры). Выраженность проявлений заболевания зависит от степени прогрессирования.
Специалисты выделяют несколько стадий развития периферического рака легкого:
Прогноз при периферическом раке легкого 4-й стадии неблагоприятный. Опасность данного вида злокачественного образования в том, что для него характерно скрытое течение. Чаще всего признаки заболевания появляются уже в запущенной стадии, которая поддается только паллиативному лечению.
Симптоматика
При периферическом раке легкого первые признаки возникают только с того момента, как злокачественное образование достигает крупных бронхов. При поражении основных лимфатических узлов появляется такой симптом как одышка в состоянии покоя и при физической активности.
При прорастании раковых клеток в область бронхов происходит выделение мокроты. В редких случаях появляется кровохаркание. Возможно легочное кровотечение, вызывающее сильные потери крови. По мере роста опухоли происходит закупорка бронхиальной части, что приводит к формированию обтурационной пневмонии.
На поздних стадиях прогрессирования периферического рака легкого наблюдаются следующие симптомы:
В области суставов и костных структур появляются боли. Больной отмечает беспричинное снижение массы тела.
Постановка диагноза
Своевременно определить тип злокачественной опухоли непросто. Чаще всего образование принимают за развитие пневмонии, туберкулеза, ретенционной кисты и др.
Среди наиболее информативных методов диагностики следует выделить:
Лечение
Периферический рак легкого требует назначения комплексного лечения, которое будет направлено на остановку роста образования и предотвращение метастазирования. Это позволяет добиться положительного прогноза. При отсутствии эффективности консервативных мер назначается хирургическое вмешательство. Операция является наиболее перспективным и радикальным способом борьбы со злокачественной опухолью, который позволяет добиться 100% излечения.
Среди основных методик следует выделить следующие:
Врач при выборе тактики лечения руководствуется результатами проведенной диагностики. Огромное значение имеют стадия развития опухоли и общее состояние организма больного. Чаще всего проводится операция, которая дополняется химио- и лучевой терапией. При 1-й и 2-й стадиях используются лобэктомия и билобэктомия. При наличии распространенных форм без пневмонэктомии не обойтись.
В Южной Корее пациентам, больным периферическим раком легкого, предлагают кардинально новый уровень медицинской помощи. Компетентные специалисты используют инновационные методики терапии и имеет большой выбор лучевых установок, которые позволяют воздействовать на опухоль точечно, принимая решение не самостоятельно, а в рамках врачебного консилиума.
Рак легких
Рак легкого – это злокачественная опухоль, источником которой являются клетки бронхиального и альвеолярного эпителия. Это опасное заболевание характеризуется неконтролируемым ростом клеток в тканях лёгкого, склонностью к метастазированию. При отсутствии лечения опухолевый процесс может распространиться за пределы легкого в близлежащие или отдаленные органы. В зависимости от характеристик опухолеобразующих клеток, основными типами рака легких являются мелкоклеточный рак легкого (МРЛ) и немелкоклеточный рак лёгкого (НМРЛ).
По данным ВОЗ эта болезнь занимает одну из лидирующих позиций неинфекционных заболеваний, ставших причиной смерти до 70 лет.
Классификация
По месту первичного очага классифицируют виды опухоли легкого.
Центральный рак локализирован в проксимальных (центральных) отделах бронхиального дерева. Первые признаки рака легких (симптомы), которые должны насторожить, в этом случае выражены ярко:
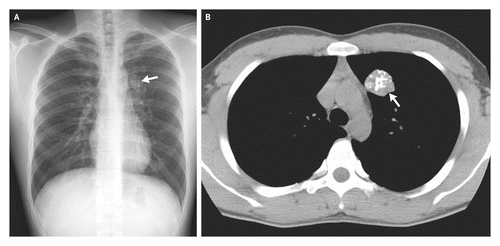
Фото 1 — Центральный рак правого нижнедолевого бронха (1) с обтурацией и метастазами (2) в бифуркационные лимфатические узлы
Периферический рак постепенно сформировывается в боковых отделах легких, медленно прорастая и ничем себя не обнаруживая. Данная опухоль легкого симптомы долгое время может не давать, они появляются при значительном местном распространении, вовлечении соседних органов и структур, прорастания бронхов. Диагностика рака легких этого типа локализации чаще всего возможна при профилактическом обследовании (рентгенографии или компьютерной томографии).
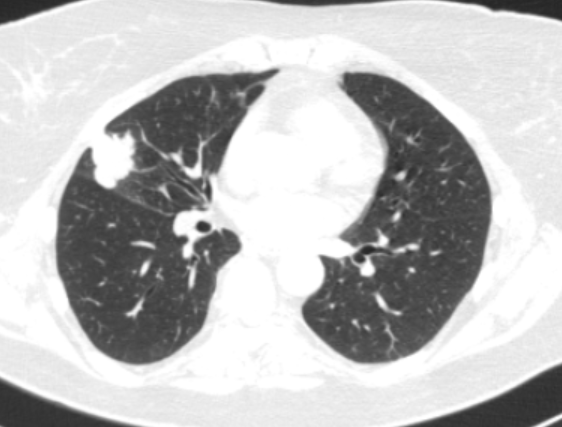
Фото 2 — Периферический рак (1) верхней доли правого легкого
Причины
Причиной рака легких, в подавляющем большинстве случаев (до 85%), становится долгосрочное табакокурение. В 10-15-процентной вероятностью заболевание проявляется у людей, которые не имеют этой вредной привычки. В этом случае можно отметить сочетание генетических факторов и воздействие радона, асбеста, вторичного табачного дыма или других форм загрязнения воздуха.
Диагностика
Онкология легких обычно выявляется при рентгенографическом исследовании грудной клетки и компьютерно-томографическом сканировании (КТ). Диагноз подтверждается биопсией, которая обычно выполняется при трахеобронхоскопии или под КТ контролем.
Профилактика
Профилактикой рака легкого является снижение влияния факторов риска:
Лечение
Лечение онкологии легких и отдаленные результаты зависят от типа рака, степени распространения (стадии), а также общего состояния здоровья человека. При немелкоклеточном раке легкого применяют:
Для мелкоклеточного рака легкого характерна лучшая чувствительность к медикаментозной и лучевой терапии.
Хирургический метод лечения рака легкого
— основной радикальный способ при 1-3 стадии болезни. Операции, выполняемые при данном заболевании классифицируются:
Фото 3 — Лобэктомия
Фото 4 — Пневмонэктомия
При лечении местнораспространенного злокачественного образования с переходом на главный бронх и лёгочную артерию, в тех случаях, где раньше единственным вариантом оперативного лечения являлась пневмонэктомия, сейчас возможно выполнение органосохранных операций. В этом случае иссекается пораженный участок главного бронха с последующим восстановлением непрерывности (бронхопластические и ангиопластические лобэктомии)
Фото 5 — Схема верхней бронхопластической лобэктомии
Лучевая терапия рака лёгкого
На сегодняшний день активное внедрение получают такие современные методы радиотерапии, как IMRT (радиационная терапия с возможностью изменения дозы излучения), 3Д конформная лучевая терапия (трехмерное компьютерное планирование избирательного облучения) стереотаксическая (точно сфокусированная) лучевая терапия. В проведении этих манипуляций, помимо онкологов, участвуют медицинские физики, врачи-радиологи, физики-дозиметристы и др. специалисты.
Химиотерапия
Планирование курса лечения немелкоклеточного рака лёгкого включает в себя использование фармакологических средств. Применяется в целях профилактики: адъювантная (вспомогательная), послеоперационная химиотерапия при 2-3 стадии заболевания и в терапевтическом курсе.
В зависимости от гистологического типа опухоли, стадии заболевания и предполагаемой чувствительности к воздействию, разработаны различные схемы применения химиопрепаратов.
Таргетная терапия (англ. target – мишень, цель)
Отдельный вид фармакологического лечения, заключающийся в назначении препаратов-ингибиторов, действующих только на опухолевые клетки, в которых выделены различные нарушения, задерживающих или даже блокирующих дальнейший рост.
Существуют таргетные препараты, для назначения которых не требуется выявление каких-либо нарушений в опухолевых клетках. К ним относятся бевацизумаб (ингибитор VEGF), ниволюмаб и пембролизумаб (анти PDL1 антитела).
Прогноз жизни
Прогноз онкологии легких при НМРЛ включает симптоматику, размер опухоли (> 3 см), неплоскоклеточный гистологический вариант, степень распространения (стадию), метастазирование в лимфаузлы и сосудистую инвазию. Неоперабельность заболевания, выраженная клиника и потеря веса более, чем на 10% — дают более низкие результаты. Прогностические факторы при мелкоклеточном раке легкого включают в себя статус состояния, пол, стадию заболевания и вовлеченность центральной нервной системы или печени во время диагностики.
Для немелкоклеточного рака легкого прогноз жизни, при полной хирургической резекции стадии IA (ранняя стадия заболевания) — 70% пятилетняя выживаемость.
Очаги в легких на КТ — что это?
ЧТО ТАКОЕ ОЧАГ В ЛЕГОЧНОЙ ТКАНИ?
Легочный очаг — это ограниченный участок снижения прозрачности легочной ткани (затемнение, уплотнение) небольших размеров, обнаруживаемый с помощью рентгенрафии или компьютерной томографии (КТ) легких, не сочетающийся с патологией лимфатических узлов или спадением части легкого — ателектазом. По западной терминологии, термином «узел» или «очаг» об означается затемнение размером менее 3 см; если диаметр участка больше 3 см, используется термин «объемное образование». Российская школа рентгенологии традиционно называет «очагом» участок диаметром до 10-12 мм.
Если рентгенография или компьютерная томография (КТ) выявляет один подобный участок, речь идет о одиночном (или солитарном) очаге; при обнаружении нескольких участках — о единичных очагах. При множественных очагах, захватывающих в той или иной степени всю легочную ткань, говорят о диссеминированом заболевании, или диссеминации очагов.
Сделать КТ легких в Санкт-Петербурге
В этой статье речь пойдет об одиночных очагах, их рентгенологических проявлениях, и врачебных действиях при их обнаружении. Существуют целый ряд заболеваний самой разной природы, которые могут проявляться очагом на рентгенограммах или компьютерных томограммах.
Одиночные или единичные очаги в легких наиболее часто встречаются при следующих заболеваниях:
Обнаружение одиночного узла на рентгенограмме органов грудной клетки ставит сложную задачу, с которой сталкиваются многие врачи: дифференциально-диагностический ряд при подобных изменениях может быть длинным, однако главной задачей является определить, является ли характера поражения доброкачественным или злокачественным. Решение этого вопроса является ключевым при определении дальнейшей тактики лечения и обследования. В спорных и неясных случаях для точного определения доброкачественности или злокачественности очагового образования рекомендуется Второе мнение — пересмотр КТ или рентгенографии легких в профильном учреждении опытным специалистом.
МЕТОДЫ ДИАГНОСТИКИ ОЧАГОВ В ЛЕГКИХ
Первичным методом исследования обычно является рентгенография органов грудной клетки. При ней большая часть солитарных легочных очагов обнаруживаются случайно. В некоторых исследованиях изучалось использование низкодозовой КТ органов грудной клетки в качестве инструмента скрининга рака легкого; так, применение КТ приводит к обнаружению более мелких узлов, которым необходимо дать оценку. По мере увеличения доступности, важную роль в диагностике солитарных легочных очагов будут также играть ПЭТ и ОФЭКТ.
Критериями доброкачественности выявленного очага являются возраст пациента менее 35 лет, отсутствие иных факторов риска, стабильность узла на протяжении более чем 2 года по данным рентгенографии, либо внешние признаки доброкачественности, обнаруживаемые на рентгенограммах. Вероятность злокачественности изменений у этих пациентов низкая, им необходимо периодическое выполнение рентгенограмм органов грудной клетки или КТ каждые 3–4 месяца в течение первого года, и каждые 4–6 месяцев на протяжении второго года.
ОГРАНИЧЕНИЯ И ОШИБКИ МЕТОДОВ ДИАГНОСТИКИ
Рентгенография грудной клетки характеризуется лучшим разрешением по сравнению с КТ при определении степени выраженности обызвествления и его размеров. В то же время, визуализация некоторых легочных узлов может быть осложнена из-за наложений других органов и тканей.
Применение КТ ограничено дороговизной этого исследования и необходимостью внутривенного контрастирования, риском развития побочных реакций после его введения. КТ не такой доступный метод исследования, как рентгенография; кроме того, компьютерный томограф, в отличие от рентгеновских аппаратов, не может быть переносным. ПЭТ и ОФЭКТ гораздо дороже по сравнению с КТ и МРТ, а доступность этих методов диагностики может быть различной.
Необходимо избегать ошибок интерпретации. Так, за опухолевый узел в легким можно ошибочно принять тени сосков, опухоли в мягких тканях грудной стенки, костные структуры, плевральные наложения, а также округлый ателектаз или участок воспалительной инфильтрации. Для снижения риска ошибки полезно заручиться вторым мнением.
Часто солитарные легочные узлы впервые обнаруживаются на рентгенограммах органов грудной клетки и являются случайной находкой. Первым вопросом, на который необходимо ответить, располагается ли обнаруженный очаг в легком или находится вне его. С целью уточнения локализации изменений выполняется рентгенография в боковой проекции, рентгеноскопия, КТ. Обычно узлы становится различимыми на рентгенограммах, когда достигают размера 8–10 мм. Иногда могут обнаруживаться узлы размером 5 мм. На рентгенограммах можно определить размер очага, темпы его роста, характер краев, наличие обызвествлений – изменения, которые могут помочь оценить выявленный узел как доброкачественный или злокачественный.
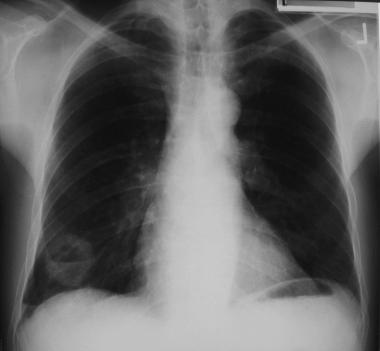
Периферическое образование правого легкого с наличием полости (абсцесс). Рентгенограмма в прямой проекции.
Размер узла
Узлы, имеющие размер больше 3 см, более вероятно, отражают злокачественные изменения, в то время как узлы меньше 2 см, скорее всего, являются доброкачественными. Однако размер узла сам по себе имеет ограниченное значение. У некоторых пациентов мелкие узлы могут иметь злокачественную природу, а крупные – отражать доброкачественные изменения.
Темп роста узла
Время удвоения объема бронхогенного рака обычно составляет 20–400 дней; временной промежуток, необходимый для удвоения объема, составляющий 20–30 дней и меньше, характерен для инфекций, инфаркта легкого, лимфомы и быстро растущих метастазов. Если время удвоения объема больше 400 дней, это свидетельствует о доброкачественности изменений, за исключением карциноидной опухоли низкой степени злокачественности. Отсутствие изменений размеров узла на протяжении более чем 2 лет с большой степенью вероятности говорит о доброкачественном процессе. Тем не менее, определить размер очага без ошибки невозможно. На рентгенограмме грудной клетки оценить увеличение размера узла на 3 мм может быть сложно; проведение измерений на рентгенограммах после цифровой обработки позволяет более точно определить размер очага.
Контуры очага
Узлы доброкачественного характера обычно имеют четко очерченные, ровные контуры. Злокачественные узлы характеризуются типичными неправильными, мультицентрическими, спикулообразными (по типу «лучистого венца») краями. При этом наиболее значимым признаком, позволяющим предположить злокачественность изменений, является лучистость краев; крайне редко злокачественные опухоли имеют ровные края.
Кальцинированный очаг в легком
Отложения солей кальция, обызвествления больше типичны для доброкачественных очаговых образований, однако при КТ они также обнаруживаются приблизительно в 10% злокачественных узлов. При доброкачественных процессах обычно обнаруживаются пять типичных типов обызвествления: диффузный, центральный, ламинарный, концентрический и в виде «попкорна». Обызвествления в виде «попкорна» являются характерными для гамартом, точечные или эксцентрично расположенные кальцинаты наблюдаются преимущественно в злокачественных узлах. Более точно обнаружить и оценить обызвествления можно при помощи КТ.
Доброкачественные образования в легких встречаются относительно редко, однако в типичных случаях КТ позволяет четко отличить их от злокачественной опухоли. Объемное образование левого легкого — гамартома. Кальцинация в виде «попкорна».
ОЧАГИ В ЛЕГКИХ НА КТ — ЧТО ЭТО?
Очаговые образования в легких на КТ выявляются лучше, чем на обзорной рентгенографии. На КТ можно различить очаговые изменения размером 3–4 мм, также лучше визуализируются специфические морфологические признаки (характерные, например, для округлого ателектаза или артерио-венозной мальформации). Кроме того, КТ позволяет лучше оценить те области, которые обычно плохо различимы на рентгенограммах: верхушки легких, прикорневые зоны, а также реберно-диафргамальные синусы. Также на КТ может быть обнаружен множественный характер очагового поражения; КТ может применяться для стадирования опухоли; помимо этого, под контролем КТ осуществляется игольная биопсия.
Сделать КТ легких в Санкт-Петербурге
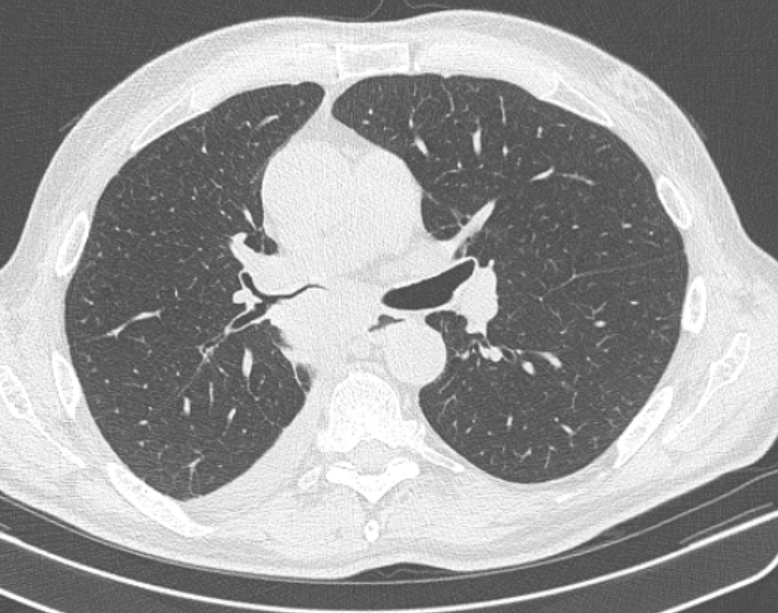
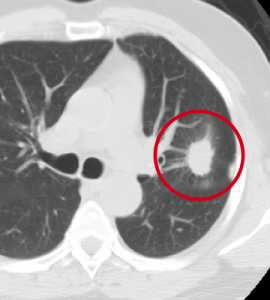
Периферическое образование левого легкого. Типичные КТ-признаки периферического рака: округлая форма, неровные лучистые контуры.
Субплевральные очаги в легких — что это? Компьютерная томография демонстрирует узловое образование, прилежащее к междолевой плевре. Признаки подобных очагов не являются специфичными и требуют дополнительного обследования. Биопсия подтвердила грибковую инфекцию.
Рентгеновская плотность очага на КТ
С помощью компьютерной томографии может быть выполнено измерения определенного показателя — коэффициент ослабления, или рентгеновской плотности очага. Результаты измерения (КТ-денситометрии) выводятся в единицах шкалы Хаунсфилда (Ед. Х, или HU). Ниже приведены несколько примеров коэффициентов ослабления:
Кровь: от 40 до 60 ЕХ
Некальцинированный узел: от 60 до 160 ЕХ
Кальцинированный узел: больше 200 ЕХ
При использовании КТ-денситометрии появляется возможность обнаружения скрытых кальцинатов, которые можно не заметить визуально даже на тонких КТ-срезах высокого разрешения. Кроме того, измерение плотности помогает обнаружить жировую ткань внутри узла, что является признаком его доброкачественности, особенно в случаях гамартомы.
КТ с контрастным усилением
Злокачественные узлы обычно более богаты сосудами, чем доброкачественные. Оценка контрастного усиления узла производится путем измерения его плотности до и после введения контраста с интервалом 5 минут. Повышение плотности менее чем на 15 Ед. Х позволяет предположить доброкачественную природу узла, в то время как контрастное усиление на 20 Ед. Х и больше характерно для злокачественных поражений (чувствительность 98%, специфичность 73%).
Симптом питающего сосуда
Симптом питающего сосуда характерен для внутрилегочных узлов сосудистой этиологии, например, гематогенных легочных метастазов или септических эмболов.
Толщина стенки полостного образования
Полость может обнаруживаться и в злокачественных, и в доброкачественных узлах. Наличие полости с тонкой стенкой (1 мм и меньше) является признаком, указывающим на доброкачественную природу изменений, в то время как наличие толстой стенки не позволяет сделать вывод о доброкачественности или злокачественности образования.
МАГНИТНО-РЕЗОНАНСНАЯ ТОМОГРАФИЯ (МРТ) ЛЕГКИХ
При стадировании рака легкого МРТ позволяет добиться лучшей визуализации поражений плевры, диафрагмы и грудной стенки по сравнению с КТ. В то же время МРТ менее применима в оценке легочной паренхимы (особенно для выявления и характеристики легочных очаговых изменений) из-за меньшего пространственного разрешения. Поскольку МРТ является более дорогим и менее доступным методом исследования, этот способ диагностики используют в качестве резервного для оценки опухолей, которые затруднительно оценить посредством КТ (например, опухоль Панкоста).
УЗИ нечасто применяется в оценке солитарных легочных очагов; этот метод имеет ограниченное значение и используется для контроля при выполнении чрезкожной биопсии более крупных узлов, расположенных в периферических отделах.
РАДИОНУКЛИДНАЯ ДИАГНОСТИКА ОЧАГОВЫХ ИЗМЕНЕНИЙ ЛЕГКИХ
Использование методов ядерной медицины (сцинтиграфия, ОФЭКТ, ПЭТ) в оценке солитарных внутрилегочных узлов изучалось при помощи научных исследований. Так, использование ПЭТ и ОФЭКТ было одобрено в США для оценки внутрилегочных узлов.
Клетки злокачественного новообразования характеризуются большей метаболической активностью по сравнению с неопухолевыми клетками, вследствие чего уровень накопления глюкозы в них выше. При ПЭТ органов грудной клетки используется соединение радиоактивного нуклида фтора с массовым числом 18 и аналога глюкозы ( F 18-фтордезоксиглюкоза, ФДГ). Увеличение накопления ФДГ обнаруживается в большинстве злокачественных опухолей, и этот момент является основополагающим в дифференциальной диагностике доброкачественных и злокачественных легочных узлов.
Накопление ФДГ может быть оценено количественно с использованием стандартизированного коэффициента накопления, использующегося с целью приведения к единому значению показателей, зависящих от веса пациента и количества введенного радиоизотопа, что позволяет сравнить накопление радиофармпрепарата в различных очагах поражения у разных пациентов. Значение стандартизированного коэффициента накопления, превышающее 2,5, используется в качестве «маркера» злокачественности. Еще одним преимуществом ПЭТ с ФДГ является лучшее обнаружение метастазов в средостении, что позволяет более оптимально стадировать рак легкого.
ОФЭКТ
Степень достоверности ПЭТ и ОФЭКТ легких
При использовании мета-анализа, усредненная чувствительность и специфичность при обнаружении злокачественных изменений в в фокальных легочных очагах любого размера составила 96% и 73,5% соответственно. В случае легочных узлов чувствительность и специфичность составила 93,9% и 85,8% соответственно.
Ошибки при ПЭТ-КТ легких
При ПЭТ с ФДГ ложноположительные результаты могут быть обусловлены метаболически активными узлами иной природы, например, инфекционными гранулемами или воспалительными очагами. Кроме того, опухоли, характеризующиеся низкой метаболической активностью, например, карциноидная опухоль и бронхиолоальвеолярный рак, могут никак себя не обнаруживать. При высоких сывороточных концентрациях глюкозы она конкурирует в клетках с ФДГ, в результате чего накопление радиоизотопа снижается.
Василий Вишняков, врач-радиолог
При написании статьи использованы следующие материалы: