Что значит неопластический процесс
Что такое первичный рак неизвестного происхождения?
Раковая опухоль возникает в случаях, когда клетки начинают бесконтрольно расти. Такую особенность могут приобрести клетки практически любого органа. Кроме того, по мере роста опухоли они с током крови или лимфы могут переноситься в другие области тела, оседать там и давать начало росту новых очагов. Такие очаги называют вторичным раком, или метастазами, а начальную опухоль, соответственно, первичным раком.
Метастазы в любых органах классифицируют в зависимости от того, из какого органа изначально происходит опухоль. Например, вторичный очаг рака легких в печени все равно будет называться раком легких, только получит приставку «вторичный». Иногда не получается определить, в каком именно органе сначала возникла опухоль. Однако при исследовании выявляются ее метастазы в других частях тела. Если их первичный очаг определить не удается, то врачи говорят про первичный рак неизвестного происхождения, или скрытый первичный рак.
Пример выявления
Скрытый первичный рак встречается нечасто. Более того, в ходе дальнейших обследований первичный очаг может обнаружиться. Если так происходит, то опухоль более не считается первичным раком неизвестного происхождения. Ей присваивают название в соответствии с органом происхождения и, опираясь на новые данные, модифицируют схему лечения онкологического заболевания.
На практике это происходит следующим образом:
Однако в ряде случаев даже самое тщательное обследование не позволяет обнаружить первичный очаг. Более того, его не всегда получается найти даже при патологоанатомическом исследовании.
Типы раковых опухолей
Обычно опухоли классифицируют по их первичной локализации. Однако их также можно сгруппировать по типам клеток, по тому, как раковые клетки выглядят под микроскопом. Знание типа клетки может дать врачам ключ к пониманию того, из каких тканей или органов происходит данная опухоль.
Карциномы
Карцинома — это рак, который происходит из клеток, выстилающих внутреннюю или внешнюю поверхности различных органов нашего тела. Такие клетки называются эпителиальными. Наиболее распространенные типы карцином:
1) Плоскоклеточный рак
Самым ярким примером плоских клеток являются клетки, встречающиеся на поверхности кожи. Кроме того, они составляют часть слизистых оболочек многих полых органов. Плоскоклеточный рак может возникать в ротовой полости, в горле, пищеводе, легких, прямой кишке, на шейке матки, во влагалище и некоторых других органах.
2) Аденокарциномы
Эти злокачественные новообразования развиваются из железистых клеток, то есть из тех, которые способны производить какие-либо вещества. Железистые клетки входят в состав очень многих органов нашего тела, в том числе и тех, которые формально не считаются железами. Например, большинство видов раковых опухолей желудка, кишечника и толстой кишки представляют собой именно аденокарциномы и примерно 4 из 10 случаев рака легких также являются аденокарциномами.
Другие виды злокачественных опухолей
Из других типов клеток раковые новообразования возникают реже. К таким опухолям относятся:
Итак, при первичном раке неизвестного происхождения не всегда получается установить орган, где изначально возникла опухоль. Однако, исследуя под микроскопом клетки вторичного очага, чаще всего удается отнести их к одной из пяти категорий:
В дальнейшем эта информация поможет более точно идентифицировать опухоль и в конечном итоге обнаружить ее первичный очаг.
Зачем нужно искать первичный очаг?
Основная причина для поисков начальной опухоли — выбор правильной тактики лечения. Вторичные метастатические очаги состоят из тех же клеток, что и начальная опухоль, даже если развиваются в совершенно других органах. Значит, для их лечения будут эффективны те же препараты, что и для терапии первичного рака, а не те, которые используются при лечении онкопатологий органа, где развился метастаз.
Это имеет особенно важное значение при некоторых формах рака, которые хорошо поддаются лечению определенными химиотерапевтическими или гормональными препаратами. Например, такими особенностями характеризуются многие опухоли молочной железы. Их можно эффективно лечить гормональными средствами. А значит, такие же препараты подойдут и для терапии их метастазов в костях, головном мозге, печени.
К сожалению, предугадать развитие злокачественного заболевания пока практически невозможно. А потому наиболее эффективным способом борьбы с опухолями является выявление рака на 1 стадии развития. В этом случае успешному лечению поддаются более 90% всех злокачественных новообразований. Обнаружить опухоль на начальных этапах возникновения можно только при помощи периодических скринигов. Такие скрининговые программы действуют и в медицинском центре «Анадолу». На первичной консультации специалист-онколог оценит риск развития у вас онкологического заболевания и составит индивидуальный план прохождения профилактических обследований для ранней диагностики рака.
Материал подготовлен по согласованию с врачом «Анадолу», терапевтом и медицинским онкологом Шерефом Комурджу.
Неоплазия
О́пухоль (син.: новообразование, неоплазия, неоплазма) — патологический процесс, представленный новообразованной тканью, в которой изменения генетического аппарата клеток приводят к нарушению регуляции их роста и дифференцировки.
Все опухоли подразделяют в зависимости от их потенций к прогрессии и клинико-морфологических особенностей на две основные группы:
Содержание
Доброкачественные опухоли
Доброкачественные (зрелые, гомологичные) опухоли состоят из клеток, дифференцированных в такой мере, что можно определить, из какой ткани они растут. Для этих опухолей характерен медленный экспансивный рост, отсутствие метастазов, отсутствие общего влияния на организм. Доброкачественные опухоли могут малигнизироваться (превращаться в злокачественные).
Злокачественные опухоли
Злокачественные (незрелые, гетерологичные) опухоли состоят из умеренно- и малодифференцированных клеток. Они могут утратить сходство с тканью, из которой они исходят. Для злокачественных опухолей характерен быстрый, чаще инфильтрирующий, рост, метастазирование и рецидивирование, наличие общего влияния на организм. Для злокачественных опухолей характерен как клеточный (утолщение и атипизм базальной мембраны, изменение соотношения объемов цитоплазмы и ядра, изменение ядерной оболочки, увеличение объема, а иногда и числа ядрышек, увеличение числа фигур митоза, атипизм митоза и др.), так и тканевой атипизм (нарушение пространственных и количественных соотношений между компонентами ткани, например, стромой и паренхимой, сосудами и стромой и т. д.).
Типы роста опухолей
В зависимости от характера взаимодействия растущей опухоли с элементами окружающей ткани:
В зависимости от отношения к просвету полого органа:
В зависимости от числа очагов возникновения опухоли:
Метастазирование опухолей
Метастазирование — процесс распространения опухолевых клеток из первичного очага в другие органы с образованием вторичных (дочерних) опухолевых очагов (метастазов). Пути метастазирования:
Для разных опухолей характерны разные типы метастазирования, разные органы, в которые происходит метастазирование, что определяется взаимодействием рецепторных систем опухолевых клеток и клеток органа-мишени. Гистологический тип метастазов такой же, как и опухоли в первичном очаге, однако, опухолевые клетки метастазов могут становиться более зрелыми или, наоборот, менее дифференцированными. Как правило, метастатические очаги растут быстрее первичной опухоли, поэтому могут быть крупнее ее.
Влияние опухоли на организм
Этиология опухолей
Этиология опухолей до настоящего времени неизвестна. Единой теории опухолей нет.
Классификация опухолей
Классификация по гистогенетическому принципу (предложена Комитетом по номенклатуре опухолей):
Классификация по системе TNM
Данная классификация использует числовое обозначение различных категорий для обозначения распространения опухоли, а также наличия или отсутствия локальных и отдаленных метастазов.
T — tumor
От латинского слова tumor — опухоль. Описывает и классифицирует основной очаг опухоли.
N — nodulus
От латинского nodulus — узел. Описывает и характеризует наличие регионарных метастазов, то есть в регионарные лимфатические узлы.
M — metastasis
Характеристика наличия отдаленных метастазов, то есть — в отдаленные лимфоузлы, другие органы, ткани (исключая прорастание опухоли).
Для некоторых органов или систем применяются дополнительные параметры (P или G, в зависимости от системы органов), характеризующие степень дифференцировки ее клеток.
См. также
Папиллома • Карцинома • Хориокарцинома • Аденома • Аденокарцинома • Саркома мягких тканей • Меланома • Фиброма • Фибросаркома • Метастаз • Липома • Липосаркома • Лейомиома • Лейомиосаркома • Рабдомиома • Рабдомиосаркома • Мезотелиома • Невринома • Менингиома • Ангиома • Ангиосаркома • Остеома • Остеосаркома • Хондрома • Хондросаркома • Глиома • Лимфома • Лейкоз
Гены опухолевой супрессии • Онкоген • Стадирование • Градации • Канцерогенез • Канцероген • Исследования • Паранеопластические феномены • МКБ-О • Список онкологических терминов
Полезное
Смотреть что такое «Неоплазия» в других словарях:
неоплазия — Возникновение и развитие новой, обычно опухолевой, ткани [http://www.dunwoodypress.com/148/PDF/Biotech Eng Rus.pdf] Тематики биотехнологии EN neoplasia … Справочник технического переводчика
неоплазия — неоплаз ия, и … Русский орфографический словарь
неоплазия — (1 ж), Р., Д., Пр. неоплази/и … Орфографический словарь русского языка
Неоплазия — (нео греч. plasis – образование) – опухоль, новообразование ткани (неоплазма, бластома) … Энциклопедический словарь по психологии и педагогике
НЕОПЛАЗИЯ — [см. нео греч. plasis образование] иначе неоплазма, бластома новообразование ткани, опухоль … Психомоторика: cловарь-справочник
Неоплазия Интраэпителиальная Цервикальная (Цин) (Cervical Intraepithelial Neoplasia, Cin) — клеточные изменения, происходящие в шейке матки перед наступлением инвазивных стадий цервикального рака. Различают три стадии ЦИН: ЦИН 1 (слабая дисплазия); ЦИН 2 (умеренная дисплазия) и ЦИН 3 (сильная дисплазия, развитие карциномы). ЦИН… … Медицинские термины
НЕОПЛАЗИЯ ИНТРАЭПИТЕЛИАЛЬНАЯ ЦЕРВИКАЛЬНАЯ (ЦИН) — (cervical intraepithelial neoplasia, CIN) клеточные изменения, происходящие в шейке матки перед наступлением инвазивных стадий цервикального рака. Различают три стадии ЦИН: ЦИН 1 (слабая дисплазия); ЦИН 2 (умеренная дисплазия) и ЦИН 3 (сильная… … Толковый словарь по медицине
Множественная эндокринная неоплазия — МКБ 10 D44.844.8 МКБ 9 258.0258.0 МКБ О … Википедия
ХОРИОНЭПИТЕЛИОМА — мед. Хорионэпителиома злокачественная опухоль, растущая в матке из трофобласта развивающейся бластоцисты и проявляющаяся после пузырного заноса, абортов или во время нормальной беременности. Сохраняет инвазивный характер роста нормальной плаценты … Справочник по болезням
Чем отличается доброкачественная опухоль от злокачественной
В медицине понятие доброкачественности означает лёгкое течение болезни, хорошие результаты лечения и неопасность для жизни. Под злокачественным процессом подразумевают разрушительное течение, сложность терапии, высокий риск смертности.
Для опухолей такое разделение условно. Тем не менее пациентам и врачам крайне важно определить вид опухоли. От этого зависят тактика лечения и прогноз.
Характеристика доброкачественных и злокачественных опухолей
Существуют чёткие критерии:
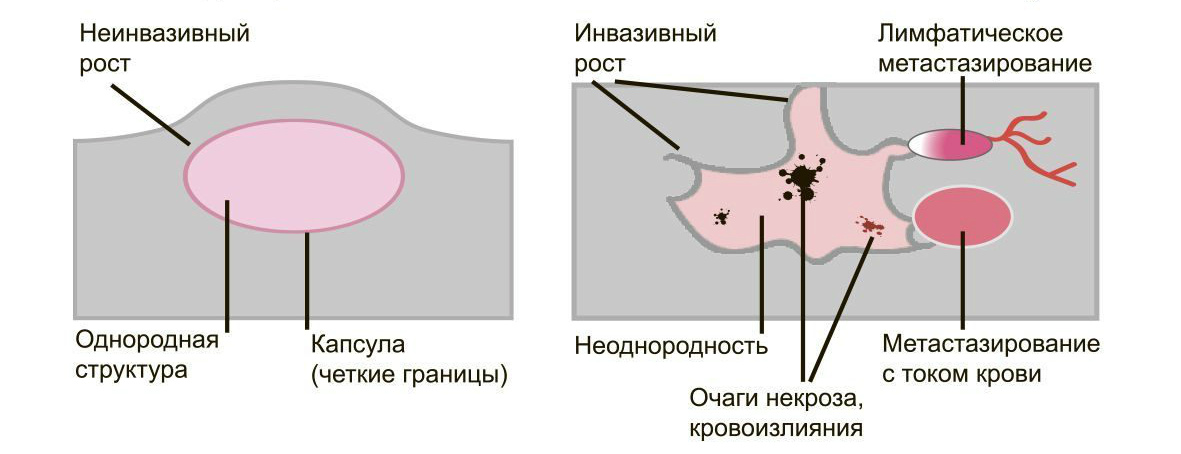
Доброкачественные опухоли чётко отграничены от здоровых тканей, часто имеют капсулу. Рак прорастает окружающие ткани, внедряется в сосуды, его контуры более аморфны.
Большинство доброкачественных опухолей могут расти годами, не проявляя симптомов. Карциномы растут быстро, нарушая функции органов и отравляя организм. Рост сопровождается утомляемостью, слабостью, потерей веса, болью.
Доброкачественные образования “сидят” на одном месте, постепенно растут и раздвигают здоровые ткани, подвижны при прощупывании. Раковые клетки слабо скреплены друг с другом, легко отделяются и разносятся лимфой и кровью по организму. Они оседают в лимфоузлах, костях, внутренних органах, образуя новые опухолевые очаги — метастазы. При пальпации узел спаян с тканями и не сдвигается.
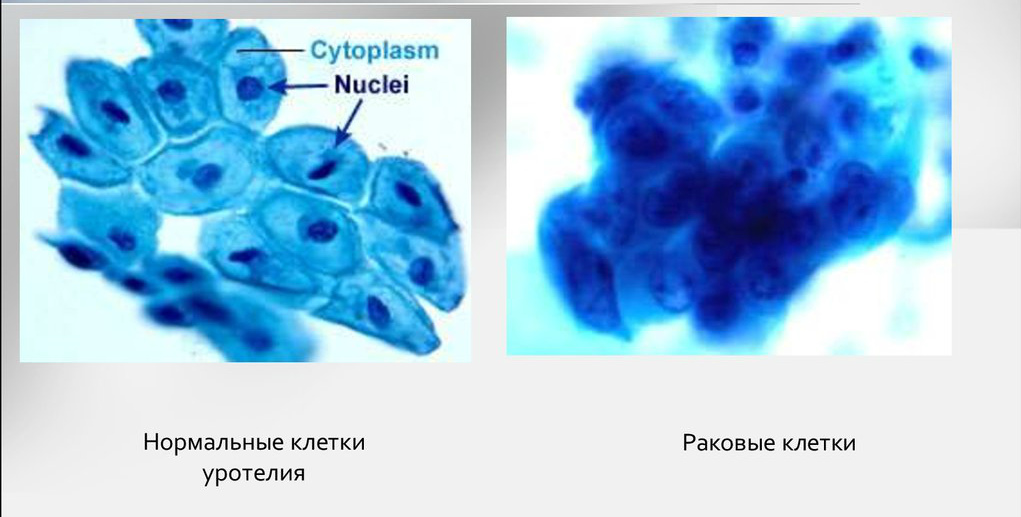
Много информации даёт биопсия. Исследование показывает, что доброкачественные клетки похожи на здоровые, их структура более чёткая. Структура злокачественных клеток сильно изменена из-за выраженных мутаций. Чем меньше клетки напоминают ткань, из которой выросли, тем хуже прогноз для лечения и жизни.
Доброкачественную опухоль, такую как аденома простаты, можно удалить и добиться полного излечения. Если возникнет рецидив, он будет на том же месте, где нашли первичный очаг. Злокачественные образования трудно удалить полностью. Даже одна оставшаяся клетка даст новую опухоль либо на старом месте, либо там, куда она попала по сосудам. Выживаемость больных существенно ниже.
Общие свойства доброкачественных и злокачественных опухолей
Есть моменты, объединяющие оба вида новообразований:
Тяжесть симптомов зависит не только от степени сдавления тканей опухолью, но и от неспособности новообразования выполнять функцию здоровых клеток.
Виды опухолей
Различия не всегда очевидны. Нужна тщательная диагностика для поиска атипичных клеток.
Может ли доброкачественная опухоль стать злокачественной
Любая опухоль способна к малигнизации. Миомы, липомы, фибромы редко переходят в рак. Кисты — крайне редко. Невусы, аденомы, полипы в желудке или кишечнике — очень часто. Многое зависит от условий, в которых находится опухоль, питания, экологии, уровня стресса, гормональных сбоев, наличия предраковых болезней.
В Клинике урологии имени Р. М. Фронштейна доступна современная диагностика опухолей, разработаны эффективные методики лечения. Обращайтесь на консультацию и наши специалисты вам помогут.
Библиотека
Основные свойства неопластической клетки и базовые механизмы их возникновения
ФГБУ «НМИЦ онкологии им. Н.Н. Блохина» Минздрава России, Москва
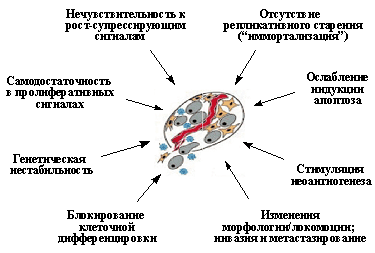
1.1. Характерные признаки опухолевой клетки
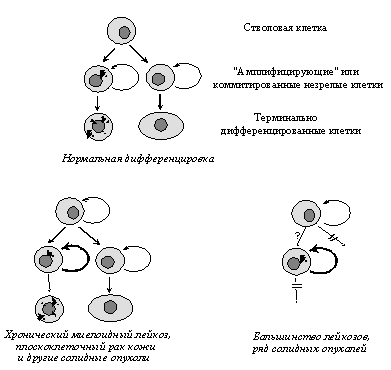
Важнейшие свойства неопластической клетки, приобретаемые в ходе опухолевой прогрессии и обеспечивающие злокачественный рост. (Объяснения в тексте).
Вторым важнейшим приобретенным свойством неопластических клеток является их пониженная чувствительность к рост-ингибирующим сигналам. Как известно, в организме существует множество антипролиферативных сигналов, поддерживающих определенное число клеток в каждой из тканей. Такие сигналы генерируются как секретируемыми растворимыми факторами (цитокинами), так и взаимодействиями клеток с внеклеточным матриксом и друг с другом. Классическим примером здесь является так называемое контактное торможение размножения клеток в культурах in vitro. (Рис. 2В).
Нормальные клетки, например фибробласты, размножаются до тех пор, пока не возникнет плотный монослой и не установятся межклеточные контакты. В отличие от этого, трансформированные клетки при возникновении межклеточных контактов не останавливают свою пролиферацию, а продолжают делиться, наползать друг на друга и образовывать очаги многослойного роста.
А) Пониженная зависимость от факторов роста 
Б) Способность размножаться без прикрепления к внеклеточному матриксу 
В) Отсутствие контактного торможения размножения 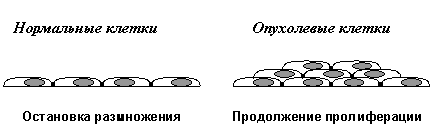
Рис.2. Характерные признаки неопластических клеток in vitro (объяснения в тексте)
Еще одним важнейшим свойством опухолевых клеток является отсутствие репликативного старения, или приобретение бессмертия (иммортализация). Как известно, существует механизм, ограничивающий число делений большинства типов зрелых клеток человека. Так, в культурах человеческих фибробластов in vitro после 60-80 делений (так называемое число Хейфлика) наблюдается необратимая остановка размножения клеток и их постепенная гибель. Между тем, чтобы образовать из одной клетки-родоначальницы сначала опухоль, а затем и метастазы, в условиях жесткого давления со стороны организма, когда многие опухолевые клетки погибают, может потребоваться большее число делений. И, действительно, в опухолевых клетках наблюдается нарушение работы такого «счетно-ограничительного» механизма контроля репликации.
Следующим важным свойством неопластических клеток является ослабление индукции в них апоптоза. Апоптоз представляет собой активный механизм клеточного самоубийства, поддерживающий в организме определенное число клеток и, кроме того, защищающий его от накопления аномальных клеточных вариантов. Он вызывается как физиологическими сигналами (связыванием специфических киллерных цитокинов со своими рецепторами), так и различными внутриклеточными повреждениями или неблагоприятными условиями, в частности нарушениями структуры ДНК, нехваткой ростовых факторов, гипоксией и т.д. Уход от апоптоза резко повышает жизнеспособность неопластической клетки, делает ее менее чувствительной к факторам противоопухолевого иммунитета и терапевтическим воздействиям.
К важнейшим приобретенным свойствам опухолевых клеток принадлежит и их способность стимулировать неоангиогенез, т.е. формировать новые кровеносные и лимфатические сосуды из эндотелиальных клеток предсуществующих окружающих мелких сосудов. Это необходимое условие для дальнейшего роста опухолевого узелка, достигшего в диаметре 2-4 мм. В ином случае клетки в центре опухоли, не получая кислород и питательные вещества, будут погибать.
Для многих опухолевых клеток характерны и нарушения клеточной дифференцировки, т.е. образования специализированных типов клеток, синтезирующих специфические белки. Особенно ярко это проявляется в гемобластозах, новообразованиях из кроветворных тканей, при которых их клетки оказываются как бы замороженными на той или иной стадии созревания. Общепринятым является представление, согласно которому меньшая зрелость лейкозных клеток является не следствием дедифференцировки зрелых клеток, претерпевших неопластическую трансформацию, а отражает их происхождение из незрелых клеток, в которых блокированы процессы дальнейшей дифференцировки. Следует заметить, однако, что это свойство не является универсальным: во многих типах опухолей наблюдается сохранение способности к дифференцировке, причем в отличие от лейкозов созревание клеток не препятствует приобретению злокачественного фенотипа. Примерами этого могут служить плоскоклеточный ороговевающий рак кожи и высокодифференцированные аденокарциномы толстой кишки, происходящие из незрелых клеток, которые сначала несколько раз делятся, а затем дифференцируются (Рис. 3).
Происхождение из незрелых клеток не противоречит представлению о том, что опухолевые клетки в ходе прогрессии могут претерпевать определенную дедифференцировку, утрачивая в первую очередь те дифференцировочные белки, отсутствие которых придает клеткам селективные преимущества (например, рецепторы стероидных гормонов в раках молочной железы и т.д.).
Рис.3. Модели, объясняющие происхождение новообразований из незрелых клеток определенной стадии дифференцировки, в которых либо сохранена (внизу слева), либо блокирована (внизу справа) способность к дальнейшему созреванию.
Неопластические поражения ЦНС в практике врача паллиативной помощи
Время чтения: 5 мин.
Актуальность в практике врача паллиативной помощи
По данным литературы, в практике врача паллиативной помощи могут встречаться неопластические менингиты и очаговые метастатические поражения головного мозга. Термином неопластический менингит обозначают метастатические опухолевые поражения оболочек мозга. Синонимами неопластического менингита являются термины лептоменингеальные метастазы, карциноматоз церебральных оболочек. Метастазы в оболочки мозга наблюдаются в 5-8% случаев всех злокачественных опухолей. Нередко клиническая картина неопластического менингита выступает первым клиническим проявлением генерализации онкологического заболевания. У пациентов паллиативного профиля с прогрессированием онкологических заболеваний также возможно развитие метастатического поражения мозговых оболочек с образованием очаговых метастатических поражений. Развитие неопластического менингита и очаговых метастатических поражений головного мозга являются осложнениями, которые значительно снижают качество жизни пациентов паллиативного профиля и часто предвещают очень короткий жизненный прогноз.
Важным для врача паллиативной помощи является понимание, что у 40-50% пациентов с онкогематологическими заболеваниями встречаются поражение мозговых оболочек и вещества головного мозга. Чаще всего при острых лейкозах и агрессивных неходжкинских лимфомах.
Опухолевые клетки могут метастазировать в головной мозг гематогенно или путем инвазии вдоль нервных корешков и сосудов. Метастазировать с током ликвора свойственно для медуллобластом, анапластических эпендимом, глиобластом, пинеобластом и гермином, а также для опухолей легкого, молочной железы, желудка, меланомы. Подавляющее большинство внутричерепных метастазов у детей лептоменингеального распространения выявляются при первичных опухолях ЦНС, например, таких как примитивные нейроэктодермальные опухоли.
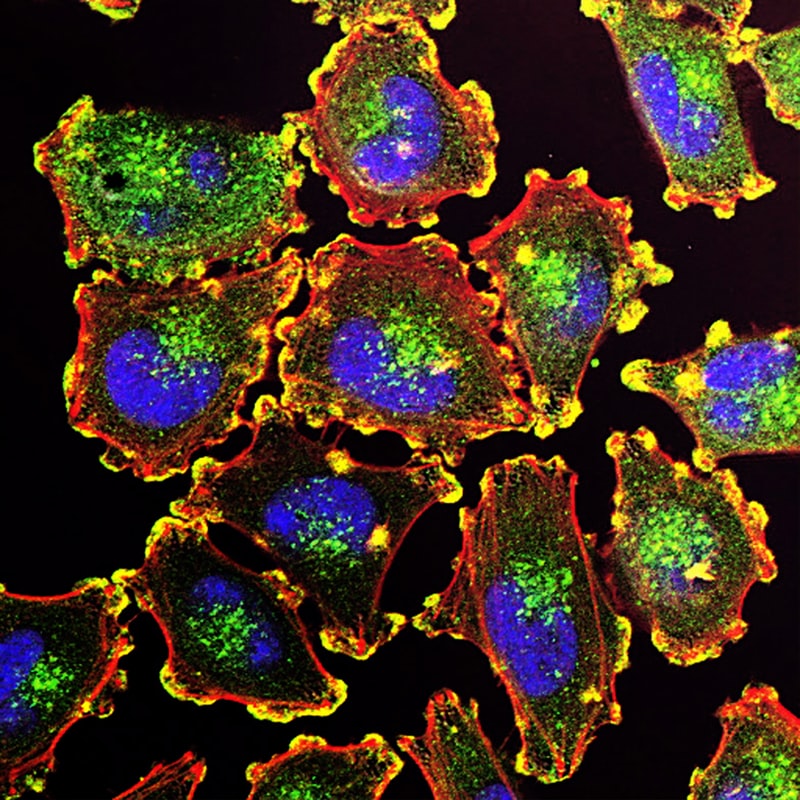
Метастатические раковые клетки при меланоме. Фото: National Cancer Institute / Unsplash
Пациент паллиативного профиля может находиться под патронажем выездной службы или находиться в стационаре/хосписе с уже подтверждённым неопластическим поражением ЦНС на специализированном этапе лечения, о чем будет подтверждение в медицинской документации. Но клиническая картина неопластических поражений ЦНС может развиться у онкологических пациентов на фоне прогрессирования в конце жизни на этапе паллиативной помощи или у пациентов паллиативного профиля по неонкологическим заболеваниям без подтвержденного онкологического диагноза, как первое проявление опухолевого процесса, поэтому врачам паллиативной медицинской помощи важно помнить об этом и уметь распознавать неврологические симптомы неопластических процессов в головном мозге и мозговых оболочках.
Клиническая картина может быть различной, обусловлена сочетанием общемозговых и очаговых симптомов, зависит от локализации метастазов, их размеров, степени выраженности перифокального отека. Раздражение оболочек мозга опухолевыми клетками обуславливает возникновение классического менингеального синдрома. Развившееся поражение мозга или мозговых оболочек приводит к тяжёлым нарушениям сознания вплоть до комы, нарастанию внутричерепного давления, гидроцефалии, развитию отёка головного мозга, смещению церебральных структур в направлении большого затылочного отверстия, сдавлению ствола мозга и смерти пациента.
Отличительные неврологические признаки и симптомы неопластических поражений ЦНС
Необходимые диагностические мероприятия
Внешний вид поражений при КТ и МРТ может варьировать от отдельных узловых образований до диффузного лептоменингеального карциноматоза.
Врачи неврологи, работающие в паллиативной практике, вносят незаменимый вклад в клинико-неврологическое обследование пациентов паллиативного профиля с клиническим проявлениями неврологической симптоматики, в дифференциальную диагностику и выбор тактики ведения пациентов. Также опыт врачей офтальмологов, которые могут приходить в паллиативную помощь, может помочь в диагностике застойных дисков зрительных нервов при исследовании глазного дна у пациентов с внутричерепной гипертензией.
*В ГБУЗ “Московский многопрофильный центр паллиативной помощи ДЗМ” КТ, МРТ и исследование ликвора не производятся. В случае необходимости пациенты переводятся в специализированную клинику «ГБУЗ «ГКБ им. братьев Бахрушиных ДЗМ», где пациентам выполняются диагностические мероприятия для решения вопроса о дальнейшей тактике ведения пациента.
Прогноз и лечение
Средняя выживаемость пациентов паллиативного профиля после постановки диагноза неопластического поражения ЦНС составляет около месяца при отсутствии лечения и около 2 месяцев при симптоматической терапии стероидами. Более половины всех случаев смерти пациентов обусловлены не метастазами как таковыми, а последствиями системной опухолевой прогрессии. Основное лечение направлено на поддержание организма с использованием противосудорожных препаратов, антикоагулянтов, глюкокортикоидов. Глюкокортикоидные гормоны занимают важное место в терапии пациентов, положительно влияют на продолжительность жизни, уменьшают отек головного мозга, уменьшают внутричерепное давление, устраняют неврологические симптомы.
Онкологическая помощь носит паллиативный характер и ставит перед собой задачи максимально сократить размеры имеющихся опухолевых проявлений, устранение симптомов, связанных с патологическим процессом, и улучшение качества жизни пациентов.
Также назначается обезболивающая терапия, как правило, наркотическими анальгетиками.
В практике врача паллиативной помощи могут встречаться пациенты с раком молочной железы или гематологическими злокачественными новообразованиями, которым по тем или иным причинам не проводилась потенциально эффективная химиотерапия. Необходимо помнить, что такие пациенты имеют вероятность получить регрессию опухолевых проявлений в ЦНС, если им назначить противоопухолевое лечение. Напротив, у пациентов с другими видами рака (например, легкого, меланома) обычно крайне неблагоприятный прогноз (1-4 месяца) с лечением или без него. Варианты лечения включают паллиативную химиотерапию, облучение или их комбинацию. Интратекальное введение (2 раза в неделю до полной санации ликвора) химиопрепаратов (метотрексат, цитарабин) и глюкокортикоидов показано при нейролейкемии, связанной с прогрессированием онкогематологических заболеваний. Только при мультидисциплинарном подходе и принятии решений с пациентом и его близкими возможно решение вопроса о выборе тактики ведения пациента.
Психологическая помощь
Психологическая помощь является крайне важной для пациентов с опухолевыми проявлениями в головном мозге, так как пациенты часто страдают от переменчивого настроения, повышенной тревожности, выраженных нарушений когнитивной функции. В психологической помощи нуждаются и родственники пациентов. Поэтому необходимы консультации психотерапевта не только для пациентов, но и для их близких. Помощь включает консультации психотерапевта, подбор седативных средств, транквилизаторов, антидепрессантов и снотворных препаратов.
Резюме
Для многих пациентов паллиативного профиля неопластические проявления в ЦНС представляют собой предтерминальный диагноз, при котором, как правило, противоопухолевая терапия не требуется. Установление диагноза у таких пациентов может быть важно для прогнозирования неврологических проблем, которые могут развиться (например, судороги, головная боль, корешковые боли). Решение о том, следует ли начинать противоопухолевое лечение, должно приниматься после консультации с радиологом и онкологом, и правильное паллиативное лечение способно привести к временной частичной ремиссии, продлить жизнь пациентов на 2-3 месяца. Внимание врачей паллиативной помощи должно быть направлено на коррекцию симптомов с целью улучшения качества жизни пациентов.
Коммуникация с пациентом и его близкими в принятии непростых решений о тактике ведения пациента является важным аспектом, позволяющим принимать решение о необходимости паллиативной противоопухолевой терапии вместе с пациентом и его близкими.
Своевременная преемственность между специализированной помощью и паллиативным этапом лечения пациентов с неопластическими поражениями ЦНС, взаимодействие врачей паллиативной практики с онкологами, радиологами для принятия правильного взвешенного решения о тактике ведения каждого конкретного пациента является залогом качественной жизни пациентов на паллиативном этапе.
Литература:
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.