Что означает суставные поверхности конгруэнтны
Что означает суставные поверхности конгруэнтны
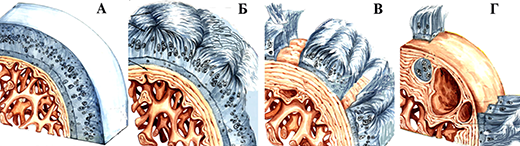
В патогенезе развития артроза первое место занимает фактор нарушения питания хряща. Наступающие в последующем изменения в хряще ведут к снижению его устойчивости даже к обычной нагрузке.
Потеря хрящем эластичности и нарушение конгруэнтности ведут к макро- и микротравме субхондральной пластинки, которая на это реагирует усиленной продукцией костного вещества, проявляющаяся в виде остеосклероза. Избыток костного вещества в этой зоне при продолжающейся нагрузке на суставные поверхности вызывает его распространение в места наименьшего давления и скопление костного вещества, выявляемое рентгенологически в виде остеофитов. Они приводят к механическому раздражению синовиальной оболочки, появлению различных видов ограничения движений в больном суставе. Таким образом в течении деформирующего артроза различают 3 степени:
Кроме степеней артроза выделяют стадии, которые отличаются по характеру течения процесса и клинической картине:
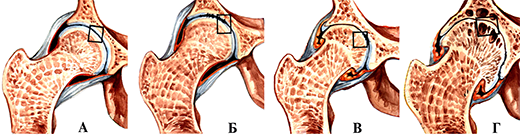
I стадия характеризуется быстрой утомляемостью конечности, «скованностью» мышц. Только некоторые больные отмечают умеренное ограничение движений в суставе из-за скованности. Боли в суставе, как правило, отсутствуют. Только при некоторых артрозо-артритах, которые начинаются с патологического процесса синовиальной оболочки, заболевание может начинаться с болевого и воспалительного синдрома. Рентгенологически в этой стадии развития болезни выявляется сужение суставной щели и субхондральный склероз. Нередко клиническая симптоматика этой стадии заболевания настолько незначительна, что больные даже не обращают на них особого внимания. Поэтому в некоторых литературных источниках можно встретить утверждение, что начало артроза чаще всего бессимптомное.
Посттравматические артрозы нередко начинаются со II стадии, так как при невправленных внутрисуставных переломах имеется первичное нарушение целости суставного гиалинового хряща. К этому добавим, что при наличии смещения внутрисуставных отломков с диастазом между ними более 2 мм, регенерация гиалинового хряща практически невозможна. Имеющийся посттравматический дефект замещается костной мозолью, покрытой рубцовой соединительной тканью, а это уже есть морфологические элементы II стадии развития артроза, который проявляет себя болевым синдромом, особенно при нагрузке на поврежденную конечность.
II стадия характеризуется нарастанием ограничения движений, которые могут сопровождаться крепитацией (похрустыванием). Обычно боли возникают в начале ходьбы и называются «стартовые боли». Они появляются из-за того, что во время первого шага основная нагрузка приходится на самый патологически измененный участок нагружаемой части суставной поверхности. Затем нагрузка при движениях более или менее распределяется равномерно на всю суставную поверхность, и боли могут полностью исчезнуть или заметно уменьшится до такой степени, что не мешают больному преодолевать даже значительные расстояния. Однако, с течением времени, особенно после продолжительной нагрузки, к концу рабочего дня боли усиливаются, но после отдыха могут вовсе исчезнуть. Появляется деформация сустава, гипотрофия мышц, контрактура, хромота. Рентгенологически выявляется значительное сужение суставной щели в 2-3 раза в сравнении с нормой, выражен субхондральный склероз, выявляются остеофиты (шипы) в местах наименьшей нагрузки. К конечному этапу этой стадии развития болезни болевой синдром может иметь волнообразное проявление: периоды усиления болевого синдрома сменяются различными по продолжительности периодами значительного снижения интенсивности болей или полным их исчезновением. Как правило, такое проявление боли связано с вовлечением в процесс синовиальной оболочки, т.е. с развитием хронического рецидивирующего синовита, который является неотъемлемой частью клинических проявлений III стадии развития болезни.
III стадия характеризуется почти полной потерей подвижности в суставе, сохраняются только пассивные качательные движения, выражена сгибательная контрактура. Боли сохраняются в покое, не проходят после отдыха. Возможна нестабильность сустава. При локализации процесса в суставах нижних конечностей к этому времени больные самостоятельно ходить не могут и прибегают к помощи трости или костылей. Рентгенологически – суставная щель почти полностью отсутствует. Суставная поверхность деформирована, выражены краевые разрастания. Основным рентгенологическим различием этой стадии развития болезни и предыдущей является появление множественных кист в субхондральных зонах суставных поверхностей.
Деформирующий артроз тазобедренного сустава. А-норма; Б-Icт.; В-II ст.; Г- III ст.
Чаще всего поражает коленный и тазобедренный суставы. Методы лечения зависят от стадии заболевания.
Конгруэнтность суставов
Нарушение конгруэнтности суставных поверхностей приводит к деформации соединения и разрыву сумки. Иногда можно наблюдать такое состояние, как подвывих, то есть небольшие поверхности суставов смещены относительно друг друга, что исключает нормальное функционирование. Такие повреждения могут быть следствием механических воздействий, врожденных патологий или последствием заболеваний.
Что это такое?
Если сочленения конгруэнтны, значит, что поверхности полностью соприкасаются при взаимном соответствии формы. Есть несколько составных частей соединения, в том числе плоскости костей, капсула, внутренняя полость и синовиальная жидкость. Поверхности сочленений, которые соединяются, покрыты упругой хрящевой тканью. Ее функция заключается в обеспечении комфортного движения костей относительно друг друга и предотвращения травмирования во время ходьбы или силовых нагрузок. Некоторые суставы могут быть конгруэнтны в нескольких положениях, и это будет зависеть от их формы. Различают следующие виды сочленений:
Причины и симптомы
Инконгруэнтность сустава может произойти вследствие травмирования или после развития таких болезней, как остеоартроз. Сама болезнь представляет собой дегенерацию хрящевых поверхностей, сопровождающаяся образованием остеофитов, вследствие чего соединение деформируется. Самые распространенные причины развития остеоартроза:
Анатомические изменения проявляются в неравномерности хрящевой ткани, шероховатой поверхности, уменьшении упругости и эластичности хряща. Затем происходит разволокнение, растрескивание и отделение фрагментов, которые образуют свободные тела в полости соединения.
В начале заболевания симптоматика выражена слабо. Первым симптомом проявления является хруст при движении и несильные болевые ощущения. С последующим развитием недуга боль усиливается и при незначительных нагрузках и может проявляться в состоянии спокойствия. Самую сильную боль пациент ощущает в ночное время, после дневных нагрузок. Иногда может возникать припухлость, повышение температуры в области локализации и неприятные ощущения во время осмотра.
Что делать про конгруэнтностях суставных поверхностей?
Медикаментозная терапия должна включать в себе локальное воздействие и применение препаратов для воздействия не только на конгруэнтный сустав, но и на целый организм. Для правильного лечения необходимо собрать подробный анамнез, сделать рентгенографию и провести общее исследование крови. Назначают анаболические стероиды, такие как «Ретаболил». Их необходимо принимать каждый год в период обострения. Как дополнение к лечению назначают кальций и физиотерапевтическое воздействие, которые улучшают кровообращение в суставе. Для снятия болевых ощущений рекомендован прием «Но-Шпы» или «Бутадиона». Местное воздействие включает в себя обрабатывание мышц, которые окружают сустав «Гидрокортизоном» и «Новокаином». А также эффективно использование мази на основе «Гепарина».
Конгруэнтность поверхностей сустава
Определение конгруэнтности суставных поверхностей отображает полное совпадение формы в соприкосновении. Преимущественно суставы полностью идентичны. Конгруэнтный, значит — соразмерный. Нарушение совместимости ведет к дисконгруэнтности и деформации соединения, что препятствует нормальному функционированию.
Понятие конгруэнтности суставных поверхностей
Сочленения идентичны при полном совпадении формы суставных поверхностей. Покрытые гиалиновой хрящевой тканью, их формы строго детерминированы. Прочно связанный с костью, хрящ обызвествлен в глубоких слоях. Сглаживая неровности и шершавость суставов, ткань обеспечивает максимальную конгруэнтность суставных поверхностей, смягчает толчки, благодаря своей эластичности. При ходьбе и силовых нагрузках предотвращает травмирование.
Кроме суставных поверхностей, соединения включают также суставную капсулу и полость. Сочленения конгруэнтны в нескольких положениях. Соединения отличаются подвижностью, малоподвижностью и полной неподвижностью. Среди сочленений костей выделяют следующие виды:
Причины и симптомы нарушений
Дисконгруэнтность происходит ввиду травм или развития болезней, что приводит к дегенерации хрящевых поверхностей, как при остеоартрозе. Заболевание подвергает к утрате привычной подвижности сочленения и его блокировке в согнутом положении. Выделяют следующие причины нарушений:
При действии внешней силы, преодолевающей естественные пределы подвижности, происходит нарушение соразмерности костей и, как следствие, вывих. Кости сочленения смещают поверхность одного конца по отношению к другому из-за разрыва суставной сумки. Если соприкосновение еще возможно, тогда говорят о подвывихе. Повреждения происходят при травмировании и болезненных состояниях.
После вывиха изменения в мягких тканях заметно выражены. Резкая боль и нарушение движений — первый признак деформации. Присутствует изменение вида и очертаний, вследствие выпирания тканей. Движения сустава пружинят, мышцы напряжены. Возникает отечность и болезненность в месте поражения. Встречается также удлинение или укорочение конечности, в зависимости от характера повреждения.
Нарушения случаются не только после травмы, но и при рождении (врожденные вывихи).
Симптоматика при конгруэнтности развивается не сразу. Сначала заметен лишь хруст и болевые ощущения. При развитии заболевания, боль появляется и в спокойном состоянии, не только во время нагрузок. Своего пика достигает ночью. Повышение температуры и припухлость локализуются в зоне поражения.
Полиостеоартроз — лечение суставов и кистей
Статья опубликована: 15.01.2014
Остеоартроз является дегенеративно-дистрофическим заболеванием суставов, на начальном этапе которого происходит первичная дегенерация суставного хряща. В дальнейшем болезнь сопровождают изменения суставных поверхностей, начинается развитие краевых остеофитов. При отсутствии должного лечения, заболевание может привести к деформации суставов.
По данным исследований остеоартроз – это наиболее распространённая форма патологии суставов. Ревматологи США и Европы в 2013 году констатировали, что 70% ревматических заболеваний приходятся именно на долю остеоартроза. У некоторого процента были выявлены множественные поражения суставов или полиостеоартроз. Врачебная практика показывает, что случаев заболевания полиостеоартрозом с каждым годом становится всё больше.
Одной из главных причин развития болезни врачи называют чрезмерную механическую нагрузку, которая не соответствует возможности суставной поверхности хряща сопротивляться оказываемому на него воздействию. В конечном итоге, несоответствие механической нагрузки может привести сначала к дегенеративным повреждениям, а затем и к деструкции хряща.
Распространённой причиной развития остеоартроза является также нарушение приемлемой конгруэнтности суставных поверхностей здоровых хрящей. В таком случае, нагрузка распределяется не равномерно по всей площади хряща. Максимальное сближение суставных поверхностей происходит на небольшой площади. Именно в этом месте хрящ начинает дегенерировать.
Случается также, что из-за травм, контузий, нарушения субхондрального кровообращения происходит изменение физико-химических свойств хрящевой ткани. По этой причине, даже при нормальной нагрузке, ткань хряща становится менее устойчивой к механическим воздействиям.
Физико-химические свойства хрящевой ткани могут изменяться также в результате следующих заболеваний:
Стоит отметить, что немаловажную роль при определении возможности развития остеоартроза и полиостеоартроза играет наследственный фактор.
Первые симптомы болезни практически не ощущаются. Явным признаком возникновения проблем является появление хруста в суставах при различных движениях. Также после сильной физической нагрузки возможны периодические боли не выраженного характера, которые быстро проходят. Со временем интенсивность и продолжительность болей изменяются в сторону увеличения, причём болевые ощущения начинают появляться даже после слабых нагрузок.
В отличие от воспалительных болей, которые наблюдаются при артритах, присущие артрозам болевые ощущения характеризуются как механические, то есть появляются они именно при физической нагрузке на поражённый сустав. Впоследствии, болевой синдром становится более интенсивным по вечерам и ночью, даже когда сустав находится в состоянии покоя.
Патогенез болей при остеоартрозе определить непросто, так как в зависимости от различных патогенетических механизмов, которые способствуют появлению болевого синдрома, боль может проявляться по-разному. В настоящее время классифицируют первичные и вторичные остеоартрозы.
Первичные остеоартрозы, которые называют также генуинными, представляют собой заболевания, которые развиваются на здоровом суставном хряще, из-за чрезмерной механической нагрузки.
Вторичные остеоартрозы возникают в хрящах, изменённых после травмы, артрита, эндокринных и сосудистых нарушений и др.
Диагностировать остеоартроз возможно на ранних стадиях: рентгенограммы показывают неотчётливое сужение суставной щели, что позволяет предположить развитие начального остеосклероза. Также можно заметить начальные остеофиты – некоторые заострения краёв поверхностей суставов.
Основные клинические проявления заболевания полиостеоартроз:
Необходимо учитывать, что не во всех случаях наблюдается соответствие между клиническими и рентгенологическими признаками остеоартроза. Частым явлением выступает наличие характерных болевых ощущений механического характера при отсутствии сужения суставной щели на рентгенограмме.
На ранних этапах развития болезни, до получения характерной рентгенограммы, диагностирование остеоартроза бывает трудной задачей, для реализации которой необходимы данные следующих методов исследования:
Работа опытных врачей, использование при диагностике полиостеоартроза новейшего оборудования и применение медикаментозных и немедикаментозных методов лечения позволяют предотвратить дальнейшее развитие заболевания.
При лечении полиостеоартроза первоочередной задачей специалисты считают снижение нагрузки на пораженные суставы. Выбор консервативной терапии зависит от причины возникновения болезни. Однако наиболее распространённым методом лечения полиостеоартроза являются физиотерапевтические процедуры. Соблюдение индивидуально подобранного режима питания (диеты) также играет немаловажную роль, так как именно избыточный вес нередко провоцирует возникновение заболевания.
Медикаментозное лечение Полиостеоартроза
Для снижения болей в суставах при отсутствии противопоказаний рекомендуется принимать анальгезирующие средства. Дозировку препаратов определяет врач. Важную роль в лечении полиостеоартроза играют хондропротекторы – препараты, которые улучшают питание хрящевой ткани, замедляют процесс ее дальнейшего разрушения.
Немедикаментозное лечение болезни суставов
Полиостеоартроз является заболеванием, которое поддаётся лечению следующими методами физиотерапии:
Использование данных методик способствует снижению болевого синдрома и уменьшению воспалительного процесса в суставах.
При заболевании полиостеоартрозом одной из лечебных рекомендаций являются также физические упражнения. Изучение гимнастического комплекса должно происходить под надзором специалиста. Переходить к самостоятельным тренировкам рекомендуется не ранее, чем через месяц совместных занятий с инструктором. Ежедневно физическим упражнениям рекомендуется уделять не менее получаса.
Для достижения успешного результата лечения полиостеоартроза необходимо установить конкретную причину его возникновения, так как от факторов, спровоцировавших заболевание, зависит выбор схемы терапии.
Для профилактики полиостеоартроза специалисты в первую очередь рекомендуют контролировать массу тела относительно роста. Лицам старше 40 лет, в особенности имеющим наследственную предрасположенность к развитию заболевания, следует соблюдать следующие рекомендации:
Финские ревматологи обнародовали данные, согласно которым за последние десять лет нетрудоспособность из-за полиостеоартроза увеличилась в 5 раз. Как правило, клинические показатели заболевания проявляются в возрасте 45-50 лет.
Мнение ревматолога о рентгенодиагностике суставных болезней
Актуальные вопросы рентгенологической диагностики болезней суставов. Взгляд ревматолога
Наиболее часто встречаемые ошибки, совершаемых при проведении рентгеновского обследования при ревматических заболеваниях. Часто встречаемые рентгенологические признаки поражения суставов и их интерпретации. Анализ опыта работы на консультативном ревматологическом приеме в областной клинической больнице.

Общие сведения
В подавляющем большинстве случаев после анализа жалоб, анамнеза и данных осмотра больному поставлен тот или иной предварительный диагноз заболевания суставов и позвоночника. Однако, в последующем, он нуждается в подтверждении диагноза с помощью дополнительных методов исследования: инструментальных, лабораторных, реже морфологических. Золотым стандартом диагностики суставной патологии остается рентгенологическое исследование. Рентгенография представляет собой важный инструмент не только для диагностики того или иного артрита или артроза, но и для оценки прогрессирования заболевания и эффективности терапии.
Значительной части из обратившихся в областную больницу больных рентгенографическое исследование уже было проведено в лечебных учреждениях районов области и требовало интерпретации в условиях областной больницы. Необходимо отметить, что врачи терапевтической практики нередко руководствуются описательными составляющими рентгеновских снимков (протоколами), предоставляемыми им рентгенологами, и самостоятельно не оценивают те или иные рентгенологические изменения.
И хорошо, если эти протоколы готовит рентгенолог, подготовленный по вопросам артрологии и вертебрологии, но, исходя из собственного клинического опыта, зачастую в описании рентгенограмм рентгенологи не детализируют тех специфических изменений, которые позволяют ревматологу или терапевту провести дифференциальную диагностику изменений в суставах. В заключении рентгенолога достаточно частой является формулировка «признаки артрозаартрита», однако, для каждого вида артритов согласно данным литературы можно выделить свои специфичные признаки, позволяющие определить его нозологическую принадлежность.
Поэтому в данной статье хотелось бы остановиться на наиболее часто встречаемых ошибках, совершаемых при проведении рентгеновского обследования при ревматических заболеваниях и некоторых наиболее важных и часто встречаемых рентгенологических признаках поражения суставов и их интерпретации.
Самые частые ошибки рентгенолога
Анализируя опыт работы на консультативном ревматологическом приеме в областной клинической больнице, среди наиболее часто встречаемых ошибок при использовании рентгеновского метода диагностики хотелось бы выделить следующие:
Первым этапом рентгенологического обследования для врача общей практики должен бытьправильный выбор области исследования для ее проведения, а именно такой, рентгенологические изменения в которой наиболее информативны для диагностики того или иного заболевания.
К примеру, при повторных атаках подагрического артрита клиническая симптоматика в виде боли и отечности может быть наиболее выражена в голеностопных суставах, а плюсне-фаланговые суставы могут оставаться интактными, и частой ошибкой является проведение больному рентгенографии голеностопных суставов, которая в данной ситуации малоинформативна. Аналогичная тактика и в ситуации с подозрением на реактивный спондилоартрит или периферическую форму анкилозирующего спондилоартрита с поражением голеностопных суставов. Патогномоничные рентгенологические изменения необходимо выявлять в крестцово-подвздошных сочленениях и позвоночном столбе, а рентгенологических изменений в периферических суставах, особенно в начальной стадии болезни, может не быть.
Нужно отметить, что в целом проведение рентгенографии голеностопных суставов из-за ее крайне низкой информативности нужно проводить редко и по строгим показаниям в случаях изолированного поражения одного голеностопного сустава и подозрении на специфическую (туберкулезную, гонококковую) природу артрита. Этот дефект влечет за собой необоснованную лучевую нагрузку и дополнительные материальные затраты для больного при проведении повторных необходимых для уточнения диагноза исследований.
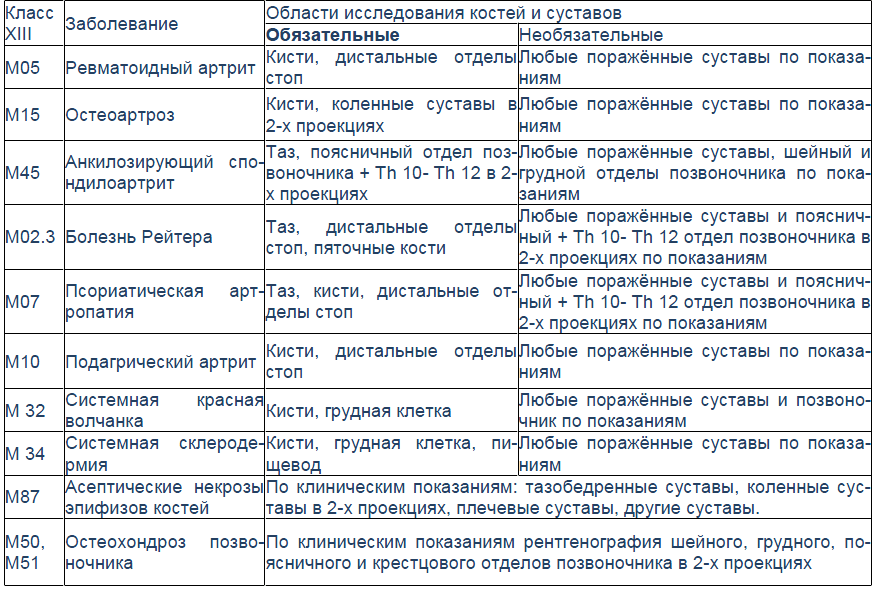
Чтобы помочь врачу терапевту правильно определиться с выбором зоны исследования, в качестве примера может помочь следующая таблица (Смирнов А.В., 2005 г.).
Таблица
Необходимый минимум рентгенологических обследований при ревматических болезнях
Зона обследования
Также хотелось обратить внимание на неправильно выбираемую зону обследования. Например, зачастую при наличии односторонних клинических изменений в одном пястно-фаланговом или плюсне-фаланговом суставе врачи ограничиваются рентгенографией исключительно этой области. Однако, именно характер патологических изменений в обеих кистях, их локализация и распространённость, анализ того какие группы суставов изменяются в самом начале заболевания должны обязательно учитываться при оценке рентгенограмм для того, чтобы правильно интерпретировать полученные данные и провести дифференциальный диагноз между различными ревматическими заболеваниями. Поэтому в ревматологической практике для уточнения диагноза необходимо проводить по показаниям либо прямую сравнительную рентгенограмму кистей с захватом лучезапястных суставов либо прямую сравнительную рентгенограмму стоп.
Исходя из нашего опыта, результаты рентгенографии нередко могут зависеть от техники и правильного позиционирования объекта съемки. В настоящее время требованием всех протоколов исследований является соблюдение максимально унифицированных условий проведения рентгенограмм кистей и стоп. Так для общей оценки поражения суставов необходимо снимать обе кисти или стопы на одной пленке, обязателен захват лучезапястного сустава. Требования к расположению пациента при рентгенографии кистей и стоп изложены в соответствующих руководствах по рентгенологии. Врачу общей практики при направлении к рентгенологу обязательно необходимо указывать, что больной направляется на сравнительную рентгенограмму кистей в прямой проекции с захватом лучезапястных суставов или на прямую сравнительную рентгенограмму стоп.
Наконец важным моментом является трактовка полученных результатов. О наиболее часто встречающихся в практике терапевта суставных синдромах и наиболее характерных рентгенологических изменениях, присущих им, в продолжении данной статьи.
Рентген мелких суставных кистей
Наиболее информативным и обязательным практически при всех проявлениях суставного синдрома является проведение рентгенологического обследования мелких суставов кистей и стоп, поэтому хотелось бы остановиться на патогномоничных изменениях, характерных для того иного проявления артрита, происходящих именно в кистях или стопах.
Для подагрического артрита характерно преимущественное поражение дистальных отделов стоп с преобладанием изменений в области I плюсне-фаланговых сочленений, реже изменения выявляются в мелких суставах кистей. При остром подагрическом артрите рентгенологические изменения, как правило, отсутствуют. Поэтому речь идет об изменениях, характеризующих хроническую стадию болезни. Типичным для хронического подагрического артрита является обнаружение узловых образований (тофусов) в костях в виде кистовидных просветлений и участков повышения плотности мягких тканей в области фаланг пальцев кистей и стоп. Деструкция костной ткани в виде эрозий, часто выявляемая при хроническом течении подагры, локализуется в основном на краях эпифизов костей и в дальнейшем распространяется на центральные отделы суставов.
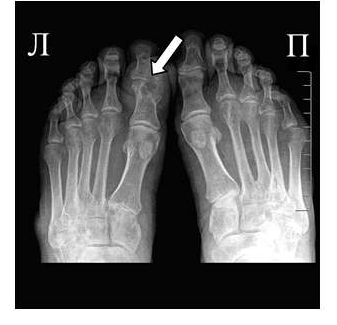
Эрозии при подагрическом артрите имеют округлую или овальную форму, часто со склеротическим ободком. Склеротический ободок вокруг внутрисуставного тофуса создает типичный для подагрического артрита симптом «пробойника» (см. рис. 1).
В отличие от ревматоидного артрита и полиостеоартроза ширина суставной щели при подагре обычно сохраняется в норме даже в поздних стадиях заболевания. Также для хронической стадии, в отличие от ревматоидного артрита, не характерен остеопороз. Таким образом, I плюснефаланговый сустав наиболее характерная локализация при подагрическом артрите.
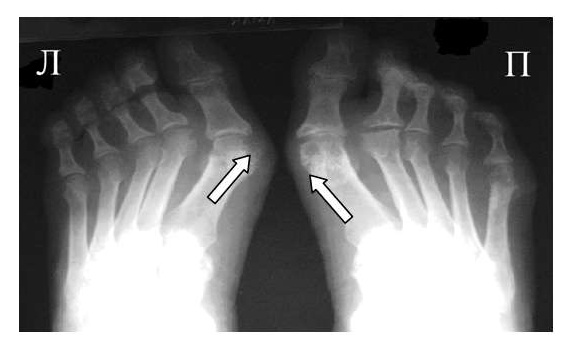
Эрозии часто обнаруживаются в верхней и медиальной части плюсневой головки и часто в сочетании с вальгусной девиацией суставов. Типичным является асимметричность изменений (рис. 2).
Одним из главных отличительных признаков ревматоидного артрита (РА) от других заболеваний является симметричность изменений мелких суставах кистей и стоп, которые становятся суставами-«мишенями» в первую очередь и поэтому именно эти области изучаются для определения стадии заболевания. Наиболее часто используемой в повседневной практике рентгенологической классификацией является деление ревматоидного артрита на стадии по Steinbrocker в различных модификациях.
Основные симптомы
Основными рентгенологическими симптомами РА являются следующие: остеопороз, кистовидные просветления костной ткани (кисты), сужение суставной щели, эрозии суставов, костные анкилозы, деформации костей, остеолиз, вывихи, подвывихи и сгибательные контрактуры суставов. Рентгенологическая диагностика развернутых стадий РА, исходя из нашей практики, как правило, затруднений не вызывают.
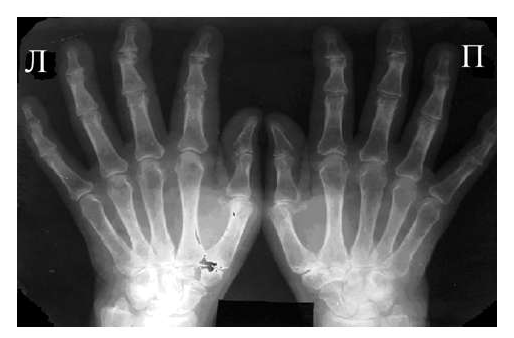
Большинство ошибок встречаются при начальных стадиях, особенно при начале РА в пожилом возрасте и сочетании его с остеоартрозом (см. рис. 3). В этом случае для подтверждения диагноза РА и предупреждению случаев его гипердиагностики служит выявление симметричных эрозий в типичных для ревматоидного артрита суставах (запястья, плюснефаланговые, пястно-фаланговые).
Необходимо также помнить, что, как правило, при РА эрозии не предшествуют околосуставному остеопорозу, кистам и сужению суставных щелей. Имеет место последовательность развития стадий РА (см. рис. 4), в отличие от эрозивных артритов другого генеза (псориатического, серонегативного)
Костные анкилозы выявляются только в суставах запястий и во 2-5-м запястно-пястном суставах, редко в лучезапястных и суставах предплюсны. Никогда анкилозы не формируются в межфаланговых суставах кистей и стоп, в первых запястно-пястных и плюснефаланговых суставах. Анализируя сроки появления основных рентгенологических проявлений наиболее типичным по нашим данным и по данным других авторов [LandeweR.] является появление первых симптомов РА (околосуставного остеопороза и кистовидных просветлений) через несколько месяцев (до года) от начала заболевания, эрозии выявляют на 2-3 год от начала заболевания.
Какое значение для врача клинициста имеет скорость рентгенологической прогрессии у конкретного пациента? Выраженность деструкции в мелких суставах кистей и стоп является наиболее объективным маркером прогрессирования РА и/или недостаточной эффективности терапии, а появление эрозий в мелких суставах конечностей в первый год заболевания является предиктором неблагоприятного варианта развития болезни. Связь между скоростью нарастания деструкции и выраженностью и стойкостью воспалительной активности РА показана во многих исследованиях. Необходимо отметить, что у конкретного больного динамика рентгенологических изменений представляет собой не линейный процесс, а включает в себя эпизоды замедления и ускорения, связанные в том числе, и с активностью заболевания.
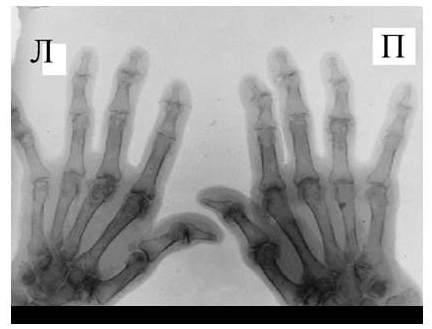
Для псориатического артрита, также поражающего мелкие суставы кистей, отличительным признаком от РА является отсутствие стадийности, поражение суставов, как правило, несимметрично, частые проявления артрита без околосуставного остеопороза, являющегося патогномоничным для РА. Изолированное поражение дистальных межфаланговых суставов кистей при отсутствии изменений в других мелких суставах кистей, осевое поражение 3-х суставов одного пальца.

При развернутой картине болезни деструкция концевых фаланг (акроостеолиз) и чашеобразная деформация проксимальной части фаланг пальцев кистей вместе с концевым сужением дистальных эпифизов симптом «карандаш в колпачке» (рис. 5), множественный остеолиз и деструкции эпифизов костей с разнонаправленными деформациями суставов (мутилирующий артрит).
Часто при псориазе рентгенологические проявления в мелких суставах кистей и стоп сочетаются с воспалительными изменениями крестцово-подвздошных сочленений сакроилиитами, обычно двусторонними асимметричными или односторонними.
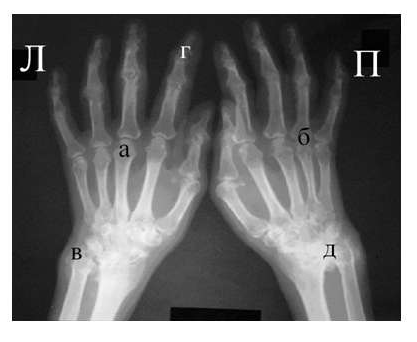
Среди обязательных диагностических критериев для верификации остеоартроза необходимо выделить сужение суставной щели, наличие остеофитов и субхондрального остеосклероза, вспомогательными являются кистовидные просветления костной ткани, костные дефекты (псевдоэрозии), деформации эпифизов костей (рис. 6), подвывихи и вывихи суставов, синовиты и обызвествленные хондромы.
Оценка рентгенологических стадий остеоартроза проводится по критериям, предложенным J.Kellgren, J. Lawrence в 1957 году.
Для серонегативных спондилоартритов более типичным является наличие эрозий суставных поверхностей в дистальных отделах стоп.
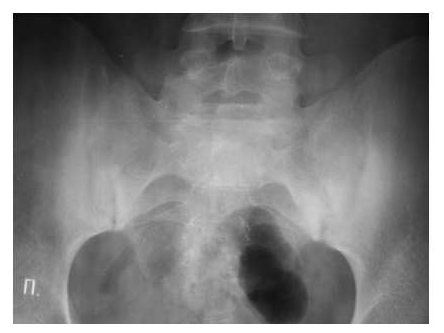
Околосуставной остеопороз в отличие от РА выявляется только в острую стадию артрита. Одна из основных локализаций, где развиваются костные пролиферации – это краевые отделы крестца и подвздошных костей (рис. 7).
Наиболее частыми проявлениями болезни Рейтера являются асимметричные артриты проксимальных межфаланговых суставов кистей (чаще 1 пальца), плюснефаланговых и проксимальных межфаланговых суставов, в отличие от псориатического артрита, поражающего дистальные межфаланговые суставы. Изолированные выраженные изменения в межфаланговом суставе 1-го пальца стопы предполагают в первую очередь диагноз реактивного спондилоартрита (болезни Рейтера) или псориатического артрита. Поражения пяточных костей обнаруживаются у 25-50%. Ахиллобурсит с наличием жидкости в слизистой сумке проявляется на боковой рентгенограмме пяточной кости затемнением, расположенным между верхней частью пяточной кости и ахилловым сухожилием. Таким образом, для диагностики и дифференциальной диагностики артритов принципиальное значение имеет раннее выявление патологических изменений в костях (кисты, эрозии). Выбор зоны для первичного обследования должен быть индивидуален, но рентгенография кистей или стоп является наиболее обоснованной, потому что позволяет наиболее рано и достоверно отличить изменения, характерные для того или иного заболевания суставов.