Что относится к тяжелым аллергическим реакциям в анамнезе

Если говорить об острых формах проявления аллергической реакции, то они происходят тогда, когда возникает особенно сильный конфликт иммунитета с раздражителем. В такие моменты человек испытывает сильную боль, кроме того, в организме могут повреждаться ткани, а сам иммунитет значительно снижаться.
На сегодняшний день различают несколько видов острых аллергических реакций организма:
Этот вид аллергической реакции происходит на определенную группу лекарственных препаратов и проявляется в виде высыпаний на коже, которые могут быть выражены различно. Самой острой формой проявления аллергической реакции на медикаменты могут быть высыпания в виде больших волдырей. Для того, чтобы облегчить состояние человека, необходим прием препарата, который купирует приступ аллергии. Если же у человека к общей аллергической реакции добавляется еще и аллергический шок, то необходимо незамедлительно вызвать скорую помощь.
2. Анафилактическая аллергия.
Важно помнить, что такая реакции на аллерген может начаться мгновенно и будет сопровождаться отдышкой, кожные покровы могут приобрести синюшний цвет, понизится артериальное давление, человеку будет тяжело глотать. Для того чтобы облегчить состояние человека при таком виде острой аллергической реакции, нужно будет уложить больного и слегка приподнять ноги, затем открыть окно или двери, чтобы в помещение поступал свежий воздух. Очень важно сразу убрать то, что спровоцировало появление аллергии. Так же надо будет очистить рот и нос от слизи. Если есть рвотные массы,от них так же нужно будет избавиться. После этого нужно будет между зубов положить валик из марли или других подручных материалов, например, чистого носового платка. Таким образом, можно будет предупредить заглатывание языка, что является довольно частым явлением при анафилактической аллергической реакции.
Аллергические реакции
Аллергические реакции
Concilium Provisorum, Том 2, №3, 2002
Аллергическими реакциями, или гиперчувствительностью, называют чрезмерное или неадекватное проявление реакций приобретенного иммунитета, с развитием воспаления и повреждением тканей. Механизмы, посредством которых иммунная система защищает организм, и механизмы аллергических реакций сходны. В них принимают участие антитела, лимфоциты и другие клетки иммунной системы.
Диагноз
Поскольку каждая аллергическая реакция запускается определенным аллергеном, идентификация этого аллергена является основной целью диагностики.
Разработаны специальные тесты, которые позволяют выяснить, являются ли симптомы результатом аллергии, а также идентифицировать аллергены. Используются определение содержания в крови IgE-антител, специфичных к определенным аллергенам и кожные скарификационные тесты.
Для кожных тестов готовят растворы из потенциальных аллергенов (экстракт трав, деревьев, пыльцы, эпидермиса животных, яда насекомых, пищи, лекарств). Полученные растворы вводят в минимальных количествах внутрикожно. Если у пациента аллергия на одну или несколько из перечисленных субстанций, то развивается местный отек вокруг инъекции соответствующего аллергена.
Лечение
I. Удаление аллергена
Для прекращения аллергической реакции достаточно установить кондиционеры с фильтрами, удалить из дома животных, отказаться от того или иного вида пищевых продуктов и лекарственных препаратов. Иногда приходится сменить работу, если имеется аллергия к субстанции, с которой пациент постоянно сталкивается на рабочем месте. Лицам с выраженной сезонной аллергией рекомендуется на время переезжать в область, где причинный аллерген отсутствует.
II. Уменьшение интенсивности воздействия аллергена
Например, при аллергии на домашнюю пыль целесообразно убрать мягкую мебель, ковры и шторы; покрыть матрасы и подушки пластиковыми защитными чехлами; чаще осуществлять влажную уборку комнат; пользоваться кондиционерами с целью уменьшения влажности воздуха в помещениях, которая благоприятствует размножению клеща домашней пыли; установить высокоэффективные воздушные фильтры.
III. Медикаментозное лечение
Так как некоторых аллергенов (особенно воздушных) трудно избежать, часто назначаются лекарства, которые блокируют аллергические реакции и соответственно облегчают симптомы.
1. Специфическая иммунотерапия (СИТ)
Суть метода заключается в том, что минимальные количества аллергена вводятся подкожно с постепенным увеличением дозы, до тех пор пока не будет достигнут поддерживающий уровень. СИТ стимулирует выработку в организме блокирующих или нейтрализующих антител, которые предотвращают аллергическую реакцию. Иммунотерапия чаще проводится при аллергии на пыльцу, клеща домашней пыли, яды насекомых и эпидермис животных. При аллергии на пищевые продукты СИТ не применяется из-за опасности анафилаксии.
2. Антигистаминные средства
Эти препараты наиболее широко используются для лечения аллергии (но не используются при лечении бронхиальной астмы). В организме есть два вида гистаминовых рецепторов: рецепторы 1-го типа (Н1-рецепторы) и рецепторы 2-го типа (Н2-рецепторы). Термином «антигистаминные средства» обычно обозначают именно препараты, блокирующие Н1-рецепторы; стимуляция этих рецепторов гистамином ведет к повреждению тканей. Н1-гистаминоблокаторы не следует путать с Н2-гистаминоблокаторами, которые применяются для лечения кислотозависимых заболеваний.
Все антигистаминные средства имеют сходные терапевтические эффекты; различаются они главным образом побочными эффектами.
Многие антигистаминные средства продаются без рецептов, имеют как короткодействующие, так и пролонгированные формы, часто комбинируются с деконгестантами, которые суживают кровеносные сосуды и тем самым уменьшают заложенность носа. Есть и такие антигистаминные препараты, которые необходимо принимать под врачебным контролем.
Большинство антигистаминных средств вызывают сонливость. В связи с их мощным седативным эффектом антигистаминные средства входят в состав многих легких снотворных препаратов. Выраженные антихолинергические свойства антигистаминных веществ обусловливают нарушения сознания, головокружения, сухость во рту, запоры и нарушения мочеиспускания, нарушения зрения, особенно у пожилых. Многие пациенты, однако, не испытывают побочных эффектов и без проблем принимают такие лекарства. Сонливость и другие побочные эффекты можно свести к минимуму, если принимать антигистаминные средства, начиная с небольшой дозы и постепенно увеличивать ее до поддерживающей. В настоящее время появилось новое поколение антигистаминных средств, не оказывающих ни антихолинергических эффектов, ни сонливости. Это такие препараты, как цетиризин, лоратадин, астемизол и фексофенадин.
С началом сезона цветения появляются ощущение зуда в верхних дыхательных путях, чиханье, выделения из носа, зуд глаз и слезотечение. Многие пациенты становятся раздражительными и подавленными, теряют аппетит, страдают от бессонницы.
Диагностика САР, как правило, не вызывает трудностей. Проведение кожно-аллергических тестов позволяет врачу определить, какая именно пыльца вызывает аллергию.
Лечение
Лечение САР начинают с антигистаминных средств. Для уменьшения заложенности носа и количества выделений наряду с антигистаминными средствами применяют пероральные деконгестанты, такие как псевдоэфедрин или фенилпропаноламин. Лицам с повышенным артериальным давлением эти препараты противопоказаны.
Также используется кромолин-натрий в виде назального спрея. Кромолин выписывается по рецептам и более дорог, чем большинство антигистаминных средств. Если антигистаминные средства и кромолин не устраняют симптомы аллергии, врачом могут быть выписаны кортикостероидные спреи. Кортикостероидные спреи весьма эффективны, большинство из них практически не оказывает побочных эффектов. Если все эти меры оказываются неэффективными, может быть назначен короткий курс пероральных кортикостероидов.
Симптомы
Клинически аллергический конъюнктивит проявляется покрасненим белков глаз, зудом глаз и слезотечением. Веки становятся отечными и красными.
При явлениях конъюнктивита не рекомендуют пользоваться контактными линзами.
У многих людей отмечается непереносимость каких-то определенных продуктов по причинам неаллергическим, например отсутствие или недостаток пищеварительных ферментов. При употреблении пищи, которую пациент не переносит, у него развивается метеоризм, появляются тошнота, понос или другие проблемы. Аллергические реакции не характеризуются такими симптомами.
Симптомы
Проявления пищевой аллергии начинаются еще в младенческом возрасте; ее возникновение более вероятно в семьях, в которых имеются атопические заболевания (аллергический ринит или атопическая бронхиальная астма). Первым указанием на аллергическую предрасположенность могут быть экземоподобные кожные высыпания. С возрастом у детей, имеющих пищевую аллергию, развиваются другие атопические заболевания, в том числе астма и аллергический ринит.
Диагноз
В диагностике пищевой аллергии иногда могут помочь кожные кожные скарификационные тесты, пероральный нагрузочный тест и элиминационная диета, когда пациент соответственно съедает или перестает употреблять в пищу подозреваемый в отношении аллергии продукт.
Лечение
Специфического лечения пищевой аллергии не существует, за исключением отказа от продуктов, ее вызывающих. Особенно острожными следует быть пациентам с поливалентной аллергией и тем, у кого пищевая аллергия проявляется сыпью, отеком Квинке, одышкой.
Антигистаминные препараты в качестве профилактических средств неэффективны, но могут оказаться полезными при острой реакции с крапивницей или отеком Квинке.
Физическая аллергия
Физической аллергией называются состояния, при которых симптомы аллергии развиваются в ответ на физические стимулы, такие как холод, солнечный свет, тепло или минимальные механические воздействия.
Симптомы
Типичными симптомами физической аллергии являются зуд и различные кожные высыпания. В редких случаях развивается затруднение дыхания в результате бронхообструкции. Мощная реакция на солнечный свет называется фотосенсибилизацией. Фотосенсибилизация часто развивается при приеме некоторых лекарств или пользовании наружными средствами (мазями, кремами и т.д.).
Лечение аллергический заболеваний в МЦИК им. Р.Н. Ходановой проводят:
Кандидат медицинских наук, врач терапевт, аллерголога-иммунолог Удалова Валентина Александровна;
Врач аллерголог-иммунолог Якубов Дмитрий Маратович;
Врач аллерголог-иммунолог Кожелупенко Мария Владимировна
Записаться на прием
Заполните все обязательные поля, пожалуйста
Терапия острых аллергических состояний на догоспитальном этапе
К острым аллергическим заболеваниям относят анафилактический шок, обострение (приступ) бронхиальной астмы, острый стеноз гортани, отек Квинке, крапивницу, обострение аллергического конъюнктивита и/или аллергического ринита. Считается, что аллергическими
К острым аллергическим заболеваниям относят анафилактический шок, обострение (приступ) бронхиальной астмы, острый стеноз гортани, отек Квинке, крапивницу, обострение аллергического конъюнктивита и/или аллергического ринита. Считается, что аллергическими заболеваниями страдает в среднем около 10% населения земного шара. Особую тревогу вызывают данные ННПО скорой медицинской помощи, согласно которым за последние 3 года число вызовов по поводу острых аллергических заболеваний в целом по РФ возросло на 18%.
Основные причины возникновения и патогенез
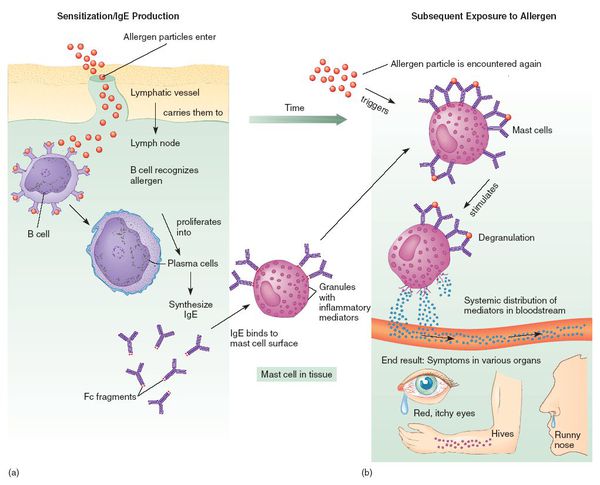
Патогенез аллергических реакций на сегодняшний день достаточно полно изучен и подробно описан во многих отечественных и зарубежных монографиях по аллергологии и клинической иммунологии. Центральная роль в реализации иммунопатологических реакций принадлежит иммуноглобулинам класса Е (IgE), связывание которых с антигеном приводит к выбросу из тучных клеток медиаторов аллергии (гистамина, серотонина, цитокинов и др.).
Наиболее часто аллергические реакции развиваются при воздействии ингаляционных аллергенов жилищ, эпидермальных, пыльцевых, пищевых аллергенов, лекарственных средств, антигенов паразитов, а также при укусах насекомых. Лекарственная аллергия чаще всего развивается при применении анальгетиков, сульфаниламидов и антибиотиков из группы пенициллинов, реже цефалоспоринов (при этом следует учитывать риск перекрестной сенсибилизации к пенициллину и цефалоспоринам, составляющий от 2 до 25%). Кроме того, в настоящее время возросло число случаев развития латексной аллергии.
Клиническая картина, классификация и диагностические критерии
С точки зрения определения объема необходимой лекарственной терапии на догоспитальном этапе оказания помощи и оценки прогноза острые аллергические заболевания можно подразделить на легкие (аллергический ринит — круглогодичный или сезонный, аллергический конъюнктивит — круглогодичный или сезонный, крапивница), средней тяжести и тяжелые (генерализованная крапивница, отек Квинке, острый стеноз гортани, среднетяжелое обострение бронхиальной астмы, анафилактический шок). Классификация и клиническая картина острых аллергических заболеваний представлены в табл. 1.
При анализе клинической картины аллергической реакции врач СМП должен получить ответы на следующие вопросы (табл. 2).
При начальном осмотре на догоспитальном этапе следует оценить наличие стридора, диспноэ, свистящего дыхания, одышки или апноэ; гипотензии или синкопе; изменений на коже (высыпаний по типу крапивницы, отека Квинке, гиперемии, зуда); гастроинтестинальных проявлений (тошноты, болей в животе, диареи); изменений сознания. Если у больного отмечаются стридор, выраженная одышка, гипотензия, аритмия, судороги, потеря сознания или шок, то данное состояние рассматривается как угрожающее жизни.
Лечение острых аллергических заболеваний
При острых аллергических заболеваниях на догоспитальном этапе неотложная терапия строится по следующим направлениям:
Прекращение дальнейшего поступления в организм предполагаемого аллергена.
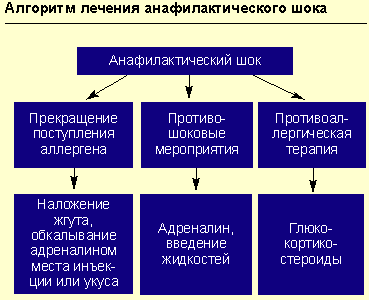
Например, в случае реакции на лекарственный препарат, введенный парентерально, или при укусах насекомых — наложение жгута выше места инъекции (или укуса) на 25 мин (каждые 10 мин необходимо ослаблять жгут на 1-2 мин); к месту инъекции или укуса прикладывается лед или грелка с холодной водой на 15 мин; обкалывание в 5-6 точках и инфильтрация места инъекции или укуса 0,3-0,5 мл 0,1%-ного раствора адреналина с 4,5 мл изотонического раствора хлорида натрия.
Противоаллергическая терапия (антигистаминными препаратами или глюкокортикостероидами).
Введение антигистаминных препаратов (блокаторов Н1-гистаминовых рецепторов) показано при аллергическом рините, аллергическом конъюнктивите, крапивнице. Выделяют классические антигистаминные препараты (например, супрастин, димедрол) и препараты нового поколения (семпрекс, телфаст, кларотадин и др.). Необходимо отметить, что для классических антигистаминных препаратов в отличие от препаратов нового поколения характерно короткое время воздействия при относительно быстром наступлении клинического эффекта; многие из этих средств выпускаются в парентеральных формах. Антигистаминные препараты нового поколения лишены кардиотоксического действия, конкурентно влияют на гистамин, не метаболизируются печенью (например, фармакокинетика семпрекса не меняется даже у больных с нарушенными функциями печени и почек) и не вызывают тахифилаксии. Эти препараты обладают длительным воздействием и предназначаются для приема внутрь.
При анафилактическом шоке и при отеке Квинке (в последнем случае — препарат выбора) внутривенно вводится преднизолон (взрослым — 60-150 мг, детям — из расчета 2 мг на 1 кг массы тела). При генерализованной крапивнице или при сочетании крапивницы с отеком Квинке высокоэффективен бетаметазон (дипроспан в дозе 1-2 мл внутримышечно), состоящий из динатрия фосфата (обеспечивает быстрое достижение эффекта) и дипропионата бетаметазона (обусловливает пролонгированное действие). Для лечения бронхиальной астмы, аллергического ринита, аллергического конъюнктивита разработаны топические формы глюкокортикостероидов (флутиказон, будесонид). При отеке Квинке для предупреждения влияния на ткани гистамина необходимо комбинировать антигистаминные препараты нового поколения (семпрекс, кларитин, кларотадин) с глюкокортикостероидами (ГКС).
Побочные эффекты системных ГКС — артериальная гипертензия, повышенное возбуждение, аритмия, язвенные кровотечения. Побочные эффекты топических ГКС — осиплость голоса, нарушение микрофлоры с дальнейшим развитием кандидоза слизистых, при применении высоких доз — атрофия кожи, гинекомастия, прибавка массы тела и др. Противопоказания: язвенная болезнь желудка и 12-перстной кишки, тяжелая форма артериальной гипертензии, почечная недостаточность, повышенная чувствительность к глюкокортикоидам в анамнезе.
Симптоматическая терапия.
При развитии бронхоспазма показано ингаляционное введение b2-агонистов и других бронхолитических и противовоспалительных препаратов (беродуала, атровента, вентолина, пульмикорта) через небулайзер. Коррекцию артериальной гипотонии и восполнение объема циркулирующей крови проводят с помощью введения солевых и коллоидных растворов (изотонического раствора хлорида натрия — 500-1000 мл, стабизола — 500 мл, полиглюкина — 400 мл). Применение вазопрессорных аминов (допамина — 400 мг на 500 мл 5%-ной глюкозы, норадреналина — 0,2-2 мл на 500 мл 5%-ного раствора глюкозы, доза титруется до достижения уровня систолического давления 90 мм рт. ст.) возможно только после восполнения ОЦК. При брадикардии допускается введение атропина в дозе 0,3-0,5 мг подкожно (при необходимости инъекцию повторяют каждые 10 мин). При наличии цианоза, диспноэ, сухих хрипов показана также кислородотерапия.
Противошоковые мероприятия (см. рисунок).
При анафилактическом шоке больного следует уложить (голова ниже ног), повернуть голову в сторону (во избежание аспирации рвотных масс), выдвинуть нижнюю челюсть (при наличии съемных зубных протезов их нужно удалить).
Адреналин вводят подкожно в дозе 0,1-0,5 мл 0,1%-ного раствора (препарат выбора), при необходимости инъекции повторяют каждые 20 мин в течение часа под контролем уровня АД. При нестабильной гемодинамике с развитием непосредственной угрозы для жизни возможно внутривенное введение адреналина. При этом 1 мл 0,1%-ного раствора адреналина разводится в 100 мл изотонического раствора хлорида натрия и вводится с начальной скоростью 1 мкг/мин (1 мл в минуту). При необходимости скорость может быть увеличена до 2-10 мкг/мин. Внутривенное введение адреналина проводится под контролем частоты сердечных сокращений, дыхания, уровня артериального давления (систолическое артериальное давление необходимо поддерживать на уровне более 100 мм рт. ст. у взрослых и более 50 мм рт. ст. у детей).
Побочные эффекты адреналина — головокружение, тремор, слабость; сильное сердцебиение, тахикардия, различные аритмии (в том числе желудочковые), появление болей в области сердца; затруднение дыхания; увеличение потливости; чрезмерное повышение артериального давления; задержка мочи у мужчин, страдающих аденомой предстательной железы; повышение уровня сахара в крови у больных сахарным диабетом. Описаны также случаи развития некрозов тканей при повторном подкожном введении адреналина в одно и то же место вследствие местного сужения сосудов. Противопоказания — артериальная гипертензия; выраженный церебральный атеросклероз либо органическое поражение головного мозга; ишемическая болезнь сердца; гипертиреоз; закрытоугольная глаукома; сахарный диабет; гипертрофия предстательной железы; неанафилактический шок; беременность. Однако даже при этих заболеваниях возможно назначение адреналина при анафилактическом шоке по жизненным показаниям и под строгим врачебным контролем.
Типичные ошибки, допускаемые на догоспитальном этапе
Изолированное назначение Н1-гистаминовых блокаторов при тяжелых аллергических реакциях, равно как и при бронхообструктивном синдроме, не имеет самостоятельного значения, и на догоспитальном этапе это лишь приводит к неоправданной потере времени; использование дипразина (пипольфена) опасно усугублением гипотонии. Использование таких препаратов, как глюконат кальция, хлористый кальций, вообще не показано при острых аллергических заболеваниях. Ошибочным следует считать также позднее назначение ГКС, необоснованное применение малых доз ГКС, отказ от использования топических ГКС и b2-агонистов при аллергическом стенозе гортани и бронхоспазме.
Показания к госпитализации
Пациенты с тяжелыми аллергическими заболеваниями должны быть обязательно госпитализированы.
А. Л. Верткин, доктор медицинских наук, профессор
А. В. Тополянский, кандидат медицинских наук
Что такое лекарственная аллергия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Воронцова О. А., аллерголога со стажем в 19 лет.
Определение болезни. Причины заболевания
Лекарственное средство (препарат, лекарство) — это природное или искусственно созданное вещество (смесь веществ), представленное в форме таблетки, раствора или мази, которое предназначено для лечения, профилактики и диагностики заболеваний. Прежде чем препараты допускают к использованию, они проходят клинические исследования, в ходе которых выявляются их лечебные свойства и побочные эффекты.
С древних времён люди для спасения своей жизни и избавления от страданий использовали различные природные лекарственные средства, которые содержались в растениях или животном сырье. С развитием такой науки, как химия, выяснилось, что целебные свойства этих средств заключаются в определённых химических соединениях, которые избирательно воздействуют на организм. Постепенно эти «лечебные» соединения стали синтезировать в лабораторных условиях.
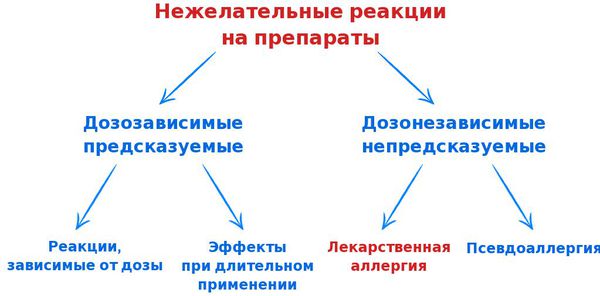
В связи с возникновением всё большего количества лекарств и широкого их применения для лечения разных патологий всё чаще стали возникать нежелательные реакции на препараты. Их можно разделить на две основные группы:
Также нежелательные реакции подразделяют на четыре типа:
Лекарственная аллергия — это реакция организма, связанная с повышенной чувствительностью к препарату, в развитии которой участвуют механизмы иммунной системы. [2] Аллергическую реакцию на препараты также называют лекарственной гиперчувствительностью.
В настоящее время количество пациентов, обращающихся к аллергологам в связи с предполагаемой аллергией на медикаменты, неуклонно растёт.
Вызвать лекарственную аллергию может любой препарат. [10] К лекарствам, чаще всего вызывающим аллергические реакции, относят:
Факторы риска лекарственной аллергии:
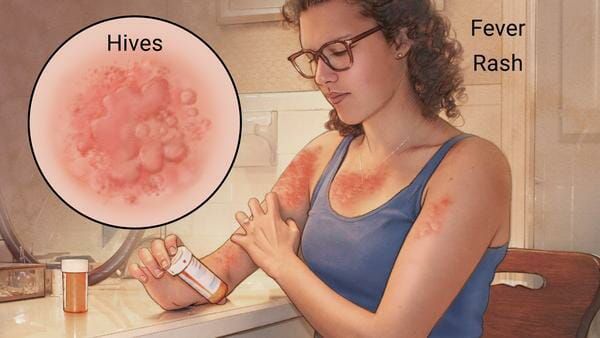
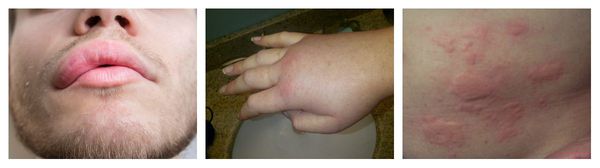
Симптомы лекарственной аллергии
Аллергия на лекарства может возникать на любых участках тела и в любых органах. Выраженность симптомов варьирует от минимального дискомфорта до жизнеугрожающих состояний, а их продолжительность — от нескольких минут до недель или месяцев.
Выделяют три группы симптомов лекарственной аллергии:
Наиболее частые проявления лекарственной аллергии:
При лекарственной аллергии возможны нарушения различного характера:
СИСТЕМНЫЕ ПОРАЖЕНИЯ
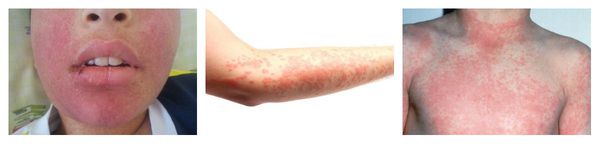
Анафилаксия — серьёзная жизнеугрожающая системная реакция гиперчувствительности. Она возникает буквально через несколько минут или часов после проникновения аллергена.
Об анафилаксии свидетельствует появление двух и более следующих симптомов:
Ещё одним вариантом течения анафилаксии является острое изолированное снижение АД, также возникающее через несколько минут или часов после приёма препарата-аллергена. Систолическое (верхнее) давление взрослых снижается ниже 90 мм рт. ст. или более чем на 30% от исходного давления. Уровень АД детей и его снижение зависит от возраста.
Довольно часто аналогичные симптомы могут указывать на неаллергическую анафилаксию. Её лечение также не отличается от купирования аллергической анафилаксии. Разница лишь в том, что истинный анафилактический шок протекает намного тяжелее, а риск летальности выше.
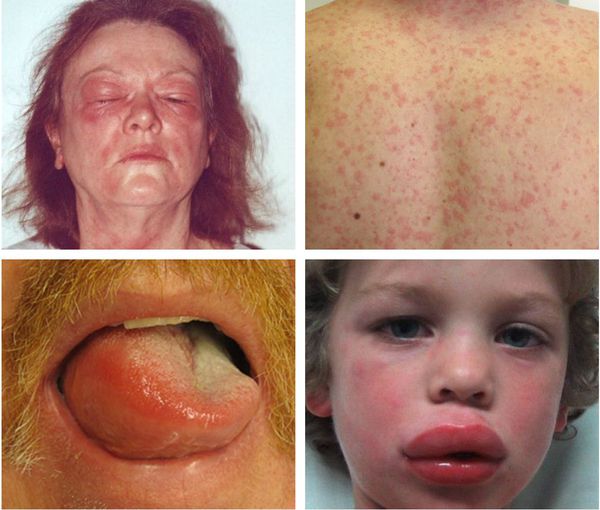
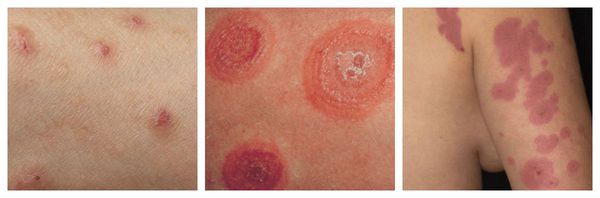
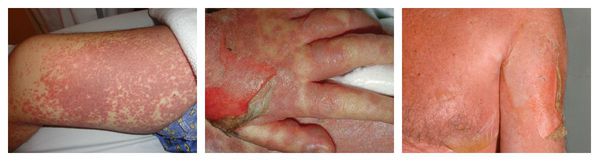
Острые тяжёлые распространённые дерматозы:
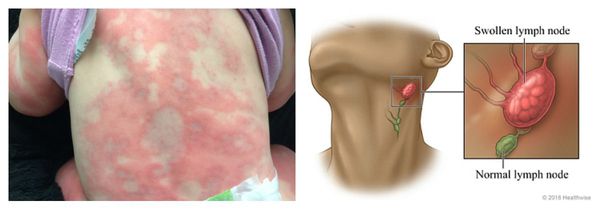
Сывороточная болезнь — аллергическая реакция, которая длится несколько дней или недель. Возникает после введения гетерологичных сывороток и применения пенициллинов, цитостатиков, сульфаниламидов (противомикробных препаратов) и НПВС. Первые проявления возникают спустя 1-3 недели от начала лечения. К ним относятся: сыпь, лихорадка, боль в крупных суставах и увеличение лимфоузлов. Реже аллергия сопровождается синдромом Гийена — Барре, гломерулонефритом (повреждением почечных клубочков), поражением периферических нервов и системным васкулитом.
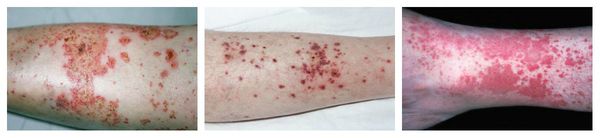
Системный лекарственный васкулит — аллергическая реакция, при которой на коже нижних конечностей и крестце возникает симметричная геморрагическая сыпь. Одновременно с этим появляется лихорадка, недомогание, боль в мышцах и анорексия. При более тяжёлом течении поражаются суставы, почки и желудочно-кишечный тракт. В редких случаях в лёгких появляются инфильтраты (скопления крови и лимфы), и нарушается функционирование нервных волокон (проявляется слабостью в мышцах и болью в поражённой области тела).
Лекарственно-индуцированный волчаночный синдром — аллергическая реакция, симптомы которой похожи на проявления системной красной волчанки. Отличие заключается в отсутствии «бабочки» на щеках (встречается крайне редко). Течение такой аллергии благоприятное. Она может проявляться болью в суставах и мышцах с увеличением размеров печени и нарушением функции почек (гломерулонефрит). После отмены препарата-аллергена состояние пациента улучшается спустя несколько дней или недель.
Лекарственная лихорадка — нежелательная реакция, отличающаяся от других лихорадок сохранением относительно хорошего самочувствия несмотря на высокую температуру и потрясающие ознобы. Исчезает спустя 2-3 для после отмены лекарства-аллергена, но в случае его повторного применения появляется спустя несколько часов.
Синдром лекарственной гиперчувствительности (DRESS-синдром) — потенциально жизнеугрожающая реакция на лекарственные средства, при которой возникает кожная сыпь и лихорадка, происходит увеличение лимфоузлов, развивается гепатит и другие системные поражения, а также повышается уровень лейкоцитов и эозинофилов в крови. Перечисленные симптомы могут развиваться от одной недели до трёх месяцев и продолжаться около нескольких недели даже после отмены препарата-аллергена.
КОЖНЫЕ ПОРАЖЕНИЯ
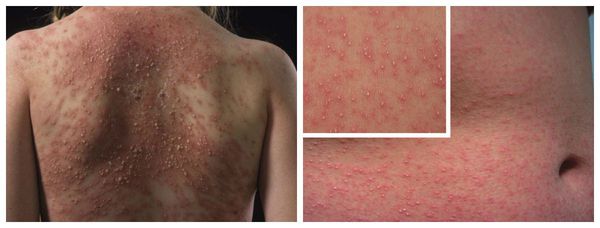
Макулопапулезные высыпания — зудящая сыпь, которая внезапно появляется спустя 7-10 суток от начала приёма лекарства. Возникает преимущественно на туловище. Может перерасти в синдром Стивенса — Джонсона и синдром Лайелла. Провоцирующие препараты: пенициллины, НПВС, сульфаниламиды и противосудорожные препараты.
Ангиоотёк — безболезненный при прикосновении отёк различной локализации с чёткими границами, который иногда сопровождается сыпью как при крапивнице и кожным зудом.
Аллергический васкулит — воспаление сосудистых стенок, которое сопровождается симметричными высыпаниями в виде мелких кровоизлияний на коже голеней (как правило, в нижней трети), ягодиц и рук. При этом кожа лица и шеи остаётся без изменений. Провоцирующие препараты: сульфаниламиды, барбитураты, соли золота и йодосодержащие препараты.
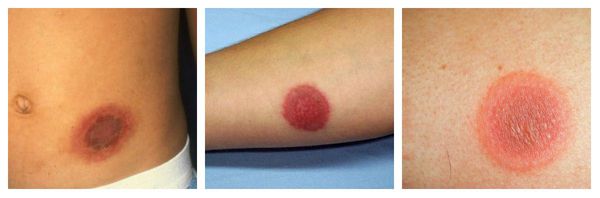
Контактный аллергический дерматит — аллергическое поражение кожи, возникающее в месте воздействия лекарства, которое проявляется эритемой, отёком, иногда появлением везикул и булл. В некоторых случаях возможно распространение воспаления на участок кожи, не контактировавший с лекарственным средством. Провоцирующие препараты: неомицин, левомицетин, сульфаниламиды, бензокаин, пенициллин и другие антибиотики.
Фиксированная эритема — воспалительное аллергическое высыпание в виде эритем, булл или отёчных бляшек разных размеров с чёткими конурами. Оно может возникнуть снова даже после кажущегося улучшения. Через два часа после повторного применения причинно-значимого лекарства высыпания появляются ровно на том же месте и сохраняются примерно 2-3 недели, оставляя хроническую поствоспалительную пигментацию. Провоцирующие препараты: тетрациклины, барбитураты, сульфаниламиды и НПВС.
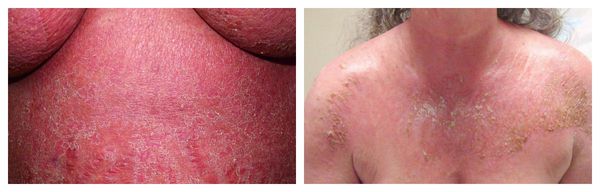
Фотодерматиты — аллергические высыпания в виде покраснения, возникающие на открытых участках тела, иногда сопровождающиеся появлением везикул и булл. Провоцирующие средства: препараты местного действия, в том числе и добавленные к мылу галогенизированные фенольные соединения, ароматические вещества, НПВС, сульфаниламиды и фенотиазины.
Феномен Артюса — Сахарова — местная аллергия в виде инфильтрата, абсцесса или фистулы, которая появляется через 7-9 дней или 1-2 месяца после контакта с лекарственным средством. Провоцирующие препараты: гетерологичные сыворотки и антибиотики, а также инсулин (спустя 1-2 месяца после его введения).
Эксфолиативная эритродермия — жизнеугрожающее распространённое поражение кожи (занимает более 50% её поверхности), представленное покраснением, инфильтрацией и обширным шелушением. Провоцирующие средства: препараты мышьяка, ртути и золота, пенициллины, сульфаниламиды и барбитураты.
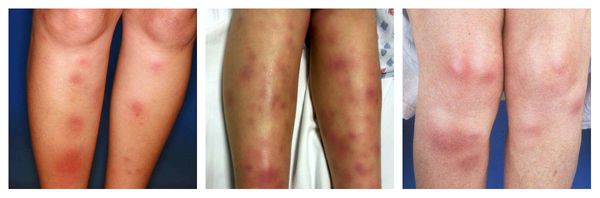
Узловатая эритема — аллергическая реакция в виде симметричных и болезненных при прикосновении подкожных красных узлов разного размера, которые обычно возникают на передней поверхности голеней. Может сопровождаться небольшим повышением температуры, недомоганием, болями в мышцах и суставах. Провоцирующие средства: сульфаниламиды, оральные контрацептивы, пенициллины, барбитураты, препараты брома и йода.
Острый генерализованный экзантематозный пустулёз — аллергическая реакция кожи, при которой на фоне покраснений возникают гнойничковые высыпания. Протекает с повышением температуры до 38°C и количества лейкоцитов в крови. Исчезает через 10-15 суток после отмены лекарства-аллергена. Провоцирующие препараты: блокаторы кальциевых каналов (дилтиазем), сульфаниламиды, аминопенициллины (ампициллин, амоксициллин) и макролиды.
ПОРАЖЕНИЯ ДРУГИХ ОРГАНОВ И СИСТЕМ
Помимо перечисленных клинических проявлений при лекарственной аллергии могут возникнуть:
Патогенез лекарственной аллергии
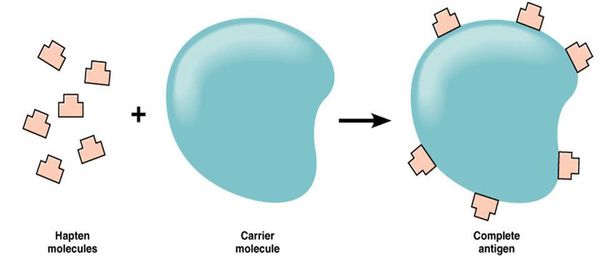
Большинство лекарств — это простые химические вещества небелковой природы, которые подвергаются метаболическим превращениям в организме. Если в результате биотрансформации препарата образуется вещество, которое способно соединяться с белком организма, то создаётся предпосылка для сенсибилизации — повышения чувствительности организма к чужеродным веществам (антигенам).
Так как в иммунологическом отношении лекарства являются неполноценными антигенами (т. е. гаптенами), то для сенсибилизирующего действия они должны превратиться в полный гаптен.
В связи с этим для развития лекарственной аллергии необходимы, по меньшей мере, три этапа:
При развитии иммунного ответа на лекарственные препараты продуцируются гуморальные антитела (в том числе IgE) и сенсибилизированные Т-лимфоциты.
ЛА зачастую развивается после повторного приёма препарата. В редких случаях сенсибилизация не происходит, и аллергическая реакция возникает после первого применения лекарства. Такие ситуации относятся к псевдоаллергиям из-за отсутствия третьего этапа — развития иммунной реакции. [9]
Классификация и стадии развития лекарственной аллергии
Лекарственную аллергию можно классифицировать по механизму её развития. [2]