Что остается на коже после укуса клеща
Как понять, что вас укусил клещ: симптомы после укуса клеща при энцефалите и болезни Лайма
Если вы не обнаружили на теле присосавшегося клеща, то догадаться об укусе будет непросто. Но если после отдыха на природе у вас появились некоторые симптомы, стоит иметь в виду, что возможная причина – укус клеща. Это поможет вовремя среагировать и принять необходимые меры по лечению клещевого энцефалита и болезни Лайма.
Если вы не обнаружили на теле присосавшегося клеща, то догадаться об укусе будет непросто. Но если после отдыха на природе у вас появились некоторые симптомы, стоит иметь в виду, что возможная причина – укус клеща. Это поможет вовремя среагировать и принять необходимые меры по лечению клещевого энцефалита и болезни Лайма.
Как выглядит клещ
Если вы хотя бы изредка бываете на природе, необходимо четко понимать, как выглядит клещ. Особую опасность для человека представляют так называемые иксодовые клещи – к этой группе относится более 240 видов. Внешне они могут незначительно различаться, но общие черты у всех одни: плоское овальное туловище (яйцевидной формы), маленькая головка, 8 лапок, как у паука.
Самый главный признак укуса клеща – это присосавшийся паразит на теле, либо раздувшийся ползающий по телу или одежде клещ. Если клеща нет, то заподозрить, что он вас укусил, сложно, потому что ярких симптомов после укуса клеща не бывает. Но если насекомое было инфицировано, то у человека могут появиться симптомы инфицирования клещевым энцефалитом или болезнью Лайма.
Симптомы после укуса клеща и заражения клещевым энцефалитом
В большинстве случаев клещевой энцефалит – бессимптомная инфекция. Но в 2-30 % случаев на 2-28 день могут появиться гриппоподобные симптомы (это первая фаза болезни):
Симптомы продолжаются в течение недели, а дальше либо иммунная система человека справляется с заболеванием самостоятельно, либо наступает вторая фаза развития клещевого энцефалита.
Вторая волна развивается через 1-20 дней после первой и проявляется поражениями нервной системы: менингит, менингоэнцефалит, полиомиелитоподобное заболевание (паралич). На этом этапе могут быть такие симптомы:
резкая головная боль в районе затылка,
нарушение двигательных функций,
При тяжелом течении клещевой энцефалит может приводить к инвалидности и даже летальным исходам. Не существует специфического лечения клещевого энцефалита, лечение носит поддерживающий характер. Единственная мера профилактики – вакцинация.
Аллергическая реакция на укус клеща
После укуса клеща может возникнуть аллергическая реакция на его слюну. На начальном этапе ее проявления можно спутать с ранними симптомами болезни Лайма.
Симптомы аллергии на укус клеща:
покраснение и зуд в месте укуса,
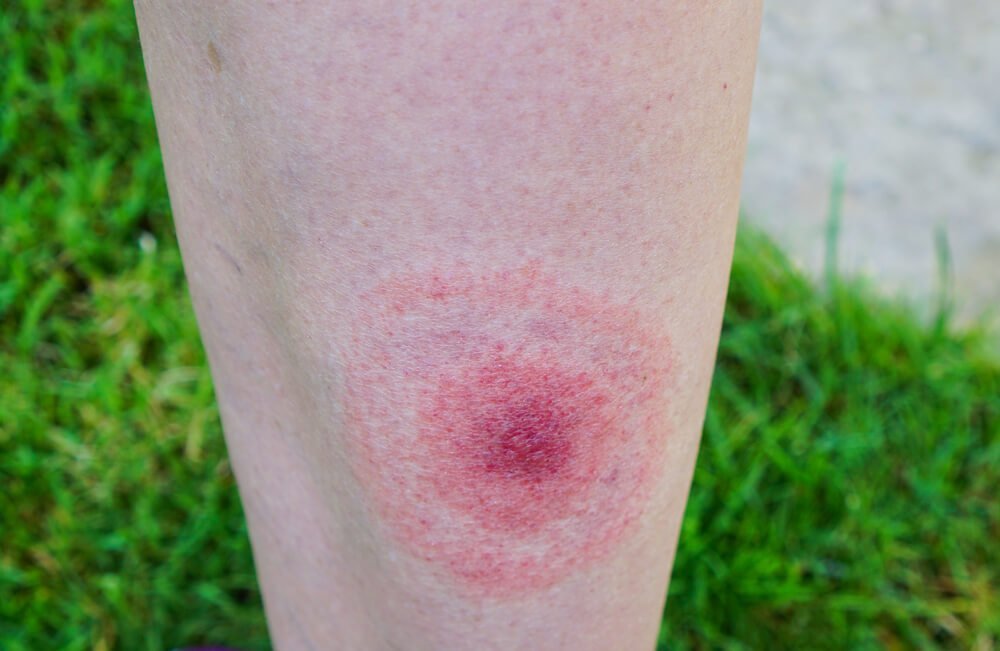
Аллергическая реакция – относительно безопасное последствие укуса клеща. Она появляется сразу или в первые 48 часов, зона покраснения достигает максимума в 5 см и в течении 48-72 часов уменьшается или исчезает.
Симптомы после укуса клеща и заражения боррелиозом (болезнью Лайма)
1. Мигрирующая эритема
Первая стадия заболевания похожа на аллергическую реакцию, но в этом случае покраснение на коже возникает на 3-30 день после укуса клеща – чаще на 7-14 день. На коже появляется мигрирующая эритема – такое покраснение, в отличие от аллергии, не будет уменьшаться – только увеличиваться в размерах. Чаще всего мигрирующая эритема со временем становится светлой в центре и красной по краям, но не всегда – иногда она может быть целиком красной.
2. Ранняя генерализованная форма
Если на этапе эритемы не провести лечение, через несколько дней или недель после присасывания клеща появляются:
кардиологические расстройства: лайм-кардит, нарушения проводимости сердца;
глазные: конъюнктивит, кератит, увеит;
кожные: множественная мигрирующая эритема, лимфоцитома – чаще локализуется на мочке уха или около соска.
3. Поздняя стадия болезни Лайма
В случае отсутствия лечения через несколько месяцев или лет после начала инфекции болезнь переходит в третью стадию. Для нее характерны:
артриты крупных суставов,
тяжелые кожные заболевания,
Третья стадия болезни Лайма встречается крайне редко, потому что большинство пациентов диагностируются и получают лечение на более ранних стадиях болезни. Болезнь Лайма хорошо поддается лечению антибактериальными препаратами.
Прочие клещевые инфекции – моноцитарный эрлихиоз, гранулоцитарный анаплазмоз, бабезиоз – могут протекать как бессимптомно, так и тяжело, но проявляются чаще всего лихорадкой с неспецифическими симптомами (недомогание, головная боль, миалгии, тошноты и др.). Поэтому заподозрить эти инфекции довольно непросто, особенно если человек не заметил присасывания клеща.
Инструкция: что делать после укуса клеща
1. Снять клеща с помощью пинцета или другими способами (см. инструкцию).
2. Избавиться от него (по международным рекомендациям) и запомнить сам факт и дату укуса. Или поместить насекомое в герметичную емкость (с влажной ватой, чтоб клещ не высох) – по российским рекомендациям, и отвезти в лабораторию на исследование. Обратиться на консультацию к инфекционисту.
3. Если укус произошел в эндемичном по боррелиозу районе и клещ наполнен, то есть кормился он более 24-36 часов, есть риск инфицирования боррелиозом.
Если нет противопоказаний, врач может порекомендовать выпить антибиотик доксициклин. Это профилактический прием, и это не гарантирует, что инфекция не разовьется (но точную дозировку и необходимость приема может сообщить только врач). После укуса необходимо следить за своими симптомами в течение месяца.
4. Если район эндемичный по клещевому энцефалиту, а укушенный не был ранее привит, не нужно принимать никаких препаратов – только следить за симптомами в течение месяца. В случае их появления обратиться на консультацию к инфекционисту.
5. Не нужно сдавать анализы на антитела и другие анализы, если нет симптомов. Если есть сомнения – обратиться к инфекционисту.
Болезнь Лайма: симптомы и лечение, фото
Болезнь Лайма (Лайм-боррелиоз, клещевой боррелиоз) является инфекционным заболеванием, которое передается через укусы иксодовых клещей. У пациентов с болезнью Лайма поражаются различные органы и системы: кожа, нервная система, сердце, суставы. Ранняя диагностика и адекватная антибактериальная терапия в большинстве случаев обеспечивает полное выздоровление. Однако выявление болезни на поздних стадиях и неграмотное лечение грозит тем, что заболевание перейдет в трудноизлечимую хроническую форму.
Болезнь Лайма: возбудитель
Заражение болезнью Лайма происходит при присасывании к коже человека черноногих клещей и впрыскивании их слюны, содержащей боррелии, в ранку. Пик активности этих насекомых отмечается с апреля по май и с августа по сентябрь, чаще – в пасмурную и прохладную погоду.
Инкубационный период после укуса клеща и перед появлением начальных симптомов, напоминающих признаки гриппа, длится от пяти до десяти суток.
Мнение эксперта
Врач-невролог, кандидат медицинских наук
Клещевой боррелиоз, или болезнь Лайма — это одно из самых коварных заболеваний, переносимых при укусе насекомых, чаще всего развивается после укусов клещей. В группу риска попадают дети в возрастной категории до 14 лет, однако взрослые тоже не являются исключением. По данным Роспотребнадзора, Москва и Московская область входят в десятку лидеров по количеству населения, пострадавшего от укусов клещей.
Ни в коем случае нельзя выдергивать клеща, если он уже впился, рекомендуется немедленно обратиться к врачу. В нашей клинике вам окажут квалифицированную помощь и при необходимости отправят насекомое на анализ. После извлечения клеща вас отправят к инфекционисту или ревматологу для консультации и дальнейшего наблюдения.
Боррелиоз может протекать в разных клинических формах и с различной тяжестью. Некоторые пациенты совсем не жалуются на проявление каких-то симптомов, другие могут чувствовать:
Непременный симптом поражения болезнью Лайма — радужное пятно, проявляющееся на коже. Обычно оно ярко-красное в центре, в месте укуса, с расходящимися кругами светлого и розоватого оттенков.
Основа лечения — противомикробные препараты. На каждой последующей стадии используются группы назначенных врачом средств, различающихся только дозировкой. Врачи проводят регулярный осмотр и диагностику, назначая симптоматическое лечение. Даже в том случае, если болезнь не перешла в хроническую стадию, нельзя прерывать назначенный курс терапии. Специалисты нашей клиники практикуют комплексный подход к лечению болезни Лайма.
Болезнь Лайма: что это такое, фото иксодовых клещей
Сначала в месте укуса иксодового клеща (фото этого насекомого можно найти в интернете) появляется сильная припухлость, затем пятно красного цвета, возможно развитие паралича лицевого нерва.
При несвоевременном обращении к врачу у больного могут развиться серьезные хронические заболевания, которые могут закончиться инвалидностью.
Для лечения болезни Лайма используются препараты антибактериального действия, на начальной стадии заболевания терапевтический курс длится от двух недель до одного месяца.
Болезнь Лайма: причины
Как было сказано выше, клещевой боррелиоз (болезнь Лайма) развивается после укуса иксодового клеща, в слюне которого содержатся боррелии. Боррелии являются очень мелкими микроорганизмами, длиной от 11 до 25 мкм, по своей форме напоминающими извитую спираль.
Естественный резервуар боррелий в природе – животные: лошади, козы, коровы, олени и грызуны. Иксодовые клещи представляют собой переносчиков, заражение которых происходит в процессе сосания крови инфицированного животного. Последующие поколения зараженных клещей также имеют в своем организме боррелии.
Клещевой боррелиоз больше всего распространен в северо-западных и центральных регионах России, Урала, Западной Сибири, Дальнего Востока, США и некоторых странах Европы.
Болезнь Лайма: заразна ли она?
После укуса клеща происходит проникновение возбудителя в кожу человека и дальнейшее его размножение в ней. Затем микроорганизмы распространяются в лимфоузлы, расположенные рядом с местом укуса. Спустя несколько суток боррелии попадают в кровоток и разносятся по всему организму, попадая сердце, нервную систему, суставы, мышцы. В иммунной системе начинается выработка антител против боррелий, однако даже при их высоких титрах полное уничтожение возбудителя не достигается.
Образовавшиеся вследствие болезни Лайма иммунные комплексы запускают аутоиммунный процесс (антитела начинают бороться с собственными тканями организма), что приводит к хроническому течению заболевания. При гибели возбудителя в организм выбрасываются токсические вещества, в результате чего состояние больного значительно ухудшается.
Больные, зараженные клещевым боррелиозом, не опасны для окружающих и не являются источником инфекции.
Болезнь Лайма: симптомы
Болезнь Лайма протекает в три стадии, каждая из которых имеет собственные симптомы.
Болезнь Лайма: симптомы и лечение на первой стадии
Для первой стадии развития болезни, которая длится 3-30 суток, характерно появление следующих симптомов:
У 5-10% больных болезнь Лайма на первой стадии сопровождается:
Болезнь Лайма: симптомы и лечение на второй стадии
Вторая стадия заболевания, длительность которой составляет один-три месяца, проявляется следующими симптомами:
Болезнь Лайма: симптомы и лечение на третьей стадии
На третьей стадии, которая начинается через полтора-два года после заражения, болезнь Лайма проявляется следующими симптомами:
Болезнь Лайма: симптомы и последствия хронической формы
При отсутствии лечения болезнь Лайма переходит в хроническую форму, для которой характерно рецидивирование процесса и постепенное волнообразное ухудшение состояния больного.
Хроническое течение заболевания может протекать с развитием ряда клинических синдромов:
Болезнь Лайма: диагностика
Основу диагностики болезни Лайма составляют клинические данные (наличие укуса клеща в анамнезе, кольцевидная эритема) и результаты лабораторных исследований.
Выявление боррелий у людей затруднено, они могут быть обнаружены в пораженных тканях и жидкостях организма: внешнем крае кольцевидной эритемы, участках кожи при атрофическом акродерматите или лимфоцитоме, крови и ликворе.
Кроме того, для уточнения диагноза целесообразно применение косвенных диагностических методов:
Болезнь Лайма: лечение
При выборе метода лечения, прежде всего, учитывается стадия заболевания. Прогноз лечения наиболее благоприятен на первой стадии клещевого боррелиоза.
Консервативная терапия может быть:
На первой стадии заболевания этиотропная терапия предполагает применение пероральных антибактериальных препаратов (Тетрациклина, Доксициклина, Амоксициллина, Цефуроксима и пр.). Длительность терапевтического курса составляет не менее 10-14 дней. Уменьшение дозировки или сокращение длительности применения может привести к выживанию некоторого количества боррелий и их дальнейшему размножению.
На второй стадии клещевого боррелиоза специалисты отдают предпочтение парентеральному применению антибактериальных препаратов для обеспечения губительной концентрации препарата в ликворе, крови, синовиальной жидкости (Пенициллина, Цефтриаксона и др.). Антибактериальную терапию продолжают от 14 до 21 дней.
Для лечения болезни Лайма, обнаруженной на третьей стадии развития, применяются антибиотики пенициллинового ряда (Пенициллин, Экстенциллин и пр.). Длительность курса терапии составляет не менее 28 суток.
Симптоматическая и патогенетическая терапия клещевого боррелиоза предполагает применение препаратов жаропонижающего, дезинтоксикационного, противовоспалительного, антигистаминного, общеукрепляющего действия, а также препаратов для лечения сердца и витаминных комплексов. При выборе терапевтического средства учитывают клиническую форму и стадию заболевания.
Болезнь Лайма: последствия
Выявление заболевания на первой стадии и проведение адекватного лечения в большинстве случаев обеспечивает полное избавление от болезни. У 85-90% больных с клещевым боррелиозом, выявленным на второй стадии, также наступает полное выздоровление.
Поздняя диагностика, неполный курс лечения, дефекты иммунного ответа грозят переходом заболевания в третью стадию либо хроническую форму, что значительно затрудняет полное восстановление больного даже при условии проведения повторной полноценной антибактериальной, патогенетической и симптоматической терапии.
Несмотря на возможное улучшение состояния больного, остается ряд функциональных нарушений, которые могут привести к его инвалидизации. К ним относят:
В редких случаях у больных с запущенной стадией болезни Лайма может значительно улучшиться состояние и наступить восстановление.
Ввиду того, что для подтверждения диагноза требуется применение лабораторных методов, при первых симптомах болезни или после любого укуса клеща в профилактических целях необходимо обратиться за медицинской помощью.
Диагностику любых заболеваний, в том числе болезни Лайма, можно пройти в ведущем медицинском центре Москвы – Юсуповской больнице. Благодаря новейшему оборудованию клиники и применению современных методов исследований нашим специалистам удается получить максимально точные результаты диагностики. При выявлении клещевого боррелиоза на ранней стадии врачи высшей категории Юсуповской больницы подбирают для каждого больного эффективную схему антибактериальной терапии с использованием препаратов последнего поколения, что обеспечивает быстрое выздоровление пациента и предупреждает переход заболевания в хроническую форму с необратимыми функциональными нарушениями.
Клещевой энцефалит: крошечный укус — серьезные последствия
Укус клеща может стать причиной не одной, а нескольких опасных инфекций.
Авторы
Редакторы
Лекарства против вируса клещевого энцефалита не существует, и единственная эффективная мера борьбы с этой болезнью — вакцинация. В новой статье нашего спецпроекта о вакцинах мы получше познакомимся с иксодовым клещом — переносчиком опасных инфекций; поговорим о мерах предосторожности на природе; и, конечно же, расскажем о важности вакцинации, благодаря которой клещи перестают быть угрозой.
Вакцинация
Генеральный партнер спецпроекта — Zimin Foundation.
Партнер публикации этой статьи — «Национальная иммунобиологическая компания», фармацевтический холдинг, созданный госкорпорацией Ростех в 2013 году с целью развития производства важных для национальной безопасности иммунобиологических лекарственных препаратов.
Изобретение вакцин кардинально изменило жизнь человечества. Многие болезни, уносившие тысячи, а то и миллионы жизней ежегодно, теперь практически не встречаются. В этом спецпроекте мы не только рассказываем об истории возникновения вакцин, общих принципах их разработки и роли вакцинопрофилактики в современном здравоохранении (этому посвящены первые три статьи), но и подробно говорим о каждой вакцине, включенной в Национальный календарь прививок, а также вакцинах против гриппа и вируса папилломы человека. Вы узнаете о том, что собой представляет каждый из возбудителей болезней, какие существуют варианты вакцин и чем они различаются между собой, затронем тему поствакцинальных осложнений и эффективности вакцин.
Для соблюдения объективности мы пригласили стать кураторами спецпроекта Александра Соломоновича Апта — доктора биологических наук, профессора МГУ, заведующего лабораторией иммуногенетики Института туберкулеза (Москва), — Сусанну Михайловну Харит — доктора медицинских наук, профессора, руководителя отдела профилактики НИИ детских инфекций (Санкт-Петербург), — а также Сергея Александровича Бутрия — педиатра, автора блога «Заметки детского врача».
Клещевой энцефалит — это заболевание вирусной природы. Ежегодно на территории северной Евразии регистрируется до 13 тысяч случаев заражения этой эндемической (распространенной в отдельных регионах) инфекцией [1]. Обычно клещевой энцефалит протекает бессимптомно, однако может вызвать серьезные нарушения в работе центральной нервной системы [1].
К сожалению, несмотря на существование эффективных вакцин против клещевого энцефалита, данную болезнь пока не удалось победить окончательно [1], [2]. Связано это с недостаточной информированностью и неполным охватом вакцинами людей из групп риска, а также с глобальными изменениями климата, которые приводят к увеличению численности популяции клещей и расширению их ареала [2], [3].
Победить инфекцию, имеющую такой природный резервуар, как клещевой энцефалит, очень непросто. Способность патогенов распространяться через укусы насекомых делает их трудно уловимыми. А вот пример победы над болезнью, атакующей исключительно людей, у нас есть — это элиминация натуральной оспы. О том, как это было, можно узнать из статьи «Оспа — забытая победа (небольшой эпидемиологический детектив)» [4]. — Ред.
А ведь ученые и врачи середины XX века приложили огромные усилия, чтобы остановить клещевой энцефалит, и ведущая роль в этом принадлежала нашим соотечественникам. Благодаря самоотверженному труду советских исследователей было проведено несколько экспедиций на Дальний Восток, в результате которых удалось установить переносчика заболевания — иксодового клеща.
Историческая хроника: как был открыт клещевой энцефалит
Пионеры открытия клещевого энцефалита — советские ученые. В 30-е гг. XX века выполнение планов «пятилеток» индустриализации привели к активному освоению новых территорий Дальнего Востока. В таежные регионы начали мигрировать строители и солдаты Красной Армии. Однако в скором времени у приезжих стало наблюдаться сезонное заболевание, признаки которого (внезапное начало и тяжелое течение болезни, высокая смертность и симптомы поражения мозга) не были похожи на известные ранее инфекции. Изначально заболевание было названо «токсическим гриппом», но позже, в 1935 году, врач-невропатолог Александр Гаврилович Панов охарактеризовал его как энцефалит (воспаление головного мозга). Хабаровскими врачами было замечено, что пик заболеваемости приходится на весенне-летний период, и они выдвинули предположение о вирусном происхождении данного энцефалита, посчитав, однако, что передается он воздушно-капельным путем [5].
В 1937 году Наркомздравом СССР была организована экспедиция по изучению эпидемий энцефалита на Дальнем Востоке. Руководил ею Лев Александрович Зильбер, советский вирусолог и иммунолог. В состав экспедиции входили врачи самых разных специальностей: вирусологи, эпидемиологи, невропатологи, энтомологи, патологоанатомы и лаборанты (рис. 1).
Рисунок 1а. Фотопортрет Льва Александровича Зильбера (1894–1966).
Рисунок 1б. Участники экспедиции на Дальний Восток 1937 года. В центре — Л.А. Зильбер, слева от него — Е.Н. Левкович.
Изучив истории болезней, Зильбер пришел к выводу, что загадочный вирус передается трансмиссивно, т.е. через укусы насекомых, а не воздушно-капельным путем, как думали ранее. За время работы экспедиции были установлены причины и условия возникновения клещевого энцефалита, определена роль иксодового клеща в этом процессе, выделено 29 штаммов вируса, описаны клиническая картина и патологическая анатомия заболевания. Зильбер представил полученные результаты в Госсанинспекцию 20 августа 1937 года и тогда же дал название новой болезни — «весенний (весенне-летний) эпидемический энцефалит или клещевой энцефалит» [5].
Подробнее о вкладе Михаила Петровича Чумакова во внедрение живой оральной полиовакцины читайте в статье «Полиомиелит: убийца из XX века» нашего спецпроекта [7]. — Ред.
А. Д. Шеболдаева и Т. М. Сафонова провели в лагерях 10 лет; Л.А. Зильбера освободили в 1939 году, потом снова арестовывали с 1940 по 1944 гг. — Ред.
Наконец, во время третьей экспедиции в 1939 году была проведена первая иммунизация населения вакциной против клещевого энцефалита. Результаты оказались впечатляющими: она привела к снижению заболеваемости в 10 раз среди привитых [5]. Смерти ученых не были напрасны.
В 1941 году Сталинской премией 1 степени «За открытия в 1939 году возбудителей заразных заболеваний человека, известных под названием „Весенне-летний и осенний энцефалиты“, и за разработку успешно применяемых методов их лечения, одобренных Наркомздравом СССР» были награждены: Е.Н. Павловский, Анатолий Александрович Смородинцев, Е.Н. Левкович, Полина Андреевна Петрищева, М.П. Чумаков, В.Д. Соловьев, А.К. Шубладзе [5]. Руководитель и участники первой экспедиции, арестованные по ложному обвинению — Л.А. Зильбер, А.Д. Шеболдаева и Т.А. Сафонова — не были представлены к награждению.
Рисунок 2. История открытия и изучения вируса клещевого энцефалита.
1935 год — врач-невропатолог Александр Гаврилович Панов охарактеризовал так называемый «токсический грипп» как энцефалит (воспаление оболочек головного мозга).
1937 год — Наркомздравом СССР была организована экспедиция по изучению эпидемий энцефалита на Дальнем Востоке. Руководил экспедицией Лев Александрович Зильбер, советский вирусолог и иммунолог.
1938 год — вторая экспедиция на Дальний Восток под руководством академика Евгения Никаноровича Павловского. Параллельно в Москве ведется разработка первой вакцины от клещевого энцефалита.
1939 год — третья экспедиция под руководством Исаака Иосифовича Рогозина, начало использования первой вакцины на основе ткани мозга мышей.
1948 год — клещевой энцефалит впервые диагностирован на территории Европы, в Чехословакии. Там он получил название «центрально-европейский энцефалит».
1958 год — отказ от первой вакцины был вызван обнаружением случаев поствакцинального энцефалита.
1963–1964 гг. — М.П. Чумаков и Е.Н. Левкович создали первую инактивированную вакцину (штамм «Софьин») с использованием клеток куриного эмбриона.
1971 год — Кристиан Кунц создал первую европейскую вакцину против КЭ.
Клещ — носитель опасного вируса
Переносчиками клещевого энцефалита, как следует из названия, являются клещи. В России к ним относятся клещи трех видов: таежный клещ (Ixodes persulcatus), собачий клещ (Ixodes ricinus) и Павловский клещ (Ixodes pavlovskyi) (рис. 3). Иногда переносчиками также выступают клещи рода Dermacentor (D. pictus, D. silvarum), Haemaphysalis (H. concinna) и другие. Предположительно, переносить вирус клещевого энцефалита могут еще около 14 видов клещей, однако их вклад в общую эпидемическую обстановку не так велик [6]. Если клещ является носителем вируса (вирусофорный клещ), то он остается заразным на протяжении всей своей жизни, которая составляет 2–4 года, и даже передает это свойство своим потомкам [12]. Популяция зараженных клещей постоянно поддерживается за счет того, что они питаются кровью различных животных, как домашних, так и диких (в особенности грызунов), которые становятся своеобразным резервуаром для инфекции. Клещи кусают больное животное и получают вирус.
Рисунок 3а. Иксодовые клещи. Голодный таежный клещ (Ixodes persulcatus).
Рисунок 3б. Иксодовые клещи. Напитавшийся кровью собачий клещ (Ixodes ricinus).
Последние данные об эндемичных территориях Российской Федерации по клещевому вирусному энцефалиту можно найти на сайте Роспотребнадзора — Ред.
Рисунок 4. Регионы России, эндемичные по клещевому энцефалиту (данные за 2020 год).
Наиболее опасные регионы — республики Алтай, Удмуртия, Кемеровская, Томская, Тюменская, Челябинская, Саратовская, Кировская, Костромская, Вологодская, Ленинградская, Новосибирская, Псковская области, Пермский край, Приморский край, Еврейская автономная область.
Вирусофорные клещи распространены практически по всему Евразийскому континенту: они обитают в Германии, Австрии, Франции, Чехии, Венгрии, Польше, Словакии и на Британских островах (рис. 5). Встречаются инфицированные клещи и в северных провинциях Китая, в Монголии и в Японии, на острове Хоккайдо [6].
Рисунок 5а. Распространенность Ixodes ricinus на территории стран Европейского Союза по состоянию на сентябрь 2020 года.
Красным цветом обозначены регионы, где соответствующий вид клеща был зарегистрирован, желтым — куда он был привнесен, но распространение его неизвестно, светло-зеленым и темно-зеленым — регионы, предположительно и установлено свободные от клещей.
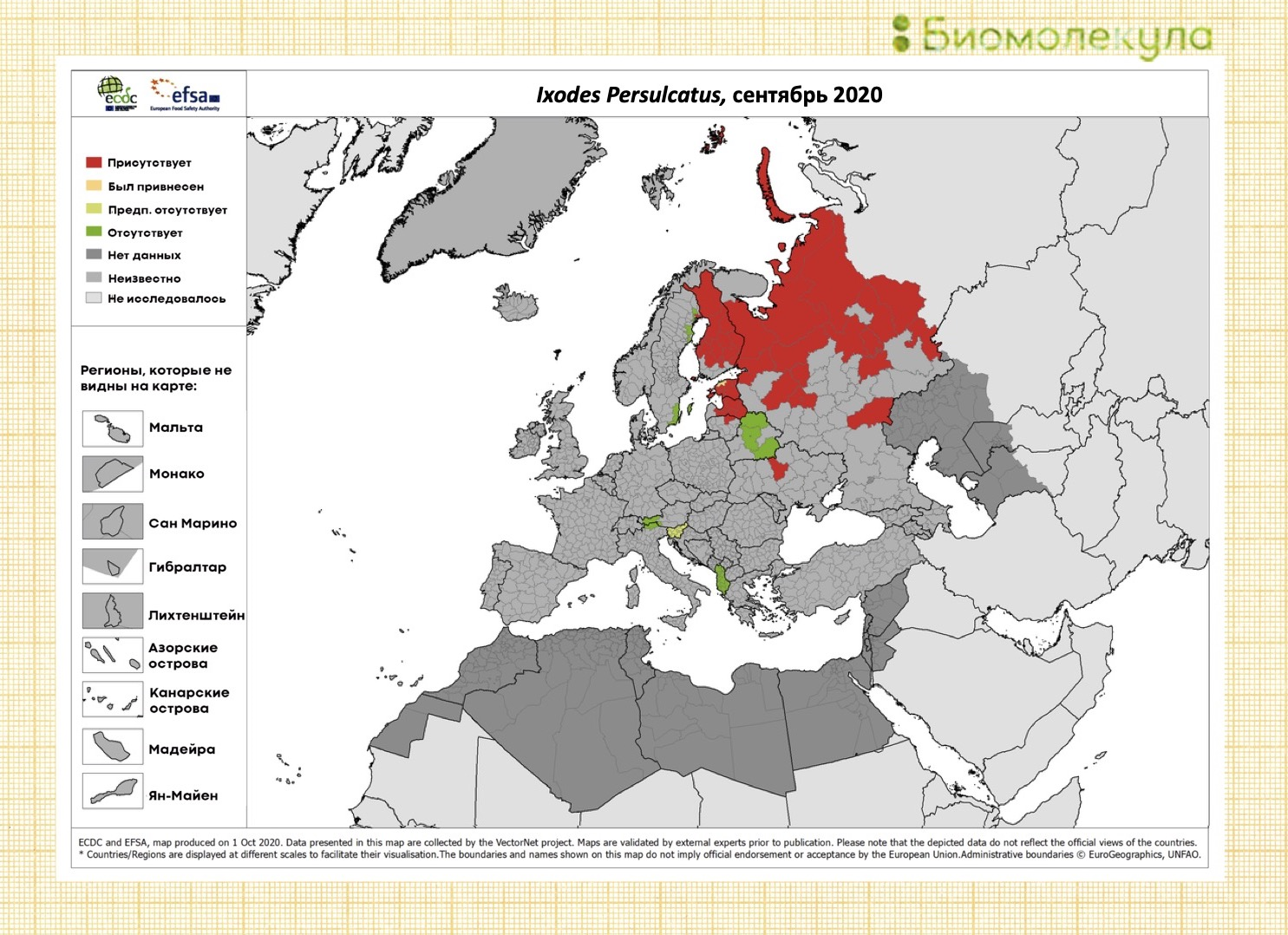
Рисунок 5б. Распространенность Ixodes persulcatus на территории стран Европейского Союза по состоянию на сентябрь 2020 года.
Красным цветом обозначены регионы, где соответствующий вид клеща был зарегистрирован, желтым — куда он был привнесен, но распространение его неизвестно, светло-зеленым и темно-зеленым — регионы, предположительно и установлено свободные от клещей.
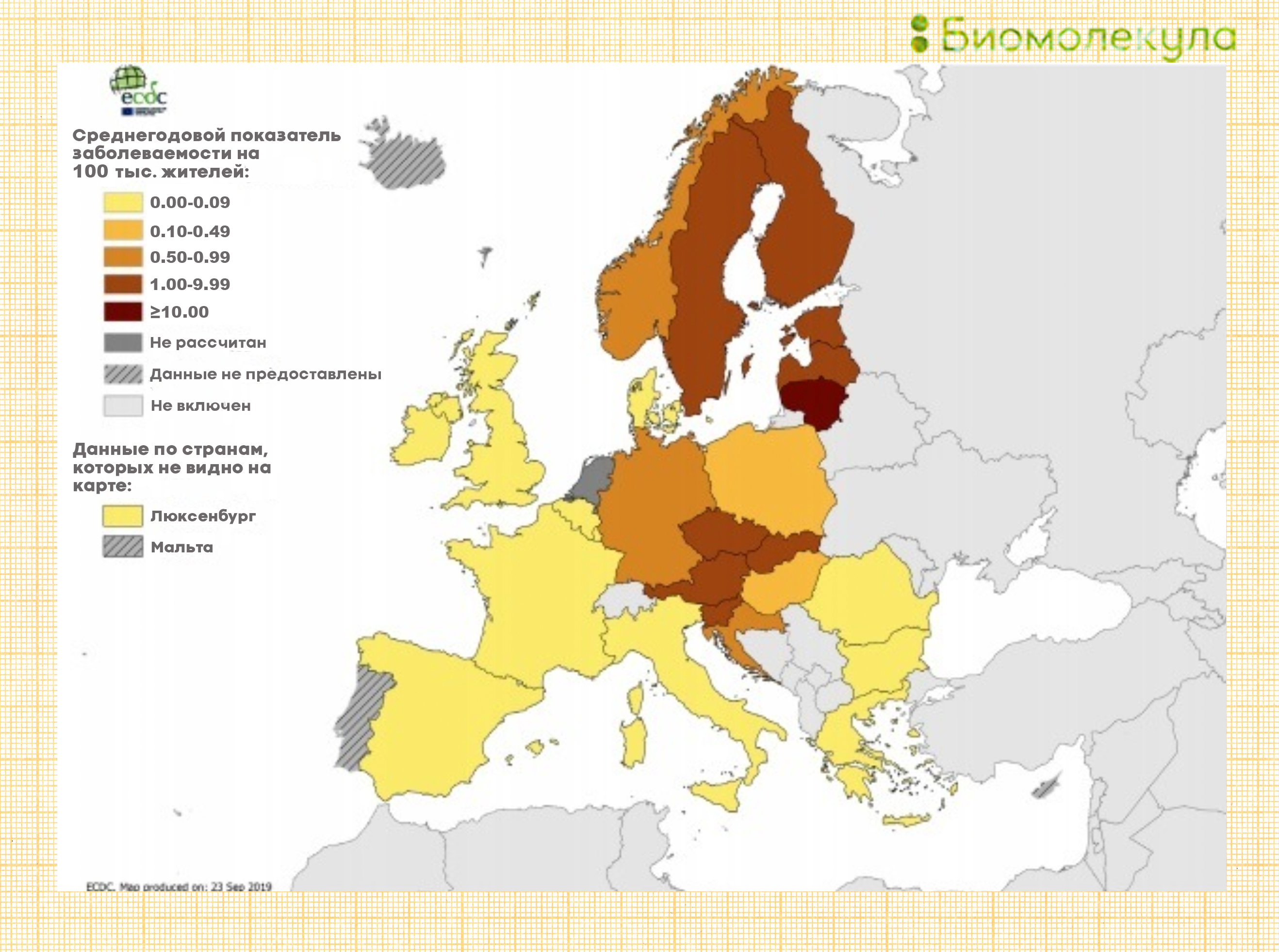
Рисунок 5в. Среднегодовой показатель заболеваемости вирусом клещевого энцефалита на 100 тысяч жителей, данные за 2018 год.
Самые большие показатели зарегистрированы в Латвии, Литве, Эстонии, Финляндии, Швеции, Словении, Австрии, Словакии, Чехии.
Клещ: вооружен и очень опасен
В качестве мест обитания иксодовые клещи предпочитают леса, заросли кустарников и луговую растительность. Тем не менее, все чаще клещи проникают и в городские парки, что резко увеличивает заболеваемость жителей городов [14].
Чувство голода у клеща запускает процесс поиска жертвы, при этом аппетит не возникает у клещей, находящихся в состоянии покоя (диапаузы) (рис. 6).
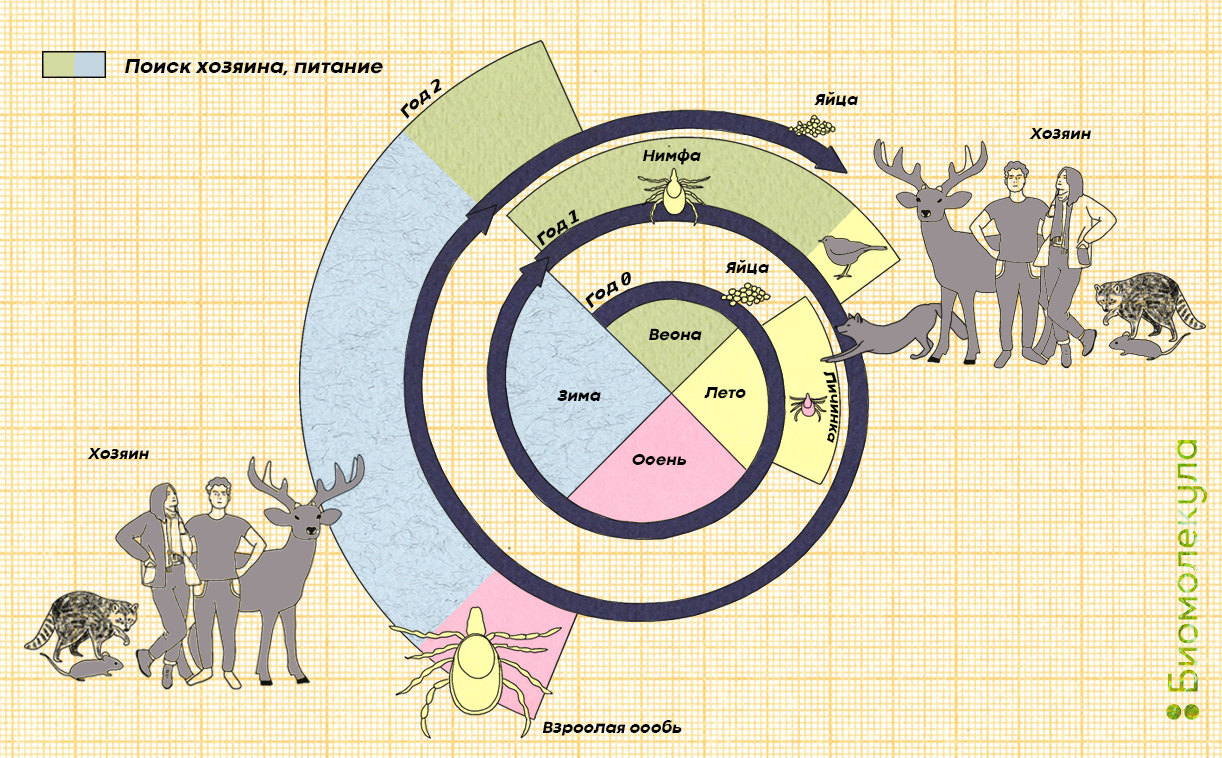
Рисунок 6а. Cтадии жизни клеща Ixodus scopularis.
Рисунок 6б. Жизненный цикл клеща Ixodus scopularis.
Жизненный цикл клеща включает в себя четыре стадии: яйцо, личинка, нимфа и взрослая особь (самец или самка). Для перехода к каждой новой стадии клещу требуется подпитка кровью.
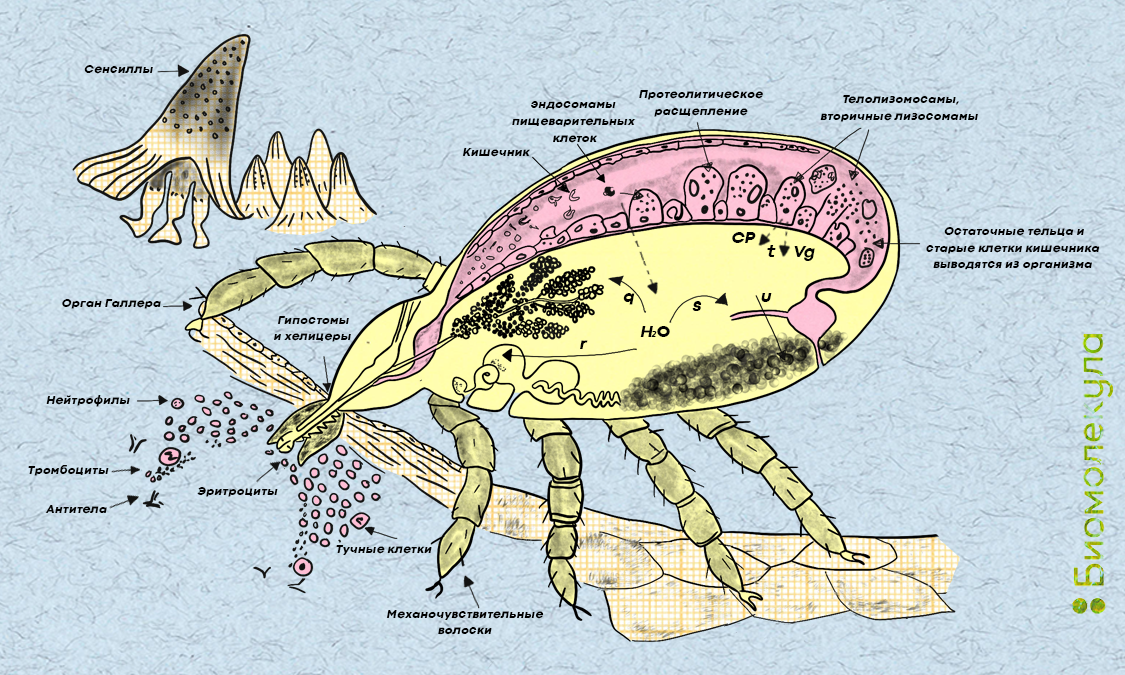
Как охотится клещ? Как правило, он выбирает выжидательную тактику: третьей и четвертой парой ног клещ держится за травинку или кончик веточки, а первая пара ног у него приподнята. Клещи обладают широким арсеналом средств для обнаружения животных, кровью которых они будут питаться. Они могут чувствовать дыхание, тепло и запах тела, вибрации от травинок и веток, на которых они сидят в засаде. Некоторые виды клещей способны распознавать визуальные образы: различать темные фигуры на фоне светлого неба, а также реагировать на отчетливо выделяющиеся тени. Звуки определенной частоты, например, лай собаки, также могут привлекать некоторые виды клещей [15]. Клещ может учуять жертву на расстоянии 10 метров. При контакте с животным или человеком он быстро перебирается из своего укрытия на тело хозяина, где начинает поиск места, максимально удобного для кровососания. Этот процесс занимает от 10 минут до 2 часов. Как правило, для этого выбираются участки тела с тонкой кожей, которую легко прокусить. После этого клещ «заякоривается» на хозяине при помощи специальных органов и питается его кровью в течение нескольких дней. В это время и происходит инфицирование вирусом клещевого энцефалита, если клещ является его носителем. Подробно процесс питания клеща представлен на рисунке 7.
Рисунок 7. Нападение и питание клеща.
1. Для поиска хозяина клещи используют специальные органы, например, орган Галлера (a), который включает в себя вкусовые и хеморецепторные органы чувств (сенсиллы) (b) или механочувствительные волоски (c).
2. Прикрепление к телу хозяина. Для того, чтобы внедриться в кожу, клещи используют специальные приспособления ротового аппарата — гипостомы и хелицеры (d). Внутри гипостомы есть специальные бороздки (e), по которым поступает слюна, содержащая цементоподобные вещества для надежного заякоривания клеща.
3. Взаимодействие клеща и хозяина. В зону питания клеща прибывают различные клетки и молекулы хозяина: эритроциты (f), тромбоциты (g), антитела (h), тучные клетки (i) и нейтрофилы (j).
4. Переработка в организме паразита всасываемой крови. Эритроциты лизируются в кишечнике (k), при этом гемоглобин поглощается эндосомами пищеварительных клеток (l), где он подвергается протеолитическому расщеплению (m). Излишки гема поглощаются остаточными тельцами (вторичными лизосомами, телолизомосами) (n), после чего они и старые клетки кишечника выводятся из организма (o). Накопление всасываемой крови происходит за счёт выведения излишней жидкости из кишечника в гемолимфу (p), после чего жидкость передается обратно в организм хозяина либо через слюнные железы (q), либо через коксальные железы (r), либо через мальпигиевы сосуды (s) (путь выведения зависит от вида клеща). Гем транспортируется через кишечник в гемолимфу, где связывается с транспортными белками (CP) или вителлогенином (Vg) (t). Вителлогенин транспортируется в яичники и в яйцах (ооцитах) преобразуется в вителлин (u). Данный белок требуется для созревания ооцитов клеща.
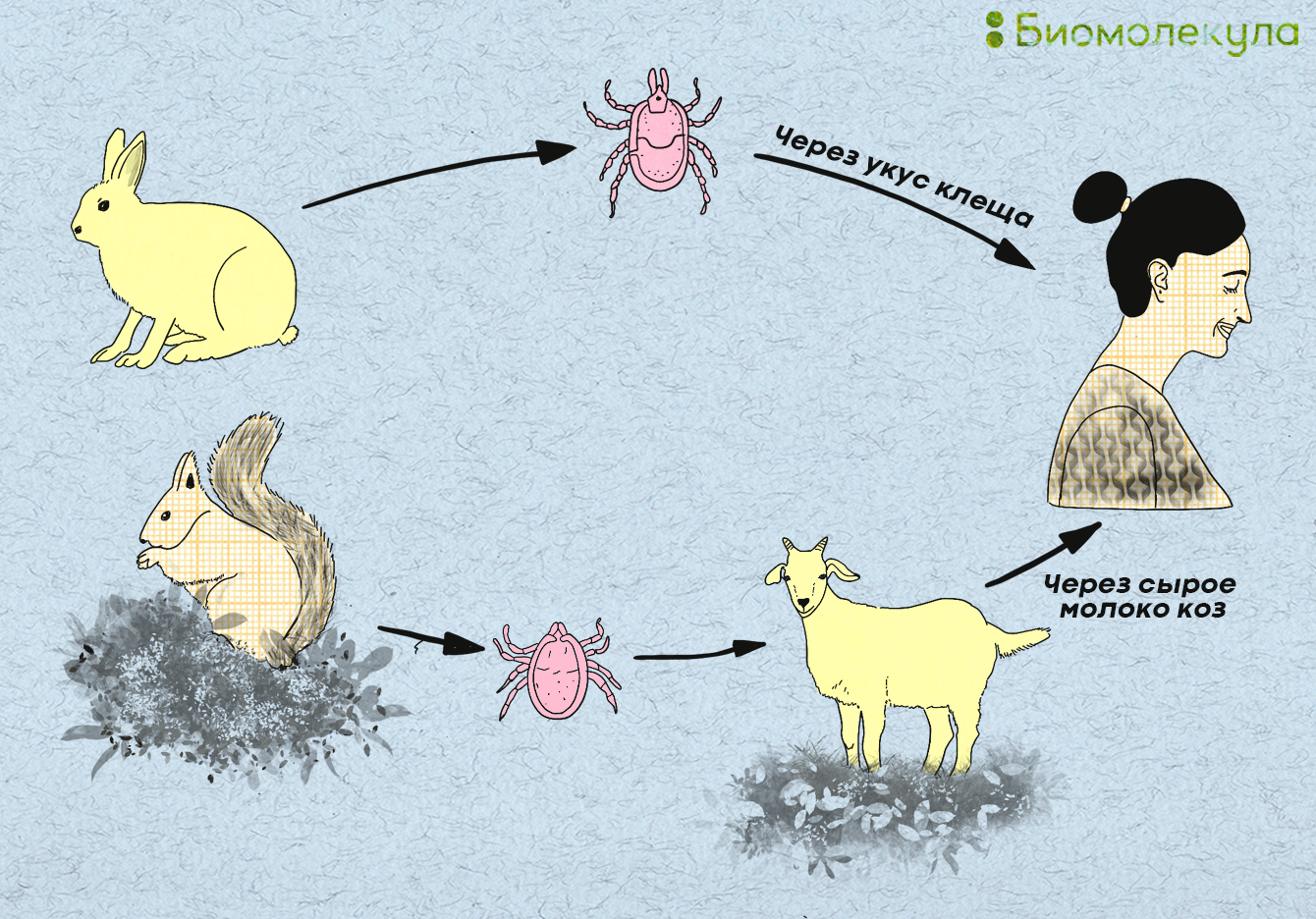
Заразиться вирусом клещевого энцефалита можно как трансмиссивно (через укус инфицированного животного), так и алиментарно (при употреблении в пищу сырого молока, а также продуктов, приготовленных на его основе). Чаще всего инфицировано козье молоко, реже — коровье (рис. 8) [12]. В последнее время алиментарный путь заражения человека клещевым энцефалитом становится все более редким явлением. Напрямую от человека к человеку вирус не передается. Организм человека становится для возбудителя своего рода тупиком: обычно присосавшегося клеща обнаруживают и убивают; в результате распространение инфекции прекращается. Крайне редко встречаются случаи аэрозольного заражения после вдыхания вируса (обычно — среди сотрудников научных лабораторий, изучающих вирусы). Также можно заразиться, если раздавить клеща и втереть вирус в кожу или расчесать место укуса.
Рисунок 8. Возможные пути заражения человека вирусом клещевого энцефалита. В основном клещи питаются кровью диких лесных животных, а не человека.
Следует знать, что, помимо вируса клещевого энцефалита, клещи переносят и другие опасные заболевания (табл. 1). К сожалению, против большинства из них вакцин не существует, и единственный способ избежать болезни — это не дать клещу себя укусить. Считается, что инфицированный клещ должен находиться на теле человека более 36 часов для того, чтобы успеть заразить его такими заболеваниями как туляремия и боррелиоз. Однако эти данные актуальны для США, тогда как аналогичных данных для Евразийского континента нет [17], [18]. Поэтому в наших широтах пренебрегать мерами безопасности не стоит — своевременное обращение к специалисту поможет избежать осложнений. Например, для постконтактной профилактики болезни Лайма взрослым и детям старше 8 лет врач может назначить доксициклин (однократно 4,4 мг/кг веса, но не более 200 мг).
| Название заболевания | Возбудитель | Инкубационный период | Поражаемые органы | Симптомы |
|---|---|---|---|---|
| Иксодовый клещевой боррелиоз (болезнь Лайма) | Бактерии рода Borrelia | В среднем 1–2 недели, может удлиняться или, наоборот, уменьшаться | Нервная система, сердце, кожа, суставы | I стадия. Характерное покраснение кожи — мигрирующая кольцевидная эритема, другие поражения кожи. II стадия. Признаки поражения головного мозга: менингит, менингоэнцефалит, неврит, головная боль, фотобоязнь, двусторонний паралич лицевого нерва. Иногда — нарушение работы сердечно-сосудистой системы и лимфоцитома кожи. III стадия. Поражение суставов (артралгии, артриты), поражения нервной системы, поражения кожи. |
| Моноцитарный и гранулоцитарный эрлихиозы человека | Микроорганизмы рода Ehrlichia. | 1–21 день, клинические проявления через 2–6 недель | Воспаление в различных органах; гранулемы печени и костного мозга | Широкий спектр симптомов, к основным относят лихорадку, головную боль, миалгию, тошноту, рвоту, потливость, окоченение |
| Бабезиоз | Паразиты рода Babesia | 1–3 недели, иногда несколько месяцев | Паразиты поражают эритроциты. К группе риска относятся люди с пониженным иммунным статусом (пожилые, носители хронических заболеваний, пациенты с удаленной селезенкой, ВИЧ-инфицированные). | Лихорадка, озноб, слабость, анемия, иногда — гемолитическая лихорадка с высокой температурой, боли в животе, головные боли, желтуха, увеличение селезенки и печени. |
| Гранулоцитарный анаплазмоз человека | Бактерия Anaplasma phagocytophilum | От 3 дней до 3 недель | Бактерии проникают в гранулоциты и разносятся по всему организму | Озноб, слабость, головные боли, мышечные боли. Иногда — боль в животе, тошнота и рвота. Безжелтушный гепатит, признаки бронхита |
| Сыпной тиф | Бактерии из группы риккетсий | 4–6 дней | Бактерии проникают в эндотелий сосудов, развитие эндоваскулита | Гриппоподобные симптомы: головная боль, повышение температуры тела, лихорадка, мышечная боль. Появление сыпи на 4–5 день заболевания. Увеличиваются печень и селезенка, иногда развивается бронхит. |
| Туляремия | Бактерия Francisella tularensis | 3–7 суток | Возбудитель проникает в организм через кожу, слизистые оболочки глаза, органов пищеварения и дыхательных путей. Соответственно различают бубонную, глазно-бубонную, абдоминальную (кишечную), легочную и другие формы заболевания. | Лихорадка, головные боли, диарея, опухание лимфатических узлов, повреждение кожи. |
Как не стать жертвой клеща
Клещ может укусить любого. В группе повышенного риска оказываются все люди, которые проживают, работают или отдыхают в сельской местности, выезжают на природу. В России в 2018 году клещами было укушено 521 107 человек и диагностирован 1721 случай заболевания клещевым энцефалитом [19]. Чаще всего причиной заражения становится укус взрослого клеща, намного реже — укус нимфы. Они, как и личинки, предпочитают мелких животных.
Рисунок 9. Места, в которых чаще обнаруживают клещей. При осмотре тела после прогулки им следует уделять особое внимание. Однако осматривать необходимо всю кожу.
адаптировано по материалам сайта WebMD
Конечно, лучший способ избежать болезни — вакцинация против энцефалита. Однако, привиты вы или нет, во время выездов на природу стоит помнить о дополнительных мерах защиты от укусов. Уберечься от множества инфекций, которые передают клещи, вам помогут следующие правила:
Что делать, если укусил клещ?
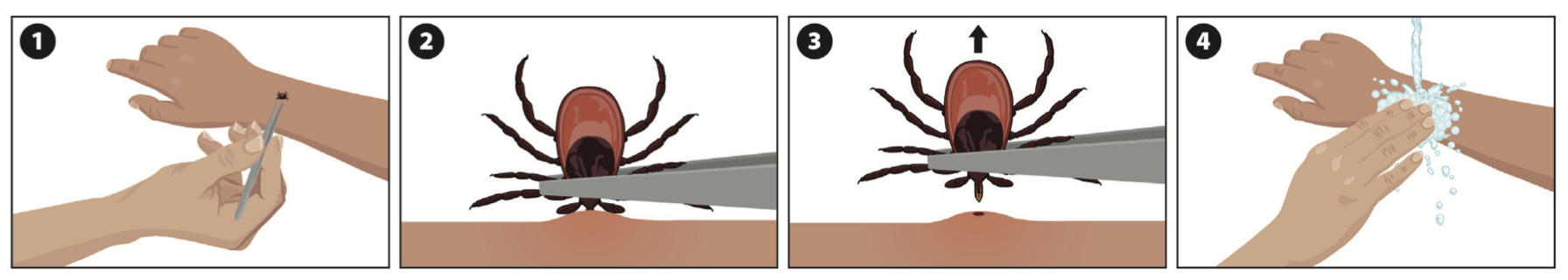
Присосавшегося клеща нужно как можно быстрее удалить. Лучше всего это сделать в травмпункте. Если быстро добраться до врача не получается, придется действовать самостоятельно. Клеща нужно захватить как можно ближе к поверхности кожи пинцетом, обернутым чистой марлей или ниткой, которую нужно завязать у самого хоботка. Затем аккуратно вытянуть его вверх (рис. 10). Не надо давить на тельце клеща — это выдавливает зараженную жидкость из него в рану.
Сняв клеща, следует хорошо вымыть руки с мылом, а место укуса обработать медицинским спиртом, йодом, одеколоном или любой другой дезинфицирующей жидкостью. Если на месте укуса осталась черная точка, скорее всего, это хоботок клеща. Не нужно стараться его вытащить и ковырять иголкой. Достаточно обработать йодом, позже он выйдет сам. В интернете можно встретить рекомендацию, что на клеща нужно налить масло, якобы тогда он задохнется и отпадет сам. Так делать не стоит, этот способ не очень эффективен. При использовании масла клещ испытывает стресс и начинает выпускать в рану жидкость, при этом извлечь его становится еще труднее — тельце становится жирным и скользким.
Рисунок 10. Правильное удаление клеща.
(1) Захватите клеща пинцетом или пальцами, обернутыми чистой марлей.
(2–3) Аккуратно вытяните клеща.
(4) Хорошо помойте с мылом руки и место укуса. Обработайте место укуса антисептиком.
По поводу того, что делать с удаленным клещом, рекомендации специалистов разнятся. Иногда советуют обязательно сохранить его в баночке в холоде и доставить в больницу, откуда он будет отправлен в лабораторию. Но в реальности анализы клещей на заражение проводят редко. По большому счету, сохранение клеща не имеет особого смысла: привитому человеку инфекция не страшна, а к непривитым все равно не предпринимают никаких мер, пока не появятся симптомы. Существует рекомендация вводить в целях постконтактной профилактики иммуноглобулин, но его эффективность сомнительна [20]. Таким образом, на всякий случай клеща стоит сохранить, но если не получилось — ничего страшного.
Виновник заболевания — вирус клещевого энцефалита
Мы уже выяснили: сам по себе укус клеща не вызывает энцефалит. Для этого животное должно быть носителем вируса рода Flavivirus. Остановимся на этих вирусах подробнее.
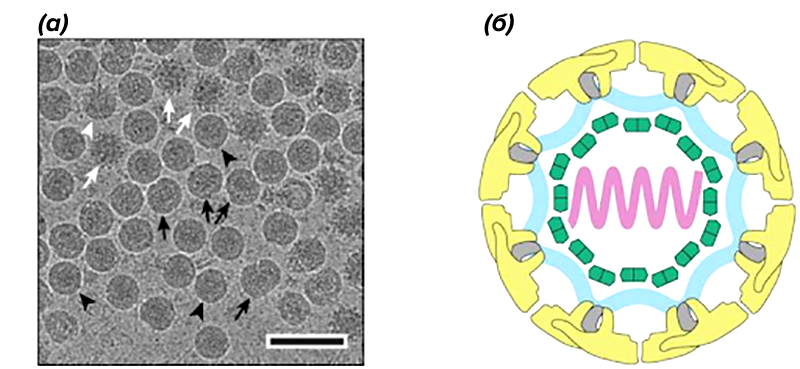
После того, как вирус попадает в организм и заражает клетки, те начинают продуцировать по крайней мере три вида частиц: незрелые неинфекционные частицы, частично зрелые и зрелые инфекционные частицы (рис. 11а) [2], [21]. Зрелые частицы (вирионы) имеют сферическую форму и размер до 50–60 нм в диаметре [21], [22]. По структурной организации вирусная частица напоминает матрешку. Верхний слой — это мембрана, которая состоит из соответствующих белков (M) и из липидов клеток хозяина со встроенными в них белками вирусной оболочки (E) (рис. 11б) [21]. Белок Е считается наиболее важным структурным белком вируса, так как именно он отвечает за сборку вирусной частицы и ее связывание с рецептором клетки. Под этой матрешкой скрывается матрешка поменьше — вирусный белковый капсид, который состоит из нескольких копий капсидного белка (C) и покрывает сердце вируса — нуклеиновую кислоту. В случае вирусов рода Flavivirus это одноцепочечная молекула РНК положительной полярности, размер которой составляет примерно 11 тысяч нуклеотидов [2].
Рисунок 11. Структура вируса клещевого энцефалита.
(a) — криоэлектронная микрофотография частиц вируса, выделенных и очищенных из культуры инфицированных клеток. Черными галочками обозначены зрелые частицы вируса, белыми — частично зрелые. Белыми стрелками обозначены незрелые частицы, а черными стрелками — поврежденные частицы вируса. Масштаб — 100 нм.
(б) — схематическое изображение вириона вируса клещевого энцефалита. В липидную мембрану (светло-голубой цвет) встроены белки Е и М (обозначены желтым и серым цветом, соответственно). Липидная оболочка покрывает нуклеокапсид, который представляет из себя несколько копий белка С (зеленый цвет)и молекулу РНК (сиреневый цвет).
На сегодняшний день выделяют три основных генотипа вируса клещевого энцефалита:
С миграцией вариантов вируса клещевого энцефалита связывают путешествия патогена вместе с летающими животными — летучими мышами или птицами. Об этом феномене на «Биомолекуле» вышла статья «Воздушные переносы вирусов клещевого энцефалита Балтийской группы постоянны и системны» [23]. — Ред.
Как вирус клещевого энцефалита размножается в клетках человека?
Живые клетки нужны вирусу для размножения — копирования собственных вирионов. Так как вирус клещевого энцефалита имеет сложную структуру, этот процесс довольно сложный. Пока не все его этапы изучены хорошо, однако общая схема примерно известна и представлена на рисунке 12 [2].
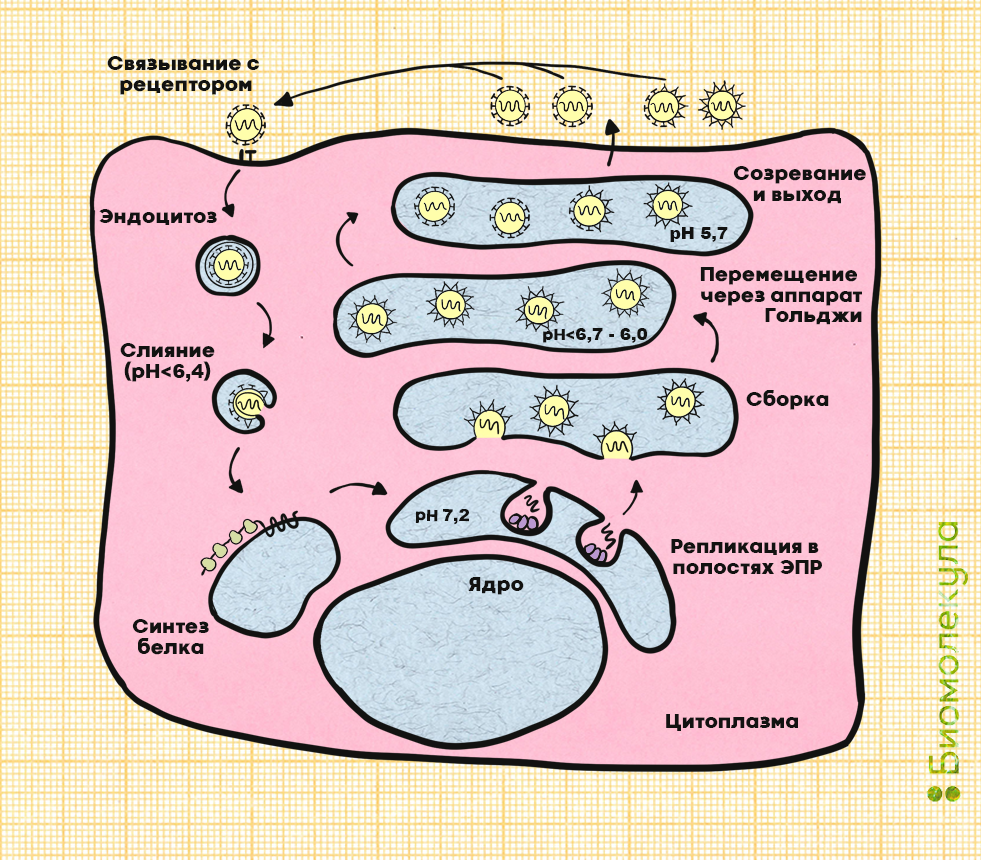
Рисунок 12. Заражение, синтез и жизненный цикл вируса клещевого энцефалита в клетке организма.
Вирус проникает в клетку путем эндоцитоза и запускает производство вирусной РНК и белков. После этого в клетке начинается сборка новых вирионов: нуклеокапсид покрывается липидной оболочкой, содержащей структурные белки E и M, и отпочковывается через мембрану в полости эндоплазматического ретикулума. По мере продвижения через аппарат Гольджи незрелые клетки вируса созревают, чему способствует кислая среда. В итоге из зараженной клетки выходят как гладкие зрелые вирусные частицы, так и частично зрелые и незрелые частицы. Зрелые и частично зрелые вирионы могут начать новый инфекционный цикл, но полностью незрелые частицы не обладают способностью к слиянию с другими клетками и, следовательно, не являются инфекционными.
Возбудитель прикрепляется к клеточной мембране, образует на ней выпячивание и в конечном итоге — пузырек, внутри которого проникает внутрь. Этот процесс называется эндоцитозом. Затем клеточные ферменты-протеазы разрушают этот пузырек и вирусную оболочку, и в клетку выходит вирусная РНК.
В норме, когда клетке нужно произвести белки, на матрице ДНК в хромосомах синтезируется матричная РНК (мРНК). Она служит «шаблоном» для сборки пептидов. Вирус клещевого энцефалита содержит «плюс-нитевую» РНК, которая подменяет собой нормальную мРНК и заставляет клетку синтезировать вирусные белки.
Вирус покидает клетку путем почкования: он подходит к клеточной мембране, меняет ее структуру и выходит наружу внутри пузырька. Зачастую зараженные клетки погибают — из-за повреждения их мембран или в результате запуска апоптоза — запрограммированной клеточной смерти [20].
Как болеют клещевым энцефалитом
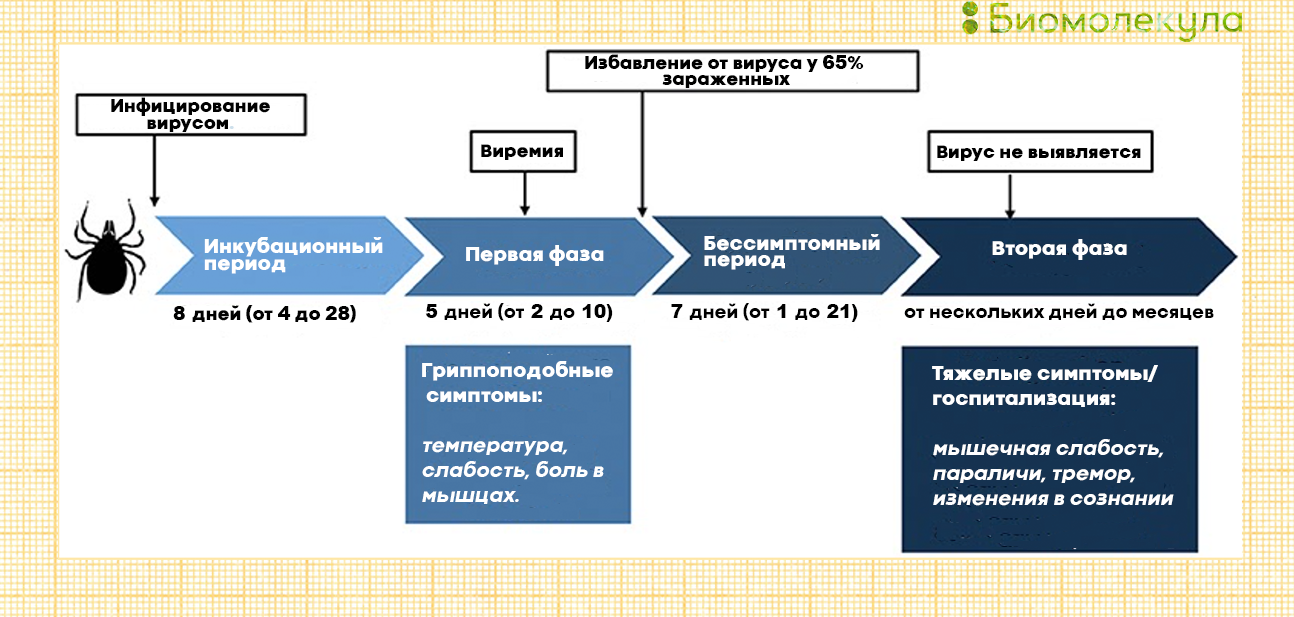
Затем начинается острый период заболевания: развивается вторая волна вирусемии; одновременно вирусы, которые уже проникли во внутренние органы, активно размножаются, «захватывая» живые клетки и превращая их в «фабрики» по производству своих копий. У больного поднимается температура, он страдает от усталости и мышечных болей.
Признаки вирусной инфекции отступают через 1–2 недели. При этом около 50–65% всех заболевших на этом этапе избавляются от вируса [25]. У остальных болезнь переходит в «спящий» режим, чтобы еще через несколько дней или недель вернуться вместе с тяжелыми симптомами менингита и энцефалита (рис. 13) [26].
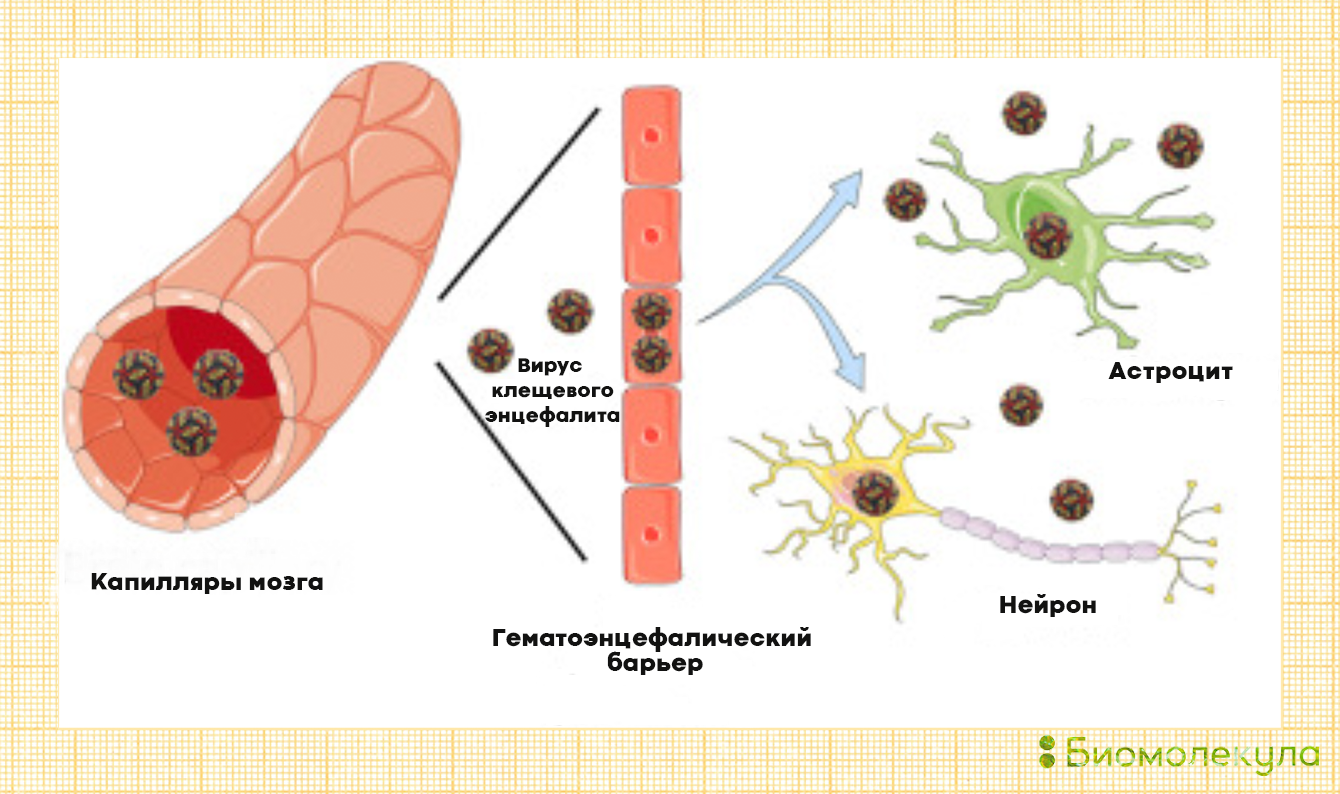
До сих пор до конца непонятно, каким образом возбудитель добирается до клеток нервной системы — с током крови, лимфы или по нервным клеткам. Однако ясно, что сильнее всего в этом случае страдает серое вещество, в котором находятся тела нейронов (в белом веществе расположены их отростки). Развивается воспаление, разрастание нейроглии (вспомогательных клеток нервной системы), и нервные клетки погибают.
Рисунок 13а. Путь развития клещевого энцефалита у человека. Основная опасность заболевания связана с поражением центральной нервной системы.
Рисунок 13б. Проникновение вируса клещевого энцефалита через гематоэнцефалический барьер. Известно, что при клещевом энцефалите происходит повреждение гематоэнцефалического барьера (ГЭБ) — тканей, отделяющих нервную ткань от кровеносного русла. Однако механизмы повреждения ГЭБ и проникновения вируса в мозг пока неясны.
Клещевой энцефалит: многоликий и опасный
Несмотря на слово «энцефалит» в названии заболевания, это его далеко не единственный возможный симптом. Клиническая картина бывает очень разной. Невозможно заранее предсказать, как будет протекать заболевание в каждом конкретном случае, и к каким осложнениям оно приведет (табл. 2).
У некоторых больных (в 1–3% случаев) инфекция переходит в хроническую форму. Она развивается в течение месяцев или даже лет после острого заболевания. В этом случае проявляется кожевниковская эпилепсия — судороги в отдельных группах мышц или половине тела. Могут нарастать нарушения движений в мышцах, их атрофия, возникают нарушения психики вплоть до деменции.
Тяжелые формы заболевания встречаются относительно редко, но невозможно заранее предсказать, у кого из укушенных клещом инфекция приведет к фатальным последствиям. Смертность от клещевого вирусного энцефалита в Европейской части России составляет 1–3%, а на Дальнем Востоке достигает 12–25% — такая разница связана с характеристиками циркулирующих там генотипов вирусов [6].
Существуют ли эффективные методы лечения?
Против клещевого вирусного энцефалита существует этиотропное (направленное на причину заболевания) лечение, но его эффективность сомнительна:
При энцефалите проводят также симптоматическую терапию, чтобы устранить проявления интоксикации, отека головного мозга, повышения внутричерепного давления. Пациент должен соблюдать строгий постельный режим, во время лихорадки пить больше жидкости. В последующем назначают курс реабилитации, он включает физиопроцедуры, лечебную гимнастику, бальнеотерапию (лечебные процедуры в специальных ваннах и бассейнах) и пр.
Вакцины против клещевого энцефалита
В настоящее время в России доступно несколько вакцин против клещевого энцефалита как российского, так и зарубежного производства. Некоторые компании выпускают отдельные формы препаратов для взрослых и детей. В них различается содержание антигена — для детей дозы меньше. Первопроходцами в разработке вакцин против клещевого энцефалита стали советские ученые.
История создания энцефалитных вакцин
Первая вакцина против клещевого энцефалита была разработана учеными из СССР под руководством профессоров Анатолия Александровича Смородинцева и Елизаветы Николаевны Левкович (рис. 14), которая в 1937 году участвовала в дальневосточной экспедиции и стала одним из первооткрывателей клещевого энцефалита.
Рисунок 14а. Создатели первой вакцины против клещевого энцефалита. Анатолий Александрович Смородинцев (1901–1986) — советский бактериолог, вирусолог, иммунолог, который написал более 600 научных работ, посвященных вирусным инфекциям и противовирусному иммунитету. Создал вакцины против клещевого энцефалита, гриппа, эпидемического паротита и кори.
Рисунок 14б. Создатели первой вакцины против клещевого энцефалита. Елизавета Николаевна Левкович (1900–1982) — советский ученый-вирусолог, первооткрывательница вируса клещевого энцефалита и соавтор первой вакцины против этого заболевания (на переднем плане).
Вакцина представляла собой суспензию ткани мозга мышей, инфицированную вирусом и инактивированную формалином. До 1958 года этой вакциной прививали участников экспедиций на Дальний Восток и жителей Оборского очага в Хабаровском крае. Прививка оказалась весьма эффективной, но небезопасной: у одного из каждых 20 тысяч вакцинированных развивался энцефалит. Из-за этого было решено снизить концентрацию зараженного мозга мышей в препарате, но это не помогло. Ученые продолжили искать более безопасные варианты.
Подробнее о подходах получения инактивированных вакцин читайте в статье «Разработка вакцин: чем и как имитировать болезнь?» [28].
Почти одновременно, в 1964 году, разработкой культуральной инактивированной вакцины занялась команда ученых в Томском НИИВС. Новый препарат был создан на основе штамма Пан, но он не помогал сформировать надежный иммунитет против инфекции, поэтому впоследствии был заменен на штамм № 205. Выпуск этой вакцины начался только в 1984 году в НПО «Вирион», Томск, Россия.
В дальнейшем совершенствовались методы производства и очистки вакцин, они стали более безопасными.
Среди европейских стран за пределами России чаще всего клещевой вирусный энцефалит встречался в Австрии. Исследование 1958 года показало, что 56% всех вирусных заболеваний центральной нервной системы на территории страны было вызвано этой инфекцией. Первая европейская вакцина была разработана в 1971 году профессором Кристианом Кунцем из Института вирусологии Венского университета в сотрудничестве с Исследовательским центром прикладной микробиологии Портон-Дауна. Для производства вакцины был использован штамм вируса Neudorfl. У привитых этой вакциной людей часто возникали побочные эффекты: недомогание, головные боли, лихорадка, покраснение и припухлость в месте укола. Сделать препарат более безопасным удалось в 80-е годы прошлого века с появлением новых технологий очистки и концентрации. Эта австрийская вакцина сегодня известна под названием FSME-Immun. Также в 80-е годы была разработана немецкая вакцина на основе штамма К-23. Она получила название Encepur. Обе вакцины — австрийская и немецкая — были зарегистрированы в России в 1993 и 1998 году, соответственно, и применяются по сей день [29], [30].
На данный момент в мире широко применяют пять вакцин против клещевого вирусного энцефалита: три российские на основе дальневосточных штаммов вируса и две зарубежные (австрийская и немецкая) — на основе европейских штаммов (табл. 3). Зарубежные вакцины в России недоступны.
Соединения алюминия еще с 1930-х годов включают в состав многих вакцин в качестве адъювантов (вспомогательных веществ), чтобы усилить иммунный ответ [31]. Алюминий в прививках присутствует в совсем небольших количествах и, согласно данным многочисленных исследований, безопасен даже для детей первого года жизни. Польза от вакцинации сильно перевешивает теоретический риск. Кстати, с пищей и питьевой водой в организм человека поступает намного больше алюминия, чем в составе вакцин. — Ред.
Как мы видим, ни один из современных препаратов не содержит в себе сибирских штаммов, хотя вирусы этого субтипа весьма широко распространены, в том числе и в России. Защищают ли прививки от болезни, вызванной сибирским вирусом? Да! Все дело в том, что вакцинальный иммунитет является перекрестным, то есть действует сразу на все три генотипа возбудителя.
Как прививаться?
Чтобы сформировать надежный иммунитет против клещевого вирусного энцефалита, нужно сделать три прививки. В дальнейшем через определенные промежутки времени нужно провести ревакцинации. Режим иммунизации зависит от вида вакцины (табл. 4).
Плановая вакцинация — это обычная схема, которую начинают до сезона активности клещей (зимой или ранней весной). Если нужно привиться летом, когда клещи уже активны, и человек потенциально может быть укушен, прибегают к экстренной схеме. Если непривитый человек был укушен, ему вводят иммуноглобулин в течение 96 часов.
Как мы уже говорили, каждая из вакцин защищает от всех подтипов вируса: европейского, дальневосточного и сибирского. Все пять вакцин обеспечивают перекрестный иммунитет и взаимозаменяемы. Однако вторую прививку лучше делать той же вакциной, что и первую, потому что схемы вакцинации для разных препаратов различаются. На вопрос о том, какая вакцина лучше, невозможно дать однозначного ответа. Эффективность и безопасность каждой из них изучали разными методами; пока нет научных работ, в которых их бы сравнивали по стандартизированным критериям. Однако, согласно исследованию на мышах, отечественные вакцины превосходят зарубежную вакцину Энцепур с точки зрения напряженности иммунитета по отношению ко всем трем генотипам вируса клещевого энцефалита [32].
Насколько эффективна вакцинация, и как долго после нее сохраняется иммунитет?
Все вакцины против клещевого вирусного энцефалита показывают высокую сероконверсию — у большинства привитых вырабатывается необходимое количество антител, чтобы обеспечить надежную защиту от вируса. Но это происходит не сразу, поэтому во время вакцинации и спустя две недели после введения последней дозы рекомендуется принимать все возможные меры, чтобы избежать укусов клещей.
Со временем уровень антител в крови привитых снижается. Например, для зарубежных вакцин доказано, что защита сохраняется в течение 5–8 лет и более. Отсюда и рекомендация проводить ревакцинации раз в пять лет. У людей старшего возраста иммунная система слабее, поэтому им нужно повторять иммунизацию каждые три года. Впрочем, в разных странах своя политика. Например, в Швейцарии введения бустерных доз рекомендованы через каждые 10 лет: считается, что это помогает эффективно защититься от инфекции и сэкономить на прививках. В случае с российскими препаратами ревакцинация рекомендована каждые 3 года.
Прививка защищает от клещевого энцефалита эффективно, но не на 100%. Считается, что вакцинация помогает предотвратить не менее 95% случаев заболевания. В редких случаях иммунизированные люди все же заболевают после укусов клещей, но у них инфекция протекает в более легкой форме. Стоит помнить, что клещи переносят не только энцефалит, но и другие заболевания: боррелиоз, туляремию и т.д. (см. табл. 1). Так что встреча и близкое «знакомство» с этими членистоногими в любом случае нежелательны.
Показания к вакцинации
Прививка против клещевого энцефалита не входит в Национальный календарь профилактических прививок. Основные показания к вакцинации перечислены в Приказе Министерства здравоохранения РФ от 21 марта 2014 г. N 125н «Об утверждении национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям». Согласно этому документу, в группе риска по клещевому энцефалиту состоят:
Важно помнить, что Россия относится к эндемичным странам по клещевому энцефалиту. Календарь профилактических прививок, разработанный Союзом педиатров России, рекомендует прививать всех детей из групп повышенного риска. Подробнее об этом календаре и всех вакцинах, которые в него входят, можно почитать в статье «Вакцинация перед школой: гайд для родителей» [19].
Возможные побочные эффекты
Как и все лекарственные препараты, вакцина против клещевого энцефалита может вызывать некоторые побочные эффекты. Они встречаются редко и в большинстве случаев не опасны.
Чаще всего встречаются местные реакции: покраснение, припухлость и болезненность в месте укола. Намного реже после прививки возникает увеличение близлежащих лимфатических узлов. У некоторых пациентов возможны общие реакции: повышение температуры тела, головная боль, недомогание, боли в мышцах и суставах. Эти симптомы проходят в течение трех дней.
Аллергические реакции встречаются редко. В любом прививочном кабинете к ним всегда готовы: там есть все необходимые препараты, чтобы оказать помощь. Медработники соблюдают «правило 30 минут»: после прививки пациент должен подождать полчаса рядом с кабинетом перед тем, как идти домой.
Прививаться или нет?
Итак, клещевой энцефалит относится к инфекциям, против которых не формируется коллективный иммунитет (о нем мы писали в других статьях спецпроекта, например, «Вакцинация перед школой: гайд для родителей» [19]). Это заболевание не передается напрямую от человека к человеку, поэтому, находясь в эндемичном районе, нельзя чувствовать себя в безопасности, если привиты все вокруг. В данном случае вакцинация — метод сугубо индивидуальной защиты. Суммарно вероятность встретиться с клещом, заразиться, заболеть тяжелой формой инфекции и погибнуть от нее или получить инвалидность не очень высока. Но зачем рисковать, если есть безопасная и эффективная прививка?
Партнер публикации этой статьи — «Национальная иммунобиологическая компания»
«Национальная иммунобиологическая компания» — фармацевтический холдинг, созданный госкорпорацией Ростех в 2013 году с целью развития производства важных для национальной безопасности иммунобиологических лекарственных препаратов. В структуре компании объединены российские производственные предприятия АО «НПО «Микроген», ОАО «Синтез» и ООО «ФОРТ». К числу рыночных приоритетов «Нацимбио» относятся разработка, производство по полному циклу и реализация вакцин и анатоксинов текущего и перспективного Национального календаря профилактических прививок, препаратов крови, бактериофагов, аллергенов, аллергоидов и других препаратов.
Материал предоставлен партнёром — «Национальной иммунобиологической компанией»