Что нельзя при ицн беременности
Ведение беременности при истмико-цервикальной недостаточности
Главная » Ведение беременности при истмико-цервикальной недостаточности, профилактика и лечение ИЦН — 8(495)120-02-05
Будущие мамы во время беременности часто сталкиваются с диагнозом истмико-цервикальная недостаточность (ИЦН). Этим термином называют патологическое состояние перешейка матки и ее шейки во время беременности.
При ИЦН перешеек и шейка матки не могут противостоять внутриматочному давлению, соответственно, и удержать увеличивающийся плод в матке неспособны.
Во время беременности становится больше околоплодных вод, округляется и увеличивается тело матки.
У здоровой женщины перешеек и шейка с легкостью удерживают возрастающее давление и начинают размягчаться и открываться перед родами под воздействием накапливающихся гормонов. В случае наличия у женщины истмико-цервикальной недостаточности перешеек и шейка матки не могут противостоять давлению плода и начинают очень рано открываться, это приводит к расширению и укорочению шейки и, в худшем случае, выкидышу.
Симптомы истмико-цервикальной недостаточности
Узнать о наличии такого заболевания самостоятельно довольно сложно, поскольку при протекании первого триместра никаких симптомов вы не заметите. Далее ИЦН проявляется незначительными кровянистыми выделениями, выделениями слизистой консистенции с прожилками крови, болью в пояснице, тянущими ощущениями внизу живота, может присутствовать чувство «распирания».
Но эти симптомы проявляются не всегда. Многие женщины не подозревают о своем заболевании и спокойно продолжают вынашивать ребенка. Для того чтобы вовремя распознать угрозу, беременная должна регулярно посещать гинеколога на протяжении всей беременности. Врач сможет определить ИЦН во время осмотра зеркалами или пальцевого исследования влагалища. Также этот диагноз можно выявить, прибегнув к помощи УЗИ.
Сохранение беременности при диагнозе ИЦН
Если диагноз поставлен на ранних сроках протекания беременности, могут быть назначены прогестеронсодержащие препараты, которые препятствуют несвоевременному размягчению цервикального канала. Женщина должна соблюдать строжайший постельный режим.
Женщине рекомендуется периодически лежать на спине с приподнятыми ногами (приблизительно под 30 градусов). Такая профилактика помогает беременным выносить плод без хирургического вмешательства.
При истмико-цервикальной недостаточности с 13 — 27 недель зачастую прибегают к разным хирургическим методикам ушивания. Это способствует защите тела матки от разрыва и уменьшает угрозу выкидыша в 4 раза. Влагалище постоянно обрабатывают антисептиками.
Некоторым женщинам назначают лекарства для снижения тонуса матки, иногда применяют гормональную терапию. Каждые 2-3 недели осматриваются швы и снимаются они лишь на 38 неделе, когда угроза преждевременных родов уже не страшна.
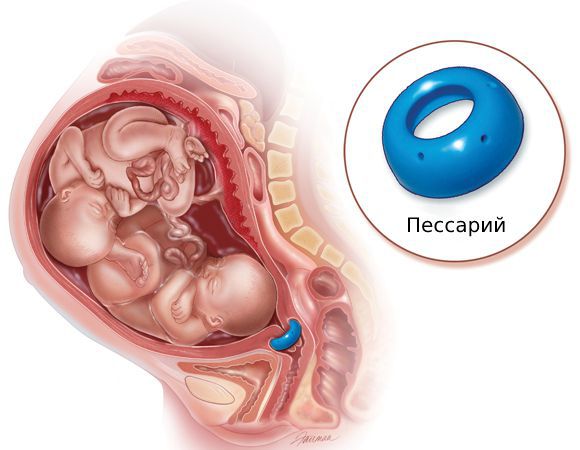
Безопасным и эффективным считается консервативный способ, который предотвращает раскрытие цервикального канала. Заключается он в установке во влагалище акушерского разгрузочного пессария (кольца Мейера). На шейку матки надевается конструкция, сделанная из пластика специальной формы. На «лепестки» такой конструкции распределяется давление плода и помогает шейке удерживать его.
Врачи — Акушеры-гинекологи
Вы беременны и хотите без проблем выносить и родить здорового ребенка?
Обращайтесь в клинику «Доктор Мир». Если для вас это первые роды, вы можете и не подозревать об особенностях своего организма. Рассказать вам о них и предотвратить патологии могут гинекологи с многолетним опытом работы.
Обратиться в клинику
Ведение беременности при истмико-цервикальной недостаточности в Москве
Как выносить и родить здорового ребенка при истмико-цервикальная недостаточности? С таким вопросом к нам приходят женщины самых разных возрастов, а наши врачи помогают им справиться с различными дисфункциями и, самое главное, познать радость материнства.
НАРУС
Беременность без осложнений и патологий – это розовая мечта каждой женщины. Суровая реальность, к сожалению, часто преподносит неприятные сюрпризы. Одним из них может стать истмико-церквиальная недостаточность, или сокращенно ИЦН.
Что такое ИЦН и чем она опасна?
.JPG)
Она состоит из тела – мышечного полого мешка, в котором вынашивается ребенок, и шейки, закрывающей вход в матку. Совместно с перешейком шейка матки образовывает первую часть родовых путей. И шейка и перешеек состоят из двух видов тканей: соединительной и мышечной. Причем мышечная ткань сконцентрирована в верхней части шейки, у внутреннего зева матки. Мышцы образуют кольцо-сфинктер, которое не выпускает из матки плодное яйцо раньше времени.
Однако в некоторых случаях это самое мышечное кольцо оказывается неспособно выдержать увеличивающуюся нагрузку: вес плода и околоплодных вод, тонус матки. В результате под давлением плодного яйца шейка матки укорачивается и раскрывается раньше времени.
Чем же опасно ИЦН при беременности? Во-первых, раскрытая шейка матки провоцирует опускание плода, плодная оболочка попадает в канал матки. В этот период она может вскрыться буквально от любого резкого движения.
Во-вторых, влагалище женщины никогда не бывает стерильным. В нем всегда имеются различные бактерии, а часто и инфекции. В итоге происходит инфицирование плодной оболочки. В этом месте она истончается и может порваться просто под весом околоплодных вод.
Вскрытие плодного пузыря и излитие вод вызывают начало родовой деятельности. Таким образом, ИЦН становится одной из самых частых причин выкидышей на поздних сроках (до 22 недель), или преждевременных родов (с 22 до 37 недель).
Как правило, ИЦН развивается на сроке от 16 до 27 недель. В редких случаях патология может развиться раньше, даже на 11 неделе.
Виды и причины истмико-цервикальной недостаточности
В чем причины ИЦН? Они могут быть самыми разными, и в зависимости от причин, выделяют травматическую и функциональную недостаточность.
С первым видом все ясно из названия. Травматическая ИЦН развивается в том случае, если мышцы шейки матки были травмированы тем или иным образом. Из-за чего могут возникнуть травмы? Любая процедура, связанная с расширением шейки матки чревата ее травмой. Это и аборты, и выскабливания после выкидышей, и диагностические выскабливания. Кроме того, мышцы шейки матки могут быть травмированы в ходе родов, а также после ЭКО (экстракорпорального оплодотворения).
В этом случае механизм образования ИЦН при беременности крайне просто: на месте любой травмы возникает рубец из соединительной ткани. В отличие от мышечной, соединительная ткань не способна растягиваться, это и становится причиной недостаточности.
С функциональной ИЦН все несколько сложнее. Ее причины могут крыться в разных факторах. Однако чаще всего данный вид недостаточности связан с гормональными сбоями. Как правило, речь идет о недостатке прогестерона, или же об избытке мужских гормонов – андрогенов. Кстати, это вторая по частоте причина ИЦН.
.JPG)
Она вырабатывает мужские гормоны, и, если у матери их количество повышено или имеется чувствительность к ним, последствия не замедлят сказаться: мышцы в шейке матки ослабевают, и шейка раскрывается.
ИЦН может развиться и по более прозаичным причинам. Например, в том случае, если беременность многоплодная или же имеет место многоводие. В этом случае нагрузка на шейку матки больше, чем при обычной беременности, что также может привести к недостаточности. Не стоит забывать и о патологиях развития матки.
Симптомы ИЦН
К огромному сожалению, истмико-цервикальная недостаточность протекает бессимптомно. Лишь в некоторых случаях ИЦН на ранних сроках может проявлять себя примерно также как угрожающий выкидыш: мажущими кровянистыми выделениями, тянущими болями в животе, распирающие ощущения во влагалище. Обычно же симптомы у ИЦН при беременности отсутствуют.
Диагностика ИЦН
Из-за того, что ИЦН протекает практически бессимптомно, диагностировать ее очень сложно. Для этого необходимо регулярно посещать гинеколога и проводить вагинальный осмотр каждое посещение. К сожалению, многие врачи считают, что осматривать родовые пути достаточно при постановке на учет и уже в роддоме перед родами.
В итоге женщина посещает консультацию, однако врач проводит лишь измерение веса, размера живота и артериального давления. В таких условиях о диагнозе ИЦН при беременности женщина может узнать, когда уже будет поздно. Очень часто об том узнают уже после выкидыша или преждевременных родов при помощи особого исследования: гистеросальпингография – рентгеновский снимок матки и труб с использование рентгеноконстрастного вещества.
Конечно же, если у женщины ранее уже наблюдалась данная патология, за её здоровьем будут наблюдать куда более пристально. Впрочем, вы можете настоять на том, чтобы вагинальный осмотр проводился каждый раз при посещении гинеколога.
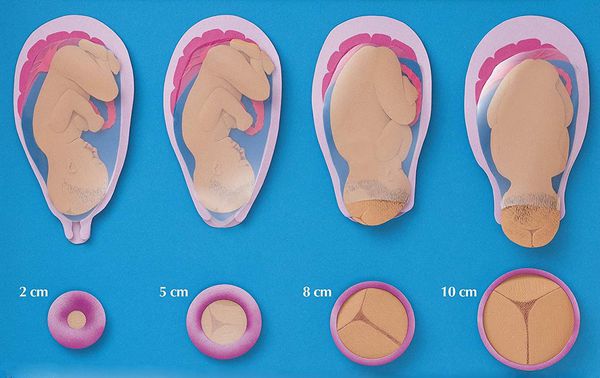
Во время осмотра врач должен обратить внимание на размягчение шейки матки, уменьшение ее длинны на начальной стадии ИЦН, и раскрытие шейки на более поздней стадии. Остается один вопрос, какая длинна шейки матки считается нормальной? Многое зависит от срока, ведь ближе к родам уменьшение длины считается нормальным:
Впрочем, в распоряжении врача только его собственные ощущения и гинекологическое зеркало. И если внешний зев матки еще не открыт, гинеколог может только предположить ИЦН, а более точно поставить диагноз при помощи ультразвукового исследования.
Исследование проводится вагинальным датчиком. Отмечаются следующие факторы, которые позволяют определить, имеет ли место истмико-цервикальная недостаточность:
Если внутренний зев уже начал открываться, а внешний еще находится в закрытом состоянии, шейка матки принимает V-вид, и это хорошо видно на УЗИ.
Лечение ИЦН
Только после того, как будет точно установлен диагноз, а также причина патологии, можно приступать к лечению ИЦН при беременности. Без знания причины, как и в любом другом случае, подобрать адекватное лечение не получится.
Прежде всего, выделяют функциональную ИЦН, возникающую на фоне гормональных сбоев. В этом случае назначается гормональная терапия, призванная восстановить нормальный уровень гормонов. Прием препаратов продолжают в течение 1-2 недель, после чего повторно осматривают пациентку. Если ситуация стабилизировалась, и шейка матки больше не раскрывается, то прием препаратов продолжают, сохраняя постоянный контроль за состоянием беременной. Если же ситуация ухудшается, отдают предпочтение другим способам лечения.
Второй способ лечения ИЦН при беременности – установка разгрузочного пессария, его еще называют кольцом Мейера. Фактически, оно представляет собой небольшую конструкцию из пластика особой формы. Его помещают во влагалище, и оно поддерживает шейку матки, перераспределяет вес плода и околоплодных вод. Консервативное лечение ИЦН позволяет сохранить беременность.

Насколько бы не был полезен пессарий, это все-таки инородное тело, которое может спровоцировать дисбиоз влагалища. Во избежание этого у женщины регулярно берут мазки, а также проводят профилактическую санацию антисептиками. В редких случаях могут быть назначены антибиотики.
Снимают кольцо после 37 недели, или же в том случае, если начинается родовая деятельность.
В случаях, когда пластикового кольца явно недостаточно, избирается следующий метод лечения ИЦН при беременности: наложение швов. Внутренний зев матки сужается и сшивается не рассасывающимися нитками. Чаще всего используются шелковые.
На каком сроке проводится операция? В данном случае все определяется индивидуально. Чаще всего, швы накладывают на ранних сроках, то есть до 17 недель. В зависимости от индивидуальных показаний операция может быть проведена и позже, но не позднее 28 недель. В этом вопросе пессарий выгодно отличается от швов, он может быть установлен и на более поздних сроках.
Повышенный тонус матки при уже наложенных швах – это серьезный риск. Поэтому часто пациенткам назначают препараты, снижающие тонус матки, такие как магнезия и гинипрал, а также спазмолитики, например, тот же папаверин.
Снять швы можно в простом кабинете гинеколога на кресле. Делают это в следующих случаях:
При прорезывании швов.
Если швы снимают не в соответствующий срок, а по причине возникающих осложнений, врачи проводят коррекцию и лечение этих осложнений. После этого принимается решение, проводить ли повторную коррекцию.
К сожалению, у этой процедуры, как и почти у всех лечебных процедур, имеется ряд противопоказаний. В том числе:
Соблюдение режима
Любая патология в течение беременности требует не только своевременного лечения, но и соблюдения того или иного режима. Истмико-цервикальная недостаточность не исключение. Женщине с этой патологией необходимо отказаться от лишних физических нагрузок, исключить половые контакты, побольше лежать. Пусть домашние дела за вас делают близкие. Не забывайте своевременно принимать все назначенные вам препараты.
.JPG)
Роды при ИЦН
Поскольку ИЦН – это, по сути, неспособность мышечного кольца оставаться в закрытом состоянии, часто роды при ИЦН проходят стремительно. Конечно, и здесь все индивидуально, и время родов может быть разным.
Своевременная терапия и соблюдение режима, как правило, помогают будущей маме доносить ребенка до положенного срока. Тогда женщину заблаговременно кладут в стационар, где она находится под постоянным наблюдением.
К счастью, истмико-цервикальная недостаточность встречается все-таки достаточно редко. А современная медицина позволяет решить и эту проблему, причем без вреда для женщины и ее малыша. Поэтому данного диагноза бояться не стоит. Главное, соблюдать все рекомендации вашего врача.
Что такое преждевременные роды? Причины возникновения, диагностику и методы лечения разберем в статье доктора Шеломиенко Т. В., гинеколога со стажем в 16 лет.
Определение болезни. Причины заболевания
Преждевременные роды (Preterm birth) — это роды, которые произошли раньше срока, т. е. на 22–36-й неделе беременности.
Часто преждевременные роды происходят на 34–36-й неделе беременности. На этом сроке исход будет более благоприятным, риск инфекционных осложнений — наименьшим, а процент выживаемости — высоким. И чем раньше ребёнок появится на свет, тем неблагоприятней будет прогноз, хотя шанс выходить новорождённого есть всегда.
Причины преждевременных родов условно разделяют на материнские и плодные.
Материнские причины:
Плодные причины:
Факторы риска преждевременных родов
Истмико-цервикальная недостаточность
Причины ИЦН бывают врождёнными и приобретёнными. Врождённые причины встречаются крайне редко. К приобретённым относят гормональные нарушения, инфекции половых путей и/или травмы шейки матки:
Симптомы преждевременных родов
На 22–36-й неделе беременности нужно внимательно относиться к следующим симптомам:
Появление этих симптомов говорит об угрозе преждевременных родов.
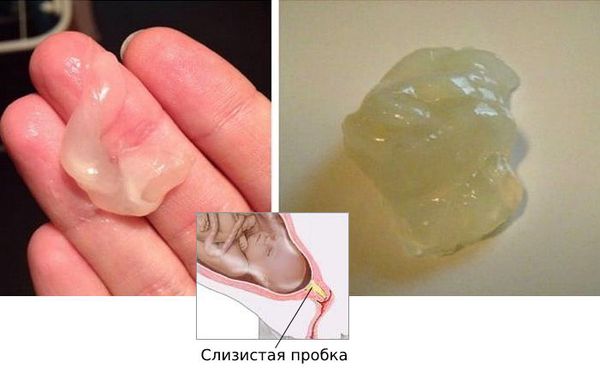
Когда шейка матки укорачивается, беременная может заметить слизистые влагалищные выделения, по консистенции напоминающие желе. Это значит, что начала отходить слизистая пробка. Даже если при этом нет боли, нужно вызвать скорую помощь и ехать в роддом.
Иногда преждевременные роды начинаются внезапно, с отхождения околоплодных вод. В этом случае из влагалища начинают подтекать водянистые выделения.
Если за короткое время схватки становятся более частыми и болезненными, а слизистая пробка или околоплодные воды уже отошли, роды неизбежны — необходимо срочно ехать в роддом, оснащённый реанимацией новорождённых.
В лёгких случаях угрозы преждевременных родов пациентки отмечают лишь небольшие тянущие боли внизу живота и в пояснице. Но даже эти симптомы — по вод незамедлительно обратиться к врачу.
Патогенез преждевременных родов
Что запускает механизм преждевременных родов, до конца неизвестно. Считается, что к такому развитию событий приводит не один, а сразу несколько факторов:
Классификация и стадии развития преждевременных родов
В зависимости от срока беременности, на котором родился ребёнок, преждевременные роды бывают:
По стадиям развития выделяют:
При угрожающих преждевременных родах возникают тянущие, ноющие боли внизу живота и в пояснице, чувство распирания в области влагалища, промежности и прямой кишки. При давлении плода на мочевой пузырь мочеиспускание становится учащённым. Беременность на этой стадии можно сохранить.
Начинающиеся преждевременные роды сопровождаются схваткообразными болями внизу живота и в пояснице или регулярными схватками с интервалом 3–10 минут. На этой стадии тоже можно сохранить беременность.
При начавшихся преждевременных родах отмечаются активные схватки, иногда подтекают околоплодные воды. Продлить беременность в этом случае невозможно: нужно рожать.
По течению преждевременные роды бывают:
Обычно преждевременные роды начинаются спонтанно. Индуцированные роды проводятся по строгим медицинским показаниям, т. е. в тех случаях, когда сохранение беременности опасно для жизни женщины:
Осложнения преждевременных родов
Преждевременные роды чаще сопровождаются травмами и приводят к осложнениям, чем своевременные роды. Причём как у матери, так и у ребёнка.
Осложнения у мамы
Обычно преждевременные роды начинаются неожиданно и стремительно. Организм женщины не готов к ним: шейка матки ещё не созрела, не раскрылась. Из-за этого во время родов травмируются ткани цервикального канала и влагалища, при разрывах развивается послеродовое кровотечение. Вместе с этим увеличивается риск инфекционных осложнений:
При дискоординированной родовой деятельности мышцы матки не успевают полностью расслабляться, схватки становятся более болезненными и хаотичными.
При слабой родовой деятельности увеличивается продолжительность родов и риск гипоксии плода. Из-за нехватки кислорода ребёнок начинает страдать. Чтобы избежать этого, врачи прибегают к экстренному кесареву сечению, что также может обернуться для матери рядом осложнений: нарушается мочеиспускание и дефекация, ослабляются мышцы брюшного пресса и др. Также может развиться эндометриоз, но истинная причина его появления пока неизвестна.
Осложнения у ребёнка
После преждевременных родов у ребёнка обычно обнаруживают признаки незрелости:
Недоношенные дети, как правило, плохо адаптируются к началу самостоятельной, внеутробной жизни. Крик у них слабый, лёгкие недостаточно зрелые для того, чтобы правильно дышать. Именно синдром дыхательных расстройств является одной из самых распространённых и тяжёлых проблем, с которыми борются врачи-неонатологи.
Пищеварительный тракт тоже сформирован не до конца: малыши не могут полностью усваивать полезные вещества из материнского молока, необходимые им для роста и развития.
Из-за незрелой сосудистой системы и хрупкости кровеносных сосудов у недоношенных детей повышается риск кровоизлияний, особенно в желудочки мозга и шейный отдел спинного мозга.
Кроме того, недоношенные дети очень восприимчивы к инфекциям. У них слабый иммунитет и несовершенный механизм терморегуляции: малыши быстро мёрзнут и нуждаются в особых условиях жизни.
Необходимая температура, уровень кислорода и влажности воздуха поддерживаются в специальных кювезах. В них можно не только лечить ребёнка, но и менять подгузник, кормить сцеженным молоком.
Грудное вскармливание — один из ключевых моментов выхаживания недоношенных детей. Оно богато не только питательными веществами, но и иммуноглобулинами, которые защищают малыша от инфекции.
Диагностика преждевременных родов
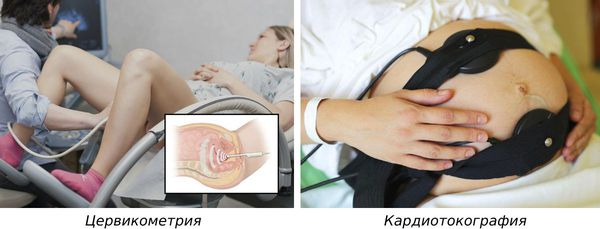
Диагноз «риск преждевременных родов» (или их начало) ставится на основании:
Дополнительно могут назначить:
Лечение преждевременных родов
При подозрении на угрозу преждевременных родов беременную нужно немедленно госпитализировать в роддом. Амбулаторное лечение возможно только при лёгкой угрозе преждевременных родов.
Цель лечения угрожающих и начинающихся преждевременных родов — сохранить и продлить беременность. Пациентка должна находиться под постоянным наблюдением врачей: ей показан палатный или полупостельный режим. В первом случае беременная может передвигаться по палате и сидеть в кровати. При полупостельном режиме выходить из палаты нельзя, садиться можно только при необходимости, например, чтобы поесть.
При истмико-цервикальной недостаточности на шейку матки накладывают швы (во 2-м триместре) или разгружающий акушерский пессарий (во 2 – 3-м триместре). Они не дадут ей открыться раньше срока.
Медикаментозная терапия
При преждевременных родах врачи назначают следующие препараты:
1. Токолитики — лекарства в виде таблеток, свечей или растворов, которые снижают сократительную активность матки. Их подразделяют на три группы:
Если беременность удалось продлить, пациентке показан физический и половой покой на весь оставшийся срок беременности.
Прогноз. Профилактика
С 22-й недели беременности пациентке в женской консультации обязаны выдать обменную карту. Туда вносят всю необходимую информацию о том, как протекает беременность. Эта карта всегда должна быть на руках у беременной на случай преждевременных родов.
При болях внизу живота, выделениях из половых путей и других непонятных, настораживающих симптомах нужно срочно обратиться к акушеру-гинекологу, особенно на небольшом сроке или втором триместре беременности. Прогноз преждевременных родов будет зависеть от их стадии и срока беременности.
Если женщина вовремя обратилась за помощью либо угроза преждевременных родов небольшая, пациентка может доносить беременность до нужного срока, но она должна наблюдаться у участкового акушера-гинеколога.
Если преждевременные роды всё же начались, в акушерском стационаре сделают всё возможное, чтобы сохранить здоровье мамы и ребёнка.
Сразу после рождения врач-неонатолог оценивает общее состояние малыша по шкале Апгар и работу лёгких по шкале Сильвермана: чем выраженнее нарушение лёгких, тем дольше ребёнок проведёт в кювезе на ИВЛ (искусственной вентиляции лёгких).
У новорождённых с экстремально низким весом (500–1000 г) исход не всегда благоприятный. У них нередко развиваются неврологические заболевания и внутричерепные кровоизлияния. Долгое время дети наблюдаются у невролога.
Многие недоношенные малыши рождаются с ретинопатией. Чтобы не навредить сетчатке, кювезы стараются держать закрытыми. Позже такие дети переносят операции на глаза.
У младенцев, родившихся с низким весом (1,5–2,5 кг), прогноз наиболее благоприятный: у них реже развиваются осложнения.
Для профилактики преждевременных родов нужно: