Что нельзя делать при отеке квинке
Отек Квинке — симптомы, первая помощь, лечение
Отек Квинке – это тяжелая патологическая реакция организма на различные аллергены, инфекционные и аутоиммунные патологии. Она затрагивает кожные покровы и слизистые оболочки, характеризуется острым развитием. Главная проблема заключается в высоком риске асфиксии в результате сдавления трахеи. Согласно статистике, больше всего отеку Квинке подвержены девушки в возрасте 25-40 лет. Рассмотрим подробнее клиническую картину и лечение проблемы.
Классификация и причины развития отека Квинке
В зависимости от механизма развития различают четыре формы:
Как показывает статистика, в большинстве клинических случаев отечность является результатом взаимодействия с аллергеном. Среди возможных раздражителей отмечают: пыльцу растений, лекарственные препараты, пищевые продукты, укусы насекомых или животных, косметические средства, бытовую химию, паразитарную и вирусную инфекцию.
Ответная реакция организма не заставляет себя ждать. Аллерген приводит к выбросу медиаторов воспаления в кровеносную систему. Их присутствие в крови сопровождается ростом проницаемости сосудов. В результате появляются ярко выраженные симптомы, требуется незамедлительная помощь.
Клиническая картина
Проявления будут видны сразу после проникновения в организм опасного раздражителя. Если обычная крапивница проявляет себя, как типичная сыпь, то при отеке Квинке наблюдается ярко выраженная сосудистая реакция. Отечность, которая появляется в одном месте, очень быстро прогрессирует (как правило, начинается с век, затрагивает губы, гортань и заканчивается шеей). Иногда наблюдается отечность других частей тела, к примеру кистей рук, стоп и половых органов.
Клиническая картина отека Квинке достаточно типичная, поэтому его легко дифференцировать с другим заболеванием:
Поражая желудочно-кишечный тракт, велика вероятность развития острой кишечной непроходимости. Подобным образом реакция воздействует и на мочеиспускательный канал (в случае локализации на слизистой оболочке мочевого пузыря).
Как проводят диагностику?
Ярко выраженная клиническая картина не вызывает трудностей в постановке достоверного диагноза (если отечность локализуется на открытых участках тела). Но если отечность затрагивает внутренние органы, то диагностика занимает много времени. Наиболее тяжелым клиническим случаем является наследственный отек Квинке, поскольку установить конкретный причинный фактор нелегко.
При диагностике, в первую очередь, проводят мероприятия, направленные на определение причины, которая спровоцировала такую острую реакцию со стороны организма. На приеме врач собирает тщательный сбор анамнеза, подробно расспрашивает о самочувствии пациента, были ли ранее эпизоды аллергических реакций, сталкивался ли кто-то из родственников с подобными случаями. Дополнительно может быть назначен анализ крови, кожные пробы на аллергены.
При диагностике наследственного ангиоотека первичный сбор информации и тщательный осмотр пациента позволяют наметить разграничение между двумя формами (наследственной и приобретенной). Также, врач назначает лабораторные исследования. В большинстве клинических случаев при наследственной форме аллергическая реакция нарастает медленно, сохраняется в течение долгого времени. При этом антигистаминные препараты не будут давать положительного результата, поскольку отечность спровоцирована не аллергеном. При наследственной форме зачастую происходит поражение дыхательной и пищеварительной системы.
Если у пациента будут отмечаться шумы или свисты во время дыхания, врачи назначают осмотр гортани (ларингоскопию). При отечности в области слизистых желудочно-кишечного тракта требуется консультация врача-хирурга, эндоскопическое исследование. Это позволит оценить состояние пациента, назначить целесообразную схему терапии.
Лечение и профилактика отека Квинке
При обнаружении вышеуказанных симптомов, важно сразу вызвать скорую помощь. До ее приезда необходимо по возможности устранить раздражителя, который спровоцировал аллергическую реакцию, обеспечить доступ кислорода (открыть окна, расстегнуть пуговицы на одежде), постараться успокоить человек, очистить дыхательные пути, следить за артериальным давлением.
Действовать важно оперативно, поскольку отек Квинке — тяжелая реакция, способная привести к летальному исходу. В носовую полость необходимо ввести сосудосуживающие средства. Также, дают антигистаминный препарат. Если у человека будет отсутствовать дыхание, необходимо выполнить искусственное дыхание.
При отечности гортани возможно полное закрытие дыхательных путей, при котором лекарственные препараты не обеспечат высокой эффективности. В такой ситуации, чтобы спасти человеку жизнь, потребуется провести интубацию или трахеостомию. В первом случае специалист вводит дыхательную трубку в горло, а во втором — через разрез в области шее. Такие процедуры могут проводить врачи скорой помощи или отоларингологи.
После госпитализации и стабилизации состояния, пациенту назначают специальную гипоаллергенную диету, которая исключает шоколад, орехи и цитрусовые. В последующие 5—7 дней рекомендовано добавить в рацион овсяные хлопья, сваренные на воде, сухари и воду. Период восстановление может продолжаться до нескольких недель.
В качестве профилактики отека Квинке требуется не допускать тесного контакта с раздражителями, которые способны его спровоцировать. Если реакцию вызывает шоколад — не употреблять его, если лекарственные препараты — отказаться от их приема, если животные – не находиться с ними в одном помещении. Зная главные признаки отека Квинка и особенности оказания первой помощи, удастся спасти человеку жизнь.
Отек Квинке: помощь в амбулаторных условиях
Внезапно возникающие локальные отеки, именуемые отеками Квинке (ангионевротическими отеками, гигантской крапивницей), встречаются в практике врача любой специальности. Впервые они были описаны в 1882 г. Происхождение этих отеков может быть различным. Не
Внезапно возникающие локальные отеки, именуемые отеками Квинке (ангионевротическими отеками, гигантской крапивницей), встречаются в практике врача любой специальности. Впервые они были описаны в 1882 г.
Происхождение этих отеков может быть различным. Нередко они появляются в результате контакта с аллергеном, т. е. вследствие аллергической реакции (реакции, протекающей по иммунологическим механизмам). Но отеки Квинке могут быть и неаллергического генеза (псевдоаллергические реакции). В этом случае отек отражает какую-то другую соматическую патологию, чаще всего — различные заболевания желудочно-кишечного тракта и гепатобилиарной системы. Но кроме гастроэнтерологической патологии на склонность к возникновению локальных отеков влияют дисфункция эндокринной системы (или нарушения нейро-эндокринной регуляции), хронические очаги инфекции, опухолевые (отек Квинке как паранеопластическая реакция), системные и некоторые другие заболевания, паразитарная инвазия. Выделяют также отеки, появляющиеся под действием химических (включая медикаменты) и физических (температуры, давления, вибрации) факторов. Нередко ангионевротические отеки развиваются под влиянием сразу нескольких факторов. Существует наследственный вибрационный ангионевротический отек. Механизм его не ясен; установлено повышение уровня гистамина после воздействия вибрационного стимула. Тип наследования — аутосомно-доминантный.
Общий патогенетический механизм любого ангионевротического отека — это нарушение проницаемости микроциркуляторного русла с последующим развитием местного отека.
Локализация отеков может быть различной: лицо, слизистая оболочка полости рта и желудочно-кишечного тракта, гортань, наружные половые органы, паренхиматозные органы и мозговые оболочки.
В большинстве случаев отеки сопровождаются крапивницей (и сам отек Квинке могут рассматривать как более глубокое проявление крапивницы), но они могут быть и самостоятельным заболеванием.
Схожую клиническую картину имеет другое заболевание — наследственный ангионевротический отек (НАО), возникающий в результате врожденной патологии — дефицита или функциональной неполноценности ингибитора первого компонента комплемента.
Лечебные мероприятия при отеке Квинке проводятся в 2 этапа: первый — купирование острого состояния, второй — лечение причины заболевания. Лечение включает в себя устранение выявленных причинных факторов, симптоматическую терапию, базисную терапию и профилактику обострений (профилактику рецидивов отеков).
Локализация отека в области лица, шеи, полости рта, гортани может привести к асфиксии. Поэтому в подобных случаях лечебные мероприятия должны проводиться достаточно быстро и квалифицированно. Затрудненное дыхание, вызванное отеком дыхательных путей, — прямое показание к госпитализации пациента. Развитие отека гортани может потребовать проведения экстренной интубации или трахеостомии.
Кроме того, показаниями к стационарному лечению являются отек кишечника, гиповолемия, отсутствие эффекта амбулаторного лечения или развитие любых угрожающих жизни осложнений ангионевротического отека. Если же угрозы жизни больного нет, то лечение может проводиться в амбулаторных условиях.
Наиболее часто используемые лекарства в терапии ангионевротических отеков — это антагонисты Н1-рецепторов гистамина: фексофенадин в дозе от 60 до 240 мг 1–2 раза в сутки; дезлоратадин — 5 мг/сут; лоратадин — 10 мг/сут; цетиризин — 10–20 мг/сут; эбастин — 10 мг/сут; акривастин — 8 мг 3 раза в сутки; клемастин — 1 мг 2 раза в сутки перорально, 2 мг 2 раза в сутки парентерально; хлоропирамин — 25–50 мг/сут перорально, 20–40 мг парентерально; дифенгидра-мин — 30–50 мг 1 — 3 раза в сутки перорально, 20–50 мг 1 — 2 раза в сутки парентерально; гидроксизин — 25–50 мг каждые 6 ч; хлорфенирамин — 4 мг каждые 4–6 ч.
В более тяжелых случаях отеков Квинке, а также при неэффективности лечения антигистаминными средствами проводится краткий курс парентерального лечения глюкокортикостероидами: преднизолон — 40–60 мг/сут, дексаметазон — 8–20 мг/сут.
Дальнейшее лечение рецидивирующих ангионевротических отеков (второй этап лечения) будет зависеть от формы болезни.
Ангионевротические отеки, протекающие по механизмам истинной аллергии, требуют безусловной элиминации (исключения) или ограничения контакта с выявленными аллергенами при бытовой, эпидермальной, пыльцевой, пищевой, профессиональной, лекарственной, инсектной, грибковой аллергии. В противном случае лечение будет неэффективным.
В случае появления ангионевротических отеков, возникших вследствие воздействия физических факторов, необходимо ограничить их влияние на пациента: использовать фотозащитные кремы при отеках Квинке от инсоляции, отказаться от ношения тяжестей, тесной обуви, использования ремней при отеках, появившихся в результате давления, от употребления мороженого и других охлажденных напитков и продуктов при холодовых отеках и т. д.
Если отеки неаллергического происхождения, то лечение проводится после углубленного клинического обследования. Оно включает в себя терапию выявленной соматической патологии (в том числе санацию хронических очагов инфекции, например тонзиллита, лечение паразитарной инвазии, коррекцию дисбиоза кишечника, лечение тиреоидита, заболеваний желудочно-кишечного тракта и гепатобилиарной системы и других заболеваний, способствующих развитию псевдоаллергии). Таким больным показано назначение неспецифической гипоаллергенной диеты, предусматривающей ограничение потребления продуктов, богатых гистамином, тирамином, гистаминолибераторами (табл. 1, 2, 3).
Симптоматическое медикаментозное лечение хронически протекающих, рецидивирующих ангионевротических отеков также проводится антигистаминными средствами. При слабом ответе на антагонисты Н1-рецепторов в терапию добавляют: антагонисты Н2-рецепторов гистамина (ранитидин — 150 мг 2 раза в сутки, циметидин — 300 мг 4 раза в сутки, фамотидин — 20 мг 2 раза в сутки); антагонисты лейкотриеновых рецепторов (монтелукаст — 10 мг/сут); блокаторы кальциевых каналов (нифедипин — 20–60 мг/сут).
При ангионевротических отеках, ассоциированных с системными заболеваниями соединительной ткани, могут оказаться эффективными препараты, используемые в ревматологии (гидроксихлорохин, дапсон, колхицин, сульфасалазин).
Лечение наследственного ангионевротического отека принципиально отличается от терапии отека Квинке. Нераспознанный НАО и, соответственно, неадекватная терапия во многих случаях заканчиваются летальным исходом. Диагностические отличия НАО от аллергических отеков представлены в таблице 4.
В остром периоде НАО купируется введением свежей или свежезамороженной нативной плазмы (замещение дефицита С1-ингибитора), внутривенным введением транексамовой или аминокапроновой кислоты. Также можно вводить даназол 800 мг/сут (или станозолол 12 мг/сут). При отеке в области лица и шеи дополнительно вводятся внутривенно фуросемид (лазикс), дексаметазон.
Все пациенты с ангионевротическими отеками должны иметь при себе «паспорт больного аллергическим заболеванием» или медицинский браслет с информацией о заболевании.
По вопросам литературы обращайтесь в редакцию.
С. В. Царев, кандидат медицинских наук ГНЦ Институт иммунологии
ФУ «Медбиоэкстрем» Минздрава России, Москва
Отек Квинке (ангионевротический отек)
Отек Квинке – патологическая реакция человеческого организма на аллергены, инфекционные и аутоиммунные заболевания. Ангионевротический отек поражает кожные покровы, подкожную клетчатку и слизистые оболочки внутренних органов пациента. Патология характеризуется острым развитием. Основная проблема подобных состояний заключается в риске асфиксии на фоне сдавления трахеи.
Часто отек Квинке локализуется на лице. Слизистые оболочки поражаются относительно редко. Но под действием определенных факторов ангионевротический отек может развиться в дыхательных путях, ЖКТ, мочеполовой системе.
Причины развития патологического состояния
В большинстве ситуаций отечность становится результатом взаимодействия с аллергеном. Раздражителем могут стать медикаменты, продукты питания, укусы животных или насекомых. Реакция человеческого организма оказывается предельно быстрой. Аллерген провоцирует выброс медиаторов воспаления в кровеносную систему. Присутствие данных веществ в крови приводит к росту проницаемости сосудов. На фоне этого проявляются симптомы отека Квинке – первую помощь следует оказать незамедлительно.
Типология отеков Квинке
Классификация ангионевротических отеков осуществляется на основании частоты их проявления, наличия или отсутствия осложнений и механизма развития. Острой считается реакция на внешние раздражители в течение 4-6 недель. Отечность на протяжении полутора и более месяцев рассматривается врачами как хроническая.
При отсутствии осложнений в виде крапивницы отек Квинке классифицируется как изолированный. При добавлении дерматита заболевание обретает статус осложненного.
Механизмы развития патологического состояния позволяют говорить о наследственном, приобретенном и идиопатическом отеке. Первый формируется на фоне генетической предрасположенности пациента, второй становится результатом взаимодействия человека с аллергеном. Идиопатический тип отечности не обладает установленной причиной появления.
Симптоматика
Симптомы отека Квинке не отличаются существенным разнообразием. В большинстве случаев реакция протекает остро – очаг отечности становится виден спустя несколько минут после взаимодействия пациента с аллергеном. Патология локализуется на участках тела с рыхлой подкожной клетчаткой, к ним относятся веки, щеки, губы, язык, слизистая оболочка ротовой полости и мужская мошонка. При появлении отека в гортани пациент теряет голос, дыхание становится свистящим и прерывистым.
При поражении ЖКТ может развиться острая кишечная непроходимость. Аналогичным образом отек может подействовать на мочеиспускательный канал при локализации на слизистой оболочке мочевого пузыря.
Отечность аллергического характера в половине случае сопровождается дерматитом, сильным зудом и образованием везикул. Наиболее опасным осложнением отека Квинке – первая помощь обязательная в течение нескольких минут – остается анафилактический шок.
Пациенты в возрасте до 20 лет переносят патологический процесс относительно легко. Симптоматика нарастает медленно и постепенно купируется (в течение 3-5 дней). При наследственном характере патологии частым явлением становятся рецидивы. Их появление становится результатом травмирования слизистых оболочек, вирусных инфекций, употребления алкогольных напитков, приема гормональных или стероидных препаратов.
Диагностика
Клиническая картина, характерная для локализованной на лице патологии, позволяет врачу быстро поставить верный диагноз. Сложности возникают при поражении органов ЖКТ или грудой клетки. Аллергологу или терапевту потребуется провести дифференциальную диагностику и установить причину возникновения отечности. Этому способствует сбор анамнеза и выявление побочных эффектов от принимаемых препаратов.
Жалобы пациентов и данные анамнеза позволяют разграничить отеки наследственного и приобретенного типов. Часто пациентам приходится иметь дело с бригадой неотложной помощи – отек Квинке с риском асфиксии требует максимально быстрых действий от врачей.
Купирование симптоматики
Лечение отека Квинке начинается с устранения угроз жизни пациента. Наиболее быстрым способом восстановления проходимости дыхательных путей становится интубация трахеи. На фоне аллергической реакции ребенку или взрослому вводятся антигистаминные препараты и глюкокортикоиды. По этой причине родственникам или знакомым человека, столкнувшегося с ангионевротическим отеком, следует как можно быстрее позвонить в службу скорой помощи.
Патология наследственного характера требует иного подхода к лечению. Пациенту необходима свежезамороженная плазма, антифибринолитические препараты, глюкокортикоиды местного действия. При наличии у страдающего от отека человека противопоказаний к употреблению антифибринолитиков врачи назначают индивидуально подобранную дозу транексамовой кислоты.
Прогноз выздоровления
Полное выздоровление пациента на фоне ангионевротического отека возможно только при своевременном оказании первой помощи и вызове врача на дом. Продолжительность курса лечения зависит от причин развития патологического процесса и наследственных факторов. Так, рецидивирующие отеки могут беспокоить половину пациентов на протяжении нескольких лет. Остальные люди, перенесшие осложненную отечность, добивается длительной ремиссии.
Причины возникновения ангионевротического отека у взрослых
Автор:
Терапевт, ревматолог, кардиолог
Рецензент:
Первая помощь в домашних условиях при отеке Квинке
Отек Квинке (ангионевротический отек) – внезапно возникающий локальный отек тканей. Появляется чаще на лице (губы, язык, слизистая оболочка рта и/или горла, веки) или на руках. Лечение аллергической реакции по типу отека Квинке должно проводиться в рамках неотложной помощи, поскольку заболевание развивается стремительно, в течение нескольких минут. В тяжелых случаях возникает стридор дыхательных путей (шумное свистящее дыхание, вызванное обструкцией гортани или трахеи) – состояние, требующее интубации трахеи.
Причины возникновения ангионевротического отека у взрослых
Причиной отека Квинке выступает воздействие аллергена (например, арахиса, шоколада). Однако часто встречается либо идиопатический отек неизвестной этиологии, либо слабо коррелируемый с воздействием аллергена. Ангионевротический отек может отражать какую-то соматическую патологию: болезни органов ЖКТ, дисфункцию эндокринной системы, хронические очаги инфекции, паразитарные инвазии, системные заболевания.
Причиной возникновения ангионевротического отека у взрослых могут стать химические вещества, включая медикаменты, и физических факторы (температура, давление). Нередко отек Квинке развивается под влиянием сразу нескольких факторов.
Наследственная форма (НАО) часто остается необнаруженной в течение длительного времени, так как ее симптомы могут напоминать признаки аллергии, кишечной колики или других патологических состояний. Важным моментом есть то, что НАО не снимается антигистаминными препаратами и глюкокортикостероидами. Как лечить наследственный ангионевротический отек? Терапия НАО принципиально отличается от терапии отека Квинке. В остром периоде наследственный ангионевротический отек купируют введением свежей или свежезамороженной нативной плазмы, внутривенным введением транексамовой или аминокапроновой кислоты, даназола, лазикса.
Неотложная помощь при отеке Квинке гортани
Мероприятия при ангионевротическом отеке проводят в два этапа: купирование острого состояния и терапия причины заболевания.
Первая помощь в домашних условиях при отеке Квинке:
Неотложная помощь при отеке Квинке гортани должна проводиться быстро и квалифицированно. Затрудненное дыхание, вызванное отеком дыхательных путей, – прямое показание к госпитализации, так как развитие отека гортани может потребовать проведения экстренной интубации или трахеостомии. Что делать при признаках отека Квинке на лице? Вызвать скорую помощь, а до ее приезда принять антигистаминный препарат, если известно, что отек вызван контактом с аллергеном.
Лечение ангионевротического отека заключается в устранении контакта с выявленными аллергенами, симптоматической и базисной терапии, профилактике рецидивов отеков. Показания к госпитализации и стационарному лечению: отек кишечника, отсутствие эффекта амбулаторного лечения, гиповолемия, развитие угрожающих жизни осложнений. В терапии отека Квинке используют антагонисты Н1-рецепторов гистамина, а в более тяжелых случаях и/или при неэффективности лечения антигистаминными препаратами – краткий курс глюкокортикостероидов.
Лечение различных видов отека Квинке
Как выглядит и через сколько проходит отек Квинке на губах? Не заметить резко увеличенные вследствие ангионевротического отека губы невозможно. Как правило, отек спадает самостоятельно через несколько дней. При адекватном лечении губы приходят в нормальное состояние очень быстро. Рекомендуемые мероприятия зависят от типа ангионевротического отека. При аллергической форме отека Квинке назначают антигистаминные препараты. Важно: некоторые антигистаминные средства вызывают сонливость, поэтому от вождения автомобиля и употребления алкоголя на период лечения следует воздержаться.
Как снять отек Квинке на глазах зависит от причины, вызвавшей это состояние. Если отек спровоцирован аллергией на косметическое средство, то следует тщательно смыть его с лица и принять таблетку антигистаминного препарата. Обычно уже на следующий день припухлость начинает спадать. Отек глаз – частый симптом отека Квинке у детей. Лечение сводится к устранению контакта с аллергеном, приемом адсорбирующих и антигистаминных препаратов (по назначению врача), использованию противоаллергических капель или мазей. Ускорить выведение аллергена из организма поможет дополнительное употребление чистой воды. Снять зуд и облегчить состояние можно с помощью холодного компресса.
Частой причиной отека Квинке выступает прием некоторых лекарственных препаратов. Ангионевротический отек может быть реакцией на антибиотики (особенно группы пенициллина, аминогликозиды), ингибиторы АПФ, сульфаниламиды, препараты йода, местные анестетики, витамины. При отеке Квинке, вызванном лекарственной аллергией, достаточно отменить препарат и принять таблетку антигистаминного средства. О возможности замены лекарства на аналог, не вызывающий аллергическую реакцию, следует проконсультироваться с лечащим врачом. Подробнее о лекарственной аллергии читайте на нашем сайте Добробут.ком.
Терапия острых аллергических состояний на догоспитальном этапе
К острым аллергическим заболеваниям относят анафилактический шок, обострение (приступ) бронхиальной астмы, острый стеноз гортани, отек Квинке, крапивницу, обострение аллергического конъюнктивита и/или аллергического ринита. Считается, что аллергическими
К острым аллергическим заболеваниям относят анафилактический шок, обострение (приступ) бронхиальной астмы, острый стеноз гортани, отек Квинке, крапивницу, обострение аллергического конъюнктивита и/или аллергического ринита. Считается, что аллергическими заболеваниями страдает в среднем около 10% населения земного шара. Особую тревогу вызывают данные ННПО скорой медицинской помощи, согласно которым за последние 3 года число вызовов по поводу острых аллергических заболеваний в целом по РФ возросло на 18%.
Основные причины возникновения и патогенез
Патогенез аллергических реакций на сегодняшний день достаточно полно изучен и подробно описан во многих отечественных и зарубежных монографиях по аллергологии и клинической иммунологии. Центральная роль в реализации иммунопатологических реакций принадлежит иммуноглобулинам класса Е (IgE), связывание которых с антигеном приводит к выбросу из тучных клеток медиаторов аллергии (гистамина, серотонина, цитокинов и др.).
Наиболее часто аллергические реакции развиваются при воздействии ингаляционных аллергенов жилищ, эпидермальных, пыльцевых, пищевых аллергенов, лекарственных средств, антигенов паразитов, а также при укусах насекомых. Лекарственная аллергия чаще всего развивается при применении анальгетиков, сульфаниламидов и антибиотиков из группы пенициллинов, реже цефалоспоринов (при этом следует учитывать риск перекрестной сенсибилизации к пенициллину и цефалоспоринам, составляющий от 2 до 25%). Кроме того, в настоящее время возросло число случаев развития латексной аллергии.
Клиническая картина, классификация и диагностические критерии
С точки зрения определения объема необходимой лекарственной терапии на догоспитальном этапе оказания помощи и оценки прогноза острые аллергические заболевания можно подразделить на легкие (аллергический ринит — круглогодичный или сезонный, аллергический конъюнктивит — круглогодичный или сезонный, крапивница), средней тяжести и тяжелые (генерализованная крапивница, отек Квинке, острый стеноз гортани, среднетяжелое обострение бронхиальной астмы, анафилактический шок). Классификация и клиническая картина острых аллергических заболеваний представлены в табл. 1.
При анализе клинической картины аллергической реакции врач СМП должен получить ответы на следующие вопросы (табл. 2).
При начальном осмотре на догоспитальном этапе следует оценить наличие стридора, диспноэ, свистящего дыхания, одышки или апноэ; гипотензии или синкопе; изменений на коже (высыпаний по типу крапивницы, отека Квинке, гиперемии, зуда); гастроинтестинальных проявлений (тошноты, болей в животе, диареи); изменений сознания. Если у больного отмечаются стридор, выраженная одышка, гипотензия, аритмия, судороги, потеря сознания или шок, то данное состояние рассматривается как угрожающее жизни.
Лечение острых аллергических заболеваний
При острых аллергических заболеваниях на догоспитальном этапе неотложная терапия строится по следующим направлениям:
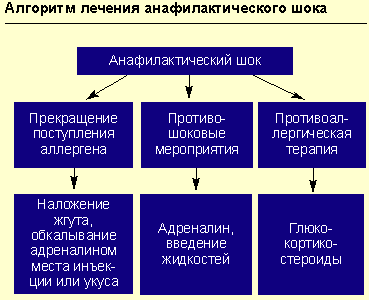
Прекращение дальнейшего поступления в организм предполагаемого аллергена.
Например, в случае реакции на лекарственный препарат, введенный парентерально, или при укусах насекомых — наложение жгута выше места инъекции (или укуса) на 25 мин (каждые 10 мин необходимо ослаблять жгут на 1-2 мин); к месту инъекции или укуса прикладывается лед или грелка с холодной водой на 15 мин; обкалывание в 5-6 точках и инфильтрация места инъекции или укуса 0,3-0,5 мл 0,1%-ного раствора адреналина с 4,5 мл изотонического раствора хлорида натрия.
Противоаллергическая терапия (антигистаминными препаратами или глюкокортикостероидами).
Введение антигистаминных препаратов (блокаторов Н1-гистаминовых рецепторов) показано при аллергическом рините, аллергическом конъюнктивите, крапивнице. Выделяют классические антигистаминные препараты (например, супрастин, димедрол) и препараты нового поколения (семпрекс, телфаст, кларотадин и др.). Необходимо отметить, что для классических антигистаминных препаратов в отличие от препаратов нового поколения характерно короткое время воздействия при относительно быстром наступлении клинического эффекта; многие из этих средств выпускаются в парентеральных формах. Антигистаминные препараты нового поколения лишены кардиотоксического действия, конкурентно влияют на гистамин, не метаболизируются печенью (например, фармакокинетика семпрекса не меняется даже у больных с нарушенными функциями печени и почек) и не вызывают тахифилаксии. Эти препараты обладают длительным воздействием и предназначаются для приема внутрь.
При анафилактическом шоке и при отеке Квинке (в последнем случае — препарат выбора) внутривенно вводится преднизолон (взрослым — 60-150 мг, детям — из расчета 2 мг на 1 кг массы тела). При генерализованной крапивнице или при сочетании крапивницы с отеком Квинке высокоэффективен бетаметазон (дипроспан в дозе 1-2 мл внутримышечно), состоящий из динатрия фосфата (обеспечивает быстрое достижение эффекта) и дипропионата бетаметазона (обусловливает пролонгированное действие). Для лечения бронхиальной астмы, аллергического ринита, аллергического конъюнктивита разработаны топические формы глюкокортикостероидов (флутиказон, будесонид). При отеке Квинке для предупреждения влияния на ткани гистамина необходимо комбинировать антигистаминные препараты нового поколения (семпрекс, кларитин, кларотадин) с глюкокортикостероидами (ГКС).
Побочные эффекты системных ГКС — артериальная гипертензия, повышенное возбуждение, аритмия, язвенные кровотечения. Побочные эффекты топических ГКС — осиплость голоса, нарушение микрофлоры с дальнейшим развитием кандидоза слизистых, при применении высоких доз — атрофия кожи, гинекомастия, прибавка массы тела и др. Противопоказания: язвенная болезнь желудка и 12-перстной кишки, тяжелая форма артериальной гипертензии, почечная недостаточность, повышенная чувствительность к глюкокортикоидам в анамнезе.
Симптоматическая терапия.
При развитии бронхоспазма показано ингаляционное введение b2-агонистов и других бронхолитических и противовоспалительных препаратов (беродуала, атровента, вентолина, пульмикорта) через небулайзер. Коррекцию артериальной гипотонии и восполнение объема циркулирующей крови проводят с помощью введения солевых и коллоидных растворов (изотонического раствора хлорида натрия — 500-1000 мл, стабизола — 500 мл, полиглюкина — 400 мл). Применение вазопрессорных аминов (допамина — 400 мг на 500 мл 5%-ной глюкозы, норадреналина — 0,2-2 мл на 500 мл 5%-ного раствора глюкозы, доза титруется до достижения уровня систолического давления 90 мм рт. ст.) возможно только после восполнения ОЦК. При брадикардии допускается введение атропина в дозе 0,3-0,5 мг подкожно (при необходимости инъекцию повторяют каждые 10 мин). При наличии цианоза, диспноэ, сухих хрипов показана также кислородотерапия.
Противошоковые мероприятия (см. рисунок).
При анафилактическом шоке больного следует уложить (голова ниже ног), повернуть голову в сторону (во избежание аспирации рвотных масс), выдвинуть нижнюю челюсть (при наличии съемных зубных протезов их нужно удалить).
Адреналин вводят подкожно в дозе 0,1-0,5 мл 0,1%-ного раствора (препарат выбора), при необходимости инъекции повторяют каждые 20 мин в течение часа под контролем уровня АД. При нестабильной гемодинамике с развитием непосредственной угрозы для жизни возможно внутривенное введение адреналина. При этом 1 мл 0,1%-ного раствора адреналина разводится в 100 мл изотонического раствора хлорида натрия и вводится с начальной скоростью 1 мкг/мин (1 мл в минуту). При необходимости скорость может быть увеличена до 2-10 мкг/мин. Внутривенное введение адреналина проводится под контролем частоты сердечных сокращений, дыхания, уровня артериального давления (систолическое артериальное давление необходимо поддерживать на уровне более 100 мм рт. ст. у взрослых и более 50 мм рт. ст. у детей).
Побочные эффекты адреналина — головокружение, тремор, слабость; сильное сердцебиение, тахикардия, различные аритмии (в том числе желудочковые), появление болей в области сердца; затруднение дыхания; увеличение потливости; чрезмерное повышение артериального давления; задержка мочи у мужчин, страдающих аденомой предстательной железы; повышение уровня сахара в крови у больных сахарным диабетом. Описаны также случаи развития некрозов тканей при повторном подкожном введении адреналина в одно и то же место вследствие местного сужения сосудов. Противопоказания — артериальная гипертензия; выраженный церебральный атеросклероз либо органическое поражение головного мозга; ишемическая болезнь сердца; гипертиреоз; закрытоугольная глаукома; сахарный диабет; гипертрофия предстательной железы; неанафилактический шок; беременность. Однако даже при этих заболеваниях возможно назначение адреналина при анафилактическом шоке по жизненным показаниям и под строгим врачебным контролем.
Типичные ошибки, допускаемые на догоспитальном этапе
Изолированное назначение Н1-гистаминовых блокаторов при тяжелых аллергических реакциях, равно как и при бронхообструктивном синдроме, не имеет самостоятельного значения, и на догоспитальном этапе это лишь приводит к неоправданной потере времени; использование дипразина (пипольфена) опасно усугублением гипотонии. Использование таких препаратов, как глюконат кальция, хлористый кальций, вообще не показано при острых аллергических заболеваниях. Ошибочным следует считать также позднее назначение ГКС, необоснованное применение малых доз ГКС, отказ от использования топических ГКС и b2-агонистов при аллергическом стенозе гортани и бронхоспазме.
Показания к госпитализации
Пациенты с тяжелыми аллергическими заболеваниями должны быть обязательно госпитализированы.
А. Л. Верткин, доктор медицинских наук, профессор
А. В. Тополянский, кандидат медицинских наук