Что находится в солнечном сплетении у человека анатомия
Невролиз чревного сплетения
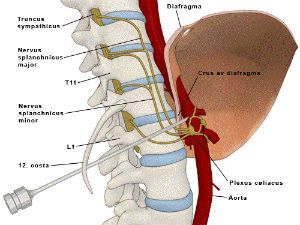
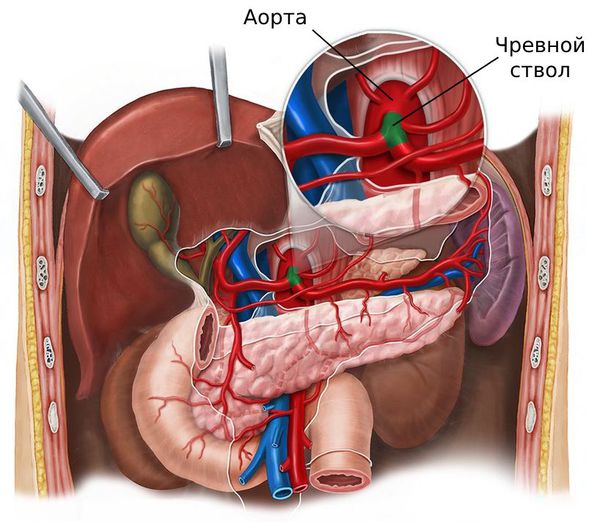
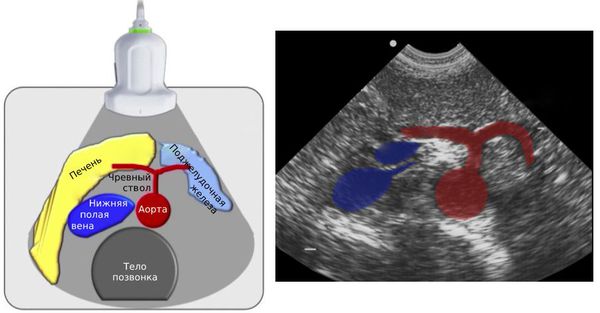
Чревное (солнечное) сплетение располагается в забрюшинном пространстве в верхнем отделе живота и осуществляет иннервацию органов брюшной полости: желудок, печень, желчевыводящие пути, поджелудочную железу, селезенку, почки, надпочечники, толстый и тонкий кишечник до селезеночного изгиба. Блокадой солнечного сплетения называется процедура, при которой врач под контролем рентгенографияа вводит в зону сплетения местные анестетики или препараты, обратимо повреждающие нервную ткань.
Невролиз солнечного сплетения — процедура, аналогичная блокаде, но вводимое вещество приводит к химическому разрушению сплетения, а соответственно — долгосрочному купированию болевого синдрома. Если Вы задаётесь вопросом о том, где делают блокаду солнечного сплетения качественно и безопасно, обращайтесь в многопрофильную клинику ЦЭЛТ.
Купирование болевого синдрома при следующих заболеваниях:
Сколько стоит процедура?
В клинике ЦЭЛТ блокаду солнечного сплетения проводят опытные специалисты. Её стоимость составляет от 14 800 рублей. Процедура длится 30 минут. Вы можете заказать полный комплекс услуг по проведению блокады солнечного сплетения в нашей клинике в Москве стоимостью 22 200 рублей, который включает в себя:
Также, можно заказать полный комплекс услуг по проведению невролиза солнечного сплетения стоимостью 45 400 рублей, который включает в себя следующее:
Как проводится процедура?
Пациент занимает положение лёжа на животе, под который подкладывают подушку. Область инъекции обрабатывают анестетиком, вводят местный наркоз. После этого анестезиолог вводит длинную иглу и медленно продвигает её по боковой поверхности позвонков, контролируя процесс при помощи рентгенологического оборудования. После того, как конец иглы достиг нужной точки, с другой стороны позвоночника вводятся вторая игла и рентгеноконтрастное вещество. Последнее необходимо для того, чтобы подтвердить правильность установки игл ещё раз. Только после этого вводят основной препарат. Процедура занимает около 30-ти минут.
Побочные эффекты и осложнения
Осложнения и побочные эффекты проведения блокады солнечного сплетения следующие:
Соляриит
Солнечное сплетение является смешанным вегетативным образованием, в состав которого входят чревные симпатические нервы, ветви блуждающего и правого диафрагмального нерва. Принимает участие в регуляции различным процессов в организме, так как отдает ветви к многим внутренним органам, формируя вторичные сплетения.
Сплетение расположено в забрюшинном пространстве на уровне позвонков Th12-L1 по бокам от брюшной аорты.
Выделяют такие понятия, как:
Почему возникает солярит?
Дегенеративно-воспалительные процессы в солнечном сплетении связаны с различными патологиями внутренних органов и систем. Солярит возникает по следующим причинам:
В некоторых случаях развитие дегенеративно-воспалительного процесса в солнечном сплетении возникает по причине болезней гинекологического характера. Временная боль в области солнечного сплетения появляется по причине сильного переохлаждения, в данном случае болевой синдром имеет незначительную интенсивность и через некоторое время проходит самостоятельно.
Клиническая картина
Симптомы солярита (превалирует раздражение):
Симптомы солярита (превалирует воспаление):
Кроме того, симптомы делят на:
Как правило, приступ солярита длится 1-3 часа. Характер боли – изматывающий, колющий, режущий, сменяется тянущим чувством, ощущением сверления изнутри. Боль распространяется в поясничный отдел, чувствуется между ребрами и во всем животе. Помимо болевой симптоматики, присутствуют нарушения работы желудочно-кишечного тракта и многих внутренних органов:
В редких случаях у пациентов наблюдается тошнота и рвота. Вместе с физическими изменениями страдает и психоэмоциональный фон человека. Из-за частых болей, которые могут вовсе не прекращаться, и при нарушениях стула, повышается раздражительность, возникают частые головные боли и чувство головокружения. В зависимости от симптоматической картины, солярит имеет две формы – возбужденный солярит, сопровождающийся запором, кишечниками коликами, гипертонией, и параличный солярит – характеризуется рвотой и поносом, стремительным снижением артериального давления. Как правило, в большинстве случаев, у пациентов диагностируется солярит смешенного типа, который проявляется запорами и рвотой.
Солярит характеризуется чередованием ремиссий и рецидивов. Во время отсутствия болевого синдрома человек живет в ожидании нового приступа солярита, и уже знает, что его будет ждать. На этом фоне начинают развиваться страхи, фобии, проблемы невротического характера. Появляется бессонница, пропадает аппетит, человек находится в состоянии постоянного стресса. Частые головные боли, переутомление, недосыпы – все это крайне негативно сказывается на физическом и эмоциональном состоянии пациента и является провоцирующим фактором нового витка болезни.
Диагностика
Солярит может стать причиной развития тяжелых патологических процессов в организме. Если болезнь протекает в острой форме, и пациент своевременно обращается к врачу, солярит удается полностью подавить. Без лечения острая форма патологии нередко перетекает в хроническую стадию, и тогда неприятная, болезненная симптоматическая картина солярита будет практически всегда присутствовать у человека.
Для диагностирования патологии требуется, в первую очередь, консультация невропатолога, который ставит первоначальный диагноз методом исключения. Симптомы солярита имеют схожие черты со многими другими заболеваниями неврологического характера, в частности, табетический криз. Наличие таких симптомов, как рвота, понос и боли в позвоночнике, часто сопровождают такие болезни желудочно-кишечного тракта, как панкреатит или перитонит.
Методы лечения
Чтобы устранить дегенеративно-воспалительные процессы в солнечном сплетении, необходимо, в первую очередь, устранить причину, которая привела к развитию патологии, и именно с нее и начинать лечение солярита. В противном случае медицинскими препаратами удастся только купировать симптоматическую картину, а сама болезнь через некоторое время вновь проявится. Основное лечение, направленное на подавление причины солярита, проводится одновременно с физиотерапией, целью которой является уменьшение боли и купирование симптоматической картины.
Часто для купирования болевого синдрома используются методы местного обезболивания. Больному советуют во время приступов класть на область солнечного сплетения грелку с теплой водой, применять аппликации из лечебной грязи (температура грелок или аппликаций не должна превышать 38 градусов).
Если боль имеет сильную интенсивность, и местные обезболивающие средства не оказывают необходимого эффекта, пациенту назначаются препараты, оказывающие обезболивающий и противовоспалительный эффект. При наличии заболеваний желудочно-кишечного тракта, которые привели к развитию солярита, прописывается Но-шпа или Аминазин (транквилизатор). Положительный эффект дает использование метода магнитотерапии, прием радоновых ванн. При отсутствии противопоказаний, назначается массаж стенки брюшины.
Виды процедур подбирает лечащий врач, в зависимости от причин развития дегенеративно-воспалительных процессов в солнечном сплетении, особенности которых не всегда позволяют использовать эффективные методы воздействия на место болевого синдрома теплом. В таких случаях необходимо использовать комплексный подход и совмещать множество процедур, но не злоупотреблять какой-либо одной.
Особенность физиопроцедур в лечении солярита состоит в том, что они помогают не сразу. Как правило, положительная динамика наблюдается не ранее, чем через месяц после комплексного курса. У некоторых пациентов во время прохождения процедур может значительно ухудшиться симптоматика, особенно, наблюдается это во время грязевых ванн. Связано это с неправильно подобранным раздражителем. В таких случаях, криз проходит через несколько дней после отмены процедуры.
Хороший и быстрый эффект в купировании болевого синдрома и облегчении общего состояния пациента достигается комплексным подходом – воздействием на солнечное сплетение ультразвуковыми волнами, которые чередуются с курсом грязевых аппликаций. Чтобы избежать развития побочной симптоматики, врачу необходимо точно высчитать продолжительность каждого сеанса и длительность курса. Лечение ультразвуком можно использовать только раз в два дня, лечебный курс составляет не более 12 сеансов.
При неэффективности консервативных мероприятий Вам могут предложить:
Преимущества данных методик:
Основные показания для указанных методик:
Всем пациентам, вне зависимости от вида солярита и выбранного метода лечения, назначается витаминный курс. Добавление к основному лечению для быстрейшего снятия болевого синдрома – легкий массаж и облучение ультрафиолетовыми лучами – процедура, которая поможет расслабиться, уменьшить интенсивность болевого синдрома и снизить частоту кризов.
Аксиальная грыжа пищеводного отверстия диафрагмы
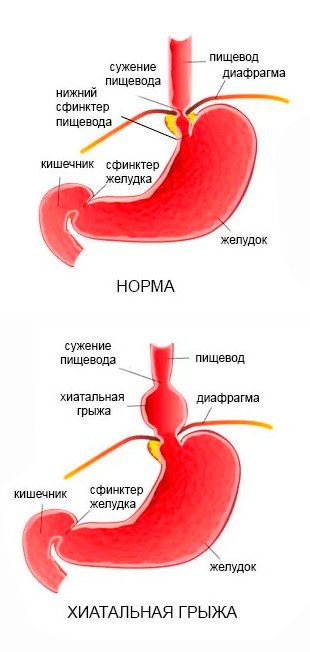
Аксиальная грыжа пищеводного отверстия диафрагмы (ГПОД) — одно из часто встречающихся заболеваний пищеварительной системы. Среди всех разновидностей ГПОД аксиальная грыжа, называемая также скользящей, хиатальной или осевой, диагностируется в 90-95% случаях. Вероятность ее появления увеличивается с возрастом, у женщин болезнь развивается чаще.
При этом виде грыж верхняя часть желудка и дистальный отдел пищевода смещаются в полость груди, затем возвращаются в свою естественную позицию. Это происходит, как правило, при изменении положения тела. Но в некоторых случаях аксиальная грыжа является фиксированной и не вправляется самостоятельно. Это происходит при грыже большего размера, при формировании спаек или при такой патологии, как короткий пищевод.
Как образуется грыжа и что происходит при ее формировании
Вследствие расширения естественного отверстия в диафрагме и ослабления связок, фиксирующих пищевод и желудок, при аксиальной грыже пищеводного отверстия диафрагмы кардиальная часть желудка свободно перемещается в грудную полость. Вследствие того, что кардия оказывается выше пищеводного отверстия диафрагмы, изменяется угол Гиса, образованный между пищеводом и дном желудка. Этот показатель может достигать 180° (в норме угол Гиса около 30°).
В результате перемещения верхней части желудка в полость грудины нарушается функция нижнего сфинктера пищевода. Также изменяется соотношение между желудком и пищеводом, замыкательная функция кардии резко нарушается. Вследствие происходящих изменений содержимое желудка или желчь забрасывается в пищевод, что приводит к развитию воспалительного процесса. При длительном процессе слизистая пищевода, эпителий которой чувствителен к воздействию желудочного содержимого, подвергается изменениям, высока вероятность ее озлокачествления. При отсутствии лечения аксиальной грыжи пищеводного отверстия диафрагмы в течение десяти лет риск развития рака увеличивается на 270%.
Нормальное положение желудка и угла Гиса и перемещение части желудка в грудную полость и изменение угла Гиса при грыже пищеводного отверстия диафрагмы (схема).
При фиксации грыжи и сужении вследствие рубцевания возможно укорочение пищевода, при этом пищеводно-желудочное соустье будет постоянно находиться выше диафрагмы. При отсутствии лечения возможен фиброзный стеноз.
Причины
В формировании ГПОД принимает участие целый ряд факторов.
Клинические проявления
В развитии заболевания различают несколько этапов. Те или иные симптомы появляются в зависимости от степени аксиальной грыжи пищеводного отверстия диафрагмы.
| 1 степень | дно желудка тесно соприкасается с диафрагмой; |
| 2 степень | кардия и дно желудка располагаются в пищеводном отверстии диафрагмы; |
| 3 степень | желудок перемещается в грудную полость. |
Грыжа пищеводного отверстия диафрагмы до оперативного вмешательства (схема).
На начальных стадиях заболевание протекает бессимптомно. Позднее практически всегда ГПОД сочетается с гастроэзофагеальной рефлюксной болезнью, при которой появляются различные нарушения, затрагивающие пищеварительную, дыхательную и сердечно-сосудистую систему. Среди наиболее распространенных признаков аксиальной грыжи пищеводного отверстия диафрагмы:
Ночью наблюдается избыточное выделение слюны, появляется кашель, к утру возникает осиплость голоса. При наличии грыжи большого размера происходит сдавливание структур грудной полости, появляется одышка. Нередко пациентов беспокоит учащение пульса, возможно повышение давления. Вследствие диафрагмального спазма человек нередко испытывает долго не исчезающую икоту.
Диагностика
При обследовании учитываются имеющиеся симптомы, на основании жалоб пациента назначаются инструментальные и функциональные методы диагностики.
Лечение
Консервативная терапия возможна только у пациентов с небольшой нефиксированной грыжей. Однако эффект, достигаемый с помощью медикаментозных препаратов, прекращается после их отмены. Следует учесть, что регулярное использование препаратов, снижающих кислотность, повышает риск озлокачествления. Также пониженная кислотность способствует недостаточному перевариванию пищи, что становится причиной гнилостных процессов в кишечнике. К тому же человек вынужден постоянно соблюдать диету, исключая из рациона продукты, способные ухудшить состояние (соленая, кислая, копченая, жареная пища, специи, продукты, способствующие вздутию живота и др.).
Оперативное лечение
Единственный способ устранения аксиальной грыжи пищеводного отверстия диафрагмы — операция. Показанием к оперативному лечению является:
Фундопликация по Ниссену
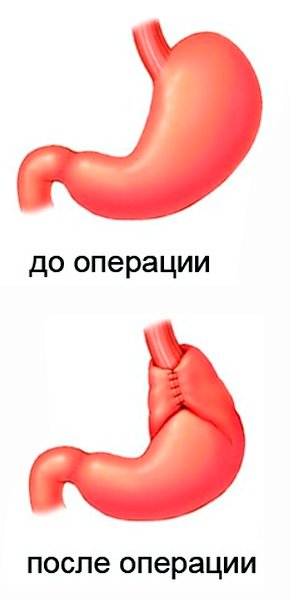
Целью всех существующих в настоящее время видов оперативного лечения аксиальных грыж пищеводного отверстия диафрагмы является устранение дефекта. При этом отверстие в диафрагме ушивается до нормального размера (около 4 см), после чего формируется механизм, который будет препятствовать обратному попаданию содержимого желудка в пищевод.
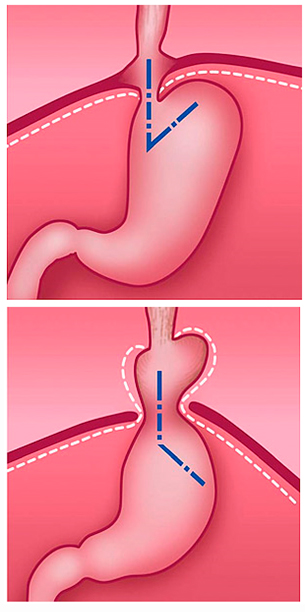
Большинством отечественных специалистов используется фундопликация по Ниссену. В ходе операции дно желудка оборачивается вокруг пищевода на 360°, формируя циркулярную манжету, которая будет препятствовать забросу содержимого желудка в пищевод. Однако вследствие созданного абсолютного клапана в зоне кардии утрачивается естественный защитный механизм — способность отрыжки, срыгивания или рвоты. У пациентов после плотного приема пищи или газированных напитков возникает чувство тяжести и боли в желудке. Причина подобного заключается в невозможности устранения излишков пищи, жидкости или газов, попавших в желудок. К тому же сформированная манжета при классической фундопликации не фиксируется, через какое-то время она соскальзывает, что приводит к рецидиву.
Мой подход к лечению
При устранении ГПОД я использую парциальную фундопликацию по Тоупе — методику, применяемую большинством европейских хирургов. В ходе операции после выделения из спаек нижняя части пищевода и верхняя треть желудка низводятся в полость брюшины до естественного уровня. Затем я выполняю крурорафию — уменьшение патологически расширенного отверстия в диафрагме до нормального размера. Следующим этапом является фундопликация — формирование из верхней трети желудка манжеты, препятствующей забросу в пищевод содержимого желудка.
Вид операционного поля после крурорафии и физиологической фундопликации по Тоупе (270 град)
Я модифицировал методику, и оборот манжеты, в отличие от фундопликации по Ниссену, выполняется на 270°. Передне-правая поверхность манжеты, где проходит блуждающий нерв, остается свободной. Усиливая нижний пищеводный сфинктер, манжета будет в дальнейшем препятствовать забросу содержимого из желудка в пищевод. Такой подход позволяет избежать недостатков, свойственных методике по Ниссену. Среди преимуществ методики:
У пациентов, прошедших лечение по усовершенствованной мною методике, в дальнейшем качество жизни сохраняется на высоком уровне. Нет необходимости в соблюдении строгой диеты и пожизненного приема медикаментов. И самое главное: риск развития рецидива практически исключен; этот показатель не превышает 2%.
Как проводится операция
Я выполняю операцию через лапароскопический доступ: все манипуляции осуществляются через несколько проколов на передней брюшной стенке, размер самого большого не превышает 10 мм. Использование в ходе вмешательства эндоскопического оборудования, оснащенного миниатюрной видеокамерой, позволяет проводить операцию максимально бережно. Риск повреждения расположенных в этой зоне сосудов и нервных волокон исключен.
Лапароскопия относится к малотравматичным методикам, что, в отличие от операции открытым способом, также имеет свои преимущества.
При лапароскопическом доступе возможно проведение симультанных операций, которые я провожу на протяжении более чем двух десятков лет. Зачастую ГПОД сочетается с различными патологиями, требующими хирургического лечения, (например, калькулезный холецистит, желчнокаменная болезнь, опухоли органов мочеполовой системы и др.). Пациенты, обратившиеся ко мне, могут рассчитывать на одновременное лечение всех хирургических заболеваний в ходе одной анестезии. При этом потребуется лишь однократное предоперационное обследование, восстановление также займет около двух недель, даже если будет устранено сразу несколько патологий.
При проведении операции используется современное оборудование, например, аппарат дозированного лигирования тканей «LigaSure» позволяет быстро и надежно «заваривать» сосуды без риска повреждения расположенных рядом тканей и развития кровотечения. При этом также сокращается время операции. Использование шовного материала последнего поколения также уменьшает длительность пребывания пациента в операционной. Для предотвращения образования спаек я использую современные противоспаечные барьеры и гели.
Устранение аксиальной грыжи пищеводного отверстия в диафрагме требует от хирурга опыта в проведении лапароскопических операций, а также отличного владения техникой наложения эндоскопических швов. На моем счету более 2000 пациентов с ГПОД, лапароскопической хирургией я занимаюсь с 1993 года. На основании огромного опыта, накопленного за эти годы, каждому пациенту, обратившемуся ко мне, я подбираю метод лечения, который окажется идеальным именно для него. Пациент, успешно прошедший лечение, без риска рецидива, способный жить полноценной жизнью без необходимости пожизненно принимать лекарства — именно к такому результату я стремлюсь.
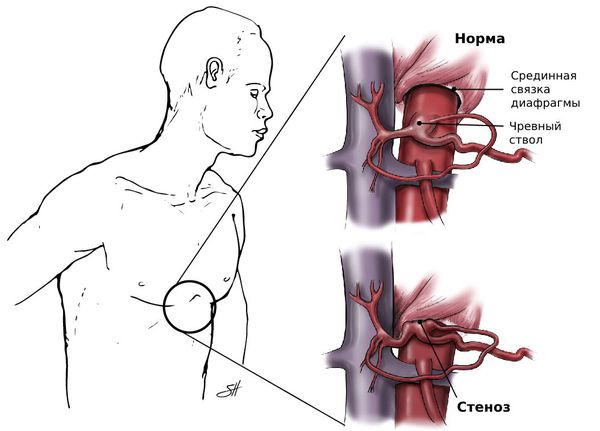
Что такое стеноз чревного ствола (синдром Данбара)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пузанова Сергея Юрьевича, малоинвазивного хирурга со стажем в 31 год.
Определение болезни. Причины заболевания
На развитие компрессионного стеноза в первую очередь влияют врождённые анатомические особенности :
Основными факторами перехода бессимптомной формы стеноза в клинически значимую являются:
Внешний (экстравазальный) стеноз может долго протекать бессимптомно и проявиться только в пожилом возрасте с развитием генерализованного атеросклероза и образованием атеросклеротической бляшки в чревном стволе. В этом случае тактика лечения несколько отличается от тактики ведения молодых пациентов. Подробнее об этом поговорим ниже, в разделе «Лечение».
Симптомы стеноза чревного ствола
ГПОД, как правило, проявляется жгучими болями за грудиной по ходу пищевода, изжогой и отрыжкой. При желчнокаменной болезни периодически возникают приступообразные боли в правом подреберье и тошнота. Нередко развивается острое воспаление желчного пузыря, которое требует экстренной операции.
Чтобы избавить себя от ненужных операций и вовремя поставить верный диагноз, пациенту стоит в первую очередь обратиться к гастроэнтерологу и пройти дообследование.
Патогенез стеноза чревного ствола
Обычно развитие стеноза неразрывно связано с двумя анатомическими особенностями:
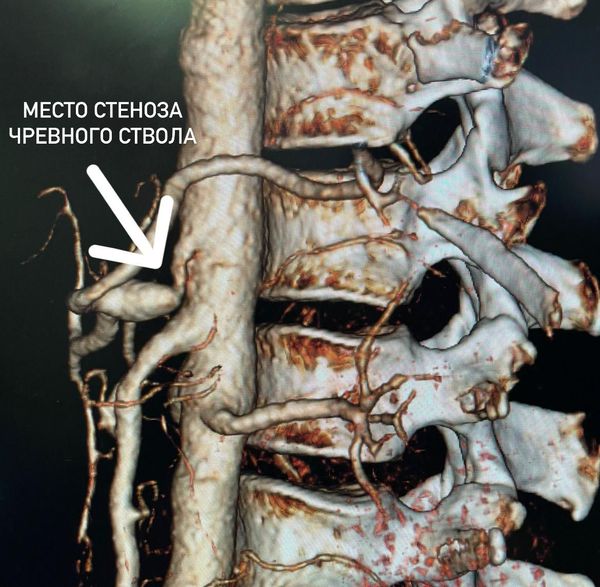
Нередко при обследовании по каким-либо смежным проблемам у пациентов выявляют гемодинамически значимый стеноз — с диаметром ствола более 70 %. Несмотря на анатомическую предрасположенность и механическую преграду, к органам всё-таки поступает достаточное количество крови, богатой кислородом, поэтому у пациента не возникают типичные признаки абдоминальной ишемии.
Другой причиной, по которой стеноз никак себя не проявляет себя, является коллатеральный (обходной) кровоток. Но он не всегда может обеспечить органы достаточным притоком крови.
Классификация и стадии развития стеноза чревного ствола
Пока у этой патологии нет единой общепринятой классификации. Множество авторов предлагали разные варианты, но они не получили повсеместного распространения.
Вместе с соавторами А. А. Спиридонов разделил развитие болезни на четыре стадии:
Осложнения стеноза чревного ствола
К осложнениям относятся клинические проявления в стадии декомпенсации:
Кроме этого, у язвенной болезни есть свои жизнеугрожающие осложнения:
Диагностика стеноза чревного ствола
Чтобы поставить верный диагноз, нужно исключить другие, более очевидные причины.
При объективном осмотре можно заметить дефицит массы тела, бледность и сухость кожи. Выслушивание стетоскопом помогает уловить систолический шум в верхней части живота: он указывает на препятствие кровотоку. При прощупывании живота возникает умеренная боль в верхних отделах.
Если при сборе анамнеза и осмотре у врача возникает подозрение на компрессионный стеноз чревного ствола, он должен направить пациента на дообследование: ультразвуковое дуплексное сканирование (УЗДС), ангиографию или КТ-ангиографию непарных висцеральных ветвей брюшной аорты.
Лечение стеноза чревного ствола
Лечение стеноза бывает консервативным и оперативным. Первый вариант возможен в стадии компенсации и субкомпенсации. Он направлен на купирование симптомов. Если консервативная терапия оказалась неэффективной, пациенту назначают оперативное лечение.
Консервативная терапия
Консервативное лечение не влияет на основную причину болезни. Оно сугубо симптоматическое или направлено на сопутствующие заболевания: ГПОД или желчнокаменную болезнь.
В качестве симптоматического лечения используют различные лекарства :
Если консервативное лечение не помогает, встаёт вопрос о проведении операции.
Оперативное лечение
Чтобы выяснить, нужна ли пациенту операция, врач должен определить клиническую стадию болезни, выраженность симптомов, частоту их появления и оценить результаты обследования: УЗДС или КТ-ангиографии.
Затем нужно выбрать метод оперативного лечения:
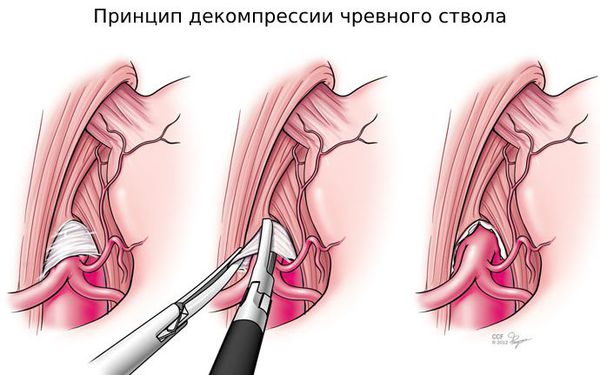
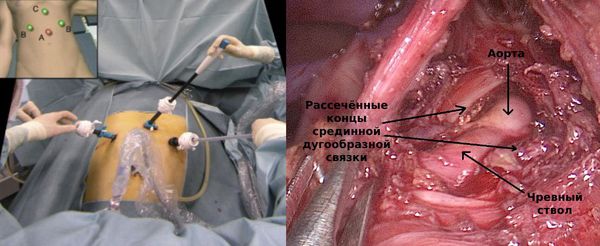
Отрытая операция — самый частый способ хирургического лечения. Чтобы добраться до чревного ствола, доктор рассекает брюшную стенку, а затем — давящие на него структуры: срединную дугообразную связку диафрагмы и ткани чревного сплетения.
Лапароскопическая декомпрессия чревного ствола по технике выполнения принципиально не отличается от открытой операции. Разница — в менее травматичном (малоинвазивном) доступе и удобном отображении зоны вмешательства, которая видна всей операционной бригаде.
Боль в ране после такой операции менее выражена, пациент быстрее восстанавливается: в среднем 4–5 дней он находится в стационаре под наблюдением врача, а через 3–4 недели возвращается к обычной жизни и привычным нагрузкам.
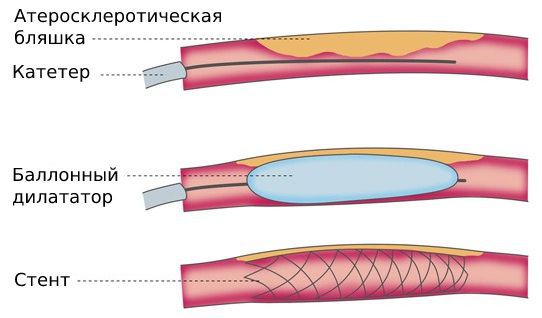
Хотя эндоваскулярные операции являются самым малоинвазивным способом лечения, они сопровождаются определёнными рисками: деформацией, переломом, миграцией стентов или тромбозом стентированной артерии.
После эндоваскулярных и реконструктивных операций нужно наблюдаться у сосудистого хирурга и постоянно принимать препараты, разжижающие кровь. Схемы приёма зависят от проведённой операции. Эти обязательные меры помогут избежать повторного стеноза.
Прогноз. Профилактика
При эффективном консервативном лечении стеноза прогноз благоприятный: пациент может спокойно работать и принимать пищу. Но если заболевание переходит в стадию декомпенсации, симптомы прогрессируют, а консервативное лечение не приносит облегчения, устранить причину можно только с помощью операции. Без неё прогноз будет неблагоприятным. Поэтому пациентам рекомендуется как можно раньше обратиться к врачу и пройти все назначенные обследования. Это поможет вовремя выявить болезнь и определить тактику лечения.
Предупредить развитие стеноза нельзя, так как это анатомическая особенность. Чтобы снизить риск развития симптомов, рекомендуется отказаться от курения, правильно, сбалансировано питаться и физически не перегружать себя.