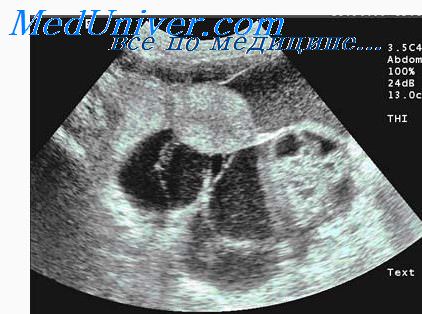
Что значит увеличен хвост поджелудочной железы
Что значит увеличен хвост поджелудочной железы
По тяжести заболевания воспаление поджелудочной железы, которое врачи называют «панкреатит», занимает третье место среди болезней органов пищеварения. Опаснее панкреатита только острый аппендицит и острый холецистит.
При развитии воспаления в поджелудочной железе происходят дегенеративные изменения. Вначале патологический процесс протекает только в головке, средней части или хвосте поджелудочной железы, а затем происходит поражение всего органа. Смертность среди больных, страдающих хроническим панкреатитом, составляет около 11%.
Чтобы понять всю серьезность воспаления поджелудочной железы, надо знать строение и функцию этого органа, а также то, что человек, заболевший один раз панкреатитом, чаще всего всю жизнь страдает хроническим типом этого заболевания. Дело в том, что ни один врач в случае с панкреатитом не может гарантировать полное излечение, так как для этого требуется приложить множество усилий. Грамотно подобранная терапия, правильное питание и профилактика нарушений ЖКТ позволяют избавить пациента от его проявлений даже после острой тяжелой стадии, но не дают гарантий того, что приступы болезни опять не повторятся.
Такой уязвимой делает поджелудочную железу ее сложная анатомия. В течение суток она вырабатывает около 0,8 кг панкреатического сока, который обладает колоссальной переваривающей способностью. В составе этого сока присутствуют ферменты липаза, амилаза и трипсин, соответственно расщепляющие жиры, белки и углеводы. Кроме того, поджелудочная железа производит специальные вещества, подавляющие активность этих ферментов, чтобы не допустить их негативного действия на собственные стенки. В норме липаза, амилаза и трипсин должны начать действовать только после того, как попадают в кишечник и смешаются с пищей.
Протоки, по которым панкреатический сок попадает в двенадцатиперстную кишку из поджелудочной железы и желчь из желчного пузыря, при впадении в нее сливаются в единую ампулу. Если по каким-то причинам, например, при наклонах на полный желудок, давление в двенадцатиперстной кишке резко повышается, то желчь может попасть в поджелудочную железу, активизировать ее ферменты и запустить процесс саморазрушения.
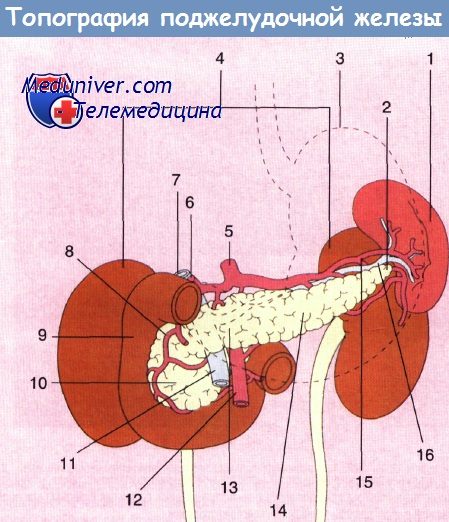
1 — селезенка; 2 — хвост поджелудочной железы; 3 — желудок; 4 — почки;
5 — чревный ствол; 6 — печеночная артерия; 7 — воротная вена; 8 — гастродуоденальная артерия;
9 — двенадцатиперстная кишка; 10 — головка поджелудочной железы; 11 — верхняя брыжеечная вена; 12 — верхняя брыжеечная артерия;
13 — поджелудочная железа; 14 — тело поджелудочной железы; 15 — селезеночная артерия; 16 — селезеночная вена.
Причин, которые приводит к активизации ферментов поджелудочной железы и развитию воспаления может быть множество, но самые распространенные среди них травмы живота, простудные и вирусные заболевания, гепатит, аппендицит, гастрит, холецистит, пищевая аллергия, вредные привычки и переедание.
Чаще всего развитию панкреатита способствуют патологии двенадцатиперстной кишки, желудка и желчных путей. Как самостоятельное заболевание панкреатит, как правило, встречается только у хронических алкоголиков и людей, страдающих ожирением. Воспалиться поджелудочная железа может в любом возрасте, но в большинстве случаях оно проявляется у людей в 40-60 лет.
Основным симптомом острого панкреатита является сильная боль в верхней части живота, носящая опоясывающий характер. Часто больной, кроме боли, жалуется на тошноту, может появляться рвота, но она не приносит облегчения. Температура тела может не повышаться совсем или быть не более 37,4 градусов. При панкреатите также могут появиться и такие симптомы, как вздутие живота, запор, понос, общая слабость и быстрая утомляемость. Острый панкреатит обычно длится двое суток, а далее при отсутствии лечения переходит в тяжелую форму.
В стационаре, чтобы срочно вывести из организма продукты воспалительного процесса и токсины, часто производят внутривенное введение заменителей плазмы и, по показаниям, кровезаменителей. Также могут ввести препараты, увеличивающие общий объем крови, за счет чего происходит резкое снижение концентрации вредных веществ в плазме. Дополнительно врач назначает мочегонные препараты для ускорения очищения организма от токсинов и продуктов распада через почки.
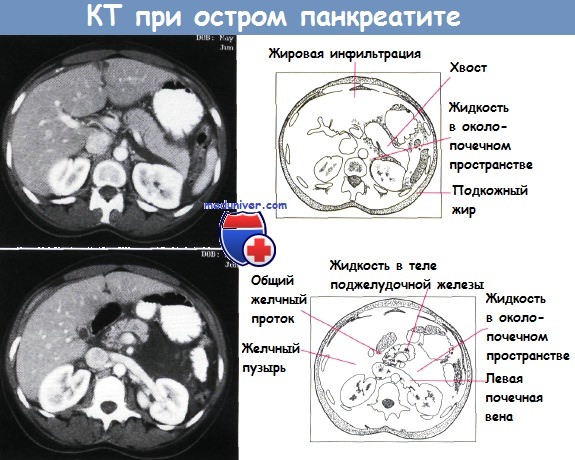
Видны следы жидкости в переднем околопочечном пространстве. Обнаружены различия в уменьшении жидкости в левом переднем околопочечном пространстве и подкожном жире.
Найдено крошечное скопление жидкости в теле поджелудочной железы. Жидкость инфильтрирует клетчатку левого переднего околопочечного пространства.
Избежать обострений хронического панкреатита просто. Для этого нужно соблюдать диету, не переедать, принимать препараты, улучшающие пищеварение, не курить и не злоупотреблять алкоголем. Существует множество средств народной медицины, которые помогают отсрочить приступы панкреатита. Вот самые эффективные среди них:
1. Овсяной кисель. Купите неочищенные зерна овца, залейте их водой и оставьте на несколько суток в теплом месте. Когда зерна дадут небольшие ростки, слейте лишнюю воду и высушите проросший овес. Затем измельчите зерна в ступе или блендере в муку и приготовьте из нее кисель, как из обычного порошка. Пить кисель лучше по утрам на голодный желудок, только при этом надо учесть, что он всегда должен быть свежим, то есть заваривать его нужно каждый день.
2. Смесь из лимона, чеснока и петрушки. Купите 1 кг лимона, пучок свежей петрушки и 3 головки чеснока. Почистите головки чеснока, тщательно помойте. Лимон с кожурой, чеснок и петрушку пропустите через мясорубку или перемешайте в блендере так, чтобы получить однородную смесь. Оставьте смесь настояться на 2 недели. Затем принимайте ее перед едой по одной чайной ложке 3-4 раза в день.
3. Отвар корней. Соберите корни лопуха, одуванчика, цикория и девясила, помойте их и возьмите в равных количествах. Измельчите корни, залейте кипятком из расчета одна чайная ложка на стакан воды, оставьте настояться на 30 минут. Пить настой кореньев нужно перед едой 3-4 раза в день.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Что значит увеличен хвост поджелудочной железы
Кольцевидная поджелудочная железа: увеличение за счет фрагмента, окружающего двенадцатиперстную кишку.
— Острый панкреатит или обострение хронического панкреатита.
— Опухолевая инфильтрация.
Расширение протока: сильно расширенный проток поджелудочной железы может быть принят за гипоэхогенную поджелудочную железу.
Заполненная жидкостью двенадцатиперстная кишка: горизонтальная часть двенадцатиперстной кишки, располагающаяся между аортой и верхней брыжеечной артерией, может быть ошибочно принята за диффузно эхогенные изменения поджелудочной железы.
Дифференциальный диагноз фиброза и липоматоза:
• Фиброз: более грубая эхо-структура с уплотнением (определяется при пальпации).
• Липоматоз: более тонкая однородная эхо-структура без значительного уплотнения.
При остром панкреатите:
• Клиническая картина: острая абдоминальная боль с глубокой локализацией.
• Лабораторные данные: повышение уровня амилазы/липазы.
• КТ: стандартное исследование начального этапа диагностики, может также использоваться для последующего контроля (лучше остальных методов при дифференцировке с отеком, кровоизлиянием, некрозом).
• Ранняя ЭРХПГ: при подозрении на билиарную этиологию (ультразвуковая оценка желчного пузыря и препапиллярного отдела желчного протока).
При хроническом панкреатите:
• Определение: более трех эпизодов острого воспаления.
• Ультразвуковые и клинические данные:
На ранних стадиях УЗИ может не показывать каких-либо отклонений либо выявляет неровность краев, неправильную форму протоков, смещение всей железы при надавливании на ее часть (свидетельствует о снижении эластичности органа). Индурация (фиброз) поджелудочной железы может быть обнаружена при пальпации. Клинически выраженный дефицит функции поджелудочной железы пока не определяется (ЭРПГ).
Случаи далеко зашедшего хронического панкреатита обычно характеризуются повторными приступами боли в верхней части живота (выясняется алкогольный анамнез), вторичным панкреатогенным сахарным диабетом, снижением массы тела и жирным стулом.
• 24-часовая проба на жиры в кале: значительно выше 7 г жира, масса стула более 150 г.
Проба на толерантность к глюкозе для дифференцировки мальабсорбции и спру:
Повышение через 1 и 2 ч свидетельствует в пользу панкреатогенного генеза жирного стула. (Наиболее чувствительной является проба со стимуляцией секретином-панкреозимином, однако она слишком сложна для применения в повседневной практике; содержание эластазы в кале также является слишком неточным, прогностическое значение положительного результата этого теста составляет лишь 50-60%.)
На заметку: отсутствие повышения уровня глюкозы в крови указывает на мальабсорбцию. КТ: на ранней стадии чувствительность невысока. На более поздних стадиях точность диагностики составляет 100%, опираясь на такие критерии, как фиброз, кальцинаты, расширение протока и кисты. ЭРХПГ: деформации протоков.
Панкреатит
Панкреатит – это воспаление поджелудочной железы (органа, ответственного за выработку пищеварительного сока).
Поджелудочная железа в организме человека выполняет очень важную функцию: вырабатывает ферменты, которые, попадая в тонкий кишечник, активируются и участвуют в переваривании белков, жиров и углеводов. Орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови.
Формы панкреатита
Острая – характеризуется острой опоясывающей болью в верхней части живота. Часто боль появляется после употребления жирной пищи или алкоголя. Неприятные ощущения могут быть как едва заметными, так и нестерпимыми с иррадиацией в лопатку или грудину. Наблюдается тошнота, рвота, нарушение стула. Из-за затрудненного оттока желчи кожа принимает желтоватую окраску.
Хроническая – основная локализация боли находится на верхней части брюшной стенки с иррадиацией в спину, грудную клетку (левую часть), нижнюю часть живота. Неприятные ощущения возникают после приема жирной тяжелой пищи, алкогольных напитков, постоянных стрессов.
Развитие хронического панкреатита характеризуется тошнотой, потерей аппетита, вздутием живота, нарушением стула, иногда рвотой.
Хроническая форма патологии отличается от острой периодами ремиссии и обострения. С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела.
Хронический панкреатит часто дает осложнения (желудочные кровотечения, рак, кисты и абсцессы, поражение печени, сахарный диабет, энтероколит). Вот почему к заболеванию нужно относиться серьезно и при малейшем подозрении на развитие воспаления, обратиться к врачу.
Причины развития панкреатита
Болезнь развивается из-за поражения тканей поджелудочной железы. Это происходит по следующим причинам:
злоупотребление алкоголем и табаком
травмы живота, хирургические вмешательства
неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков
интоксикация пищевыми продуктами, химическими веществами
неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи
Симптомы панкреатита

Боль – интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой.
Высокая температура тела, высокое или низкое давление – самочувствие пациента быстро ухудшается из-за стремительного развития воспалительного процесса.
Бледный или желтоватый цвет лица.
Тошнота и рвота – появляется сухость во рту и белый налёт, приступы рвоты не приносят облегчения. Самый правильный шаг в этот момент – голодать, любой приём пищи может только ухудшить ситуацию.
Диарея или запор – стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
Вздутие живота – желудок и кишечник во время приступа не сокращаются.
Одышка – появляется из-за потери электролитов при рвоте.
Хронический панкреатит характеризуется следующими признаками:
Боль в животе – может быть опоясывающей или иметь чёткую локализацию с иррадиацией в спину. Появляется после принятия пищи.
Интоксикация организма – появляются общая слабость, снижение аппетита, тахикардия, повышение температуры тела, снижение артериального давления.
Эндокринные нарушения – кетоацидоз, сахарный диабет, склонность к гипогликемии. Также могут появиться ярко-красные пятна в области живота, спины, груди, которые не исчезают при надавливании.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Первая помощь при приступе панкреатита
Чтобы снизить болевые ощущения, можно использовать грелку, наполненную холодной водой. Её нужно приложить на область живота, а именно на эпигастральную область (область под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку). Это позволяет снизить интенсивность болей, немного убрать отек и воспаление.
Больному необходимо соблюдать больничный режим. Это позволит уменьшить приток крови к органу, а значит уменьшит воспаление.
Запрещено принимать пищу. Процесс переваривания может вызвать более сильные боли, появиться тошнота и рвота. А диета уменьшит выработку ферментов, усиливающих воспалительную реакцию и боли. Придерживаться голодания нужно 3 суток. Можно пить чистую воду без газов.
Нужно обязательно вызвать врача для осмотра, даже если больной точно не уверен, что это приступ острого панкреатита. Как мы уже знаем, эта патология может затихнуть, а затем стремительно рецидивировать. В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
Диагностика заболевания к частной медицинской клинике «Медюнион»
Диагностировать это заболевание не составляет труда, так как первые признаки говорят сами за себя. Однако, чтобы назначить адекватное лечение, нужно обязательно определить форму заболевания. Для этого врач проводит лапароскопию – метод, позволяющий осмотреть с помощью специального инструмента брюшную полость изнутри.
При подозрении на острый панкреатит проводятся лабораторные анализы:
Общий анализ крови
Биохимический анализ крови
УЗИ, МРТ или рентгенография органов брюшной полости
Компьютерная томография по показаниям
При хронической форме проводятся те же исследования, однако анализы лучше брать в период обострения заболевания.
Лечение острого панкреатита
При обнаружении острого панкреатита пациента нужно немедленно госпитализировать. Лечение должно проходить в условиях стационара, так как это состояние является весьма опасным.
Для снятия боли принимают спазмолитики, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу.
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови. В первые 1–3 дня рекомендуются голод, прием щелочных растворов каждые 2 часа.
Во время обострения хронического панкреатита пациенту показана терапия, аналогичная острому процессу. Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Самое главное при хронической форме заболевания поддерживать диету, которая предполагает исключение из рациона жирной и жареной пищи. При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
Диета при панкреатите

Также необходимо ограничить потребление соли, питаться небольшими порциями по 6 раз в день. Блюда всегда должны подаваться в тёплом виде. Необходимо исключить все продукты с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов.
Где пройти лечение панкреатита в Красноярске?
Если вы или ваши близкие страдаете от воспаления поджелудочной железы, обратитесь за помощью в медицинский центр «Медюнион». Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.
Хронический панкреатит: диагностика и лечение
Хронический панкреатит — это группа заболеваний, для которых характерны различные этиологические факторы, наличие в поджелудочной железе очаговых некрозов на фоне сегментарного фиброза с развитием функциональной недостаточности различной степени выраженно
Хронический панкреатит — это группа заболеваний (вариантов хронического панкреатита), для которых характерны различные этиологические факторы, наличие в поджелудочной железе очаговых некрозов на фоне сегментарного фиброза с развитием функциональной недостаточности различной степени выраженности [1]. Прогрессирование хронического панкреатита приводит к появлению и развитию атрофии железистой ткани, фиброзу и замещению соединительной тканью клеточных элементов паренхимы поджелудочной железы. В литературе последних лет представлены публикации, в которых приводятся мнения некоторых исследователей о стадиях течения (прогрессирования) хронического панкреатита. Согласно одной из них [6], выделяются начальный период заболевания, стадия внешнесекреторной (экзокринной) недостаточности поджелудочной железы и осложненный вариант течения хронического панкреатита — опухоли этого органа; однако, по-видимому, возможны и другие варианты течения хронического панкреатита.
Клинические проявления хронического панкреатита
Анализ медицинских документов больных, направляемых из амбулаторно-поликлинических учреждений в стационар для дальнейшего обследования и лечения с предварительным диагнозом «панкреатит» («обострение хронического панкреатита»), и историй болезни больных, которым в результате проведенного обследования в качестве основного был поставлен диагноз «обострение хронического панкреатита», показал, что нередко оба диагноза не соответствуют истине. Установлено, что в одних случаях данных, свидетельствующих о наличии хронического панкреатита, вообще не было, а в других — речь шла о хроническом панкреатите в стадии ремиссии. Обратиться к врачу за медицинской помощью, как показало обследование, пациентов вынудили обострение язвенной болезни, обострение хронического гастрита, рефлюкс-эзофагита или других заболеваний, изучению сочетания которых с хроническим панкреатитом посвящены лишь единичные исследования [2, 11].
Анализ историй болезни пациентов с заболеваниями поджелудочной железы показал, что и сегодня, несмотря на появление новых методов диагностики, тщательное выяснение жалоб больных и анамнеза заболевания, а также физикальное обследование остаются важнейшей частью первоначального обследования. От них в значительной степени зависит выбор наиболее важных для конкретного больного лабораторно-инструментальных методов, позволяющих выявить или исключить хронический панкреатит, а также возможные основные или сопутствующие заболевания.
Основные симптомы обострения хронического панкреатита: более или менее выраженные (иногда интенсивные) приступы болей, локализующиеся наиболее часто в левом подреберье и/или в эпигастральной области, связанные или нет с приемом пищи, нередко возникающие после еды; различные диспепсические расстройства, включая метеоризм, появление мальабсорбции с возникновением стеатореи и с последующим уменьшением массы тела (не всегда различные симптомы, в том числе частота их появления и интенсивность, рассматриваемые в качестве возможных признаков хронического панкреатита, сочетаются друг с другом).
При осмотре больных хроническим панкреатитом (в период обострения) у части из них можно выявить обложенность языка беловатым налетом, снижение массы тела и тургора кожи, а также признаки гиповитаминоза («заеды» в области угла рта, сухость и шелушение кожи, ломкость волос, ногтей и т. д.), «рубиновые капельки» на коже груди и живота [5]. Возможно появление на коже груди, живота и спины красноватых пятен, остающихся при надавливании. При пальпации живота отмечается болезненность в подложечной области и левом подреберье, в том числе и в области проекции поджелудочной железы. У многих больных (в период обострения) удается выявить положительный симптом Мейо–Робсона (болезненность в области левого реберно-позвоночного угла), симптом Грея–Тернера (подкожные кровоизлияния на боковых поверхностях живота цианоз в области боковых поверхностей живота, или вокруг пупка — симптом Куллена), симптом Воскресенского (пальпируется плотноватое болезненное образование, расположенное в области поджелудочной железы, возникающее за счет отека ее и окружающих тканей, закрывающее пульсирующую аорту; по мере исчезновения отека поджелудочной железы на фоне адекватного лечения больных пульсация аорты появляется вновь), симптом Грота (атрофия подкожно-жировой клетчатки передней брюшной стенки, слева от пупка в проекции поджелудочной железы), симптом Грюнвальда (экхимозы и петехии вокруг пупка и в ягодичных областях как следствие поражения периферических сосудов), симптом Кача (нарушение мышечной защиты, что обычно заметно при пальпации живота), реже — болезненность в точке Дежардена и/или в точке Шафара.
При обострении хронического панкреатита возможно также появление болезненных при пальпации узелков, по внешнему виду похожих на эритему, что связано с подкожным поражением клетчатки на ногах, а также возникновением тромбоза верхней брыжеечной, селезеночной и воротной вен. Появление жировых некрозов может привести впоследствии к травматизации протоков поджелудочной железы с появлением в этих участках псевдокист поджелудочной железы. Нередко лишь при увеличении последних в размерах возможно появление клинической симптоматики (чаще всего болей в верхней половине живота).
При прогрессировании хронического панкреатита, кроме симптомов внешнесекреторной недостаточности поджелудочной железы, возможно также развитие внутрисекреторной недостаточности поджелудочной железы с клиническими проявлениями, считающимися характерными для диабета.
Диагностика. В принципе для диагностики обострений хронического панкреатита, в том числе и возможных осложнений этого заболевания, обычно рекомендуется использовать также следующие методы:
Невольно возникает вопрос о доступности некоторых из этих методов. Вполне понятно, что ряд указанных выше обследований может быть проведен (ввиду различных причин) лишь в условиях специализированных стационаров. Однако всегда ли нужно использовать все вышеперечисленные методики, когда возникает подозрение на обострение хронического панкреатита (в том числе и с целью исключения или выявления хронического панкреатита в стадии ремиссии) и его осложнений? Очевидно, что на практике необходимо использовать прежде всего те методы, которые доступны в конкретном медицинском учреждении. В сомнительных случаях следует направлять больных в специализированные стационары.
Основные клинические симптомы, считающиеся характерными для внешнесекреторной недостаточности поджелудочной железы: различные диспепсические расстройства, включая метеоризм, боли, возникающие чаще в верхней половине живота, снижение массы веса, стеаторея. При оценке уровня амилазы необходимо учитывать, что уровень амилазы повышается в начале обострения хронического панкреатита, достигая максимума к концу первых суток, на 2–4-е сутки уровень амилазы снижается, на 4–5-е — нормализуется. (Возможен «перекрест» уровней амилазы и липазы — снижение первого при нарастании второго.) В отличие от уровня амилазы уровень липазы чаще возрастает с конца 4–5-х суток и остается повышенным около 10–13 дней, затем снижается.
Внешнесекреторная недостаточность поджелудочной железы, как известно, возникает и прогрессирует вследствие нарушения гидролиза белков, жиров и углеводов ферментами поджелудочной железы в просвете двенадцатиперстной кишки. Поэтому очень важно своевременно оценивать внешний вид кала, его консистенцию, окраску и объем. Нередко о первых признаках появления внешнесекреторной недостаточности поджелудочной железы можно судить лишь на основании данных микроскопического исследования кала больных. При наличии внешнесекреторной недостаточности поджелудочной железы в кале больных можно выявить признаки нарушения переваривания (стеаторея, креаторея, амилорея).
Известно, что стеаторея (появление в кале значительного количества непереваренных триглицеридов вследствие недостаточного поступления в двенадцатиперстную кишку липазы) возникает, когда секреция панкреатической липазы ниже 10% по сравнению с нормой. Однако у части больных появление клинических симптомов возможно и при значительно меньшем уровне секреции липазы (15–20%), что в значительной степени зависит от состава пищи, его объема и других факторов, в том числе и от лечения некоторыми медикаментозными препаратами, а также от наличия у некоторых больных «внепанкреатического» заболевания. При этом отмечается увеличение объема кала, последний становится мягким («жидковатым»); из-за появления жировых «включений» кал приобретает белесовато-белую окраску (иногда становится «блестящим»). При спуске кала водой на дне унитаза остается «жирное» пятно.
Креаторея (появление в кале значительного количества непереваренных мышечных волокон, т. е. белков) возможна при недостаточном поступлении в двенадцатиперстную кишку различных протеаз (прежде всего трипсина и хемотрипсина).
Появление крахмала в кале больных, обусловленное нарушением его гидролиза, отмечается при дефиците амилазы поджелудочной железы, что обычно рассматривается в качестве типичного признака амилореи.
Одним из доступных, эффективных, не обременительных для больных методов обследования в настоящее время считается УЗИ. О наличии хронического панкреатита, по данным УЗИ, обычно судят при выявлении неоднородности паренхимы поджелудочной железы, диффузном повышении эхогенности, нечеткости и неровности контуров этого органа.
При проведении дифференциальной диагностики необходимо учитывать, что, в отличие от хронического панкреатита, острый панкреатит чаще всего имеет умеренное, непрогрессирующее течение (после устранения острого «приступа»). Возникновение внешнесекреторной и/или внутрисекреторной недостаточности поджелудочной железы возможно в 10–15% случаев при тяжелом остром некротическом панкреатите [8]. Необходимо также помнить, что наиболее частые причины развития острого панкреатита — заболевания желчных протоков (38%) и злоупотребление алкоголем [12, 17].
Внешнесекреторная недостаточность поджелудочной железы может появиться не только у больных хроническим панкреатитом (наиболее часто) и муковисцидозом (кистозным фиброзом), но и после резекции желудка по поводу рака и резекции поджелудочной железы по поводу стойкой гиперинсулинемической гипогликемии новорожденных, при воспалительных заболеваниях кишечника, при целиакии (глютеновой энтеропатии, спру), сахарном диабете, синдроме приобретенного иммунодефицита (СПИД), синдроме Шегрена, недостаточности энтерокиназы, при так называемом синдроме «избыточного бактериального роста в тонкой кишке», при различных заболеваниях, в результате которых возникает блокада протоков панкреатодуоденальной зоны конкрементами, а также нарушениях, появляющихся после гастрэктомии, что следует учитывать при проведении дифференциальной диагностики.
Наблюдения показывают, что речь может идти и о других заболеваниях, выходящих на первый план, ухудшающих состояние и сокращающих сроки жизни больных. Своевременное выявление этих заболеваний и адекватное лечение имеют немаловажное значение. Известны случаи, когда за медицинской помощью обращаются больные, у которых хронический панкреатит находится в стадии ремиссии, в то время как ухудшение их состояния в тот или иной период может быть обусловлено другим заболеванием, что необходимо также учитывать при обследовании.
Терапия хронического панкреатита. Лечение больных хроническим панкреатитом в значительной степени зависит от выраженности его обострения (в том числе и от наличия или отсутствия различных осложнений), проявляющегося различной, более или менее выраженной симптоматикой в болевом, диспепсическом, гипогликемическом, так называемых «метаболическом» и/или «желтушном» вариантах. Нередко достаточно точно определить тот или иной клинический вариант не удается.
Основной подход к лечению больных хроническим панкреатитом с целью улучшения их состояния предполагает проведение, если в этом есть необходимость, следующих лечебных мероприятий:
Появление осложнений хронического панкреатита в значительной степени определяет, по мере прогрессирования болезни, и нередко существенно изменяет (усиливает) клинические проявления хронического панкреатита.
При выраженном обострении хронического панкреатита, как известно, в первые 2–3 дня больным рекомендуется воздерживаться от приема пищи, принимать гидрокарбонатно-хлоридные воды (боржоми и некоторые другие) по 200–250 мл до 5–7 раз в день (с целью ингибирования сокоотделения поджелудочной железой). В дальнейшем целесообразно в лечении больных использовать диету, разработанную для 5П стола. В случае необходимости в лечении больных применяются средства, предназначенные для энтерального и парентерального питания. Лишь при выраженном гастро- и дуоденостазе через тонкий резиновый зонд проводится непрерывная аспирация содержимого желудка. По мере улучшения состояния рацион больных постепенно расширяется (до 4–5 раз в сутки), прежде всего увеличивается количество белков. Больным не рекомендуется употреблять жирную и острую пищу, кислые сорта яблок и фруктовых соков, алкогольные и газированные напитки, а также продукты, способствующие или усиливающие явление метеоризма.
В принципе в лечении больных хроническим панкреатитом, в зависимости от их состояния, используются различные лекарственные средства: уменьшающие секрецию поджелудочной железы, чаще всего антацидные препараты (фосфалюгель, маалокс, алмагель и др.); антагонисты Н2-гистаминовых рецепторов (зантак, квамател, гастросидин и др.); ингибиторы протонного насоса (омепразол, рабепразол, эзомепразол, лансопразол и др.); холинолитики (гастроцепин, атропин, платифиллин и др.); ферментные препараты (при обострении хронического панкреатита), при отсутствии внешнесекреторной недостаточности поджелудочной железы — панцитрат 20 000 или креон 25 000 по одной капсуле через каждые 3 ч или по 2 капсулы 4 раза в день в период голодания (в первые 3 дня) и по одной капсуле в начале и в конце приема пищи после возобновления приема пищи. В эквивалентных дозировках могут применяться и другие ферментные препараты, не содержащие в своем составе желчные кислоты [3]: сандостатин и др.; средства, подавляющие активность панкреатических ферментов (контрикал, гордокс, трасилол и др.); спазмолитические препараты (но-шпа, бускопан и др.), прокинетики (мотилиум, церукал и др.), обезболивающие средства (баралгин, нестероидные противовоспалительные препараты и др.), антибиотики, плазмозамещающие растворы (гемодез, реополиглюкин, 5–10% раствор глюкозы и др.) и др.
Ферментные препараты широко используются в лечении больных хроническим панкреатитом с целью торможения секреции поджелудочной железы по принципу так называемой «обратной связи» — повышенная концентрация ферментных (энзимных) препаратов (прежде всего трипсина) в двенадцатиперстной кишке и других отделах тонкого кишечника ведет к снижению выделения холецистокинина, которому в последнее время отводится значительная роль в стимуляции внешнесекреторной функции поджелудочной железы (продукции ферментов). Замечено, что использование ферментных препаратов в лечении больных хроническим панкреатитом у части из них дает возможность уменьшить частоту возникновения и интенсивность болевого синдрома [15]: ингибирование (торможение) секреторной функции поджелудочной железы позволяет снизить внутрипротоковое давление и соответственно уменьшить интенсивность болевого синдрома. Использование ферментов поджелудочной железы до настоящего времени остается основным методом устранения и мальабсорбции.
Для лечения больных с внешнесекреторной недостаточностью поджелудочной железы разработан ряд медикаментозных препаратов, среди которых значительное место отводится ферментным (для проведения заместительной терапии), содержащим значительное количество липазы (до 30 000 ЕД на однократный прием пищи с целью улучшения прежде всего всасывания жиров). Они покрыты специальной оболочкой (внутри которой находятся небольшие по размерам микротаблетки или гранулы), предохраняющей ферменты, прежде всего липазу и трипсин, от разрушения желудочным соком. Эта оболочка быстро разрушается в двенадцатиперстной кишке, а в начальном отделе тощей кишки происходит быстрое «освобождение» ферментов и активация их в щелочной среде. Для этих ферментных препаратов характерно отсутствие желчных кислот, которые способны усиливать секрецию поджелудочной железы и даже могут способствовать появлению диареи.
Заместительная терапия показана при выделении с калом более 1,5 г жира в сутки, а также при наличии стеатореи у больных с диспепсическими проявлениями (поносами) и/или с потерей (снижением) массы тела. При лечении больных с резко выраженной стеатореей (обильный «блестящий» кал) начальная (разовая) доза липазы должна быть не менее 6000 ЕД, при необходимости ее увеличивают до 30 000 ЕД в сутки [3].
В последнее время наиболее часто в лечении больных хроническим панкреатитом с внешнесекреторной недостаточностью поджелудочной железы в России используются панцитрат и креон.
В принципе доза ферментного препарата определяется с учетом степени выраженности внешнесекреторной недостаточности поджелудочной железы, нозологической формы заболевания. Суточная доза ферментного препарата для взрослых больных чаще всего составляет в среднем от 30 000 до 150 000 ЕД. Однако при полной недостаточности внешнесекреторной функции поджелудочной железы доза ферментного препарата увеличивается в зависимости от суточной потребности, что в определенной степени зависит и от массы тела больного. Продолжительность лечения ферментными препаратами определяется лечащим врачом и зависит от состояния больных. Некоторые исследователи [10, 12, 13] рекомендуют назначать ферментные препараты курсом на 2–3 мес с последующим проведением поддерживающей терапии еще в течение 1–2 мес до полного исчезновения симптомов. Очевидно, что для повышения эффективности ферментных препаратов больным целесообразно рекомендовать принимать и препараты, ингибирующие кислотообразование в желудке (см. ниже).
К сожалению, 5–10% больных хроническим панкреатитом с внешнесекреторной недостаточностью поджелудочной железы не реагируют или слабо реагируют на лечение ферментными препаратами [7]. Известно, что при обострении хронического панкреатита возможно более или менее выраженное снижение продукции бикарбонатов, следствием которого является нарушение «защелачивания» в двенадцатиперстной кишке. Именно поэтому в лечении больных со внешнесекреторной недостаточностью поджелудочной железы используются антацидные препараты (алмагель, фосфалюгель, маалокс, гастал, гелусил лак) для нейтрализации кислоты, выделенной обкладочными клетками слизистой оболочки в полость желудка, антагонисты Н2-гистаминовых рецепторов (ранитидин, фамотидин) и ингибиторы протонного насоса (омепразол, лансопразол, рабепразол, эзомепразол) в терапевтических дозировках для ингибирования соляной кислоты (предупреждение инактивации ферментов в двенадцатиперстной кишке). Назначение этих препаратов позволяет повысить эффективность ферментной терапии, в том числе и усилить действие липазы. Снижение желудочной кислотности увеличивает процент жиров, находящихся в эмульгированном состоянии и становящихся более доступными для воздействия липазы.
При решении вопроса о целесообразности/нецелесообразности использования антацидных препаратов в лечении больных, страдающих внешнесекреторной недостаточностью поджелудочной железы, необходимо учитывать следующий факт: антацидные комбинированные средства, содержащие в своем составе магний или кальций, уменьшают эффективность действия ферментных препаратов.
С целью компенсации так называемой «питательной» недостаточности целесообразно использовать среднецепочечные триглицериды, в частности трикарбон, а также витамины группы В и жирорастворимые витамины А, D, E, K.
Для лечения недостаточности внешнесекреторной функции поджелудочной железы многие врачи продолжают применять и панкреатин. Стандартное лечение панкреатином в дозе до 8 таблеток, принимаемых во время еды, позволяет остановить азоторею и уменьшить (но не полностью прекратить) стеаторею [16]. У большей части больных при такой терапии достигается вполне удовлетворительное состояние питания и относительно асимптомное «течение» внешнесекреторной недостаточности поджелудочной железы. В подобных случаях дополнительное включение в лечение больных антагонистов Н2-гистаминовых рецепторов (зантак, квамател, гастросидин) или ингибиторов протонного насоса (к стандартному лечению панкреатином) у большинства больных быстро устраняет (значительно снижает) стеаторею и облегчает мучительную диарею. Аналогичных результатов позволяет достичь использование в лечении больных гидрокарбонатов.
Следует отметить, что при прогрессировании хронического панкреатита с внешнесекреторной недостаточностью поджелудочной железы постепенно может развиться и внутрисекреторная недостаточность поджелудочной железы. Такие факторы, как нарушение питания, включая белковую недостаточность, вызывающие непосредственно прямое или косвенное повреждающее действие на поджелудочную железу, могут поражать и эндокринную часть этого органа [9]. Это объясняется тем, что внешнесекреторная и внутрисекреторная части поджелудочной железы тесно связаны и влияют друг на друга в процессе жизнедеятельности органа в целом.
В терапии эндокринных нарушений, возникающих у части больных хроническим панкреатитом, необходимо учитывать вероятность возникновения гипогликемии и «калорийной» недостаточности, что свидетельствует о нецелесообразности ограничения в рационе больных количества углеводов. Необходимо также помнить, что употребление алкогольных напитков повышает вероятность развития гипогликемии — это следует учитывать при подборе дозировок инсулина.
Ю. В. Васильев, доктор медицинских наук, профессор
ЦНИИ гастроэнтерологии, Москва
По вопросам литературы обращайтесь в редакцию.