Что значит укорочение интервала pq на экг у ребенка
Что значит укорочение интервала pq на экг у ребенка
Несмотря на высокую медицинскую актуальность и общественный резонанс на случаи внезапной сердечной смерти (ВСС) профилактические мероприятия по поводу укороченного интервала PQ, должная диспасеризация, комплексное обследование пациента и профилактика проводятся недостаточно. Это связано со слабой настороженностью при укорочении PQ, вследствие большого количества бессимптомного течения, неунифицированным алгоритмом обследования, недоcтаточной информированностью о механизме формирования интервала PQ и возможной профилактике нарушения работы AV соединения.
Ведущим в формировании интервала PQ является не время проведения импульса от синусового узла к AV узлу, по основным или дополнительным путям, а время задержки импульса в самом AV узле. Одним из механизмов формирования укороченного интервала PQ является нарушение работы AV соединения, выражающееся в уменьшении времени задержки импульса из синусового узла [4].
Причинами, нарушающими работу AV соединения и приводящих к укорочению интервала PQ, могут быть, как функциональные нарушения в организме в целом, так и структурные нарушения сердца
(рис. 1).
Cтруктурные нарушения в сердце встречаются практически у всех лиц с феноменом. укороченого интервала PQ.[5][6] Дополнительные анатомические образования (МАРС) в серце, не влияющие на внутрисердечную гемодинамику, могут быть источником повышения электрической активности клеток миокарда в местах этих образований. Функциональные нарушения в организме, нарушая функцию AV соединения, активизируют аритмогенные механизмы и способствуют переходу феномена укороченого интервала PQ в синдром CLC.
Оценка риска нарушения ритма проводится по индексу PQs, а не по интервалу PQ. Риск внезапного нарушения ритма при тахикардии возможен при любом интервале PQ. Доля риска при разном интервале PQ возрастает по мере укорочения интервала. У лиц с абсолютно укороченным интервалом PQ, риск встречается в 70 % случаев, при относительном укорочении PQ в 40 % и при нормальном PQ в 7 %. [4] Это объясняется тем, что риск нарушения ритма связан не со временем укорочения интервала PQ, а с уменьшением времени сегмента PQ. Укорочение сегмента PQ создает условия для возникновения внутрисердечного гемодинамического конфликта между предсердиями и желудочками во время их систолы. Объективизировать наличие и степень риска можно с помощью индекса PQs, отображающего в процентах долю сегмента PQ ко всему интервалу PQ. В норме такое соотношение составляет 25 % и более как в покое, так и при учащении ЧСС [4]. Чем ниже индекс PQs, тем выше риск нарушения ритма сердца при тахикардии. У лиц с укороченным интервалом PQ необходимо проводить оценку и степень риска, как в покое, так и после нагрузки т.к. наиболее яркое снижение индекса PQs происходит после нее.
Изменение работы АV соединения чаще всего является следствием нарушения регуляции со стороны ВНС, нарушения электролитного баланса, нарушения клеточного метаболизма кардиомиоцитов. [2, 6]. Устраняя эти функциональные нарушения можно профилактировать переход феномена укороченого PQ в синдром CLC, уменьшать риск нарушения ритма сердца приводящего к внезапной сердечной
смерти.
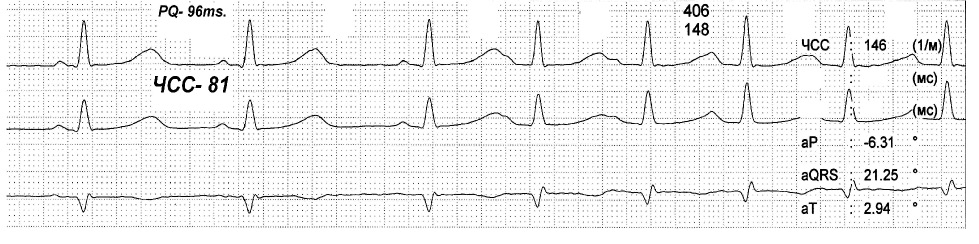
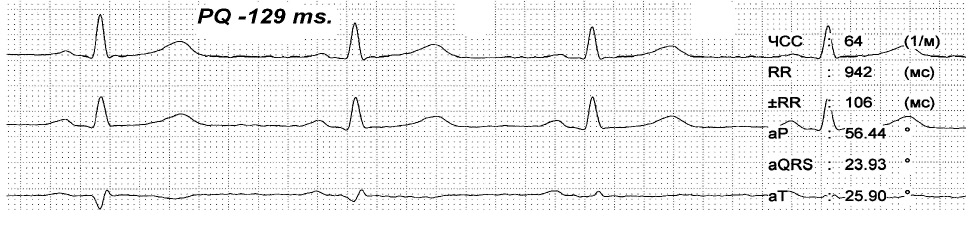
На представленных ЭКГ (рис. 2, 3) зарегистрирован синусовый ритм с ЧСС 81 в 1 минуту и интервалом PQ 96 мс, который после экстрасистолы, прерывается пароксизмом предсердной тахикардии с ЧСС 146 в 1 минуту. При вагусном воздействии синусовый ритм восстановился с ЧСС 64 в 1 минуту и PQ до 129 мс. Данный пример показывает, что функциональные нарушения выступают главным фактором срыва ритма сердца и устранение их приводит к нормализации в том числе и интервала PQ.
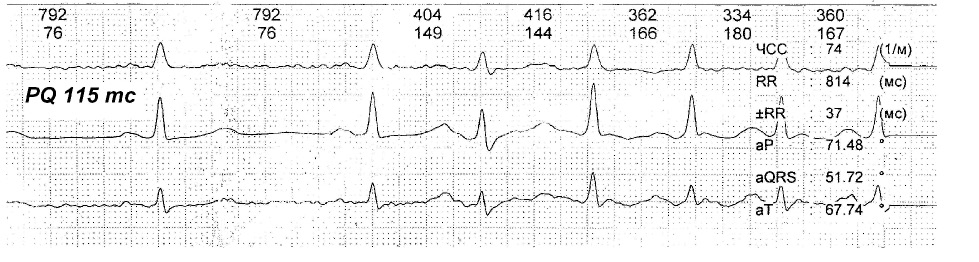
Данная ЭКГ (рис. 4) демонстрирует важность профилактики аритмогенных факторов у лиц с укороченным интервалом PQ, так как даже простая предсердная экстрасистола способна вызвать срыв ритма сердца в пароксизмальную тахикардию.
Цель и задачи. Целью данного исследования явилось изучение, у лиц с укороченным интервалом PQ, динамики течения этой патологии, как без вмешательства в неё, так и при проведении профилактических мероприятий. Профилактическими мероприятиями проверялась эффективность применения кардиопротекторов для нормализации клеточного метаболизма кардиомиоцитов и работы AV соединения.
Материалы и методы исследования
При проведении в 2013 году профилактического осмотра учащихся 16-19 лет в 14,4 % случаях был выявлен укороченный интервал PQ. Выявленный контингент с помощью индекса PQs был разделен на две группы: лица без риска нарушения ритма при тахикардии (30 %) и лица с риском (70 %). Для проведения исследования были отобраны 30 человек с укороченным интервалом PQ и риском внезапного нарушения ритма при тахикардии, у которых затем отслеживалась естественная динамика ЭКГ в течение года, результаты которой представлены в табл. 1.
Синдром укороченного интервала QT
Синдром укороченного интервала QT — это новый и еще недостаточно изученный вариант нарушения ритма, который сегодня выделяется как важный проаритмогенный фактор и предиктор внезапной сердечной смерти. Развитие этого состояния связывают с несколькими генетическими мутациями. У большинства больных синдром протекает без клинических проявлений, реже он манифестирует головокружениями, предобморочными и синкопальными состояниями. С диагностической целью проводятся ЭКГ, суточное мониторирование по Холтеру, другие инструментальные методы (Эхо-КГ, кардиальное ЭФИ). Единственный эффективный вариант лечения — установка дефибриллятора-кардиовертера.
МКБ-10
Общие сведения
В клинической кардиологии более известен синдром удлиненного QT, который зачастую связан с внезапной смертью молодых людей. Обратное состояние ‒ синдром укороченного интервала QT ‒ было описано только в 2000 г., а детальные клинические наблюдения за пациентами с такой патологией проведены в 2005 г. Истинная частота встречаемости этого типа расстройств ритма не установлена из-за сложности диагностики и отсутствия ярких клинических признаков, однако ученые предполагают большую распространенность проблемы в популяции.
Причины
Большинство ученых сходятся во мнении, что развитие синдрома укороченного QT связано с генетически детерминированными нарушениями процесса возбуждения в проводящей системе сердца. Это объясняет частые семейные случаи внезапной смерти при отсутствии органических кардиальных патологий. Мутации наследуются по аутосомно-доминантному типу. Выделяют следующие типы поврежденных генов, ответственных за возникновение синдрома:
Помимо генетических мутаций, уменьшению интервала могут способствовать внешние факторы. Наиболее опасными считаются учащение сердцебиения, повышение температуры тела, увеличение содержания калия и кальция в крови. Независимым фактором риска является дисбаланс вегетативной нервной системы с преобладанием тонуса симпатических нервов.
Патогенез
Электрофизиологическая основа синдрома укороченного интервала QT — ускорение второй фазы потенциала действия в миокарде правого желудочка. Патология возникает вследствие генетически обусловленного дефекта калиевых каналов, что приводит к усиленному выходу калиевых ионов из внутриклеточной жидкости, ионному дисбалансу. Роль в патогенезе синдрома играет гиперсимпатикотония, которая угнетает работу кальциевых каналов и усугубляет имеющиеся нарушения.
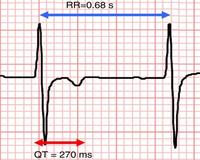
Чтобы определить, насколько укороченным является интервал, существует специальная формула, которая выглядит как «656/(1+ЧСС/100)». По этой формуле рассчитывается нормальный интервал в миллисекундах (мс) при соответствующей частоте сердечных сокращений. Синдром укороченного интервала устанавливается, если показатель составляет менее 88% от нормы. Выделено 2 варианта заболевания: постоянное идиопатическое укорочение, парадоксальное (брадизависимое) уменьшение интервала QT.
Симптомы
Главным клиническим проявлением синдрома служат синкопальные состояния — кратковременные эпизоды потери сознания, возникающие в сочетании с аритмией, нарушениями кровоснабжения головного мозга. Несмотря на быстроту развития симптоматики, при синкопе выделяется 3 последовательных фазы: пресинкопальное состояние, собственно синкопе постсинкопальное состояние. Большинство случаев начинаются в момент физической нагрузки или сразу после ее прекращения.
Пресинкопальная (липотимическая) фаза длится до нескольких минут. Пациенты ощущают внезапную нарастающую слабость, тошноту, головокружение и мелькание «мушек» перед глазами. Как правило, беспокоят шум и заложенность в ушах, человек предчувствует, что скоро он потеряет сознание. Кардиогенному обмороку могут предшествовать стеснение в грудной клетке, чувство нехватки воздуха, ощущение замирания сердца.
Второй этап представляет собой обморок — потерю сознания с резким снижением мышечного тонуса, вследствие чего человек падает. Объективно отмечается бледность кожных покровов, снижение АД, слабая наполненность пульса. Кардиогенное синкопе продолжается несколько минут, после чего сознание возвращается к больному. Постсинкопальный период длится от нескольких минут до нескольких часов, проявляется слабостью, повышенной потливостью, неуверенностью движений.
Осложнения
Диагностика
При физикальном обследовании врачу-кардиологу не удается обнаружить признаки, патогномоничные для синдрома укороченного QT. Исключение составляет сочетание патологии с фибрилляцией предсердий или желудочков, которая характеризуется выраженными объективными симптомами. Для диагностики нарушения длины интервала пациенту назначается расширенное обследование, куда входят следующие методы:
Генетическое исследование. При секвенировании генома можно обнаружить типичные для данного синдрома мутации, однако ввиду недостаточного объема данных по этому заболеванию и сложности исследования генетические тесты используются ограниченно.
Лечение синдрома укороченного интервала QT
При укороченном интервале QT стандартные противоаритмические препараты не демонстрируют должной эффективности, поэтому их применение нецелесообразно. Современные научные данные показывают позитивное действие алкалоидов коры хинного дерева на удлинение рефрактерного периода желудочков, предупреждения вентрикулярных аритмий. Основным методом остается хирургическое лечение — имплантация кардиовертера-дефибриллятора, которая проводится при:
Кардиовертер-дефибриллятор (ИКД) устанавливается малоинвазивным методом с использованием эндоваскулярного доступа. Такой способ сокращает период реабилитации пациентов, снижает риск послеоперационных осложнений. В периоде восстановления больным необходимо выполнять рекомендации по двигательному режиму и физическим нагрузкам, регулярно посещать кардиолога для контроля сердечной деятельности.
Прогноз и профилактика
Прогноз зависит от того, насколько укороченным при расчётах является QT, наличием или отсутствием клинических симптомов болезни, состоянием сердечно-сосудистой системы. При ранней диагностике и постановке ИКД прогноз относительно благоприятный. Для снижения риска жизнеугрожающих нарушений ритма пациентам с синдромом укороченного QT рекомендовано избегать тяжелых физических нагрузок, сильных эмоциональных стрессов. Эффективные меры первичной профилактики пока не разработаны.
Синдром преждевременного возбуждения (I45.6)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Синдромы предвозбуждения (преждевременного возбуждения) желудочков представляют собой результат врожденных нарушений в проводящей системе сердца, связанных с наличием дополнительных аномальных проводящих путей между миокардом предсердий и желудочков, часто сопровождаются развитием пароксизмальных тахикардий.
В клинической практике наиболее часто встречаются 2 синдрома (феномена) предвозбуждения:
Клиническое значение синдромов предвозбуждения определяется тем, что при их наличии нарушения сердечного ритма (пароксизмальные тахикардии) развиваются часто, протекают тяжело, иногда с угрозой для жизни больных, требуя особых подходов к терапии.
Диагностика синдромов предвозбуждения желудочков основывается на выявлении характерных признаков ЭКГ.
Синдром CLC (Клерка — Леви — Кристеско) обусловлен наличием дополнительного аномального пути проведения электрического импульса (пучка Джеймса) между предсердиями и пучком Гиса.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Существует два типа синдрома WPW:
Этиология и патогенез
Синдромы предвозбуждения желудочков обусловлены сохранением в результате незавершенной в эмбриогенезе перестройки сердца дополнительных путей проведения импульса.
Наличие дополнительных аномальных проводящих путей при синдроме WPW (пучки, или пути, Кента) является наследственным нарушением. Описана связь синдрома с генетическим дефектом в гене PRKAG2, расположенном на длинном плече 7 хромосомы в локусе q36. Среди кровных родственников больного распространенность аномалии повышена в 4-10 раз.
Синдром WPW нередко (до 30% случаев) сочетается с врожденными пороками сердца и другими сердечными аномалиями такими как аномалия Эбштейна (представляет смещение трикуспидального клапана в сторону правого желудочка с деформацией клапанов; генетический дефект при этом предположительно локализован на длинном плече 11 хромосомы), а также стигмами эмбриогенеза (синдром дисполазии соединительной ткани). Известны семейные случаи, при которых чаще встречаются множественные дополнительные пути и повышен риск внезапной смерти. Возможны сочетания синдрома WPW с генетически детерминированной гипертрофической кардиомиопатией.
Проявлению синдрома WPW способствуют нейроциркуляторная дистония и гипертиреоз. Синдром Вольффа—Паркинсона—Уайта может проявляться также на фоне ИБС, инфаркта миокарда, миокардитах различной этиологии, ревматизме и ревматических пороках сердца.
Синдром СLC также является врожденной аномалией. Изолированное укорочение интервала PQ без пароксизмальных наджелудочковых тахикардий может развиваться при ИБС, гипертиреозе, активном ревматизме и носит доброкачественный характер.
Суть синдрома (феномена) преждевременного возбуждения желудочков состоит в аномальном распространении возбуждения от предсердий к желудочкам по так называемым дополнительным путям проведения, которые в большинстве случаев частично или полностью «шунтируют» АВ-узел.
В результате аномального распространения возбуждения часть миокарда желудочков или весь миокард начинают возбуждаться раньше, чем это наблюдается при обычном распространении возбуждения по АВ-узлу, пучку Гиса и его ветвям.
В настоящее время известны несколько дополнительных (аномальных) путей АВ-проведения:
Наличие дополнительных (аномальных) путей приводит к нарушению последовательности деполяризации желудочков.
Образовавшись в синусовом узле и вызвав деполяризацию предсердий, импульсы возбуждения распространяются к желудочкам одновременно через предсердно-желудочковый узел и добавочный проводящий путь.
В связи с отсутствием физиологической задержки проведения, свойственной АВ-узлу, в волокнах добавочного пути распространившийся по ним импульс достигает желудочков раньше, чем тот, который проводится через АВ-узел. Это обусловливает укорочение интервала PQ и деформацию комплекса QRS.
Однако основное клиническое значение дополнительных путей проведения состоит в том, что они нередко включаются в петлю кругового движения волны возбуждения (re-entry) и способствуют, таким образом, возникновению наджелудочковых пароксизмальных тахикардий.
В настоящее время предлагается преждевременное возбуждение желудочков, не сопровождающееся возникновением пароксизмальной тахикардии, называть “феноменом предвозбуждения”, а случаи, когда имеются не только ЭКГ-признаки предвозбуждения, но и развиваются пароксизмы наджелудочковой тахикардии — “синдромом предвозбуждения”, однако ряд авторов не согласны с таким разделением.
Как уже упоминалось выше, при синдроме WPW аномальный импульс возбуждения распространяется по пучку Кента, который может быть расположен справа или слева от атриовентрикулярного узла и пучка Гиса. В более редких случаях аномальный импульс возбуждения может распространяться через пучок Джеймса (соединяет предсердие с конечной частью АВ узла или с началом пучка Гиса), или пучок Махайма (проходит от начала пучка Гиса к желудочкам). При этом ЭКГ имеет ряд характерных особенностей:
Эпидемиология
Признак распространенности: Крайне редко
Распространённость синдрома WPW составляет по разным данным от 0.15 до 2%, синдром СLC выявляется приблизительно у 0.5% взрослого населения.
Наличие дополнительных путей проведения обнаруживают у 30% пациентов с суправентрикулярной тахикардией.
Чаще синдромы предвозбуждения желудочков встречаются среди мужчин. Синдромы предвозбуждения желудочков могут проявляться в любом возрасте.
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Клинически синдромы предвозбуждения желудочков не имеют специфических проявлений и сами по себе не оказывают влияния на гемодинамику.
Клинические проявления синдромов предвозбуждения могут наблюдаться в различном возрасте, спонтанно или после какого-либо заболевания; до этого момента пациент может быть асимптоматичен.
Синдром Вольффа-Паркинсона-Уайта часто сопровождается различными нарушениями сердечного ритма:
У больных с синдромом CLC также имеется повышенная склонность к возникновению пароксизмальных тахикардий.
Диагностика
Характерные особенности ЭКГ при синдроме WPW
ЭКГ при синдроме WPW (тип А):
ЭКГ при синдроме WPW (тип Б):
Синдромы CLC и WPW часто являются причиной ложноположительных результатов при проведении нагрузочных проб.
В связи с распространением в последние годы хирургических методов лечения больных с синдромом WPW (деструкция аномального пучка) постоянно совершенствуются способы точного определения его локализации. Наиболее эффективными являются методы внутрисердечного ЭФИ, в частности эндокардиальное (предопреационное) и эпикардиальное (интраоперационное) картирование.
При этом с помощью сложной методики определяют область наиболее ранней активации (предвозбуждения) миокарда желудочков, которая соответствует локализации дополнительного (аномального) пучка.
Электрофизиологическое исследование сердца (ЭФИ) используется у пациентов с синдромом WPW в следующих целях:
— С целью оценки электрофизиологических свойств (способности к проведению и рефрактерные периоды) дополнительных аномальных путей и нормальных проводящих путей.
— С целью определения количества и локализация добавочных путей, что необходимо для проведения дальнейшей высокочастотной аблации.
— С целью выяснения механизма развития сопутствующих аритмий.
— С целью оценки эффективности медикаментозной или аблационной терапии.
В последние годы с целью точного определения локализации аномального пучка применяют методику поверхностного многополюсного ЭКГ-картирования сердца, которая в 70–80% случаев также позволяет ориентировочно определить местоположение пучков Кента. Это существенно сокращает время интраоперационного выявления дополнительных (аномальных) пучков.
Дифференциальный диагноз
Осложнения
Осложнения синдромов предвозбуждения желудочков
К факторам риска внезапной смерти при WPW-синдроме относят:
— Длительность минимального интервала RR при мерцательной аритмии менее 250 мс.
— Длительность эффективного рефрактерного периода дополнительных путей менее 270 мс.
— Левосторонние дополнительные пути или несколько дополнительных путей.
— Наличие симптоматичной тахикардии в анамнезе.
— Наличие аномалии Эбштейна.
— Семейный характер синдрома.
— Рецидивирующее течение синдромов предвозбуждения желудочков.
Лечение
Синдромы предвозбуждения желудочков не требуют лечения при отсутствии пароксизмов. Однако необходимо наблюдение, так как нарушения ритма сердца могут проявиться в любом возрасте.
Купирование пароксизмов ортодромной (с узкими комплексами) реципрокной наджелудочковой тахикардии у больных с синдромом WPW проводят также, как и других наджелудочковах реципрокных тахикардий.
Антидромные (с широкими комплексами) тахикардии купируются аймалином 50 мг (1.0 мл 5% раствора); эффективность аймалина при пароксизмальных наджелудочковых тахикардиях неуточненной этиологии заставляет с большой вероятностью подозревать WPW. Может быть эффективно также введение амиодарона 300 мг, ритмилена 100 мг, новокаинамида 1000 мг.
В случаях, когда пароксизм протекает без выраженных расстройств гемодинамики и не требует экстренного купирования, вне зависимости от ширины комплексов при синдромах предвозбуждения особо показан амидарон.
Препараты IC класса, «чистые» антиаритмики III класса при WPW-тахикардиях не используются в связи с высокой опасностью свойственного им проаритмического эффекта. АТФ может успешно купировать тахикардию, но должен применяться с осторожностью, так как может спровоцировать мерцательную аритмию с высокой ЧСС. Верапамил также следует использовать с особой осторожностью (опасность нарастания ЧСС и трансформации аритмии в мерцание предсердий!) – только у пациентов с успешным опытом его применения в анамнезе.
Мерцание предсердий при участии дополнительных путей проведения представляет реальную опасность для жизни вследствие вероятности резкого учащения сокращений желудочков и развития внезапной смерти. Для купирования фибрилляции предсердий в данной экстремальной ситуации используют амиодарон (300 мг), прокаинамид (1000 мг), аймалин (50 мг) или ритмилен (150 мг). Нередко фибрилляции предсердий с высокой ЧСС сопровождается выраженными нарушениями гемодинамики, что обусловливает необходимость в неотложной электрической кардиоверсии.
Радиочастотная катетерная абляция добавочных путей является в настоящее время основным методом радикального лечения синдрома преждевременного возбуждения желудочков. Перед выполнением абляции проводятэлектрофизиологическое исследование (ЭФИ) для точного определения места нахождения добавочного пути. При этом следует иметь в виду, что таких путей может быть несколько.
Успех лечения, даже при наличии нескольких добавочных путей, достигается примерно в 95 % случаев, а частота осложнений и летальность составляют менее 1 %. Одним из наиболее тяжелых осложнений является возникновение предсердно-желудочковой блокады высокой степени при попытке абляции добавочного пути, расположенного вблизи предсердно-желудочкового узла и пучка Гиса. Риск рецидивов не превышает 5—8 %. Необходимо отметить большую экономичность катетерной абляции по сравнению с длительной медикаментозной профилактикой и операцией на открытом сердце.
Показания к проведению высокочастотной аблации:
Что значит укорочение интервала pq на экг у ребенка
Для оценки сердечной деятельности в современной медицине используется множество методов диагностики и среди них не потерял своей актуальности самый старый метод – электрокардиография. За более чем столетнее применение eё в практике все элементы явной патологии работы сердца практически выявлены, изучены, доказаны. Однако не все акценты в отношении ЭКГ здорового человека еще расставлены. Необходимо дальнейшее изучение всех аспектов сердечной деятельности здорового человека, с активным выявлением начальных форм развивающейся патологии, при которой человек чувствует себя еще здоровым, но уже имеет различные риски нарушения работы сердца.
Одной такой актуальной темой в кардиологии являются доклинические нарушения работы AV соединения в здоровом сердце. Профилактируя эти нарушения можно уводить человека из зоны риска внезапной сердечной смерти при укороченном интервале P-Q и уводить от перспективы установки кардиостимулятора вследствие AV блокады [3].
Для оценки работы AV соединения, в задачи которого входит, получение импульса из синусового узла и должной задержки его перед отправкой в желудочки сердца используется ЭКГ показатель в виде интервала P-Q. Общей нормой времени для интервала P-Q считается диапазон от 120 до 200 мс. Все, что ниже и выше этого диапазона является патологией с должными клиническими проявлениями и диагнозами. Все интервалы P-Q находящиеся внутри этого диапазона безоговорочно принимаются за норму без всякой связи с имеющейся ЧСС [1].
Соматическая патология сердца в большинстве своем имеет длительный доклинический период формирования патологии. При таком широком временном диапазоне общей нормы для интервала P-Q (120-200 мс.) становится невозможным диагностировать начальные этапы патологии AV соединения. Находясь в зоне мнимой нормы, человек естественно не предпринимает мер профилактического порядка для предупреждения развития патологии AV соединения. Поэтому актуальной необходимостью является оценка интервала P-Q не в широком диапазоне общепринятой временной нормы, а в сравнении с должным интервалом P-Qc, скоригированным по ЧСС.
Исходя из физиологии сокращения сердца, где для отдельных этапов его сокращения (систола желудочков) используется показатель при конкретной ЧСС (Q-Tc), становится возможным и определение должного интервала P-Q скоригированного под конкретную ЧСС.
Цель и задачи исследования
Найти способ сужения широких рамок временного норматива интервала P-Q с целью возможности ранней диагностики нарушения работы AV соединения с помощью определения должного интервала P-Qс скоригированного под конкретнуюю ЧСС, по аналогии определения должного значения интервала Q-Tс.
Материалы и методы исследования
В процессе исследования были проанализированы 500 электрокардиограмм лиц с нормальной ЭКГ и с нарушением работы AV соединения в виде ускорения – замедления AV проводимости. Анализ проводили с применением расчетов должного интервала P-Q, определения доли интервала P-Q в общей систоле сердца и ее динамики в процессе изменения ЧСС.
Результаты исследования и их обсуждение
С точки зрения физиологии сердце в организме человека работает как двухтактный насос. Сначала сокращаются предсердия, выталкивая кровь в желудочки сердца, затем сокращаются желудочки, выталкивая кровь в аорту, легочную артерию. Этот процесс отображен на ЭКГ в виде электрической систолы сердца, занимающей отрезок ЭКГ от начала зубца Р до окончания зубца Т.
Время общей систолы сердца состоит из времени систолы желудочков, систолы предсердий с паузой между ними. [8] Сокращение желудочков представлено на ЭКГ отрезком в виде комплекса QRS-T. Сокращение предсердий представлено на ЭКГ зубцом Р. Между систолами предсердий и желудочков находится сегмент PQ, представляющий паузу между сокращениями.
Процентное соотношение интервала P-Q к общей систоле сердца в норме и патологии в виде индекса P-Q/P-T