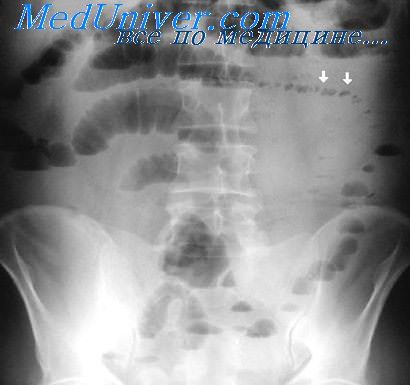
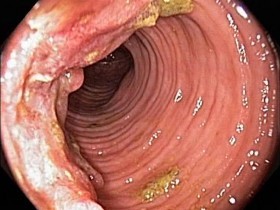
Что значит циркулярное образование
Что значит циркулярное образование
При доброкачественных опухолях на уровне поражения сохраняется эластичность стенки и ее сократительная способность, а супрастенотическое расширение просвета кишки над опухолью отсутствует. Пораженный опухолью участок стенки кишки переходит в нормальную зону постепенно, без резких границ. При изъязвлении доброкачественной опухоли в центре образуемого ею дефекта наполнения выявляется стойкое депо бария (ниша) неправильной формы, глубина которого превышает ширину.
С усилением некроза в дальнейшем может развиться очень глубокое изъязвление, превышающее предполагаемые размеры пораженной стенки кишки. При лейомиомах, растущих преимущественно кнаружи, образуется большая полость некроза, обычно сообщающаяся с кишкой узким кратером, через который в нее из кишки может проникать бариевая взвесь или газ. Описанные выше рентгенологические симптомы, свойственные доброкачественным опухолям, лучше выявляются в условиях двойного контрастирования кишечника.
В отличие от истинного изъязвления ложные ниши непостоянны, располагаются не в центре опухоли и в процессе исследования меняют свою форму и величину либо исчезают.
Доброкачественные опухоли кишечника дифференцируют от инородных тел, копролитов, остатков кала, внутрикишечных газовых и масляных пузырей, обызвеств-ленных сосудов и лимфатических узлов, воспалительных инфильтратов, злокачественных опухолей, а также от эндометриоза кишечника, сопровождающегося сужением просвета кишки и образованием эндометриальных узлов, которые располагаются преимущественно в подслизистом и мышечном слоях и увеличиваются во время менструации.
Злокачественному поражению кишечника сопутствуют деформация и неравномерное сужение просвета кишки, ригидность стенок, разрушение складок слизистой оболочки, а также нарушения двигательной и эвакуаторной функций. Раковое сужение просвета кишки имеет асимметричную форму, неровные и нечеткие контуры. Лишь при подслизистом росте с циркулярным распространением опухоли сужение кишки может быть достаточно симметричным, а контуры относительно ровными. Дефект наполнения, обусловленный экзофитным (узловатым) раком, характеризуется неправильностью формы, неровными, полициклическими очертаниями.
Пораженный опухолью участок тонкой кишки не перистальтирует, а толстой — лишен гаустр. Граница между пораженной (ригидной) и здоровой частью кишки имеет уступообразный вид (симптом подрытости контуров). Просвет кишки над опухолью, как правило, расширен. При значительном стенозе появляются признаки частичной кишечной непроходимости. Полная же непроходимость при злокачественных опухолях кишечника наблюдается редко. Рельеф слизистой оболочки в зоне поражения теряет изоморфность. Складки могут отсутствовать или замещаться рельефом поверхности самой опухоли («злокачественный рельеф»).
На границе с опухолью нередко удается обнаружить разрушение (обрыв) складок. При изъязвлении опухоли дополнительно выявляется раковая ниша. Обычно она располагается не в центре опухоли, а ближе к ее дистальному краю, имеет неправильную форму с бухтообразными очертаниями и не выводится за пределы контура кишки. Продольный размер такой ниши превышает ее поперечник и глубину, а массивный инфильтративный (опухолевый) вал у основания имеет неровные, фестончатые очертания. Лишь на ранних стадиях развития блюдцеобразного (язвенного) рака ниша может находиться в центре дефекта наполнения и иметь почти правильную форму.
В отличие от доброкачественных опухолей, которые, увеличиваясь, оттесняют соседние органы, большинство злокачественных опухолей инфильтрирует прилежащие к ним органы и ткани. Крупные (коллоидные) опухоли толстой кишки могут обызвествляться. Отложения извести обусловливают крапчатый рисунок опухоли. Иногда они располагаются в виде циркулярных полосок, хорошо выявляющихся на рентгенограмме.
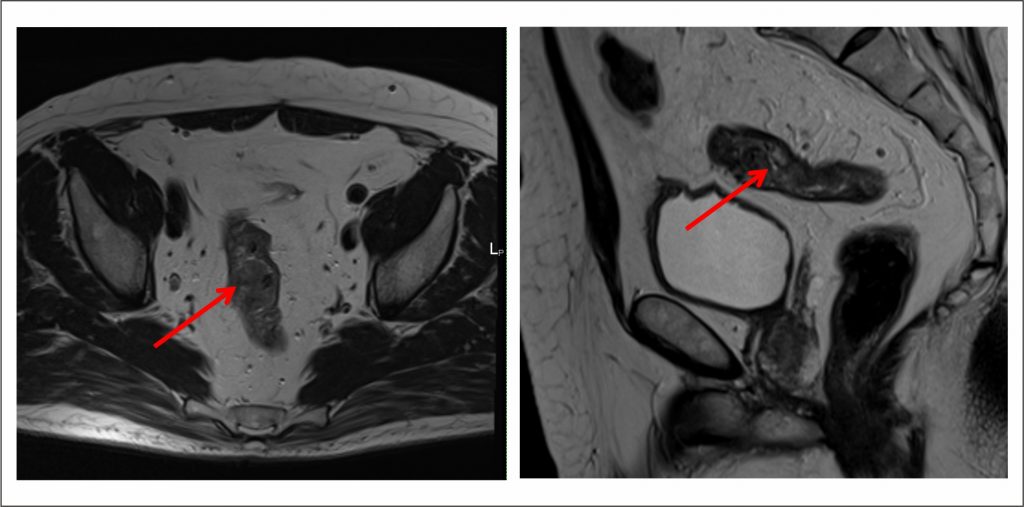
Циркулярная опухоль прямой кишки
Особенности циркулярной опухоли прямой кишки, методы диагностики заболевания, лечение и прогноз.
Что такое циркулярная опухоль прямой кишки
Как выявляется циркулярная опухоль?
Методы диагностики, применяемые для этой формы рака прямой кишки не отличаются от стандартных протоколов, используемых при других опухолях кишки:
Как уже упоминалось, обычно данная опухоль располагается в ректосигмоидном отделе прямой кишки (место, где сигмовидная кишка, изгибаясь, переходит в ампулу прямой кишки). Диаметр просвета кишки (по сравнению с нижними отделами ампулы) относительно небольшой, раковые ткани еще больше уменьшают его. Стенка кишки из-за распространения злокачественного процесса становится ригидной (теряет способность растягиваться), что мешает нормальному прохождению твердых каловых масс, появляются признаки кишечной непроходимости (вздутие, дискомфорт в животе, метеоризм, затруднение при дефекации или отсутствие стула).
Другими признаками опухоли могут быть:
Степень выраженности этих признаков зависит от размера и стадии рака.
Лечение и прогноз при циркулярной опухоли прямой кишки
Циркулярная опухоль относится к эндофитным опухолям (в начальных стадиях развития). Она диффузно инфильтрирует (прорастает) стенку кишки. По ходу развития процесс распространяется в просвет кишки (приобретает экзофитный характер роста). Может поражать параректальную клетчатку и смежные органы (это может быть задняя стенка влагалища, предстательная железа, семенные пузырьки). Опухоли, как правило, из малодифференцированных клеток, для них характерен быстрый рост и агрессивное поражение подлежащих тканей. Объем лечения определяется после гистологического определения типа опухолевых клеток (биопсии), установления (по возможности) границ опухоли, наличия метастаз. В зависимости от локализации может быть применена брюшно-анальная резекция, чрезбрюшная резекция или брюшно-промежностная экстирпация с предварительным облучением для стабилизации роста опухоли и улучшения прогноза.
Врачи Университетской клиники МГУ им. М.В. Ломоносова в работе
Доброкачественные опухоли прямой кишки
Доброкачественные опухоли прямой кишки – это локальная плюс-ткань, образование которой связано с активным делением клеток слизистой или других слоев органа. Такие новообразования могут создавать механическое препятствие для продвижения каловых масс, а также могут повышать онкологические риски.
Описание заболевания
Доброкачественные опухоли прямой кишки имеют высокую степень дифференцировки, поэтому по строению похожи на нормальные клетки структур прямой кишки. Такие новообразования не метастазируют и не инфильтрируют окружающие ткани. В этом их главные отличия от злокачественных опухолей. Однако в некоторых доброкачественных образованиях на определенном этапе могут возникнуть мутации, которые предрасполагают к развитию рака прямой кишки. Этим и объясняется повышенное внимание проктологов к подобным опухолям.
К тому же, доброкачественные новообразования могут достигать больших размеров и приводить к закупорке просвета кишечника. Так развивается кишечная непроходимость, которая зачастую является показанием к срочной операции. Поэтому важна своевременная диагностика и лечение.
Доброкачественные опухоли прямой кишки по гистологическому строению бывают 3 видов.
В терминальном отделе толстой кишки могут развиваться новообразования неэпителиального происхождения. Это:
Количество доброкачественных новообразований может быть разным. Поэтому выделяют одиночные и множественные опухоли прямой кишки.
Симптомы
Большинство доброкачественных опухолей прямой кишки протекают бессимптомно. И эти поражения выявляются случайно при проведении эндоскопического исследования. Однако небольшая часть этих новообразований может озлокачествляться, что и является наиболее частой причиной возникновения колоректального рака.
Чтобы прогнозировать вероятность злокачественной трансформации, требуется определение степени дисплазии по результатам морфологического анализа. Тяжелая дисплазия в сочетании с размерами опухоли более 1 см ассоциирована с высокой частотой развития рака прямой кишки. Эти риски возрастают, если морфология опухоли представлена преимущественно ворсинчатым компонентом. Канцерогенез связан с определенными мутациями в аденоматозных клетках.
В тех случаях, когда доброкачественные опухоли имеют клиническое проявление, основные симптомы могут быть следующими:
Причины
Основными причинными факторами, приводящими к развитию доброкачественных опухолей прямой кишки, являются:
Рак прямой кишки
Рак прямой кишки – что это такое?
Это злокачественное онкологическое заболевание происходит из эпителия прямой кишки. Этой опухоли присущи характерные черты любого злокачественного образования – быстрый рост, прорастание в соседние ткани, метастазирование.
Подвержены болезни мужчины и женщины в равной степени. Рост числа заболевших отмечается с 45 лет, а пик заболеваемости приходится на 75-летних.
О заболевании
Слизистая оболочки конечного участка толстой кишки покрыта цилиндрическим эпителием с большим количеством желез. Их клетки продуцируют слизь. Под влиянием факторов риска появляются патологические клетки с бесконтрольным делением и утратой механизма апоптоза – запрограммированной гибели. Постепенно из них формируется опухоль прямой кишки.
Предположительно установлены причины рака прямой кишки:
Виды рака прямой кишки
Тип опухоли определяется ее локализацией:
Характер роста опухоли может быть:
По гистологической картине новообразование бывает:
Симптомы рака прямой кишки, первые признаки
Обсуждение проблем прямой кишки для многих людей является чем-то постыдным. Поэтому первые признаки патологии часто остаются без должного внимания. Начальные симптомы рака прямой кишки – изменения характера стула. Появляется частая смена запора и диареи, меняется форма кала. Он становится значительно тоньше, чем раньше. Беспокоят чувство неполной дефекации, неприятные ощущения, повышенное образование газов.
Развитие опухолевого процесса вызывает отдаленные признаки рака прямой кишки:
На начальных стадиях проявления болезни может не быть. При выявлении анемии неизвестного происхождения стоит искать причину скрытого кровотечения. Возможно, это рак.
Поздние стадии характеризуются поражением других органов:
Как выглядит рак прямой кишки – фото
На фото рака прямой кишки можно заметить, что он значительно сужает просвет кишечника. Это является причиной запоров, переполненного живота, метеоризма.
На этом фото карцинома растет инфильтративно, охватывая стенку.
Диагностика
После обращения к врачу, определяют симптомы, которые беспокоят пациента и позволяют предположить болезнь ректального отдела.
Стадии рака прямой кишки
Течение ракового процесса при отсутствии должного лечения прогрессирует. Стадия определяется по степени поражения самого кишечника, прорастанием ее через стенку, наличием метастазов в лимфоузлах, отдаленных поражениях других органов.
В связи с этим опухоли делят на 4 стадии. Такое распределение универсально для любых злокачественных опухолей.
1 стадия – опухоль небольших размеров, растет на слизистом слое, не поражает соседние органы и лимфоузлы.
2 стадия делится на А и Б. 2А – это поражение от трети до половины окружности кишечной трубки, но растет строго в стенке или просвете, метастазов нет. 2Б – размер очага такой же, но есть метастазы в околокишечных лимфоузлах.
3А – опухоль занимает более половины окружности кишки, прорастает через все слои и околокишечную клетчатку. Могут быть единичные метастазы в ближайших лимфоузлах.
3Б – любой размер опухоли, метастазы в отдаленных лимфоузлах, принимающих лимфу от ректальной области.
4 стадия – метастазы распространяются по внутренним органам и отдаленным лимфатическим узлам. Размер первичной опухоли может быть любой.
Методы лечения рака прямой кишки
Небольшой размер опухоли и ее прорастание только через слизистый и подслизистый слой прямой кишки, не затрагивая мышечный и серозный, позволяет выполнить хирургическое удаление самой опухоли. Иногда возможно проведение операции через кишку с помощью колоноскопа.
Если она проросла в мышечный слой, то показана резекция прямой кишки или экстирпация (полное удаление органа). Также удаляется параректальная клетчатка и лимфоузлы, в которых в 20% случаев уже обнаруживаются метастазы. Для проведения операции используют два доступа – лапаротомия (рассечение брюшной стенки) и лапароскопия (операция с помощью видеооборудования через несколько проколов на животе).
Тип операции выбирается исходя из локализации опухоли. Высокое расположение позволяет провести удаление новообразования и временно вывести конец кишки на брюшную стенку – сформировать колостому для дефекации. Такая манипуляция нужна, если пока сшить между собой концы кишки невозможно. Вторым этапом через некоторое время восстанавливают целостность кишечника.
При низком расположении опухолевого процесса, если ниже ее не осталось здоровых тканей, проводят удаление пораженного участка и анального отверстия, накладывают колостому на брюшную стенку.
Прогноз выживаемости
После проведения радикальной операции выживаемость в течение 5 лет колеблется в пределах 34-68%. На исход лечения влияет стадия, на которой была диагностировна опухоль, состояние самого пациента, его возраст, сопутствующие заболевания.
В зависимости от стадии опухолевого процесса, пятилетняя выживаемость определена следующими цифрами:
4 стадия не рассматривается в данной статистике. Радикальные операции зачастую провести невозможно, т.к. метастазы опухоли диссеминрованы по всему организму. Летальный исход зависит от общего состояния больного.
Противопоказания
Операция противопоказана при следующих условиях:
При распространенном процессе с метастазированием во многие органы применяют паллиативные резекции, направленные на облегчение состояния больного. Симптоматические операции – наложение обходных анастомозов, чтобы разгрузить кишечник и избежать осложнений на последних стадиях рака.
Лечение до и после операции
Химиотерапия и лучевая терапия показаны для больных с опухолями 2 и выше стадиями.
Если до операции были выявлены метастазы в нескольких лимфоузлах, а опухоль проросла мышечный слой, то на этапе подготовки к операции проводят лучевую терапию коротким курсом в течение 5 дней. Это позволяет уничтожить ранние метастазы, уменьшить размер самого образования.
Лечение рака прямой кишки после хирургического вмешательства проводится после получения патоморфологических данных об удаленных тканях. Решается вопрос о проведении облучения или его сочетании с химиотерапией. Лучевая терапия после операции уничтожает оставшиеся клетки в зоне первичной опухоли и предупреждает ее рецидив. У неоперабельных больных она облегчает состояние.
Чувствительность к химиотерапии выявляется у 30% больных. Ее назначают с лечебной целью для уничтожения метастазов.
Также химиотерапию проводят адьювантно – для предупреждения распространения карциномы, если выявлялось поражение нескольких лимфоузлов. Этот способ терапии улучшает качество и продолжительность жизни пациентов с метастазами. Применяют препараты платины, 5-фторурацил, лейковарин, фолинат кальция. Лекарства вводятся внутривенно капельно, курсами по несколько дней. Также применяют химиотерапию в сочетании с лучевой до проведения операции при местнораспространенной форме рака. Такое комбинированное лечение проводят в течение 1-1,5 месяца, а после окончания облучения через 6 месяцев выполняют операцию.
Что такое опухоль толстой кишки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьян А. Г., флеболога со стажем в 31 год.
Определение болезни. Причины заболевания
Новообразования (опухоли) ободочной кишки — это обширная группа заболеваний толстого кишечника, большой раздел в работе врача, в частности, колопроктолога, включающий в себя как доброкачественные, так и злокачественные новообразования ободочной кишки, клеточный аппарат которых изменился на генетическом уровне и характеризуется усилением роста и дифференцировки — «специализации» клетки.
Доброкачественные новообразования ободочной кишки чаще всего проявляют себя в виде полипов и полипозных синдромов, таких как синдром Гарднера, Ольфилда, Тюрко, Золлингера-Элиссона, Пейтца-Егерса, Кронкайта-Канады. К доброкачественным новообразованиям ободочной кишки также относят неэпителиальные опухоли, такие как лейомиомы и лейомиосаркомы, карциноид, мезенхиомы параректальной клетчатки, а также эндометриоз толстой кишки. [1]
К злокачественным образованиям ободочной кишки относят рак толстого кишечника.
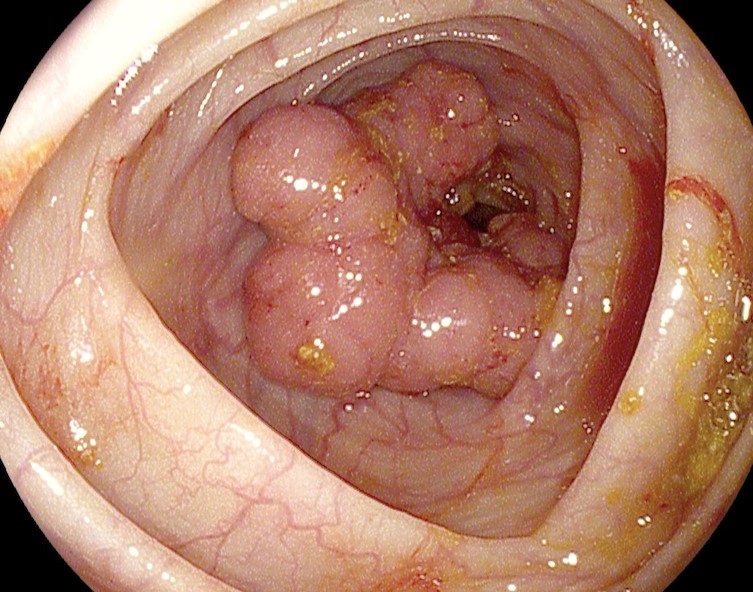
Чаще всего из доброкачественных новообразований толстой кишки в клинической практике врач-колопроктолог встречается с полипами ободочной кишки. Как правило, это случайная находка при обследовании толстого кишечника, таком как колоноскопия. Данные медицинских источников гласят, что у пациентов развитых стран в возрасте более 60 лет, без жалоб на работу толстого кишечника, полипы обнаруживаются в 30% исследований — колоноскопий. Само их существование у пациента на первый взгляд кажется безобидным, но это обманчиво. Полипы являются основной (до 98% случаев) причиной рака толстой кишки, статистика гласит: каждый 5 полип озлокачествляется — превращается в рак. [7]
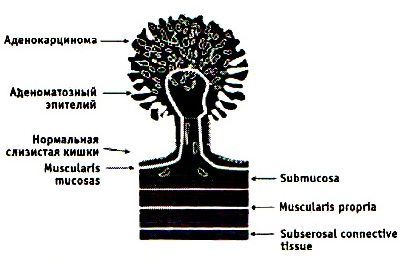
На современном этапе определение полипов не отличается ни четкими критериями, ни лаконичностью. В него включают: «разрастание железистого эпителия, возвышающегося над уровнем слизистой оболочки кишки в различных видах — как на «узком», так и «широком» основании, в виде «гриба» или «ветвистого образования», различных форм и размеров. Могут полипы отличаться и по клеточному составу: гиперпластические (2%), железистые (51,6%), железисто-ворсинчатые (21,5%), ворсинчатые (14,7%). В скобках указан процент встречаемости полипов по клеточному составу. [5]
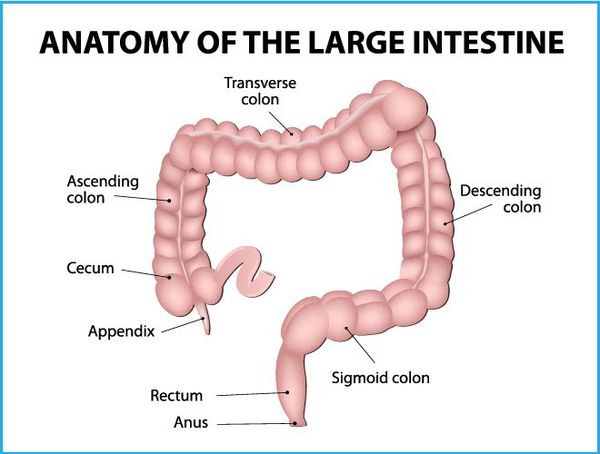
В определение понятия «рак толстого кишечника» входят разнообразные по локализации, форме и гистологическому строению злокачественные новообразования различных отделов ободочной кишки: слепого, восходящего, поперечно-ободочного, нисходящего, сигмовидного отделов, селезеночного и печеночного угла, ректосигмоидного перехода, прямой кишки и анального канала, синдром Линча.
Актуальность проблемы рака толстого кишечника в развитых странах велика. К примеру, в Великобритании ежегодно от рака толстого кишечника регистрируется до 15-16 тыс. смертей, в США — до 50 тыс. В России он занимает 3 место после рака легкого и желудка. [5]
Ведущие эксперты-онкологи не выделяют какой-либо одной причины, которая обуславливала возникновение рака ободочной кишки, и все сходятся во мнении, что заболевание вызывает сочетание множества причин. К основным относят наследственность, неблагоприятные (токсичные) экологические факторы, несбалансированное питание, хронические болезни ободочной кишки.
Итак по порядку. Учеными давно отмечен высокий риск развития онкологических заболеваний у родственников, особенно близких. Даже выделяют «наследственные» болезни: синдромы Гарднера, Тюрко, семейный диффузный полипоз, при которых практически в 100% случаев неудаленные полипы или вся кишка перерождается в раковые клетки.
Неблагоприятные экологические факторы также способствуют увеличению частоты встречаемости раковых заболеваний. Механизм заболевания объясняет химическая теория: канцерогены — опасные химические и физические факторы — вызывают мутации в клетках, которые трансформируют клетку в опухолевую.
Несбалансированное питание, преимущественное потребление мясных блюд, консервированных, копченых продуктов обеспечивает попадание канцерогенных веществ в толстый кишечник и запускает механизм канцерогенеза. А вот растительная пища, содержащая большое количество клетчатки, полезна, так как увеличивает объем каловых масс, адсорбирует, «связывает» канцерогены, увеличивает скорость движения каловых масс по кишечнику и тем самым ограничивает время соприкосновения токсических веществ со стенкой ободочной кишки, уменьшая риск развития рака ободочной кишки.
Длительно существующие — хронические заболевания ободочной кишки также увеличивают риск перехода в раковые, так как в данном случае задействованы механизмы и воспаления, и замедления движения каловых масс по кишке. [1] [2] [3] [4] [8]
Симптомы опухоли толстой кишки
У большинства пациентов доброкачественные новообразования ободочной кишки никак себя не проявляют или вызывают скрытые кровотечения, которые человек никак не видит, и их обнаруживают только при эндоскопическом обследовании.
К сожалению, какого-то одного точного клинического симптома у рака ободочной кишки нет. Чаще всего он начинает себя «проявлять» при росте, длительном нахождении: изменением цвета кала — кровью в стуле, его консистенции, формы, нарушением стула, болевыми ощущениями в животе, потерей аппетита, «резким» похудением. Но нередко проявления отсутствуют. И лишь проведя определенный комплекс обследований — «онкопоиск» — врач-специалист может поставить данный диагноз. [1] [5] [7]
Патогенез опухоли толстой кишки
Одним из главных факторов развития полипов толстого кишечника являются особенности диеты. Замечено, что риск увеличения числа встречаемости полипов толстой кишки выше в тех странах, где чаще употребляют мясные блюда и мало — растительных. Причина проста: мясные продукты повышают концентрацию жирных кислот, под воздействием желудочного сока, желчи и соков поджелудочной железы эти кислоты превращаются в канцерогены, которые вызывают рост полипов. Под действием канцерогенов клетки полипов начинают «мутировать», озлокачествляться. Недостаток растительной пищи, и в частности растительной клетчатки, приводит и к нарушениям работы кишечника, нарушениям «моторики кишечника», плохому опорожнению. Это хорошо прослеживается на примере жителей Африки, в рационе которых много растительной пищи и частота встречаемости полипов и рака ободочной кишки в разы меньше и нет проблем с запорами. К факторам риска также относят консервированные, копченые продукты, продукты, насыщенные жирными кислотами, газированные напитки. [6]
К факторам риска образования и роста полипов толстой кишки относят её хронические воспалительные заболевания: синдром раздраженного кишечника, хронические колиты и т. д., а также малоподвижный образ жизни. Нельзя забывать, что запоры могут быть обусловлены приемом лекарственных средств, таких как атропин, различных наркотических, психотропных препаратов (транквилизаторов, антидепрессантов), препаратов железа. [7]
Классификация и стадии развития опухоли толстой кишки
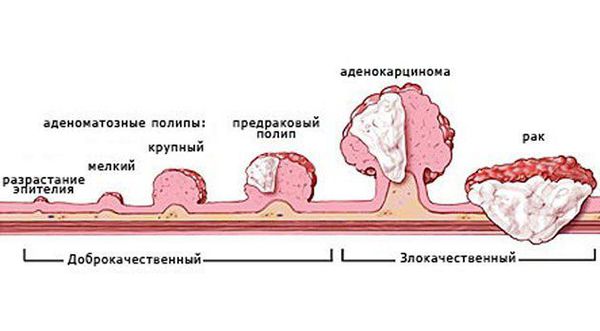
На рисунке наглядно показаны стадии заболевания — рост полипа, переход из доброкачественного в злокачественный.
В современной классификации все доброкачественные образования толстого кишечника принято разделять на две основные группы: эпителиальные опухоли (встречаются в 92% случаев, риск роста и малигнизации самый высокий) и редкие новообразования (встречаются в 8% наблюдений, риск роста и малигнизации низкий). [6]
Полипы также классифицируют по размерам (от размера зависит степень злокачественности: чем больше, тем она выше), количеству (одиночные, множественные, диффузные) и по гистологическому строению — клеточному составу (см. выше).
Стадии заболевания протекают от предшественников: появления железистых полипов, далее по мере роста они могут подвергаться ворсинчатой трансформации, а в ворсинках — могут находить признаки озлакочествления. Таким образом, рост полипов происходит от простейшего строения к атипии и малигнизации, вплоть до рака ободочной кишки. По времени этот процесс в среднем протекает до 10-15 лет, но не менее 5 лет. [1] [2] [5] [7] [6]
В настоящее время специалисты онкологи выработали множество классификаций: в зависимости от формы роста, клеточного строения, стадии заболевания. Но большинство онкологов пользуются единой международной классификацией по TNM, где T — это Tumor — первичная опухоль, N — Nodules — лимфатические узлы, M — Metastasis — метастазы. На этом «едином языке», своего рода коде, шифре заболевания онкологи кодируют все полученные данные о раке ободочной кишки, где и как он расположен. Этот код помогает в выборе правильной тактики лечения. [1] [5]
Осложнения опухоли толстой кишки
Осложнения полипов толстой кишки на ранних стадиях практически не встречаются, а вот при росте полипа в размерах их количество и тяжесть растет. К наиболее встречаемым осложнениям относят:
Чаще всего осложнениями рака ободочной кишки могут быть нарушения работы кишечника (запоры, кишечная непроходимость — вследствие перекрытия просвета ободочной кишки раковым образованием), анемии (чаще всего при локализации опухоли в правых отделах ободочной кишки или массивных кровотечениях), воспаления в стенке новообразования, разрывы — перфорации с развитием калового перитонита. Никогда не надо дожидаться развития осложнения, ведь чем тяжелее состояние, тем выше риск неблагоприятного исхода. Ранняя диагностика и лечение улучшают прогноз. [1] [3] [5] [4]
Диагностика опухоли толстой кишки
Диагностика доброкачественных образований
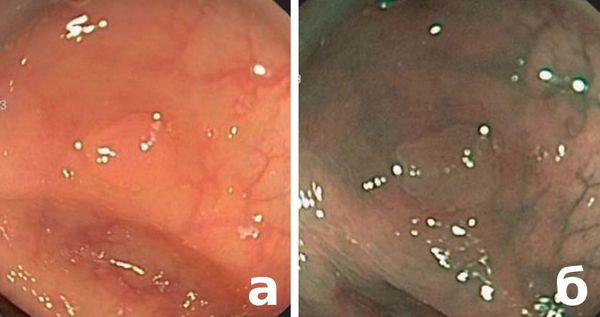
По жалобам или клиническим проявлениям можно только заподозрить наличие проблемы, и лишь эндоскопические методы диагностики, такие как колоноскопия, позволяют не только найти, но и определить степень проблемы (после взятия биопсии и его гистологическом исследовании — изучении клеток под микроскопом). На современном этапе используется высокоразрешающая световая колоноскопия, а также используются современные технологии выявления мельчайших трансформаций слизистой оболочки толстого кишечника, предраковых заболеваний и ранних раков: хромоколоноскопия, узкоспектральная (narrow band imaging — NBI), увеличительная и аутофлюоресцентная эндоскопия (autofluorescence imaging — AFI).
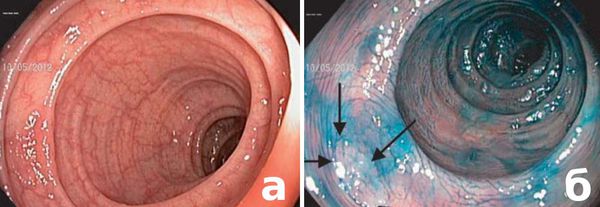
а — стандартный осмотр в белом свете: определяется патологический участок слизистой оболочки ободочной кишки с нарушенным сосудистым рисунком;
б — после окрашивания аденома имеет четкие границы (отмечены стрелками).
Плюсы фиброколоноскопии:
Минусы:
В помощь для определения показаний к прохождению колоноскопии создан тест на скрытую кровь («тест-полоска для одномоментного определения скрытой фекальной крови «Acon Bioteh Co»).
Подводя итог, можно утверждать, что колоноскопию нужно проводить всем лицам с заболеваниями толстого кишечника, а в качестве скрининга — это исследование хорошо проводить всем старше 45 лет, с частотой 1 раз в 2-3 года. [6]
Что касается злокачественных образований, то современные методы исследования позволяют выявить рак не только в «запущенном» состоянии, но и на ранних этапах заболевания. Врач-специалист всегда поможет подобрать верный алгоритм — провести «онкопоиск».
Чаще всего в него включают сбор жалоб, истории заболевания и жизни, наследственность, клиническое исследование (ректальное исследование, аноскопия, ректороманоскопия, ректосигмоскопия, колоноскопия, ОАК, анализ каловых масс на «скрытую кровь», ирригоскопию, УЗИ органов брюшной полости и малого таза, эндоректальное УЗИ, биопсию найденного «подозрительного» места или образования, КТ, МРТ или СКТ органов брюшной полости и малого таза). Сопоставив результаты, врач поставит или исключить раковое заболевания ободочной кишки. [1] [6]
Лечение опухоли толстой кишки
Терапевтических методов лечения полипов ободочной кишки в настоящий момент не существует. Никакая таблетка, настой, настойка, «волшебный» порошок, излучение света, воды или космоса, лечение «соком травы чистотела» по А.М. Аминеву (1965) не действуют и не убирают полип, а лишь оттягивают время и приводят к прогрессированию процесса, вплоть до развития рака ободочной кишки. Действует «золотое правило»: увидел полип — удали полип.
На современном этапе используются:
Только удаление полипов эндоскопическим и хирургическим методами является радикальным и дает надежду на благоприятный результат. Только квалифицированный врач может определить показания и противопоказания для выполнения данной операции и профилактировать осложнения.
При лечении злокачественных образований есть два пути.
Первый. В незапущенном случае — при возможности полного удаления ракового образования ободочной кишки проводят радикальную операцию по удалению образования (отдела или половины ободочной кишки) с удалением её региональных путей метастазирования с последующем проведением курсов химиолучевой терапии. При раке ободочной кишки объём резекции в зависимости от локализации опухоли колеблется от дистальной резекции сигмовидной кишки до субтотальной резекции ободочной кишки. Чаще всего выполняются дистальная резекция сигмовидной кишки, сегментарная резекция сигмовидной кишки, левосторонняя гемиколэктомия, резекция поперечной ободочной кишки, правосторонняя или левосторонняя гемиколэктомия, также выполняют переднюю резекцию или экстирпацию прямой кишки. Современное развитие хирургии позволяет выполнять радикальные онкологические операции на толстой кишке с использованием лапароскопических технологий, которые позволяют уменьшить операционную травму и ускорить реабилитацию пациентов. [3] [8]
В настоящее время в ведущих клиниках мира более 80% таких операций выполняются видеоэндоскопическим (лапароскопическим) методом.
Второй. В «запущенном» случае осуществляют симтоматическое или паллиативное лечение, для уменьшения рисков или проявлений осложнений. [3] [8]
Прогноз. Профилактика
При полипах прогноз простой: чем раньше обнаружили и удалили доброкачественное образование ободочной кишки, тем меньше его размер, меньше технических сложностей и объем операции, ниже риск его озлокачествления.
После удаления озлокачествленных полипов нужна ежемесячная колоноскопия в первый год наблюдения, каждые 3 месяца — во второй, через 2 года — раз в 6 месяцев.
Профилактические меры для уменьшения риска развития полипов ободочной кишки сводятся к нормализации работы кишечника путем соблюдения диеты, режима питания, сна и отдыха, употребления растительной пищи, богатой клетчаткой, уменьшения потребления «канцерогенных» продуктов, консервантов, газированных напитков, соблюдения подвижного образа жизни. [10]
При злокачественных образованиях все тоже очень просто. Чем раньше верифицировано и обнаружено, тем менее запущено и проще удалить. Чем выше стадия заболевания, тем хуже отдаленные результаты: меньше выживаемость.
Таким образом, профилактика слагается из нормализации питания, уменьшения потребления канцерогенов, регулярном стуле, лечении воспалительных заболеваний ободочной кишки и проведения ранней диагностики: онкопоиска. Только специалист поможет определиться с необходимым обследованием и назначить его. [3] [8]