Что значит септический больной
Сепсис
Общие сведения
Сепсис в переводе с греческого языка означает гниение. Это тяжёлое инфекционное заболевание человека, которое развивается как системная воспалительная реакция при попадании в кровь инфекционных агентов (бактерий или одноклеточных грибов) или их токсинов. Среди людей, не имеющих отношения к медицине, сепсис нередко называется заражением крови. Он характеризуется тяжелым прогрессирующим течением и отсутствием тенденции к спонтанному выздоровлению. Несмотря на возросшие возможности антибактериальной и противогрибковой терапии показатель летальности при сепсисе остается достаточно высоким.
Причины заболевания
Попадание инфекционных агентов в кровеносное русло может произойти либо при генерализации какой-либо местной инфекции, либо при занесении микроорганизмов извне при оперативных вмешательствах, катетеризации вен и других медицинских манипуляциях. Первичным септическим очагом может быть любая инфекция мягких тканей, костей, суставов и внутренних органов: обширная раневая или ожоговая поверхность, гнойные заболевания кожи (карбункул, фурункул, флегмона), остеомиелит, инфекции мочеполовых путей и др. Особого внимания требуют инфекционные осложнения после родов или аборта, «входными воротами» инфекции в таком случае является слизистая оболочка матки. Во времена, когда медицинский аборт был запрещен, и операции выполнялись подпольно в нестерильных условиях, сепсис был основной причиной смерти беременных женщин.
Симптомы сепсиса
Особенность сепсиса заключается в том, что его симптомы схожи вне зависимости от возбудителя, так как являются неким ответом организма человека на сверхсильное инфекционное поражение, с которым иммунитет не в состоянии справиться в очаге инфекции.
Клиническая картина складывается из симптомов общей интоксикации и проявлений болезни, обусловленных инфекционными очагами. Интоксикация проявляется резкой слабостью, потерей аппетита, лихорадкой с ознобом, тахикардией, снижением АД и одышкой. Характерно множественное поражение органов и систем с развитием сердечной, дыхательной, почечной, надпочечниковой недостаточности и пр. При обследовании выявляются высокий лейкоцитоз, реже лейкопения, резко увеличенная СОЭ, лимфопения, гипопротеинемия.
Диагностика
Диагностика сепсиса основана на клинической картине заболевания, выявлении патогенных микроорганизмов в крови, обнаружении септических очагов в различных органах и тканях.
Лечение
Лечение сепсиса комплексное, включает массивную антибактериальную или противогрибковую терапию, дезинтоксикационную терапию. Должно проводиться в условиях отделения интенсивной терапии. В некоторых случаях может потребоваться переливание компонентов крови.
Прогноз при любой форме сепсиса всегда серьезен. Чем раньше начато лечение, тем выше вероятность полного выздоровления. Сложность диагностики и лечения сепсиса заключается в наличии большого количества стертых форм, когда клиническая картина не столь яркая.
Профилактика
Профилактика сепсиса основывается на правильном и своевременном лечении местных гнойных процессов и соблюдении асептических условий во время проведения операций и других медицинских манипуляций.
Что такое сепсис? Причины возникновения, диагностику и методы лечения разберем в статье доктора Файзуллина А. З., флеболога со стажем в 6 лет.
Определение болезни. Причины заболевания
Сепсис — это инфекционное заболевание, которое развивается в результате постоянного или периодического проникновения в кровь различных микроорганизмов и их токсинов. При сепсисе страдают все органы и системы.
Заболеваемость сепсисом
Существуют большие региональные различия в заболеваемости и смертности от этой патологии: примерно 85 % случаев и смертей, связанных с сепсисом, приходятся на страны с низким и средним уровнем дохода.
Причины сепсиса
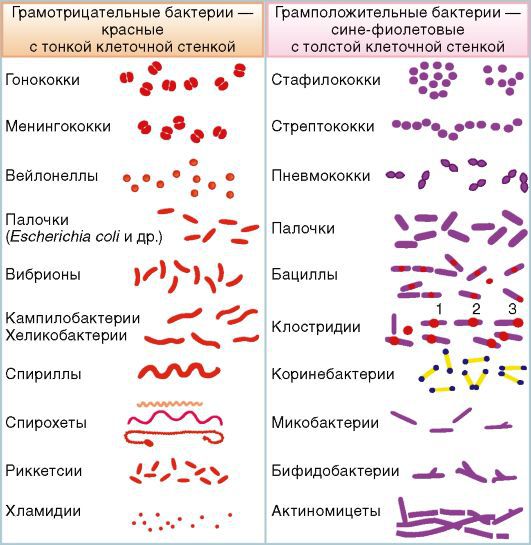
Инфекционные причины. Сепсис, вызванный грамположительной и грамотрицательной флорой, встречается примерно с одинаковой частотой. Грамотрицательные бактерии менее восприимчивы к антибиотикам, поэтому чаще вызывают инфекционный процесс, однако роль грамположительных бактерий в развитии сепсиса увеличивается.
Грамотрицательные бактерии. Чаще всего возбудителями становятся кишечная палочка, протей, синегнойная палочка и т. п. Увеличилась частота возникновения сепсиса при заболеваниях, вызываемых клебсиеллой и энтеробактериями. В основном эти микроорганизмы вызывают внутрибольничный сепсис у пациентов в отделениях реанимации и интенсивной терапии. Это связано с увеличением количества пациентов на длительной искусственной вентиляции лёгких и распространённым применением в лечебной практике цефалоспоринов третьего поколения и гентамицина.
Грамположительные бактерии. Сепсис могут вызвать стрептококки и пневмококки. Возросло число устойчивых к некоторым антибиотикам штаммов стафилококка.
Грибки. Увеличился риск развития грибкового сепсиса, например, связанного с кандидой. Грибковый сепсис чаще развивается у следующих групп пациентов:
Неинфекционные причины. Некоторые хронические заболевания также могут предрасполагать к сепсису: сахарный диабет, ожоговая болезнь, церебральный паралич и др.
Симптомы сепсиса
Специфических симптомов нет. Клиническая картина часто включает в себя различные изменения:
Параллельно с общей картиной могут присутствовать признаки первичного очага инфекции ( нагноение раны, ожога, фурункул и др.), которые должны помочь врачу поставить верный диагноз. Первичный очаг может появиться и во внутренних органах (пневмония, холецистит, аппендицит, пиелонефрит, эндометрит, остеомиелит и др.).
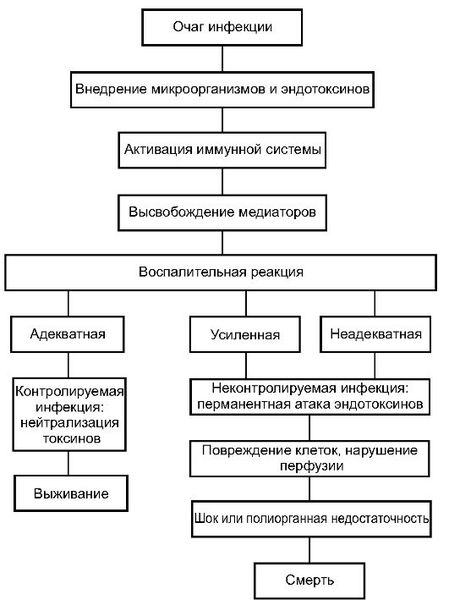
Патогенез сепсиса
Инфекция попадает в организм через входные ворота — повреждённые кожные покровы и слизистые оболочки. Из первичного очага микроорганизмы постоянно или периодически поступают в кровеносное русло, в результате чего развивается бактериемия (наличие бактерий в крови).
1 этап — локальная продукция ряда цитокинов. Возбудитель выделяет в кровь токсины, которые взаимодействуют со специфическими рецепторами на поверхности Т-лимфоцитов, макрофагов и других иммунных клеток. В результате этого взаимодействия вырабатываются цитокины — белки, которые контролируют иммунную и воспалительную реакцию. Провоспалительные цитокины вызывают воспаление, а противовоспалительные подавляют его. Цитокины сначала действуют в очаге воспаления: выполняют защитные функции и включают процесс заживления раны.
2 этап — выброс малого количества цитокинов в системный кровоток. На данном этапе цитокины работают уже на системном уровне, т. е. по всему организму. За счёт поддержания баланса между про- и противовоспалительными цитокинами в нормальных условиях создаются предпосылки для заживления ран, уничтожения патогенных микроорганизмов и поддержания постоянства внутренней среды.
3 этап — генерализация воспалительной реакции. При неблагоприятных условиях цитокины накапливаются в системном кровотоке в сверхвысоких количествах, при этом начинают действовать разрушительно. Происходит повреждение эндотелия (внутреннего слоя кровеносных сосудов). Повреждение эндотелиальных клеток нарушает микроциркуляторный кровоток — движение крови по микрососудам: артериолам, капиллярам и венулам.
Органоспецифическая патофизиология
Прогрессирующее развитие синдрома полиорганной недостаточности при сепсисе затрагивает лёгкие, сердце, печень, почки и мозг. Причём поражения могут варьироваться от одного органа к другому. Определённые факторы, в том числе возраст и сопутствующие заболевания, способствуют отказу органов во время сепсиса.
Сердце при сепсисе может быть сильно поражено. Тяжёлый сепсис обычно ассоциируется со снижением фракции выброса левого желудочка и высвобождением тропонина (белка, который является маркером повреждения миокарда). Повышение тропонина предполагает летальный исход даже при отсутствии ишемической болезни сердца и независимо от гемодинамического статуса, который включает показатели движения крови по сосудам (например, артериальное давление и пульс). Это указывает на то, что повреждение миокарда может быть проявлением более глобального процесса, затрагивающего несколько органов. В связи с этим стали использовать термин «ишемия потребления», который подразумевает состояние повреждения миокарда в условиях тяжёлого сепсиса из-за нехватки кислорода.
Почки. У большинства больных с сепсисом выявляются различные по тяжести нарушения функции почек. Многочисленные механизмы, включая воспаление, окислительный стресс, повреждение митохондрий и гипоперфузию (недостаточное кровообращение органа), вероятно, способствуют развитию острой почечной недостаточности во время сепсиса.
Спутанность сознания является наиболее распространённым клиническим проявлением сепсиса со стороны центральной нервной системы.
Имеются данные об апоптозе ( запрограммированной гибели) нейронов в определённых областях головного мозга при летальном исходе септического шока. Согласно другим исследованиям, воспалительные цитокины попадают в мозг из-за изменений гематоэнцефалического барьера (между кровеносной и центральной нервной системой), которые вызваны повреждением эндотелия.
Классификация и стадии развития сепсиса
Если определить первоначальную причину невозможно, сепсис является первичным (редко встречается). Вторичный сепсис имеет явную причину в виде гнойного воспаления.
По характеру первичного очага:
Виды сепсиса
В. Л. Белянин и М. Г. Рыбакова (2004) выделяют разновидности сепсиса в зависимости от остроты и длительности течения:
По особенностям клинической картины:
В зависимости от возбудителя инфекции:
Клиническая классификация сепсиса, предложенная согласительной конференцией Американского колледжа пульмонологов и Общества специалистов критической медицины (ACCP/SCCM, 1992), включает:
Осложнения сепсиса
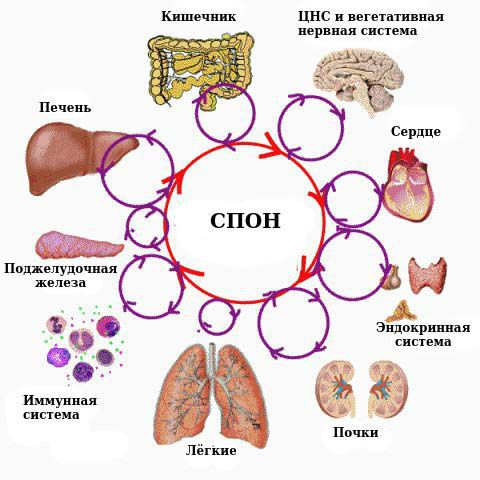
Осложнениями сепсиса являются септический (токсический) шок и связанный с ним синдром полиорганной недостаточности (СПОН), который определяется наличием острого повреждения функций органов и систем.
Септический шок является жизнеугрожающим осложнением сепсиса и включает в себя три механизма: снижение объёма циркулирующей крови, нарушение оксигенации (снабжения тканей кислородом) и высвобождение провоспалительных медиаторов.
Септический шок может быть следствием заражения грамотрицательной флорой (в этом случае его называют эндотоксическим шоком) и грамположительной флорой (экзотоксический шок).
Выявляют три стадии шока:
Чтобы сепсис не перешёл в септический шок, необходима адекватная и своевременная специализированная медицинская помощь в условиях стационара.
Диагностика сепсиса
У больных с тяжёлым сепсисом наблюдается:
В связи с этим для диагностики сепсиса выполняются следующие исследования:
1. Лабораторные исследования для оценки органной дисфункции:
2. Микробиология:
3. Визуализирующие исследования выполняются в соответствии с симптомами, признаками и лабораторными исследованиями:
Лечение сепсиса
Недавно было предложено, чтобы в течение первого часа после клинического признания сепсиса выполнялись несколько аспектов диагностики и ведения: получение культур крови, измерение уровня лактата, доставка антибиотиков, начало жидкостной реанимации и применение вазопрессоров, если это необходимо для поддержания систолического артериального давления > 65 мм рт. ст. [13] Но способность достичь всего этого в клинической практике ставится под сомнение многими клиницистами.
Антимикробное и другое поддерживающее лечение должно быть начато срочно и одновременно. Прогноз определяется в первую очередь своевременным введением антибиотиков и внутривенных жидкостей.
2. Хирургическое лечение. Чтобы вовремя провести хирургическое лечение, важно контролировать состояние инфицированных тканей и органов (например, некротического сегмента кишечника), инфицированных катетеров, а также имплантируемых протезов и устройств.
Принципы хирургического лечения:
1. Дренирование полостей скопления гноя — вскрытие абсцессов с целью удаления гнойного содержимого и предотвращения распространения гнойно-воспалительного процесса на окружающие органы и ткани. Предпочтение стоит отдавать менее инвазивным процедурам, если это возможно: например, вместо открытого промывания брюшной полости лучше применять чрескожное дренирование.
Прогноз. Профилактика
Профилактика. Рекомендации для предупреждения сепсиса:
Сепсис
Общие сведения
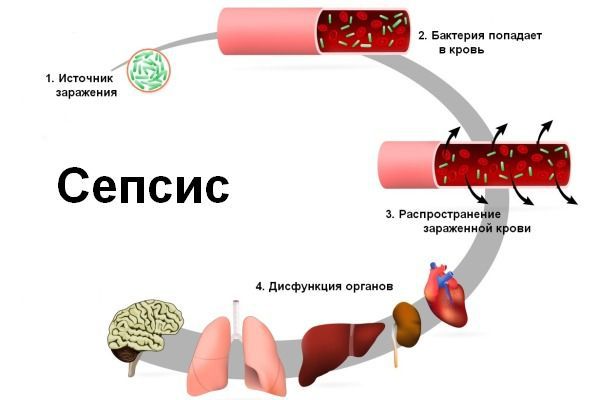
Сепсис (заражение крови) – вторичное инфекционное заболевание, вызванное попаданием патогенной флоры из первичного локального инфекционного очага в кровяное русло. Сегодня ежегодно в мире диагностируется от 750 до 1,5 млн. случаев сепсиса. По статистике, чаще всего сепсисом осложняются абдоминальные, легочные и урогенитальные инфекции, поэтому данная проблема наиболее актуальная для общей хирургии, пульмонологии, урологии, гинекологии. В рамках педиатрии изучаются проблемы, связанные с сепсисом новорожденных. Несмотря на использование современных антибактериальных и химиотерапевтических препаратов, летальность от сепсиса остается на стабильно высоком уровне – 30-50%.
Причины сепсиса
Важнейшими факторами, приводящими к срыву противоинфекционной резистентности и развитию сепсиса, выступают:
Выявление в крови полимикробных ассоциаций в 2,5 раза увеличивает уровень летальности больных сепсисом. Возбудители могут попадать в кровь из окружающей среды или заноситься из очагов первичной гнойной инфекции.
Велико значение внутрибольничной инфекции: ее росту способствует широкое применение инвазивных диагностических процедур, иммуносупрессивных лекарственных препаратов (глюкокортикоидов, цитостатиков). В условиях иммунодефицита, на фоне травмы, операционного стресса или острой кровопотери инфекция из хронических очагов беспрепятственно распространяется по организму, вызывая сепсис. Развитию сепсиса более подвержены недоношенные дети, больные, длительно находящиеся на ИВЛ, гемодиализе; онкологические, гематологические пациенты; больные сахарным диабетом, ВИЧ-инфекцией, первичными и вторичными иммунодефицитами.
Патогенез
Механизм развития сепсиса многоступенчатый и очень сложный. Из первичного инфекционного очага патогены и их токсины проникают в кровь или лимфу, обуславливая развитие бактериемии. Это вызывает активацию иммунной системы, которая реагирует выбросом эндогенных веществ (интерлейкинов, фактора некроза опухолей, простагландинов, фактора активации тромбоцитов, эндотелинов и др.), вызывающих повреждение эндотелия сосудистой стенки. В свою очередь, под воздействием медиаторов воспаления активизируется каскад коагуляции, что в конечном итоге приводит к возникновению ДВС-синдрома. Кроме этого, под влиянием высвобождающихся токсических кислородсодержащих продуктов (оксида азота, перекиси водорода, супероксидов) снижается перфузия, а также утилизация кислорода органами. Закономерным итогом при сепсисе является тканевая гипоксия и органная недостаточность.
Классификация
Формы сепсиса классифицируются в зависимости от локализации первичного инфекционного очага. На основании этого признака различают первичный (криптогенный, эссенциальный, идиопатический) и вторичный сепсис. При первичном сепсисе входные ворота обнаружить не удается. Вторичный септический процесс подразделяется на:
По времени возникновения сепсис подразделяется на ранний (возникает в течение 2-х недель с момента появления первичного септического очага) и поздний (возникает позднее двухнедельного срока). По темпам развития сепсис может быть молниеносным (с быстрым развитием септического шока и наступлением летального исхода в течение 1-2 суток), острым (длительностью 4 недели), подострым (3-4 месяца), рецидивирующим (продолжительностью до 6 месяцев с чередованием затуханий и обострений) и хроническим (продолжительностью более года).
Сепсис в своем развитии проходит три фазы: токсемии, септицемии и септикопиемии. Фаза токсемии характеризуется развитием системного воспалительного ответа вследствие начала распространения микробных экзотоксинов из первичного очага инфекции; в этой фазе бактериемия отсутствует. Септицемия знаменуется диссеминацией возбудителей, развитием множественных вторичных септических очагов в виде микротромбов в микроциркуляторном русле; наблюдается стойкая бактериемия. Для фазы септикопиемии характерно образование вторичных метастатических гнойных очагов в органах и костной системе.
Симптомы сепсиса
Симптоматика сепсиса крайне полиморфна, зависит от этиологической формы и течения заболевания. Основные проявления обусловлены общей интоксикацией, полиорганными нарушениями и локализацией метастазов.
В большинстве случаев начало сепсиса острое, однако у четверти больных наблюдается так называемый предсепсис, характеризующийся лихорадочными волнами, чередующимися с периодами апирексии. Состояние предсепсиса может не перейти в развернутую картину заболевания в том случае, если организму удается справиться с инфекцией. В остальных случаях лихорадка принимает интермиттирующую форму с выраженными ознобами, сменяющимися жаром и потливостью. Иногда развивается гипертермия постоянного типа.
Состояние больного сепсисом быстро утяжеляется. Кожные покровы приобретают бледновато-серый (иногда желтушный) цвет, черты лица заостряются. Могут возникать герпетические высыпания на губах, гнойнички или геморрагические высыпания на коже, кровоизлияния в конъюнктиву и слизистые оболочки. При остром течении сепсиса у больных быстро возникают пролежни, нарастает обезвоживание и истощение.
В условиях интоксикации и тканевой гипоксии при сепсисе развиваются полиорганные изменения различной степени тяжести. На фоне лихорадки отчетливо выражены признаки нарушения функций ЦНС, характеризующиеся заторможенностью или возбуждением, сонливостью или бессонницей, головными болями, инфекционными психозами и комой. Сердечно-сосудистые нарушения представлены артериальной гипотонией, ослаблением пульса, тахикардией, глухостью сердечных тонов. На этом этапе сепсис может осложниться токсическим миокардитом, кардиомиопатией, острой сердечно-сосудистой недостаточностью.
На происходящие в организме патологические процессы дыхательная система реагирует развитием тахипноэ, инфаркта легкого, респираторного дистресс-синдрома, дыхательной недостаточности. Со стороны органов ЖКТ отмечается анорексия, возникновение «септических поносов», чередующихся с запорами, гепатомегалии, токсического гепатита. Нарушение функции мочевыделительной системы при сепсисе выражается в развитии олигурии, азотемии, токсического нефрита, ОПН.
В первичном очаге инфекции при сепсисе также происходят характерные изменения. Заживление ран замедляется; грануляции становятся вялыми, бледными, кровоточащими. Дно раны покрывается грязно-сероватым налетом и участками некрозов. Отделяемое приобретает мутный цвет и зловонный запах.
Метастатические очаги при сепсисе могут выявляться в различных органах и тканях, что обусловливает наслоение дополнительной симптоматики, свойственной гнойно-септическому процессу данной локализации. Следствием заноса инфекции в легкие служит развитие пневмонии, гнойного плеврита, абсцессов и гангрены легкого. При метастазах в почки возникают пиелиты, паранефриты. Появление вторичных гнойных очагов в опорно-двигательной системе сопровождается явлениями остеомиелита и артрита. При поражении головного мозга отмечается возникновение церебральных абсцессов и гнойного менингита. Возможно наличие метастазов гнойной инфекции в сердце (перикардит, эндокардит), мышцах или подкожной жировой клетчатке (абсцессы мягких тканей), органах брюшной полости (абсцессы печени и др.).
Осложнения сепсиса
Основные осложнения сепсиса связаны с полиорганной недостаточностью (почечной, надпочечниковой, дыхательной, сердечно-сосудистой) и ДВС-синдромом (кровотечения, тромбоэмболии).
Тяжелейшей специфической формой сепсиса является септический (инфекционно-токсический, эндотоксический) шок. Он чаще развивается при сепсисе, вызванном стафилококком и грамотрицательной флорой. Предвестниками септического шока служат дезориентация больного, видимая одышка и нарушение сознания. Быстро нарастают расстройства кровообращения и тканевого обмена. Характерны акроцианоз на фоне бледных кожных покровов, тахипноэ, гипертермия, критическое падение АД, олигурия, учащение пульса до 120-160 уд. в минуту, аритмия. Летальность при развитии септического шока достигает 90%.
Диагностика сепсиса
Распознавание сепсиса основывается на клинических критериях (инфекционно-токсической симптоматике, наличии известного первичного очага и вторичных гнойных метастазов), а также лабораторных показателях (посев крови на стерильность).
Вместе с тем, следует учитывать, что кратковременная бактериемия возможна и при других инфекционных заболеваниях, а посевы крови при сепсисе (особенно на фоне проводимой антибиотикотерапии) в 20-30% случаев бывают отрицательными. Поэтому посев крови на аэробные и анаэробные бактерии необходимо проводить минимум трехкратно и желательно на высоте лихорадочного приступа. Также производится бакпосев содержимого гнойного очага. В качестве экспресс-метода выделения ДНК возбудителя сепсиса используется ПЦР. В периферической крови отмечается нарастание гипохромной анемии, ускорение СОЭ, лейкоцитоз со сдвигом влево.
Дифференцировать сепсис необходимо от лимфогранулематоза, лейкемии, брюшного тифа, паратифов А и В, бруцеллеза, туберкулеза, малярии и других заболеваний, сопровождающихся длительной лихорадкой.
Лечение сепсиса
Пациенты с сепсисом госпитализируются в отделение интенсивной терапии. Комплекс лечебных мероприятий включает в себя антибактериальную, дезинтоксикационную, симптоматическую терапию, иммунотерапию, устранение белковых и водно-электролитных нарушений, восстановление функций органов.
С целью устранения источника инфекции, поддерживающего течение сепсиса, проводится хирургическое лечение. Оно может заключаться во вскрытии и дренировании гнойного очага, выполнении некрэктомии, вскрытии гнойных карманов и внутрикостных гнойников, санации полостей (при абсцессе мягких тканей, флегмоне, остеомиелите, перитоните и др.). В некоторых случаях может потребоваться резекция или удаление органа вместе с гнойником (например, при абсцессе легкого или селезенки, карбункуле почки, пиосальпинксе, гнойном эндометрите и др.).
Борьба с микробной флорой предполагает назначение интенсивного курса антибиотикотерапии, проточное промывание дренажей, местное введение антисептиков и антибиотиков. До получения посева с антибиотикочувствительностью терапию начинают эмпирически; после верификации возбудителя при необходимости производится смена противомикробного препарата. При сепсисе для проведения эмпирической терапии обычно используются цефалоспорины, фторхинолоны, карбапенемы, различные комбинации препаратов. При кандидосепсисе этиотропное лечение проводится амфотерицином В, флуконазолом, каспофунгином. Антибиотикотерапия продолжается в течение 1-2 недель после нормализации температуры и двух отрицательных бакпосевов крови.
Дезинтоксикационная терапия при сепсисе проводится по общим принципам с использованием солевых и полиионных растворов, форсированного диуреза. С целью коррекции КОС используются электролитные инфузионные растворы; для восстановления белкового баланса вводятся аминокислотные смеси, альбумин, донорская плазма. Для борьбы с бактериемией при сепсисе широко используются процедуры экстракорпоральной детоксикации: плазмаферез, гемосорбция, гемофильтрация. При развитии почечной недостаточности применяется гемодиализ.
Иммунотерапия предполагает использование антистафилококковой плазмы и гамма-глобулина, переливание лейкоцитарной массы, назначение иммуностимуляторов. В качестве симптоматических средств используются сердечно-сосудистые препараты, анальгетики, антикоагулянты и др. Интенсивная медикаментозная терапия при сепсисе проводится до стойкого улучшения состояния больного и нормализации показателей гомеостаза.
Прогноз и профилактика
Исход сепсиса определяется вирулентностью микрофлоры, общим состоянием организма, своевременностью и адекватностью проводимой терапии. К развитию осложнений и неблагоприятному прогнозу предрасположены больные пожилого возраста, с сопутствующими общими заболеваниями, иммунодефицитами. При различных видах сепсиса летальность составляет 15-50%. При развитии септического шока вероятность летального исхода крайне высока.
Профилактические меры в отношении сепсиса состоят в устранении очагов гнойной инфекции; правильном ведении ожогов, ран, локальных инфекционно-воспалительных процессов; соблюдении асептики и антисептики при выполнении лечебно-диагностических манипуляций и операций; предупреждении госпитальной инфекции; проведении вакцинации (против пневмококковой, менингококковой инфекции и др.).