Что значит регионарная анестезия
Что значит регионарная анестезия
Регионарная анестезия — вид анестезиологического пособия, заключающийся в локальном прерывании болевой импульсации от места вмешательства путем блокады проводящих путей. Регионарная анестезия может выступать как в качестве основного элемента анестезиологического пособия, так и входить состав т.н. сочетанной анестезии, то есть применяться как ее компонент. Степень участия регионарной анестезии в этом случае различна: она может выступать в качестве основного анальгетического компонента пособия, усиливать действие системной анальгезии или же применяться для послеоперационного обезболивания.
Регионарная анестезия очень привлекательна в физиологическом смысле, так как позволяет локально пресечь болевую импульсацию, не допуская системного воздействия боли на организм и позволяя либо вообще отказаться от системного воздействия анестетиков, либо значительно уменьшить степень такого воздействия. Применение регионарной анестезии способствует более эффективному лечению послеоперационного болевого синдрома, предупреждает формирование хронических болей после операции, оказывает благотворное влияние на трофику и регенерацию тканей, что, в конечном счете, ускоряет выздоровление и реабилитацию пациента. Ранняя активизация пациентов после регионарной анестезии способствует профилактике тромбоэмболических осложнений в послеоперационном периоде.
Различают следующие виды регионарной анестезии:
Инфильтрационная анестезия является самым простым видом местной анестезии. Она выполняется непосредственно оператором путем инфильтрации места предполагаемого вмешательства раствором анестетика. Инфильтрация может быть ограничена кожей и подкожной клетчаткой, а может затрагивать и более глубокие слои. Ее разновидностью является терминальная (топикальная) анестезия, когда анестетик наносится на слизистые оболочки (офтальмология, оториноларингология, эндоскопия и т.д.).
Проводниковая анестезия представляет собой блокаду нервных сплетений, а также отдельных нервов. Получила широкое распространение при операциях на верхней конечности (блокада плечевого сплетения и отдельных нервов). Блокада плечевого сплетения имеет высокий процент успеха, так как при ее правильном выполнении достаточно попадания анестетика в фасциальный футляр сплетения, блок достаточно качественный и достаточен по продолжительности. В противоположность этому, блокады нервов нижней конечности такого успеха не получили, так как имеют более низкий процент успеха и с легкостью заменяются спинальной или эпидуральной анестезией. В последнее время получили широкое распространение блокады нервов передней брюшной стенки – TAP-блок и ему подобные. Верификация сплетений или отдельных нервов при проведении проводниковых блокад может осуществляться различными способами: по парестезиям, при помощи нейростимулятора или посредством ультразвуковой навигации. Верификация по парестезиям постепенно уходит в прошлое, так как этот метод сопровождается неприятными ощущениями для пациента и высоким риском повреждения нервов. Классической методикой остается верификация при помощи нейростимулятора, что дает высокую частоту успеха блокады, позволяет проводить манипуляцию под седацией и боле безопасно для пациента. УЗИ-навигация при проведении регионарных блокад активно развивается в последнее время. Она позволяет видеть непосредственно нервные структуры и сократить количество вводимого местного анестетика. В настоящее время большинством специалистов для верификации нервных структур рекомендуется сочетание УЗИ-навигации с использованием нейростимулятора.
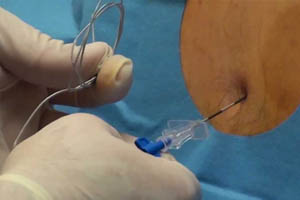
Центральные (нейроаксиальные) блокады очень распространены благодаря их эффективности, возможности продленного выполнения и относительно простой техники проведения. Спинальная анестезия широко применяется при вмешательствах ниже уровня пупка, кесаревом сечении, для обезболивания родов. Эпидуральная анестезия является золотым стандартом продленного обезболивания родов, широко применяется в послеоперационной анальгезии, для стимуляции моторной функции кишечника, в составе многокомпонентных анестезиологических пособий на органах грудной клетки и брюшной полости. Каудальная анестезия находит применение в гинекологической и урологической практике. Существенным плюсом эпидуральной и каудальной анестезии является возможность продленного обезболивания, когда установленный катетер позволяет вводить пациенту местный анестетик в течение длительного времени.
Регионарная анестезия в лечении раненых и пострадавших
В.Г. Пасько, М.И. Руденко, В.Н.Андрюшкин, А.Ю.Заварзин,А.Н.Воробейчук
Главный клинический военный госпиталь им.Н.Н.Бурденко, Москва
Анестезиологическое обеспечение раненых проходит жесткую проверку в современных вооруженных конфликтах. Здесь всегда выявляются его слабые и сильные стороны. Нами проанализировано лечение более 2500 раненых в локальных конфликтах последних лет.
Оперативная активность составила 63,3%. Сложные операции составляли 30,3%.
Последние цифры показывают процент оперативных вмешательств, который выполнялся без анестезиологов, что свидетельствует о возрастающей роли нашей специальности в лечении раненых. Частота использования регионарной анестезии (РА) в целом не превысила 10% от общего числа всех анестезий, а в районе боевых действий она составила 4,2%. (В ВОВ местное обезболивания применялось в 65% всех случаев обезболивания (Стуккей А.Л. Опыт сов. мед. в ВОВ т.3, с.467).
Статистика вещь упрямая. Однако ее данные необходимо трактовать критически. Все-таки перечень применяемых методов анестезии должен диктоваться структурой ранений, а здесь очевидно преобладание ранений конечностей. При условии, что все анестезиологи-реаниматологи владеют регионарными методами анестезии, периферические блокады должны преобладать. При этом они могут применяться в сочетании с препаратами общего действия и с ИВЛ.
В другом случае два квалифицированных анестезиолога в Абхазии в период ведения боевых действий за 52 часа на 8 операционных столах провели 96 анестезий, обеспечивая работу 6 хирургических бригад и контролируя ИТ в послеоперационном периоде. Показатели их работы выглядели иначе. Применяемые методы анестезии отличались большим разнообразием: НЛА+ИВЛ, внутривенная анестезия с самостоятельным дыханием и регионарные методы анестезии применялись наиболее часто и в процентном отношении ко всем анестезиям соответственно составили: 28,6% : 26,5% : 21,4% = 76,5% (1993 г.).
Организацию и оказание анестезиологической помощи и ИТ в районах боевых действий контролировали и направляли ведущие специалисты. Вводились стандарты предоперационной подготовки, анестезии, инфузионной терапии. Эти стандарты по возможности выполнялись. Однако на их выполнение влияли обеспечение, характер боевых действий и темп поступления раненых.
При работе в очагах массового поступления раненых и пострадавших анестезииологи-реаниматологи отмечают определенные проблемы.
Особенности физического состояния раненых:
Объем ИТ в приемном отделении:
РА в анестезиологии.
При лечении раненых выбор того или иного метода анестезии определяется структурой ранений, уровнем подготовки анестезиологов, а также уровнем материального обеспечения клиник. На этапе квалифицированной медицинской помощи показаны стандартные методы анестезии и инфузионной терапии. На этапе специализированной медицинской помощи необходимо иметь весь арсенал современных анестезиологических средств и принадлежностей.
Серьезным прорывом на пути расширения применения РА в хирургии повреждений послужили: 1) применение новых методик проводниковой анестезии, которые не имеют скрытых серьезных осложнений, 2) катетерная техника продленной РА; 3) электростимуляционная верификации нервов и сплетений; 4) появление новых малотоксичных местных анестетиков длительного действия; 5) обеспечение управляемости и безопасности регионарной анестезии; 6) применение комбинированной (сочетанной) регионарной и общей анестезии.
Не противопоставляя регионарную анестезию общей, следует отметить, что привлекательность РА в значительной степени связана с возможностью отказаться от зачастую необоснованного применения ИВЛ там, где она просто не нужна или опасна у раненых с полным желудком, при операциях на поверхности тела, конечностях, органах брюшной полости ниже пупка и малого таза.
Однако РА не лишена риска и осложнений и требует от анестезиолога мануальных способностей и затраты времени на ее выполнение. Возникновение неудач и неврологических осложнений зачастую связано с техническими погрешностями. Но все же РА менее опасна, чем общая и в меньшей степени влияет на функции жизненно важных органов и систем.
Показаниями к проведению комбинированной анестезии являются:
Каждая составляющая комбинированной анестезии имеет свои преимущества. РА способствует снижению операционной кровопотери, частоты тромбоэмболических и инфекционных осложнений, числа эвентраций после абдоминальных операций, улучшению трофики тканей, предупреждению пареза желудочно-кишечного тракта и др. Это связано с тем, что РА, создавая адекватную аналгезию и регионарную симпатическую блокаду, эффективно блокирует выброс стрессорых гормонов и ноцицептивную импульсацию в целом. Достоинством комбинированной анестезии стала возможность снизить дозы местных анестетиков.
Общая разовая доза 2% р-ра лидокаина при проводниковой и плексусной анестезии не должна превышать 8-10 мг/кг, в среднем она составляет 800 мг. Такая доза не вызывает заметного угнетения гемодинамики у раненых и постра-давших с восполненным ОЦК. Это подтверждено нашими исследованиями центральной гемодинамики при различных видах РА.
Особенности РА у раненых и пострадавших.
Обеспечение безопасности РА.
Необходимо иметь надежный венозный доступ, интубационный набор, наркозно-дыхательный аппарат, дефибриллятор, монитор ЭКГ. Обязательный перечень медикаментов должен включать ваголитики, седативные, вазопрессоры, миорелаксанты, желательно допамин и алупент. Любую РА следует проводить с инфузионной поддержкой. Не применять растворы местных анестетиков с адреналином, т.к. он может вызвать ишемию нервных стволов.
Анестезия при шоке.
Эпидуральная анестезия (ЭА) с ИВЛ.
Эпидуральная анестезия на спонтанном дыхании.
Показания: ранения органов малого таза и нижних конечностей.
Показания: ранения промежности, нижних конечностей.
Анестезия плечевого сплетения в межлестничном промежутке.
Показания: ранения верхней конечности и плечевого пояса.
Анестезия нижней конечности в верхней трети бедра.
Показания: односторонние ранения нижней конечности.
Однако СМА имеет существенные недостатки:
Боязнь постпункционной головной боли не должна сдерживать применение СМА. По нашим данным в руках одного опытного анестезиолога головная боль возникает у пациентов в 2.4%, в коллективе анестезиологов 6,2%.
Регионарная анестезия в интенсивной терапии.
Регионарная анестезия и лечение боли. Тематический сборник. Москва-Тверь 2004 г., стр.201-211
Регионарная анестезия. Умное обезболивание
Анестезия – важная и ответственная часть операции. От мастерства анестезиолога зависит не только безопасность хода операции, но и дальнейшее самочувствие пациента, его восстановление. Изобретение наркоза (общей анестезии) совершило революцию в хирургии, но множество осложнений при угнетении центральной нервной системы увеличивало риск для здоровья пациента.
Что такое регионарная анестезия
Регионарная анестезия – это один из видов местного обезболивания. Она применяется при необходимости лишить болевой чувствительности конкретный участок тела человека, например, часть руки или нижнюю половину тела. Действие регионарной анестезии основано на блокировке нервных импульсов на различных уровнях периферической нервной системы.
Регионарная анестезия существенно расширила возможности хирургии. Операции на многих частях тела стало возможным проводить без применения наркоза. Данный вид анестезии не опасен для пациента, поскольку не содержит наркотических средств, а обезболивание достигается путем применения только местных анальгетиков.
Принцип действия
При травмировании тканей во время операции периферические рецепторы передают импульсы в кору головного мозга через нервные стволы и спинной мозг. Если применить только поверхностную местную анестезию, то болевые импульсы, минуя кору головного мозга, начинают действовать на мускулатуру, от чего она сокращается. Кроме того, нервные импульсы действуют на сердечнососудистую и дыхательную системы, что вызывает ускорение сердечного ритма и учащает дыхание. При этом сосуды спазмируются, кровь начинает сворачиваться быстрее, происходят нарушения в работе почек.
Виды регионарной анестезии
Существует несколько разновидностей регионарной анестезии. К ней относят эпидуральную (или перидуральную) анестезию, внутрисосудистую, проводниковую, внутрикостную и спинномозговую.
Эпидуральная анестезия действует за счет введения анестетика в межпозвоночное пространство, за счет чего наступает нечувствительность нервных корешков, а затем происходит блокировка передачи импульсов. Анестетик обычно вводят в область от третьего до пятого позвонка. Пункцию делают короткой широкой иглой и через полученный прокол вводят от 10 до 20 мл анестетика. Обезболивание наступает через четверть часа на всей нижней половине тела и продолжается от трех до пяти часов.
Спинномозговая анестезия схожа по действию с эпидуральной, разница состоит лишь в том, что анестетик в объеме от 1 до 3 мл вводится в пространство между позвонками тонкой длинной иглой. Обезболивание обеспечивается так же, как и в предыдущем случае, на несколько часов по всей нижней части тела.
Внутрисосудистая или внутривенная анестезия предполагает введение анестезирующего средства в кровь и блокировку конечности при помощи кровоостанавливающего жгута. Обезболивающее действие достигается за счёт препятствования передачи нервных импульсов от нервных стволов и волокон.
Проводниковая анестезия характеризуется блокадой конкретного нерва и сплетения нервных волокон. Наибольшую распространенность этот вид регионарной анестезии получил при операциях в стоматологии и на глазах. Инъекции за глазным яблоком, выполняемые при некоторых таких операциях, называют ретробульбарной методикой. Она так же относится к регионарной анестезии. Если производится обезболивание верхней конечности, этот вид анестезии называется плексусной. Проводниковую анестезию может выполнять как специалист-анестезиолог, так и хирург, проводящий операцию.
Внутрикостная анестезия вводится в вену, но затем анестетик впитывается в костную ткань. Такой метод применяют при оперировании конечностей. Чтобы блокировать поступление крови к конечности, используется кровоостанавливающий жгут. Перетягивать всю руку или ногу не требуется, блокируется только сама конечность.
Возможные осложнения
Работа высококвалифицированного анестезиолога редко дает осложнения, однако особенности организма конкретного пациента способны их вызвать. Нельзя также исключать ошибки врача, которые могут спровоцировать негативные последствия.
В результате индивидуальной реакции в редких случаях возникает интоксикация организма анестетиком при попадании его в общий кровоток. Признаками отравления являются тошнота, головокружение, дрожание (тремор) конечностей, общая слабость, учащение пульса и частоты дыхания. Детоксикация организма должна быть выполнена с учетом рекомендаций врача.
Аллергическая реакция также относится к индивидуальным реакциям организма и предупреждается путем тщательного сбора анамнеза и проведения проб с небольшим количеством препарата.
К ошибкам анестезиолога относится повреждение нервного ствола при инъецировании препарата. При этом наблюдается потеря чувствительности в этой области и может произойти нарушение деятельности затронутых тканей. Это осложнение лечится длительно и требует прохождения курса физиопроцедур и приема прописанных врачом лекарственных средств. Согласно статистике повреждение нервов происходит в 1 случае на 1 тысячу проведенных регионарных анестезий.
Гематома как осложнение при регионарной анестезии может возникнуть, если при постановке анестезии был задет крупный кровеносный сосуд. Гематомы рассасываются долго и опасны инфицированием и дальнейшим нагноением, сопровождаемым болезненными ощущениями и повышенной температурой. Необходимо обратиться к врачу для хирургического решения проблемы.
Нагноение гематомы может спровоцировать абсцесс тканей. Это грозное осложнение возникает и как следствие пренебрежения правилами обеззараживания во время операции. Пациенты с пониженным иммунитетом также относятся к группе риска.
Регионарная анестезия может вызывать воспалительные процессы в мышцах, если их волокна были повреждены при постановке инъекций. Такое нарушение чревато ограничением двигательной активности.
Анестезия любого вида токсична для клеток печени, поэтому до применения анестезии и после неё необходимо принимать специальные препараты для защиты печени, предварительно проконсультировавшись с врачом.
Преимущества
Пациенты хорошо переносят регионарную анестезию. Большинство отмечают, что их самочувствие гораздо лучше, чем при общей анестезии с опиоидными препаратами. Возможность оставаться в сознании при проведении операции дает пациентам моральное удовлетворение и повышает их оценку качества проведенной операции.
Регионарная анестезия дает возможность гораздо более позднего применения первого послеоперационного анальгетика, так как боль возникает намного позже по сравнению с наркозом. Эта особенность характерна, в частности, при сочетании общей и местной анестезии.
Применение анестетиков местного назначения снижает риск возникновения послеоперационных осложнений, например, угнетения дыхательной функции, синдрома пассивного кишечника, тошноты и рвоты.
Регионарная анестезия позволяет выписать пациента раньше, чем после наркоза, поскольку его состояние быстрее стабилизируется и реабилитация проходит легче.
Риск развития хронической послеоперационной боли практически сведен к нулю.
После регионарной анестезии пациенты гораздо реже возвращаются в клинику или госпиталь с осложнениями.
В ряде случаев применение регионарной анестезии является незаменимым. Например, исследования показывают, что местное обезболивание родов при кесаревом сечении снижает смертность рожениц. Кроме того, применение регионарной анестезии у возрастных пациентов со сложными заболеваниями снижает летальный исход на 30%.
Хирургическое вмешательство является сильным стрессом для систем организма. Общая анестезия не способствует уменьшению этого стресса. В этой связи высоко ценится свойство регионарной анестезии уменьшать стрессовую реакцию организма. Снижение стресса проявляется в меньших нарушениях коагуляции и уменьшении риска образования тромбов. Намного меньше происходит задержка жидкости в организме. Нарушения в обменных процессах организма сведены к минимуму. Гормоны стресса, высокие при наркозе, показывают более низкие значения при применении регионарной анестезии.
Регионарная анестезия
Регионарная анестезия. Обзор научных публикаций в зарубежной периодической литературе в 2020 году.
Данный обзор посвящен современному состоянию, проблематике, текущим научным интересам в области изучения регионарной анестезии. Для обзора были отобраны статьи, опубликованные в первой половине 2020 года в зарубежной периодической литературе. При поиске статей были использованы ресурсы электронных сетевых источников PubMed (https://pubmed.ncbi.nlm.nih.gov/), ClinicalKey (https://www.clinicalkey.com/), Medscape (https://www.medscape.com/), BJA (https://bjanaesthesia.org/).
Регионарная анестезия (РА) широко применяется в современной медицине для обезболивания во время и после оперативных вмешательств, для лечения хронической боли. В первом случае может применяться как самостоятельная методика, так и вместе с общей анестезией. История развития РА к настоящему моменту насчитывает более 140 лет.
В 1879 году русский врач, физиолог и фармаколог Василий Константинович Анреп установил, что подкожное введение раствора кокаина приводит к потере чувствительности в месте инъекции, результаты своих наблюдений он опубликовал в журнале Archiv fur Physiologie.
В 1884 году Вильям Холстед и Альфред Холл сообщили об успешном введении кокаина в нервные стволы (локтевой нерв и нервы предплечья) и сделали верный вывод о блокаде передачи нервного импульса в чувствительных нервах, тем самым, заложив основы проводниковой анестезии. Немецкий хирург, поэт и философ Карл Шлейх предложил метод местной инфильтрационной анестезии сильноразбавленными растворами кокаина.
В 1885 году американский невролог Джеймс Леонард Корнинг впервые успешно применил на человеке нейроаксиальную блокаду, введя 120 мг кокаина между остистыми отростками XI и XII грудных позвонков, достигнув потерю чувствительности у пациента в ногах и промежности. Основываясь на большой дозе анестетика, отсутствии двигательного блока и всё-таки успешном исходе эксперимента, принято считать, что Корнинг выполнил эпидуральную анестезию, а не спинальную.
Последнюю успешно реализовали Август Бир и Август Гильдебранд в 1898 году, вводя друг другу в подоболочечное пространство между остистых отростков поясничного отдела позвоночника от 5 до 15 мг кокаина, они же описали специфическое осложнение данной методики – постпункционную головную боль. За долгие годы существования и развития РА было разработано значительное количество методик блокады различных участков нервной системы с целью достижения обезболивания или двигательного блока, синтезированы новые препараты, уточнены нейрофизиологические механизмы развития блокады и осложнений этой анестезии.
В современной анестезиологии все эти методики рутинно применяются очень широко. Однако РА по-прежнему является объектом научного интереса исследователей, что приводит к появлению новых техник блокад, отработке оптимальных методик и, в конечном счёте – к повышению комфорта и безопасности пациента.
В текущем году опубликовано несколько небезынтересных работ на тему РА. Авторы [3] рассуждают о возможностях улучшения восстановительного периода после операций и роли новых методик РА в этом. Применение РА должно уменьшать потребность в опиодах, улучшать контроль боли и, в итоге – улучшать восстановление пациентов. Авторы отмечают, что существует множество доказательств улучшения исходов при использовании стратегии мультимодальной аналгезии, одним из значимых компонентов которой являются методики РА, однако эта стратегия пока еще не получила достаточно широкого распространения в клинической практике.
За последние годы, благодаря внедрению ультразвуковой (УЗ) навигации были разработаны новые варианты регионарных блокад, например межфасциальная блокада мышцы, выпрямляющей позвоночник (erector spinae plane block – ESP block) и ряд других. Но нам нужно больше доказательств эффективности для обоснования широкого внедрения новых методик РА в клиническую практику – подводят итог авторы.
Новых методик регионарной анестезии не избежала и без того высокотехнологичная отрасль медицины: кардиохиургия. В обзорной статье [4] приведено описание техники применения и дана оценка эффективности на основании литературных данных таких новых для торакальной хирургии методик аналгезии, как межфасциальные блокады грудной клетки: Pectoral Nerve Block – PECS-I и PECS-II, Serratus Anterior Plane Block – SAP, ESP, Pectointercostal Fascial (PIF) и Transverse Thoracic Muscle Plane (TTMP) Block. При выполнении вышеназванных блокад местный анестетик под контролем УЗ-навигации вводится в межфасциальное пространство между больший и малой грудной мышцами (PECS-I), малой грудной и передней зубчатой мышцами (PECS-II), широчайшей мышцей спины и зубчатой мышцами (SAP) и так далее, что приводит к блокаде нервов, обеспечивающих чувствительную иннервацию стенки грудной клетки. Эффективность анальгетического эффекта сравнима с эпидуральной блокадой.
Складывается впечатление, что данные методики РА могут быть полезны в кардиохирургии, в том числе и при наличии противопоказаний к нейроаксиальным методикам, например, при использовании антикоагулянтов и дезагрегантов, что нередко встречается у этих пациентов.
РА давно и успешно используется при ортопедических операциях на нижних конечностях, особенно она актуальна у пожилых пациентов с выраженной сопутствующей патологией, ввиду высокого риска развития осложнений общей анестезии. Наиболее типичный пример – перелом бедра. Обезболивание в послеоперационном периоде у этих больных так же представляет собой определенную проблему: опиоиды могут провоцировать послеоперационный делирий, к которому пожилые люди, попавшие в стационар и без того склонны. Использование нейроаксиальной блокады или блокады нервных стволов (а иногда и их сочатание) это стандартное решение описанного комплекса проблем.
Американские исследователи в своей работе [6] сравнили эффективность одномоментной блокады подвздошой фасции с пролонгированной анестезией при помощи установки катетера. При данном виде РА местный анестетик вводится непосредственно под fascia iliaca латеральнее бедренного нерва, что приводит к блокаде этого нерва и (чаще всего) латерального кожного нерва бедра.
В результате проведенного исследования не было выявлено разницы в эффективности (выраженности и длительности) обезболивания при одномоментной инъекции (30-40 мл. 0,25% бупивакаина с адреналином 1:200000) и установке катетера (10-20 мл 0,2% бупивакаина и последующая инфузия 6 мл/час в течение первого дня после операции). В обоих случаях достигалась достаточная аналгезия. Уменьшает ли РА в сравнении с общей анестезией количество осложнений при тотальном протезировании тазобедренного или коленного суставов? Этот вопрос задают авторы большого аналитического исследования из Великобритании [5]. Они проанализировали 779 тысяч случаев протезирования коленного или тазобедренного суставов, проводившихся на британских островах. Подавляющее большинство операций (544 тысячи) были проведены под РА, 234 тысячи под общей анестезией. На вопрос был получен утвердительный ответ – РА приводила к статистически значимому уменьшению длительности госпитализации, риска повторной госпитализации, общего количества осложнений, случаев инфекции мочевыводящих путей и инфекции операционной раны.
Данные об эффективности проводниковой аналгезии у пациентов, оперированных в связи с переломом лодыжек, были проанализированы коллективом исследователей из Далласа, США [1]. Выполнен ретроспективный анализ 302 случаев переломов, оперированных под общей анестезией, выделены 3 группы: проводниковая анестезия проводилась до операции, после операции и не проводилась вовсе. Были получены вполне ожидаемые результаты: у тех, кому проводилась проводниковая блокада до операции, значимо меньше была выраженность боли, меньше потребление опиоидов во время и после операции, короче пребывание в послеоперационной палате. Это нехитрое исследование подтверждает эмпирически известный факт: болевой синдром лучше начинать лечить до появления боли.
Современную проводниковую анестезию уже сложно представить себе лишённой ультразвуковой навигации. Однако, редко встречаются данные, объективно подтверждающие преимущества УЗ перед традиционными методами локации нервов. Таковые, на примере проводниковой анестезии при операциях на стопе и лодыжках, попытались предоставить авторы еще одной обзорной статьи [2]. Они проанализировали публикации на тему «УЗ-ассистированная РА при операциях на стопе и лодыжках» за 2007-2020 годы и пришли к выводу, что существуют некоторые свидетельства, позволяющие говорить о получаемых с УЗ-навигацией преимуществах в виде увеличения частоты успешных анестезий, более быстрого развития блока при отсутствии увеличения времени процедуры. Но, отмечают авторы, в рассматриваемых публикациях применялись различные техники, виды блокад и разные анестетики, следовательно, нельзя исключить предвзятость операторов в этих исследованиях.
При проведении спинальной анестезии в ряде случаев не удаётся лоцировать субарахноидальное пространство, используя классический центральный и парамедианный доступы. К такой ситуации могут приводить выраженный сколиоз, кифосколиоз, остеоартриты, анкилозирующие спондилиты и ряд других причин.
В последние годы для разрешения обозначенной ситуации без интубации трахеи нередко предлагается использовать доступ по Тейлору. Это вариант парамедианного доступа в L5-S1 промежутке, который анатомически – наибольший во всём позвоночнике. Место пункции на 1 см. медиальнее и 1 см. каудальнее нижнего края задней подвздошной ости, который легко идентифицируется по «ямочкам на коже», направление иглы краниомедиальное. Авторы из Китая [7] провели исследование и выяснили, что при использовании этого доступа минимальная эффективная доза 0.5% бупивакаина это 25 мг (5 мл), что может стать полезной информацией для практикующих анестезиологов.
Список литературы
Е.Ю. Гарбузов. С.Р. Микрюков.
СПбГБУЗ «Городская больница №40», отделение анестезиологии-реанимации.