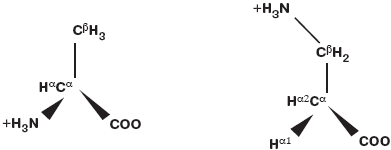Что значит приливы при климаксе
Что такое климакс? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пенкиной Анны Евгеньевны, гинеколога-эндокринолога со стажем в 25 лет.
Определение болезни. Причины заболевания
Климактерический синдром или климакс — это комплекс симптомов (эндокринных, вегето-сосудистых, психоэмоциональных нарушений), осложняющих период угасания репродуктивной функции у некоторых женщин. [1] [2]
В основе данного патологического состояния лежит неудовлетворительная адаптация организма к снижению уровня половых гормонов, которые вырабатываются яичниками.
Считается, что с проявлениями климактерического синдрома сталкивается около 30-60% женщин. В каждом отдельном случае набор симптомов, их выраженность и продолжительность различны: проявления климакса иногда могут беспокоить женщину менее 5 лет (35% случаев), 5-10 лет (55%) и редко свыше 10 лет (10%).
В большинстве случаев развёрнутая симптоматика отмечается в ближайшие 2-3 года после прекращения менструаций (менопаузы). До этого момента — в пременопаузе — патологические проявления встречаются в 1,5-2 раза реже. [1] [2] [3]
От чего зависит время наступления климакса
На время наступления климакса могут влиять:
Что такое приливы при климаксе
Приливы крови к поверхности кожи лица, шеи, груди, верхней части туловища — один из основных симптомов климакса. Приливы сопровождаются покраснением и чувством жара.
Можно ли забеременеть при климаксе
Вероятность наступления беременности при климаксе крайне низкая, однако полностью не исключена. Если менопауза наступила до 50 лет, то рекомендуется применять методы контрацепции в течение двух лет, если в возрасте старше 50 лет — то в течение года.
Симптомы климакса
Симптомы климактерического синдрома условно подразделяют на нейровегетативные, обменно-эндокринные и психоэмоциональные.
Нейровегетативные:
Обменно-эндокринные:
Психоэмоциональные:
Зачастую обилие и многообразие проявлений имеют психосоматическое происхождение. Они во многом зависят от отношения самой пациентки к изменениям, происходящим в её организме (в частности, от повышенной тревожности по этому поводу).
Что происходит с менструацией перед климаксом
Как правило, менструации становятся более скудными и короткими, а промежутки между ними увеличиваются вплоть до полного прекращения менструаций.
Признаки раннего климакса в 30-40 лет и в более позднем возрасте
Признаки климакса одинаковы в любом возрасте — это прекращение менструаций и изменение уровня гормонов. Разница лишь в том, что в 30-40 лет климакс нужно более тщательно дифференцировать с другими состояниями, сопровождающимися аменореей.
Патогенез климакса
В основе патогенеза климакса лежит прекращение выработки половых гормонов яичниками. Оно может быть резким при так называемом искусственном климаксе или постепенным при возрастном угасании функции половых желёз.
Наиболее ярко проявляется дефицит эстрогенов — главных женских половых гормонов. Заметное снижение их выработки обычно начинается ещё в пременопаузе — в среднем примерно с 45 лет. Яичники постепенно уменьшаются в размерах и сморщиваются, железистая ткань замещается соединительной.
К моменту наступления менопаузы (прекращения менструаций) яичники уже практически не вырабатывают эстрогены. В организме остаются только эстрогены, продуцируемые надпочечниками, которых значительно меньше.
Некоторое время организм пытается подстегнуть угасающую функцию яичников, например, посредством значительного повышения секреции в передней доле гипофиза фолликулостимулирующего гормона (ФСГ), но приблизительно через год после менопаузы выработка ФСГ тоже начинает постепенно снижаться.
Рецепторы, чувствительные к эстрогенам, имеются не только в тканях матки, влагалища и молочных желёз, но и в мочевом пузыре, мочеиспускательном канале, костной и мышечной ткани, коже, слизистых, сердце и сосудах. Именно поэтому при дефиците эстрогенов в этих органах наблюдаются изменения.
Постепенно организм приспосабливается к снижению уровня эстрогенов, но при определённых условиях эта адаптация проходит с нарушениями, что и проявляется климактерическим синдромом разной степени выраженности.
Некоторые заболевания, не отмечавшиеся ранее, дебютируют именно в климактерическом периоде. Это связано с прекращением защитного действия эстрогенов. Так, например, происходит с сердечно-сосудистыми заболеваниями: у женщин до 50 лет риск их развития существенно ниже, чем у мужчин-ровесников, но по достижении 70-летнего возраста шансы уравниваются. [5] [6]
Классификация и стадии развития климакса
Три этапа климакса
По стадиям развития выделяют ранние, отсроченные и поздние проявления климакса.
Какие признаки появляются первыми
К ранним проявлениям, которые могут иногда начинаться за 2-3 года до наступления менопаузы, относят симптомы нейровегетативной дисфункции, а также некоторые психоэмоциональные (эмоционально-аффективные) отклонения:
Отсроченные симптомы чаще наступают через 1-2 года после менопаузы и в основном затрагивают урогенитальную область, а также касаются состояния слизистых оболочек, кожи и её придатков:
Поздние симптомы развиваются на 2-5 год после менопаузы. К ним относят следующие эндокринно-обменные нарушения:
Осложнения климакса
Климактерический синдром сам по себе осложняет нормальное течение периода гормональной перестройки у женщины. Тем не менее этот синдром может также проходить с дополнительными осложнениями.
Чаще всего периоду климакса сопутствуют сердечно-сосудистые патологии — ишемическая болезнь сердца (ИБС) и артериальная гипертензия. Могут также развиваться сахарный диабет II типа и остеопороз. Нередко эти заболевания у женщин диагностируются именно в климактерическом периоде. При этом существует вероятность того, что заболевание уже присутствовало, но в стёртой, бессимптомной форме, а гормональный дисбаланс лишь привёл к его прогрессированию и более явной симптоматике, послужившей поводом для обращения к врачу.
Развитию ИБС способствует характерное для климакса повышение уровня холестерина в крови, а также ускорение атеросклеротических процессов, в том числе в артериях, кровоснабжающих миокард.
Артериальная гипертензия прогрессирует на фоне атеросклероза, избыточной массы тела и нарушения регуляции сосудистого тонуса. Эти моменты, как правило, присутствуют при климактерическом синдроме. [5]
Нарушенная толерантность к глюкозе (предиабет) или развёрнутая картина сахарного диабета II типа обычно впервые диагностируются в зрелом возрасте, особенно при наличии лишнего веса. Иногда инсулинорезистентность, избыточный вес, гиперхолестеринемия и артериальная гипертензия в комплексе составляют так называемый метаболический синдром, взаимно усугубляя проявления этих состояний. Возраст, близкий к наступлению менопаузы, — один из факторов риска развития данного метаболического синдрома.
Развитие остеопороза [9] очень тесно связано с падением уровня эстрогенов в крови, но скорость его прогрессирования и выраженность проявлений во многом зависят от изначально накопленной костной массы. Если женщина в течение жизни неполноценно питалась, вела малоподвижный образ жизни либо имела заболевания, препятствующие нормальному усвоению кальция, то риск критической потери костной массы повышается. В особо тяжёлых случаях кости становятся настолько хрупкими, что возможно возникновение переломов не только при падении с высоты собственного роста, но и при неловком движении.
Диагностика климакса
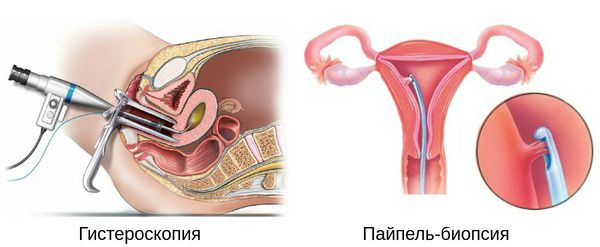
Заподозрить наличие климактерического синдрома позволяют такие критерии, как женский пол, возраст старше 45 лет и появление жалоб, которые можно отнести к трём перечисленным выше группам (нейровегетативные, психоэмоциональные, эндокринно-обменные). Однако для уточнения диагноза требуется проведение ряда дополнительных исследований:
Безусловно, необходимы также гинекологический осмотр с выполнением цитологического исследования, консультации невропатолога, кардиолога, эндокринолога и других специалистов (например, психолога, офтальмолога, стоматолога, уролога) в зависимости от присутствующих жалоб и клинических проявлений. Эти специалисты смогут определить, является ли причиной недомогания именно климактерический синдром либо самостоятельные заболевания, требующие отдельного лечения.
При беседе со специалистом необходимо чётко и правдиво отвечать на все вопросы об особенностях менструальной функции, количестве, течении и исходах беременностей, перенесённых заболеваниях, хирургических вмешательствах, вредных привычках, принимаемых лекарственных препаратах. [4] Это во многом определяет эффективность и безопасность назначаемого лечения.
Лечение климакса
Лечение климактерического синдрома обычно требуется при среднетяжёлом и тяжёлом течении. Оно осуществляется по трём направлениям: немедикаментозное, медикаментозное и гормональное.
Немедикаментозное лечение
На первом этапе в основном применяется немедикаментозное лечение:
Питание и диета
Рекомендовано ограничить употребление животных жиров, простых углеводов, поваренной соли и кофеинсодержащих продуктов, а также обогатить рацион клетчаткой, растительными маслами, кисломолочными продуктами.
Негормональные лекарственные препараты
На втором этапе подключают негормональные лекарственные препараты:
Гормональное лечение
Третий этап — гормональное лечение. Основные принципы заместительной гормонотерапии:
Различные гормональные препараты рассчитаны на разные этапы климактерического периода:
Способы введения гормонов могут быть различными: пероральное (внутрь в виде таблеток), вагинальное, внутриматочное, наружное (в виде пластырей или гелей) и инъекционное. [2] [3]
В каждом случае необходим индивидуальный подбор препарата врачом с учётом индивидуальных особенностей пациентки и противопоказаний.
Борьба с вагинальной сухостью при климаксе
На любом этапе климакса возможно применение средств, улучшающих состояние наружных половых органов и слизистой влагалища. Они показаны женщинам, у которых имеются выраженные признаки атрофических изменений в коже и слизистой половых органов, сопровождающихся зудом, чувством сухости, значительными трудностями при половых контактах (вплоть до их невозможности) и недержанием мочи (на ранних стадиях). Речь идёт о местном применении препаратов гиалуроновой кислоты, которая увлажняет кожу и слизистые до глубоких слоёв, повышает упругость и эластичность, улучшает внешний вид.
Также в последние годы применяется так называемое лазерное вульвоомоложение — воздействие особого вида лазерного облучения, вследствие которого улучшаются трофические процессы в коже и слизистой, и устраняется чувство сухости и дискомфорта.
Лечение приливов при климаксе
Помимо гормональных препаратов, назначаемых врачом, при приливах может помочь следующее:
Лечение гипертонии в период климакса
Лечение гипертонической болезни происходит совместно с кардиологом, который назначает соответствующие препараты.
Терапия остеопороза при климаксе
Всем женщинам в постменопаузе рекомендовано проходить скрининг для выявления остеопороза. Ведение пациенток идёт совместно с эндокринологом.
Отказ от табакокурения
Одним из важных компонентов успешной борьбы с негативными проявлениями климактерического синдрома является полный отказ от табакокурения. [4] У курящих женщин климактерический синдром часто протекает особенно тяжело и в более раннем возрасте, а гормонотерапия на фоне курения может привести к тяжёлым побочным эффектам.
Прогноз. Профилактика
В целом климактерический синдром имеет благоприятный прогноз для жизни, хотя он может значительно ухудшать её качество (при тяжёлом течении — вплоть до полной потери трудоспособности).
Ухудшают прогноз климакса такие нарушения, как сердечно-сосудистые заболевания и остеопороз, которые пагубно сказываются на течении синдрома.
Значительно улучшает прогноз своевременное назначение заместительной гормонотерапии. Она должна проводиться под постоянным врачебным контролем при чётком соблюдении показаний и противопоказаний. Лечение гормональными препаратами позволяет сгладить типичные симптомы у абсолютного большинства женщин (90-95%), приблизительно у 85% пациенток существенно уменьшает проявления урогенитальных расстройств, на 30% снижает риск переломов (шейка бедра, позвоночник), связанных с остеопорозом. [3]
Возможно ли остановить наступление климакса
Полностью предотвратить развитие климактерического синдрома, к сожалению, вряд ли удастся, так как во многом это зависит от индивидуальных врождённых и наследственных особенностей женщины. Однако меры профилактики его тяжёлого и осложнённого течения существуют. Они должны предприниматься задолго до наступления климакса (в идеале — с раннего детства) и предполагают:
Патофизиология вегетативно-сосудистых пароксизмов (приливы) в период менопаузы у женщин и механизмы воздействия b-аланина. Новая клинико-фармакологическая концепция
Опубликовано в журнале:
«ГИНЕКОЛОГИЯ»; ТОМ 12; № 2; стр. 1-12.
Введение
Патофизиология приливов до сих пор не уточнена. Возможно, что недостаток эстрогенов в менопаузе так или иначе влияет на центр терморегуляции в головном мозге [2]. В репродуктивном возрасте женщины подавляющее количество эстрогенов синтезируется в яичниках, желтом теле и плаценте. Во время менопаузы уровни так называемых позитивных эстрогенов (например, 17-β-эстрадиола) постоянно падают, поэтому возрастает значение эстрогенов, синтезируемых в печени и надпочечниках. При наступлении менопаузы на фоне хронической надпочечниковой недостаточности появляются различные симптомы дезадаптации, в том числе и приливы. Применение синтетических эстрогенов может поддерживать уровни эстрогенов и в ряде случаев снижать интенсивность симптоматики приливов. В самом деле, метаанализ 24 исследований (более 3300 пациенток) указал на значительное уменьшение числа приливов и их интенсивности при использовании заместительной гормональной терапии (ЗГТ): относительный шанс (ОШ) 0,13; 95% доверительный интервал (ДИ) 0,07-0,23 [3]. Поэтому приливы являются наиболее распространенной причиной приема женщинами ЗГТ.
Хотя ЗГТ синтетическими эстрогенами приводит к уменьшению остроты и частоты приливов у 80-90% женщин, принимающих ЗГТ, некоторые пациентки не решаются на столь радикальное гормональное вмешательство [4]. Всем женщинам, страдающим раком молочной железы [5], яичников [6], матки [7], венозной тромбоэмболией [8] или имеющим семейную историю рака груди [5], следует категорически избегать применения эстрогеновых препаратов. Кроме того, не следует забывать, что эстроген-терапия имеет негативные последствия, такие как головная боль, избыточная задержка жидкости, болезненность молочных желез, маточные кровотечения [9].
Повышенный риск осложнений и серьезные побочные эффекты синтетических эстрогенов делают разработку альтернативных видов терапии приливов насущно необходимой [10]. Многочисленные исследования показывают возрастающую тенденцию не применять ЗГТ при умеренной симптоматике приливов. Все чаще используют эффективную модификацию диеты и образа жизни наряду с альтернативной фармакотерапией [11]. Шире применяют альтернативные фармакологические препараты: избирательные ингибиторы серотонина или норадреналина [12], габа-пентин (аналог ГАМК, используемый для лечения различных неврологических расстройств), вералиприд (антидопаминергик) [13] и клонидин (β-адреноблокатор). Некоторые нутриенты (токоферол [14]; омега-3-жирные кислоты [15], соевые изофлавоны/генистеин [16, 17]) также уменьшают симптоматику приливов. Альтернативные методы фармакотерапии, например селективные ингибиторы серотонина, снижают частоту и тяжесть приливов на 19-60% [18]. Габапентин показал снижение частоты и тяжести приливов на 20-30% по сравнению с плацебо [19].
Лечение приливов препаратом Клималанин производства компании «Бушара Рекордати» на основе β-аланина является альтернативным ЗГТ. Требованием времени остается поиск негормональных, но высокоэффективных фармакологических средств для патогенетического лечения приливов. Представляем систематический анализ [1] патофизиологии приливов [2] и молекулярных ролей препарата Клималанин, имеющих значение для терапии приливов.
Систематический анализ патофизиологии приливов и механизмов воздействия β-аланина
Наиболее разработанными являются три подхода к патофизиологическому объяснению приливов: вегетативный, абстинентный и гормонально-нейротрансмиттерный. Эти подходы отображают многообразие социальных, психологических и эндокринных факторов, вносящих свой вклад в этиологию приливов. Фармакологическое действие Клималанина невозможно напрямую объяснить, используя вегетативный и абстинентный подходы. Однако действие Клималанина на купирование вегетативной и так называемой абстинентной симптоматики все же объяснимо с точки зрения гормонально-нейротрансмиттерного подхода.
Вегетативная дисфункция
Приливы как разновидность абстинентного синдрома
Приливы могут быть рассмотрены как проявление своеобразной «абстиненции» эстроген-чувствительных нейрональных систем, находившихся долгое время в условиях высокого содержания эстрогенов [23]. В самом деле, существует определенная схожесть в симптоматике менопаузы и симптоматике, связанной с абстинентным синдромом в случае болезней зависимости (курение, алкоголизм, наркомания). Например, симптомами абстиненции в случае каннабиноидов являются беспокойство, раздражительность, депрессия, приливы, ночной пот, инсомния и тремор [24, 25]. Многие из этих симптомов также соответствуют и вегето-сосудистой дистонии, и менопаузальной симптоматике.
Не менее чем у 20% пациенток с приливами использование ЗГТ не эффективно и не приводит к уменьшению симптоматики приливов. В контексте абстинентного подхода к объяснению этиологии приливов ЗГТ не будет эффективна, если в составе используемого эстрогенового препарата отсутствует именно та форма эстрогена, которая и вызвала химическую зависимость [25]. Фактом, подтверждающим применимость абстинентного подхода, является провокация приливов при использовании ЗГТ у пациенток с первичной аменореей. Несмотря на крайне низкое содержание эстрогенов у пациенток с различными формами первичной аменореи, у них никогда не бывает приливов. Они появляются только после назначения и отмены гормональной терапии. Удаление яичника у пременопаузальных женщин вызывает быстрое наступление приливов, в то время как женщины с первичной аменореей (гонадальный дисгенез), имеющие низкий уровень эндогенных эстрогенов, не испытывают приливов. Если, однако, женщина с гонадальным дисгенезом пройдет курс ЗГТ в течение нескольких месяцев, а затем прием эстрогенов будет резко прекращен, то приливы появятся [26].
Рассмотрение приливов как разновидности абстинентного синдрома имеет ряд важных последствий для терапии. Во-первых, регулярное и длительное использование пероральных контрацептивов в репродуктивном периоде повышает уровни эстрогеновых производных в крови значительно выше биологически приемлемых норм. В последующем, при наступлении менопаузы, у этой категории женщин может развиваться крайне тяжелая абстиненция, выраженная приливами с симптоматикой, типичной для абстинентного синдрома у больных наркоманией (жар, профузный пот, тремор, чувство полного бессилия после приступа). Во-вторых, инициацию и окончание курса ЗГТ не следует проводить резко. Возможно использование общих принципов лечения химической зависимости, таких как постепенное сокращение дозировки и увеличение интервалов между приемами препаратов. Это также касается и применения других пероральных эстрогеновых препаратов, таких как синтетические контрацептивы.
Гормонально- нейротрансмиттерные механизмы развития приливов
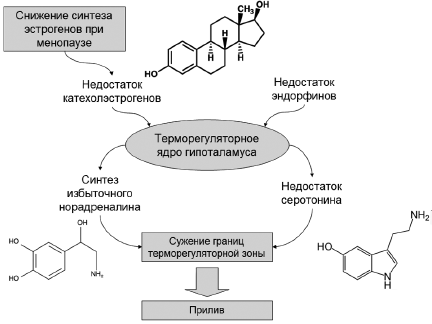
Рис. 1. Предполагаемые гормонально-нейрорегуляторные механизмы, задействованные в этиологии приливов.
Катехоламины и серотонин
Патофизиология приливов и кальцитониноподобный пептид
Кальцитониноподобный пептид широко распространен в центральной и периферической нервной системе, обладает отчетливым вазодилатационным эффектом. Основным источником пептида является место ветвления тройничного нерва, который отвечает за иннервацию кожи и сосудов верхней, средней и нижней части лица. При приливах, как известно, наблюдается внезапное покраснение всего лица за счет расширения сосудов. Прием эстрогенов увеличивает уровни кальцитониноподобного пептида и метионин-энкефалина [34, 35] именно в преоптической зоне гипоталамуса [36, 37]. Преоптическая зона располагается вблизи двух анастомозов сосудистых сплетений гипоталамуса. Нормальной терморегуляции соответствует достаточный кровоток через эти сплетения; при нарушении терморегуляции кровоток снижен. Результаты исследования 13 женщин с приливами и 13 здоровых (контроль) показали, что суточная экскреция кальцитониноподобного пептида с мочой была значительно выше у женщин с приливами. Повышенная экскреция пептида с мочой позволяет предположить, что именно этот пептид может являться специфическим медиатором вазодилатации при приливах [38]. Это предположение напрямую подтверждается исследованием 8 женщин с вазомоторными синдромами, у которых проводили круглосуточное мониторирование биохимических параметров крови. Уровни кальцитониноподобного пептида и нейропептида Y повышаются во время прилива (на 73 и 34% соответственно) [39]. Прием эстрогенов может способствовать нормализации базальных уровней кальцитониноподобного пептида [40]. Особенно важно, что кальцитониноподобный пептид взаимосвязан с энергетическим метаболизмом. На энергетический метаболизм также влияет и Клималанин (см. далее). В исследовании 45 женщин в менопаузе уровни кальцитониноподобного пептида коррелировали с уровнями инсулина [41]. Низкие уровни пептида нарушают вазодилатационный эффект инсулина [42]. Пептид стимулирует базальную секрецию инсулина и глюкагона [43].
Механизмы воздействия препарата Клималанин
Рис. 2. α-Аланин (слева) и β-аланин (справа).
β-Аланин используется для уменьшения мышечной утомляемости при повышенных физических нагрузках. При типичной разовой дозировке от 400 до 800 мг (или от 0,4-0,8 г) β-аланин в спортивной медицине принимают с интервалами до 8 ч в течение нескольких недель [44]. После 10-недельного приема β-аланина содержание дипептида карнозина увеличивается в среднем на 80% [45].
В организме β-аланин образуется в результате деградации дигидроурацила (метаболизм нуклеотидов) и карнозина. β-Аланин необходим для синтеза карнозина и пантотеновой кислоты. β-Аланин также является агонистом глициновых рецепторов головного мозга. Принятый непосредственно в момент приливов β-аланин противодействует резкому высвобождению гистамина и брадикинина из тучных клеток, способствующих быстрому расширению сосудов кожи и покраснению. При этом β-аланин не блокирует Н1-рецепторы к гистамину и не обладает эффектами, присущими Н1-гистаминоблокаторам, в том числе и побочными (сухость во рту, сонливость и т.д.). Противодействие высвобождению гистаминолибераторов происходит по пути прямого стабилизирующего действия β-аланина на мембраны тучных клеток.
Эти механизмы воздействия β-аланина рассматриваются более подробно ниже.
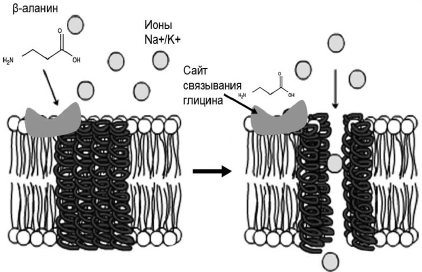
Рис. 3. Глициновые рецепторы действуют как лигандуправляемые ионные каналы. Связывание глицина (или β-аланина) рецептором увеличивает поток хлоридионов через плазматическую мембрану нейрона.
Большая плотность глициновых рецепторов обнаружена не только в структурах ствола, но и в коре больших полушарий, мозжечке, стриатуме, ядрах гипоталамуса. Основная масса глицина сосредоточена в спинном мозге, где аминокислота опосредует постсинаптическое торможение моторных нейронов. Поэтому глицин как препарат используется в неврологической практике для устранения повышенного мышечного тонуса и тремора. Генетически обусловленные дефекты глициновых рецепторов связаны с повышенным мышечным тонусом, акинезией и крайне обостренной реакцией на стимулы. С другой стороны, активация глициновых рецепторов оказывает седативное, транквилизирующее и антидепрессивное действие, усиливает действие противосудорожных препаратов, антидепрессантов, улучшает память и ассоциативные процессы. Особенно важно назначение глицина для смягчения абстинентного синдрома у алкоголиков, снятия симптоматики тремора. Представляет интерес тот факт, что глициновые рецепторы также взаимодействуют с генистеином, одним из активных компонентов соевых экстрактов. Как было отмечено ранее, соевые экстракты значительно способствуют ослаблению симптоматики приливов [16, 17].
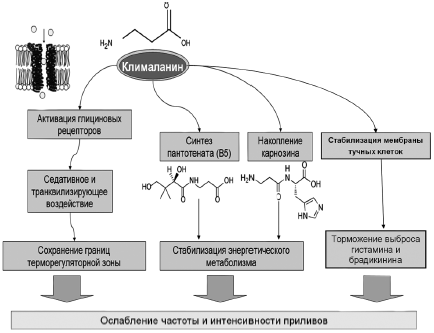
Рис. 4. Предлагаемые механизмы терапевтического воздействия препарата Клималанин при приливах.
«Препарат Клималанин выпускают в таблетках по 400 мг, применяют внутрь по 1-2 таблетки в сутки. Доза может быть увеличена до 3 таблеток в сутки (1200 мг β-аланина). Длительность лечения составляет 5-10 дней, до исчезновения «приливов». При возобновлении симптомов следует провести повторный курс лечения. Клималанин может реализовывать быстрый и медленный ответы на прием препарата у пациентов. Начало реализации быстрого ответа исчисляется от нескольких до 15-30 мин. Быстрый ответ Клималанина опосредован прямым взаимодействием β-аланина на глициновые рецепторы преоптической области гипоталамуса, что приведет к торможению избыточной активности терморегуляторного центра. За счет накопления карнозина и пантотеновой кислоты в клетках, постепенной стабилизации энергетического метаболизма при длительном приеме β-аланина не исключено развитие накопительного защитного эффекта, предотвращающего приливы. Этот аспект может быть очень перспективным в плане дальнейшего изучения действия препарата. Энергетическая стабильность способствует увеличению резервов адаптации организма женщины к пониженному уровню эстрогенов. Именно поэтому препарат Клималанин может быть рекомендован женщинам с приливами в период менопаузы в качестве монотерапии, а также в составе комплексной терапии с эстрогенами для уменьшения дозы последних. Особенно следует подчеркнуть, что применение Клималанина у пациенток с генетической предрасположенностью к приливам (нуклеотидные полиморфизмы генов CYP1B1, CYP19, ERbeta и Eralpha) является высокоэффективным средством из разряда так называемой персонализированной медицины [58].
Заключение