Что значит посеребрить горло
Протеинат серебра в ЛОР-практике: новое – это хорошо забытое старое?
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
В статье рассматривается история применения лекарственных препаратов на основе серебра, наиболее широко применявшихся в оториноларингологии и офтальмологии. Авторы считают, что протеинат серебра может заслуженно занять свое место в качестве топического лекарственного средства в лечении инфекционно-воспалительных заболеваний ЛОР-органов.
Для цитирования. Еремеева К.В., Петрова Е.И., Свистушкин В.М. Протеинат серебра в ЛОР-практике: новое – это хорошо забытое старое? // РМЖ. 2015. No 23. С. 1381–1383.
Резюме: в статье кратко рассматривается история применения лекарственных препаратов на основе серебра, наибо- лее широко применявшихся в оториноларингологии и офтальмологии. В настоящее время в связи с появлением большого количества антибиотикорезистентных штаммов микроорганизмов интерес к серебру как антимикробно- му средству возродился. По данным последних исследований, протаргол обладает бактерицидным, фунгицидным, противовирусным и противовоспалительным действием и эффективен при острых и хронических ринитах, риноси- нуситах, гипертрофии аденоидов, хроническом фарингите и наружном отите. Авторы считают, что протеинат се- ребра может заслуженно занять свое место в качестве топического лекарственного средства в лечении инфек- ционно-воспалительных заболеваний ЛОР-органов.
Ключевые слова: серебра протеинат, протаргол, острый риносинусит, гипертрофия аденоидов, тонзиллофа- рингит, вяжущие лекарственные средства.
Возможности применения протеината серебра в комплексной терапии риносинуситов
1 ФГБОУ ВО АГМУ Минздрава России, Барнаул
2 НПП «Метромед», Омск
В статье освещены механизмы антисептического и противовоспалительного действия протеинам серебра в лечении риносинуситов, перечислены преимущества промышленного препарата перед его аптечной формой
Проблема инфекционного ринита остается актуальной во всем мире, особенно в странах, где не менее половины календарного года продолжается холодный период. Согласно статистической информации Минздрава России патология органов дыхания взрослого и детского населения не имеет тенденции к снижению. Из 50 млн случаев инфекционных заболеваний, ежегодно регистрируемых в Российской Федерации, до 90% — острые респираторные вирусные инфекции (ОРВИ) [1]. При этом отмечается высокая изменчивость вирусов и тропность их к зонам поражения респираторного тракта: риновирусы (РВ), которых около 100 штаммов, — наиболее частая причина острых инфекционных ринитов. Для РВ-инфекции характерна меньшая инвазивность, в связи с чем значительная часть реснитчатого эпителия остается относительно интактной, в отличие от вирусов гриппа и аденовирусов, вызывающих обширное поражение и десквамацию мерцательного эпителия.
В клинической картине острого катарального ринита выделяют три стадии, последовательно переходящие одна в другую:
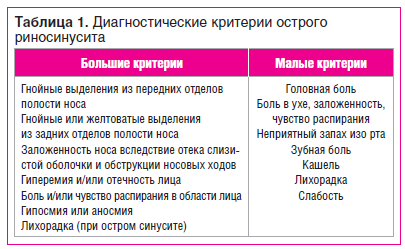
Пациенты предъявляют жалобы на назальные симптомы: заложенность носа, ринорею, чихание, которые преобладают на второй-третий день и уменьшаются к пятому дню заболевания. Важно отметить, что симптомы ринита снижают качество жизни пациентов: отмечаются расстройства сна, снижение работоспособности и успеваемости в школе, психологические нарушения. Практически при любой ОРВИ в процесс вовлекаются околоносовые пазухи (ОНП). В таблице 1 приведены диагностические критерии острого риносинусита (ОРС). Диагноз устанавливается при наличии по крайней мере 2 больших или 1 малого или более 2 малых критериев. Иногда к ОРС присоединяется вторичная бактериальная инфекция. Некоторые заболевания, включая попадание инородного тела в носовые ходы или прободение перегородки носа, перелом носа, предрасполагают к длительному течению инфекционного ринита.
Наряду с противовирусными и иммуностимулирующими лекарственными средствами, составляющими основу современной стратегии лечения гриппа и ОРВИ, при симптоматическом лечении ОРС широко используются адреномиметики (деконгестанты), антигистаминные препараты, имеющие ряд нежелательных побочных эффектов.
Нарушение рекомендуемого режима дозирования местных деконгестантов зачастую приводит к местным нежелательным явлениям (атрофический ринит), к появлению таких общих симптомов передозировки, как беспокойство, тремор, бессонница, головная боль, тахикардия и артериальная гипертензия.
Системная антибиотикотерапия используется при ОРС необоснованно часто. Так, в США антибиотики получают 84,8% больных ОРС, причем чаще других врачи назначают макролиды. Поскольку дополнительные методы исследования, такие как рентгенография, компьютерная томография, УЗИ, не позволяют дифференцировать вирусное и бактериальное поражение ОНП и не являются критериями степени тяжести заболевания, основными ориентирами при решении вопроса о назначении антибиотика становятся общее состояние и жалобы больного, анамнез и наличие гнойного отделяемого в носовых ходах. Назначение системной антибиотикотерапии рекомендуется при отсутствии улучшения к 7-му дню заболевания или в любые сроки в случае ухудшения состояния.
Широкое, и, в части случаев, нерациональное использование антибактериальных средств (системных, местных) при лечении этой и иных воспалительных патологий, кроме того, самолечение, так же как и массовое применение антибиотиков в ветеринарии, пищевой промышленности и других отраслях, привело к появлению и распространению антибиотикорезистентных штаммов микроорганизмов, возникновению у них различных приспособительных факторов, способствующих передаче генов резистентности. Кроме того, произошла эволюция микроорганизмов: сапрофиты приобрели патогенные свойства, условно-патогенные повысили свою вирулентность, появились адаптированные к больничным условиям госпитальные штаммы, устойчивые к антисептикам и антибиотикам, традиционно применяемым для лечения бактериальных инфекций.
Увеличение числа случаев необоснованного назначения препаратов, приводящих к росту полипрагмазии, антибиотикорезистентности, аллергизации населения, заставляет врачей настойчивее искать новые возможности эффективной и безопасной терапии. В связи с этим одним из путей решения данной проблемы является применение методов и средств, лечебное воздействие которых не связано с преодолением антибиотикорезистентности микропатогенов, при этом обладающих значительным бактерицидным, фунгицидным, вирулицидным эффектом.
Примером может служить объединение двух или нескольких эффективных способов лечения, когда их совместное использование существенно превосходит эффект каждого отдельного компонента. К таким способам относится сочетанное применение водного раствора протеината серебра на слизистые оболочки полости носа
озон/NO-насыщенного физиологического раствора на слизистые оболочки полости носа и верхнечелюстных синусов и низкочастотного ультразвука (НчУЗ) на слизистые оболочки верхнечелюстных синусов у пациентов, оперированных по поводу хронического гнойного риносинусита (гайморита).
В аптечные прописи протеинат серебра входит с 1964 г. в форме 2% раствора под названием «протаргол». Из порошка в аптеках готовят 2% растворы, которые используют для наружного применения. В 2013 г. российскими учеными создана и запатентована форма выпуска промышленного протеината серебра (Сиалор ® ) — таблетки для приготовления 2% раствора. Эта форма имеет длительный срок хранения (препарат в виде таблеток в герметичной упаковке хранится 2 года). Форма выпуска препарата включает таблетку (200 мг протеината серебра) в блистере, растворитель (10 мл очищенной воды), флакон из темного стекла с крышкой-пипеткой или насадкой-распылителем. Раствор готовят согласно инструкции по применению, процесс приготовления занимает
15 мин. После каждого использования плотно закрытый флакон можно хранить при комнатной температуре до 30 сут. Курс лечения — 5–7 дней.
После местного применения препарата его действующий компонент практически не поступает в системный кровоток со слизистой оболочки носа.
К настоящему времени накоплен большой положительный опыт применения протеината серебра с учетом его хорошей эффективности, высокого профиля безопасности при лечении ряда воспалительных заболеваний верхних дыхательных путей, в частности вирусных, бактериальных ринитов, в т. ч. при наличии бактериально-грибковых ассоциаций, гнойных ринитов, острых риносинуситов, ринофарингитов, инфекционно-воспалительных заболеваний носоглотки и придаточных пазух носа при осложнениях ОРЗ, в комплексном лечении хронических риносинуситов, гипертрофии аденоидов, хронических фарингитов, наружных отитов, хронических аденоидитов, вызванных грибково-бактериальными ассоциациями, в составе комплексной терапии у детей после аденотомии.
С учетом вышеперечисленных свойств протеината серебра, его высокой эффективности в отношении ряда микроорганизмов, как правило, вегетирующих на слизистых оболочках при гнойных риносинуситах, в клинике ЛОР-болезней АГМУ мы применили данный антисептик в составе комплексной терапии у больных, оперированных по поводу хронического гнойного риносинусита (гайморита). Другим компонентом предлагаемого лечения является сочетание НчУЗ, озона и оксида азота (метод озон/NO-ультразвуковой терапии), т. к. эти средства обладают бактерицидным действием, способствуют регенерации тканей, не имеют побочных эффектов, позволяют ускорить процессы заживления и восстановления нормальных функций оперированного органа.
Патогенетический эффект озонотерапии определяется высоким окислительно-восстановительным потенциалом озона, что обеспечивает двойной механизм действия: во‑первых, локальный, с дезинфицирующей активностью в отношении бактерий, вирусов и грибов, во‑вторых, системный, метаболический в отношении белково-липидных комплексов плазмы и мембран клеток, ведущий к повышению РО2, преобразованию и синтезу биологически активных веществ, усилению активности иммунокомпетентных клеток, улучшению реологии и кислородтранспортной функции крови. Оксид азота (NO) наряду с другими биологическими медиаторами участвует в процессах мукоцилиарного транспорта, воспаления и антимикробной защиты. Оксид азота останавливает рост множества микроорганизмов и обеспечивает активацию иммунной защиты в инфицированном организме. Вводимые экзогенно в биотропных дозах в очаг инфекции озон и оксид азота позволяют эффективно воздействовать на фазы раневого процесса, обеспечивая сокращение сроков лечения гнойно-воспалительных заболеваний.
В последние годы появилось больше возможностей использовать в лечении заболеваний физические методы, одним из которых является НчУЗ. НчУЗ, воздействуя на биоткани, оказывает бактерицидное действие, способствует нормализации обменных процессов и устранению нарушений в системе микроциркуляторного русла, активации макрофагальной реакции, усилению пролиферативной и синтетической активности фибробластов. Для организма человека НчУЗ практически безвреден.
С целью доказательства эффективного бактерицидного воздействия НчУЗ в сочетании с озон/NO-газовой смесью на патогенную микрофлору нами был поставлен эксперимент. При этом использовали следующее оборудование: аппарат низкочастотный ультразвуковой хирургический «Кавитон» (Россия), аппарат физиотерапевтический для газовой озонотерапии «Озотрон» (Россия), газоанализатор озонометр «Медозон-254/5» (Россия). Используемые материалы: чистые культуры микроорганизмов E. coli, Р. aeruginosa, S. aureus. Суспензию каждого микроорганизма готовили согласно стандарту мутности 10 ед., что соответствовало 10 9 микробных клеток на мл. Затем полученные суспензии микроорганизмов в объеме 15 мл подвергали обработке только НчУЗ (в пробирку погружали волновод с амплитудой колебаний 60–80 мкм и частотой 26 кГц, воздействие проводили в течение 10, 20, 30 и 60 с). Далее суспензии в объеме 15 мл подвергали обработке только озон/NO-содержащей газовой смесью с концентрацией озона 3,5–4 мг/л при такой же временной экспозиции. После этого на суспензии микроорганизмов в объеме 15 мл воздействовали НчУЗ в сочетании с вышеуказанной газовой смесью с теми же физическими, физико-химическими и временными параметрами. Для подсчета выросших колоний, определения культуральных свойств и способности к гемолизу был подготовлен ряд серийных разведений, высев которых производили из пробирок с концентрацией микроорганизмов 10 5 и 10 3 клеток/мл по 0,1 мл на 5% кровяной агар в чашки Петри с последующим термостатированием при 37 °C в течение 24–48 ч.
Полученные результаты свидетельствовали о том, что при воздействии только НчУЗ на E. coli отмечался частичный бактерицидный эффект, проявившийся в уменьшении числа выросших колоний в 100 раз, с увеличением времени воздействия результат не менялся, рост колоний сохранялся типичным. При воздействии на Р. aeruginosa возник частичный бактерицидный эффект с уменьшением числа колоний в 100 раз через 10 с, который усиливался при увеличении времени воздействия, рост сохранялся типичным. Действие НчУЗ на S. aureus выразилось в меньшей степени, рост колоний уменьшился в 20 раз, при увеличении времени экспозиции результат не менялся, рост колоний сохранялся типичным.
При воздействии только озон/NO-содержащей газовой смеси получены более выраженные изменения. Уменьшение роста колоний E. coli в 100 раз наблюдали через 10 с, при увеличении времени воздействия, соответственно, увеличился и бактерицидный эффект до 1000 раз через 60 с, появились колонии с атипичным ростом, произошла утрата гемолитических свойств. Подобную картину наблюдали при воздействии и на Р. aeruginosa. При этом наблюдался частичный бактерицидный эффект, выразившийся в уменьшении числа колоний в 25 раз при воздействии в течение 10 с и усилившийся в 1000 раз через 60 с. Отмечался атипичный рост колоний, произошла утрата гемолитических свойств. При воздействии на S. aureus выявлен полный бактерицидный эффект (роста нет) через 60 с.
Самым эффективным было применение НчУЗ и озон/NO-газовой смеси. Результаты свидетельствовали о развитии синергизма в отношении подавления роста и жизнедеятельности патогенных микроорганизмов. Так, воздействие на E. coli вызвало уменьшение роста колоний в 1000 раз при 10 с, далее был достигнут полный бактерицидный эффект (роста нет). При воздействии на Р. aeruginosa были получены результаты, которые совпадали с результатами применения отдельно озон/NO-газовой смеси. Частичный бактерицидный эффект с уменьшением числа колоний в 30 раз появился при воздействии в течение 10 с, усилился при увеличении времени до 60 с в 100 раз, отмечался атипичный рост колоний, произошла утрата гемолитических свойств. При воздействии на S. aureus получен более быстрый бактерицидный и фунгицидный эффект, при котором роста колоний не наблюдали.
Все вышесказанное позволяло ожидать выраженного клинического эффекта в результате сочетанного применения у больных 2% раствора протеината серебра и озон/NO-ультразвукового метода.
В группу пролеченных были включены пациенты, оперированные по поводу хронического гнойного риносинусита (гайморита) (60 человек). Протеинат серебра (3 капли 2% раствора, приготовленного согласно инструкции) применяли всем пациентам путем распыления на слизистые оболочки полости носа через 8 ч 3 раза в течение
2 сут до оперативного вмешательства и в 16 и 24 ч в течение 2–7 сут после операции. Озон/NO-содержащий физиологический раствор применяли у пациентов, которым выполняли эндоскопические операции. Первый этап: после расширения естественного соустья верхнечелюстной пазухи и удаления патологического содержимого пазуху заполняли вышеуказанным раствором, через 120 с удаляли его из пазухи электроотсосом. Второй этап: ежедневно с 3-х по 6-е сут промывали пазуху данным раствором через соустье с помощью металлической канюли. Количество раствора составляло 150–200 мл. Промывание проводили до чистой промывной жидкости. Воздействие НчУЗ выполняли путем кавитации через указанный раствор у пациентов с наиболее тяжелым течением патологического процесса, которым выполняли операции с трепанацией передней стенки верхнечелюстной пазухи. Первый этап: после вскрытия верхнечелюстной пазухи и удаления патологического содержимого пазуху заполняли указанным раствором, вводили ультразвуковой волновод (аппарат «Тонзиллор-3ММ») и воздействовали в течение 90 с, затем удаляли раствор из пазухи электроотсосом. Второй этап: ежедневно с 3-х по 7-е сут промывали пазуху данным раствором через расширенное соустье с помощью металлической канюли. Количество раствора составило 150–200 мл. Промывание проводили до чистой жидкости.
Для оценки эффективности воздействия такой терапии мы выполнили (до оперативного вмешательства и на 7-е, 30-е сут после него): анализ клинических проявлений в послеоперационном периоде, анализ данных бактериологического исследования, оценку состояния базального кровотока слизистой полости носа, оценку показателей мукоцилиарного транспорта верхнечелюстного синуса.
Таким образом, приведенные данные позволяют сделать вывод о том, что сочетанное применение раствора протеината серебра (препарата Сиалор ® ) в комплексе с озон/NO-ультразвуковым методом в ходе хирургического лечения и в послеоперационном периоде у больных с гнойными формами синусита является эффективным, хорошо переносится пациентами и позволяет добиться не только эрадикации микробов в оперированных полостях, но и быстрой положительной клинической динамики заболевания, что дает основания рекомендовать такой подход к применению в лечебной практике.
Комплексное лечение больных с обострением хронического гипертрофического фарингита
Локальная боль в горле является основным, а иногда и единственным симптомом при целом ряде острых и хронических заболеваний глотки. Сопутствующий синдром интоксикации у пациентов с обострением хронических заболеваний глотки
Локальная боль в горле является основным, а иногда и единственным симптомом при целом ряде острых и хронических заболеваний глотки. Сопутствующий синдром интоксикации у пациентов с обострением хронических заболеваний глотки и связанные с ним повышение температуры тела, слабость и утомляемость могут быть не выражены. Напротив, болевой синдром — интенсивный, длительный, вызывающий затруднения при глотании и зачастую резистентный к самостоятельному лечению — является главной причиной обращения пациентов к врачу.
Терапия болевого синдрома при обострениях хронических воспалительных процессов глотки традиционно сводится к комбинации местных процедур: теплые щелочные полоскания, ингаляции, вяжущие средства, ментол и пр., с антисептическими или антибактериальными препаратами. Кроме этого, в состав антисептических средств некоторыми фармацевтическими производителями включены местноанастезирующие препараты, например ксилокаин.
Назначение средств, обладающих системным обезболивающим, противовоспалительным и жаропонижающим действием (нестероидных противовоспалительных препаратов (НПВП)), при хронических заболеваниях глотки не имеет широкого распространения ввиду невысокой эффективности и невозможности проведения длительного лечения.
Более перспективным представляется использование уникального по составу препарата стрепфен (флурбипрофен), производимого фармацевтической компанией Бутс Хелскэр Интернейшнл (Великобритания).
Флурбипрофен относится к группе неселективных НПВС: ингибируя ферменты циклооксигеназу 1 типа и циклооксигеназу 2 типа, он приводит к угнетению синтеза простагландинов — медиаторов боли и воспаления. Анальгезирующий и противовоспалительный эффект флурбипрофена развивается значительно быстрее по сравнению с воздействием селективных НПВП (ингибиторами циклооксигеназы 2 типа). Данное свойство препарата нашло применение в офтальмологии и ревматологии, где флурбипрофен назначается в наружных формах.
В состав одной таблетки стрепфена входит 8,75 мг флурбипрофена, что вполне достаточно для развития стойкого (до 3 ч) противовоспалительного и анальгетического эффекта уже в течение 15–30 мин. Данной дозировки препарата достаточно для развития выраженного местного действия. В то же время она незначительна для развития системного эффекта и связанных с ним нежелательных побочных действий, свойственных препаратам группы НПВП. Несмотря на высокую абсорбцию и аффинность флурбипрофена к белкам плазмы крови (99%), системные побочные эффекты могут наблюдаться только при превышении рекомендуемой дневной дозы в 3–6 раз.
В проведенном нами исследовании приняли участие 40 пациентов с обострением хронического гипертрофического фарингита: 28 женщин и 12 мужчин в возрасте от 16 до 68 лет. Давность обострения хронического гипертрофического фарингита колебалась во временном промежутке от 5 дней до 3 нед.
Все пациенты предъявляли жалобы на различную по интенсивности боль в горле. У 23 человек боль была постоянной и сопровождалась ощущением «отека слизистых» или ощущением наличия «инородного тела» в горле. У 27 пациентов боль усиливалась при глотании. У основной части больных обращению предшествовало самостоятельно начатое лечение (полоскания горла, местные антисептики, антибактериальная терапия), имевшее незначительный и кратковременный эффект. Почти у половины пациентов (19 человек) в анамнезе была двусторонняя тонзиллэктомия.
Локализация гипертрофического процесса в глотке распределялась следующим образом: гипертрофия боковых столбов глотки — 17 человек, гипертрофия островков лимфоидной ткани на задней стенке глотки (гранулезный фарингит) — 9 человек, небные ниши (у больных с тонзиллэктомией в анамнезе) — 2 человека, смешанной локализации — 12 человек. У 19 пациентов локальное воспаление лимфоидной ткани сочеталось с выраженным катаральным воспалением слизистой ротоглотки.
Критериями исключения из исследования служили: эрозивно-язвенные поражения желудочно-кишечного тракта в фазе обострения; бронхиальная астма, крапивница и ринит, спровоцированные приемом НПВП; выраженные нарушения функции печени и почек; беременность и период лактации; а также повышенная чувствительность к флурбипрофену или компонентам препарата в анамнезе.
Пациенты были разделены на две группы. Всем больным было проведено двукратное прижигание лимфоидных гранул ротоглотки 10%-ным раствором нитрата серебра (ляписа) с интервалом один день (первый и третий день лечения). Половине пациентов (20 человек) — основная группа исследования — назначался стрепфен в дозировке 8,75 мг (1 таблетка) 5 раз в день (с интервалом 3 ч). Больным рекомендовалось рассасывать таблетку в полости рта до полного ее растворения. Лечение начинали за 5–6 ч до первой процедуры прижигания раствором нитрата серебра. Курс лечения составил 3 дня.
Выраженность болевого синдрома в горле пациенты оценивали по визуальной аналоговой шкале (ВАШ) от 0 до 10 баллов. При этом за 0 принимали отсутствие признака, а за 10 — максимальную его выраженность. По окончании лечения пациенты характеризовали общую динамику симптомов (боль в горле, ощущение першения, сухости, чувство инородного тела в горле)(ВАШ 0–10 баллов), а также переносимость препарата (хорошая, удовлетворительная, неудовлетворительная). Врач оценивал гиперемию и степень инфильтрации гранул лимфоидной ткани ротоглотки (0–5 баллов).
У всех получавших стрепфен пациентов уже спустя 10 мин после первого приема препарата отмечалось уменьшение болей в горле, в большинстве случаев значительное, вплоть до полного купирования болевого синдрома (у 5 пациентов). На следующий день после процедуры прижигания (второй день лечения) пациенты обеих групп отмечали уменьшение болей в горле, более значительное в группе пациентов, получавших стрепфен (почти в 2 раза). На третий день лечения, перед вторым прижиганием гранул лимфоидной ткани ротоглотки, также оценивалась выраженность болевого синдрома. Пациенты первой группы, получающие стрепфен, отметили дальнейшее значительное снижение болей в горле по сравнению с предыдущим днем (почти на 50%). Во второй группе пациентов, не получавших стрепфен, также сохранялась незначительная положительная динамика, хотя двое больных отметили некоторое усиление болей, по сравнению с предыдущим днем. На следующий день после второй процедуры прижигания (4-й день наблюдения) больные обеих групп отмечали уменьшение болей в горле по сравнению с предыдущим днем, причем более выраженная положительная динамика наблюдалась во второй группе обследованных — в первой группе пациентов на 4-й день лечения был отменен стрепфен (табл. 1, рис. 1).
 |
| Таблица 1. Динамика интенсивности болей в горле на фоне лечения стрепфеном (группа I) и без применения препарата (группа II) (ВАШ 0–10 баллов) |
 |
| Рисунок 1. Динамика интенсивности болей в горле на фоне лечения стрепфеном (группа I) и без применения препарата (группа II) ВАШ 0–10 баллов) |
При визуальном осмотре ротоглотки пациентов обеих групп выявлялось уменьшение степени инфильтрации лимфоидной ткани, подвергшейся прижиганию нитратом серебра. Положительная динамика этого показателя была несколько выше в группе пациентов, получавших стрепфен (табл. 2, рис. 2). Интенсивность гиперемии гранул лимфоидной ткани ротоглотки, как основного показателя выраженности воспаления, значительно уменьшалась в ходе лечения у пациентов, получавших стрепфен (на 80%) (табл. 3, рис. 3).
 |
| Таблица 2. Динамика степени инфильтрации гранул лимфоидной ткани глотки на фоне лечения стрепфеном (группа I) и без применения препарата (группа II)(ВАШ 0–5 баллов) |
 |
| Рисунок 2. Выраженность инфильтрации лимфоидной ткани после прижиганий на фоне лечения стрепфеном (группа I) и без применения препарата (группа II)(ВАШ 0–5 баллов) |
Учитывая приведенные выше данные, можно с уверенностью утверждать, что применение флурбипрофена в комплексе с химическими прижиганиями 10%-ным раствором нитрата серебра в лечении обострений хронического гипертрофического фарингита, обеспечивает значительно более выраженный регресс симптомов воспаления и обеспечивает высокий анальгетический эффект.
 |
| Таблица 3. Динамика выраженности гиперемии гранул лимфоидной ткани глотки на фоне лечения стрепфеном (группа I) и без применения препарата (группа II)(ВАШ 0–5 баллов) |
 |
| Рисунок 3. Выраженность гиперемии гранул лимфоидной ткани на фоне лечения стрепфеном (группа I) и без применения препарата (группа II)(ВАШ 0–5 баллов) |
Анализ результатов лечения показал, что применение местной противовоспалительной терапии флурбипрофеном значительно повышает эффективность химического прижигания воспаленных гипертрофированных участков лимфоидной ткани ротоглотки. Полная ремиссия после 3 дней лечения достигалась почти в 2 раза чаще по сравнению с контрольной группой (табл. 4).
Переносимость препарата стрепфен в большинстве случаев расценивалась как хорошая. У одного пациента (5%), на второй день лечения отмечалось появление металлического привкуса во рту, что не послужило поводом для отмены препарата.
 |
| Таблица 4. Исход заболевания после курса лечения стрепфеном (группа I) и без применения препарата (группа II) |
Из вышеизложенного можно сделать следующие выводы.
А. В. Божко, кандидат медицинских наук
Городская поликлиника № 124, Москва