Что значит перевязка вены
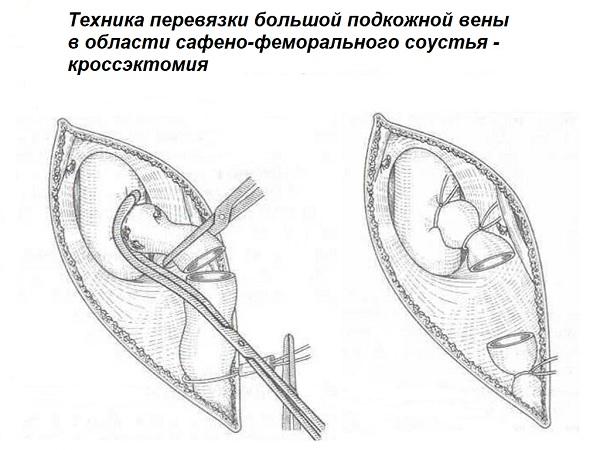
Кроссэктомия вен – сложная операция на сосудах конечностей, которая заключается в перевязке подкожной большой вены в месте ее владения в бедренную. Подобное вмешательство носит радикальный характер, после него проводится полное удаление вены.
Рекомендации для проведения
Плановая операция кроссэктомии возможна лишь в стационаре опытными сосудистыми хирургами. Иногда вмешательство назначается экстренно, когда счет идет на минуты и нужно спасти пациента. Показаниями к столь неотложным мерам являются:
Врачи, которые выполняют кроссэктомию вен, должны обладать достаточным опытом и навыками проведения сложных вмешательств. Нельзя доверять собственное здоровье первым попавшимся специалистам. В клинике «Добромед» созданы необходимые условия для перевязки и удаления вен на ногах. Здесь трудятся известные сосудистые хирурги и флебологи, способные помочь своим пациентам.
Подготовка к кроссэктомии

Реабилитация пациентов после операции
Подобные вмешательства оправданы, если иного метода спасти конечности и вылечить пациента нет. Операция достаточно сложная, но если у врача есть достаточный опыт, то никаких дополнительных рисков нет. Последовательная реабилитация после кроссэктомии поможет восстановиться, вернуться к полноценной жизни.
Сначала больному нужно научиться снова ходить, постепенно восстанавливая кровообращение в конечности. Обязательно в восстановительный период назначаются массажи, физиотерапия, разнообразные комплексы лечебной физкультуры.
Одной лишь операции недостаточно, чтобы избавиться от проблемы и вернуться к нормальной жизни. Пациент должен пройти полное восстановление, грамотную реабилитацию. Не все медицинские учреждения могут похвастаться полным комплексом подобных услуг. В клинике «Добромед» трудятся настоящие профессионалы, которые занимаются восстановлением пациентов после любых хирургических вмешательств, связанных с удалением или перевязкой вен. Они готовы помочь на любом этапе прохождения лечения, дать рекомендации, оказать практическое содействие.
Кроссэктомия вен – непростая операция, поэтому для ее выполнения нужно обратиться к талантливым медикам. Запишитесь на прием в «Добромед», чтобы оказаться в профессиональных надежных руках.
Кроссэктомия – что это за операция, когда ее проводят и как она проходит
Кроссэктомия – это методика лечения варикозной болезни при помощи хирургической перевязки и разобщения большой подкожной вены. Также хирургическая манипуляция называется операцией Троянова-Тренделенбурга. Даже в современной практике бывают ситуации, когда кроссэктомия является единственным способом лечения острого тромбофлебита. Хирургическую кроссэктомию чаще используют врачи государственных больниц и намного реже специалисты частных городских флебологических центров.
Пересечение большой подкожной вены является радикальной методикой. Он дает возможность устранить рефлюкс (обратный ток), осуществляющийся посредством саферно-феморального соустья. Также он ликвидирует венозный сброс в области овальной ямки и носит патологический характер. Всё же методика кроссэктомии является вынужденной мерой и ни в коем случае не является ведущей в практике хорошего современного московского специалиста. Для удаления варикозных вен и устранения венозного рефлюкса сегодня имеются более совершенные методики лечения варикозной болезни. Инновационные европейские методы термооблитерации куда лучше справятся с удалением варикозных вен и именно они применяются современными специалистами в Москве и Московской области.
Медицинские показания к кроссэктомии
Операция Троянова-Тренделенбурга является экстренной и часты случаи ее проведения при проявлениях восходящего тромбофлебита. Может использоваться местная анестезия, спинальная, перидуральная анестезия, а также общий наркоз. Да, сегодня это далеко не лучшее решение, но в отдельных ситуациях именно такой подход будет оправдан. Здесь мнение современных российских и европейских специалистов несколько расходятся. Отечественные специалисты государственных учреждений, даже в Москве и Московской области, чаще всего выполнят операцию кроссэктомии при риске перехода тромбоза на глубокую венозную систему. Европейские хирурги и флебологи предпочтут консервативное лечение современными антикоагулянтами. После нивелирования потенциальных рисков для глубокой венозной системы европейские специалисты рекомендуют проведение инновационных эндоваскулярных методик. К данному медицинскому подходу склоняются и ряд ведущих флебологов Москвы и Московской области.
Современная техника хирургической кроссэктомии
Современная кроссэктомия включает в себя следующие этапы:
Техника кроссэктомии
Данная техника довольно стандартна, подобным образом операция и сегодня проводится в государственных хирургических стационарах. Часто помимо кроссэктомии выполняется флебэктомия стволовой вены и её притоков. Стоит отметить, что кроссэктомия сегодня очень редко выполняется в современных городских медицинских центрах. В хороших клиниках флебологии для лечения варикоза применяются уже инновационные технологии. И поверьте, всегда лучше доверить лечение варикозной болезни хорошему профессионалу, специализирующемуся на современных эндоваскулярных методиках лечения варикозной болезни.
Иногда кросэктомию комбинируют с флебэктомией или с другими методиками лечения варикоза. Также кроссэктомия желательна к проведению днем, когда в государственном медицинском городском центре или клинике присутствует весь необходимый высококвалифицированный персонал, так как операция может из простой резко перерасти в сложную.
Послеоперационный период кроссэктомии
В послеоперационном периоде кроссэктомии обычно доктор назначает определённое консервативное лечение. Чаще всего это анальгетики и флеботропные медицинские препараты. Не все хирурги следуют данной рекомендации, но лучше использовать раннюю активизацию пациента. Обязательно использование хорошего европейского компрессионного трикотажа после кроссэктомии. Необходимо уделять внимание физической активности, можно использовать небольшие по продолжительности пешие прогулки. Лучше избегать длительного статического положения.
Важно понимать, что при наличии запущенного варикозного расширения вен – изолированная консервативная терапия будет малоэффективна. Медикаментозное лечение будет хорошим дополнением к основному, хирургическому или инновационному эндоваскулярному вмешательству, и не более.
Сегодня европейские эндоваскулярные методики практически вытеснили хирургическую кроссэктомию из арсенала современного доктора в Москве и Московской области, тем не менее данная техника и сегодня широко применяется в государственных стационарах России. Поэтому для оптимального решения проблемы варикозных вен лучше обращаться к ведущим специалистам в хороший городской флебологический центр Москвы. А ещё лучше делать это вовремя, даже в Москве.
Острый тромбофлебит подкожных вен чаще всего должен лечиться консервативно. Показания к хирургическим вмешательствам возникают при угрозе осложнений. Самой частой причиной для операции является прогрессирующий тромбофлебит большой подкожной вены, с угрозой распространения на глубокие вены. Именно при этом осложнении показана операция перевязки большой подкожной вены. Перевязка позволяет перекрыть тромбу доступ в глубокую венозную систему.
Кроссэктомия в Инновационном сосудистом центре
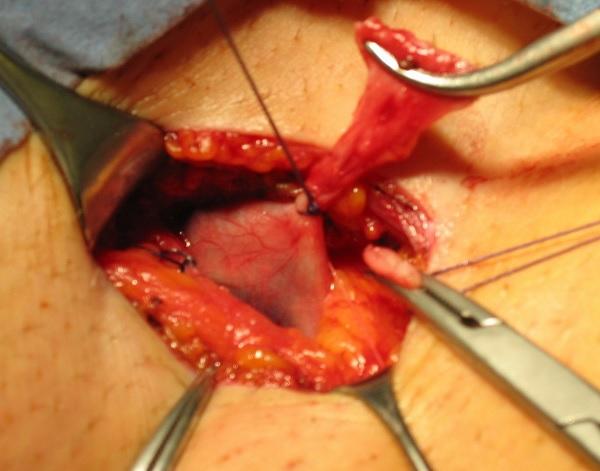
Перевязка большой подкожной вены в нашей клинике проводится только под местной анестезией, через небольшой 3- 5 см. разрез. Для лигирования используются рассасывающие нити полисорб, чтобы не оставлять инородных тел в подкожной клетчатке.
Для лечения варикозной болезни в нашей клинике в основном применяется метод эндовенозной лазерной коагуляции, при которой разрезы не требуются. Поэтому мы используем кроссэктомию только для профилактики осложнений восходящего тромбофлебита.
Подготовка к операции
Перевязка большой подкожной вены (кроссэктомия) выполняется по срочным показаниям, поэтому подготовка к ней минимальная. Необходимо взять клинические анализы крови и мочи, выбрить зону доступа (верхнюю треть бедра).
Из обследований достаточно УЗИ вен нижних конеченостей для уточнения диагноза и определения верхней границы тромба.
Возможные осложнения
Операция кроссэктомия очень редко приводит к каким-либо осложнениям, однако иногда они возможны, вследствии нарушения техники вмешательств. Нам известны следующие осложнения при данной операции:
После кроссэктомии
Если операция произведена по поводу тромбофлебита на фоне варикозной болезни, то в последующем необходимо вмешательство направленное на устранение варикозного синдрома. Чаще всего мы назначаем лазерную коагуляцию ствола БПВ через 2 месяца после перенесенного тромбофлебита. В ряде случаев использование компрессионного трикотажа позволяет добиться облитерации ствола подкожной вены и без дополнительных вмешательств. Ультразвуковой контроль за состоянием подкожных вен необходимо осуществлять каждые 6 месяцев.
Кроссэктомия
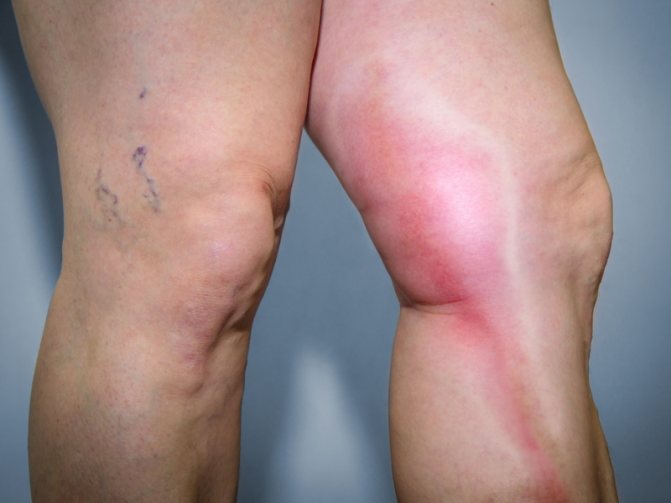
Консервативное лечение варикоза эффективно на ранних стадиях заболевания. Когда развитие заболевания подходит к субкомпенсации (сложная форма заболевания, при которой наблюдаются проблемы с венами и кровообращением в ногах) применяется медикаментозное лечение с ношением компрессионного белья, ограничений в питании и физическими упражнениями.
Часто люди откладывают поход к врачу и обращаются тогда, когда варикозное расширение вен находится на пике развития (декомпенсации). В таких случаях без хирургического вмешательства не обойтись, применяют метод кроссэктомии.
Кроссэктомия вен на ногах
Кроссэктомия – это современный метод лечения варикозного расширения вен, в результате которого проводится лигирование (перевязка) большой подкожной бедренной вены и её ответвлений. Проводится в режиме срочной операции.
Лигирование вен позволяет предотвратить обратный отток крови в сосудах. Применяется на начальном этапе перед флебэктомией, при выявлении у пациента хронической венозной недостаточности.
Применяется к пациентам с запущенными формами заболеваний, таких как:
Противопоказания к проведению операции кроссэктомии
Несмотря на свою эффективность, этот метод лечения подходит не для каждого пациента. Перед тем, как врач назначит операцию, нужно сдать анализы для определения полной клинической картины заболевания.
Проведение кроссэктомии противопоказано людям:
Кроме того, имеются относительные противопоказания, к ним относится:
Подготовка к операции кроссэктомии
Для проведения операции пациенту не требуется длительной подготовки. Перед операцией врачи нашей клиники проводят экспресс обследование пациента для выявления причин и сопутствующих заболеваний. Все обследования проводятся на современном оборудовании, которое позволяет в сжатые сроки поставить точный диагноз.
Кроме аппаратного обследования, проводится химический анализ крови и мочи. Это необходимо для полноты клинической картины. Непосредственно перед операцией пациенту следует отказаться от еды и не пить большое количество жидкости.
Проведение кроссэктомии
Многие считают кроссэктомию схожей с операцией Троянова – Тренделенбурга (ТТ). Однако, техника проведения операции имеет ряд отличий. Во время проведения кросэктомии большую вену перевязывают выше, чем в методе ТТ, в результате чего исключается повторное появление заболевания.
Проведение кроссэктомии не требует удаления повреждённого сосуда, что в значительной мере снижает время на подготовительный этап пациента. Проводится под местным наркозом. Вся операция проходит под контролем опытных хирургов.
Операция проводится поэтапно:
После операции пациенту рекомендуется раз в год проходить ультразвуковое обследование во Флебологическом центре.
Не закрывайте глаза на первые признаки варикоза — займитесь лечением, чтобы уже сейчас не допустить осложнений. Необходима консультация, обследование или лечение? Запишитесь на приём к врачу в Сосудистый центр Москвы. Наши врачи подберут для вас необходимый курс лечения и дадут рекомендации по профилактике.
Хирургические методы лечения основных форм хронических заболеваний вен нижних конечностей
Хирургическое лечение варикозной болезни
Основным методом лечения варикозной болезни (ВБ) остается хирургическое вмешательство. Целью операции является устранение симптомов заболевания (в том числе и косметического дефекта), предотвращение прогрессирования варикозной трансформации подкожных вен. На сегодняшний день ни один из существующих хирургических методов сам по себе не отвечает всем патогенетическим принципам лечения, в результате становится очевидной необходимость их сочетания. Различные комбинации тех или иных операций в первую очередь зависят от выраженности патологических изменений в венозной системе нижних конечностей.
Показанием к операции служит наличие рефлюкса крови из глубоких вен в поверхностные у больных с классами С2-С6. Комбинированная операция может включать следующие этапы:
Этот объем операции выработан десятилетиями научного и практического поиска.
Кроссэктомия большой подкожной вены. Оптимальным для лигирования БПВ является доступ по паховой складке. Надпаховый доступ имеет некоторые преимущества только у пациентов с рецидивом заболевания из-за оставленной патологической культи БПВ и высоким расположением послеоперационного рубца. БПВ должна быть лигирована строго пристеночно к бедренной вене, все приустьевые притоки, включая верхний (поверхностная надчревная вена) следует обязательно лигировать. Необходимости в ушивании овального окна или подкожной клетчатки после кроссэктомии БПВ нет.
В связи с этим основой вмешательства в бассейне БПВ должен быть короткий стриппинг. Удаление ствола на всем протяжении допустимо только при его достоверно подтвержденной несостоятельности и значительном расширении (более 6 мм в горизонтальном положении).
Выбирая способ сафенэктомии, предпочтение следует отдавать инвагинационным методикам (в том числе PIN-стриппингу) или криофлебэктомии. Хотя детальное изучение этих способов еще идет, их преимущества (меньшая травматичность) в сравнении с классической Бэбкокковской методикой несомненны. Тем не менее, способ Бэбкокка эффективен и может использоваться в клинической практике, при этом желательно применять оливы малого диаметра. Выбирая направление удаления вены, предпочтение следует отдавать тракции сверху вниз, т. е. ретроградно, за исключением криофлебэктомии, методика которой подразумевает антеградное удаление вены.
Кроссэктомия малой подкожной вены. Строение терминального отдела малой подкожной вены очень вариабельно. Как правило, МПВ сливается с подколенной веной на несколько сантиметров выше линии коленного сгиба. В связи с этим доступ для кроссэктомии МПВ необходимо смещать проксимально с учетом локализации сафено-поплитеального соустья (перед операцией следует уточнить локализацию соустья с помощью ультразвукового сканирования).
Удаление ствола малой подкожной вены. Как и в случае с БПВ, вену следует удалять только в тех пределах, в которых определено наличие рефлюкса. В нижней трети голени рефлюкс по МПВ встречается очень редко. Следует также использовать инвагинационные способы. Криофлебэктомия МПВ не имеет преимуществ перед этими методиками.
Комментарий. Вмешательство на малой подкожной вене (кроссэктомия и удаление ствола) следует проводить в положении больного на животе.
Термооблитерация магистральных подкожных вен. Современные эндовазальные методики – лазерная и радиочастотная – позволяют устранить стволовой рефлюкс и поэтому по своему функциональному эффекту могут быть названы альтернативой кроссэктомии и стриппингу. Травматичность термооблитерации значительно ниже, нежели стволовой флебэктомии, а косметический результат – существенно выше. Лазерную и радиочастотную облитерацию проводят без приустьевого лигирования (БПВ и МПВ). Одновременное выполнение кроссэктомии практически нивелирует преимущества термооблитерации, а стоимость затрат на лечение при этом вырастает.
Эндовазальная лазерная и радиочастотная облитерация имеют ограничения по применению, сопровождаются специфичными осложнениями, значительно дороже, требуют обязательного интраоперационного ультразвукового контроля. Воспроизводимость методики невысока, поэтому она должна выполняться только опытными специалистами. Отдаленные результаты применения в широкой клинической практике пока неизвестны. В связи с этим методы термооблитерации требуют дальнейшего изучения и пока не могут полностью заменить традиционные хирургические вмешательства при варикозной болезни.
Удаление варикозно измененных притоков. При элиминации варикозных притоков поверхностных стволов предпочтение следует отдавать их удалению с помощью инструментов для минифлебэктомии через проколы кожи. Все другие хирургические способы более травматичны и приводят к худшим косметически результатам. По согласованию с пациентом возможно оставление некоторых варикозно измененных вен, которые в последующем ликвидируют с помощью склеротерапии.
Диссекция перфорантных вен. Основным дискутабельным вопросом данного подраздела является определение показаний к вмешательству, поскольку роли перфорантов в развитии ХЗВ и их осложнений требует уточнения. Противоречивость многочисленных исследований в этой области связана с отсутствием четких критериев определения несостоятельности перфорантных вен. Ряд авторов вообще ставит под сомнение тот факт, что несостоятельные перфорантные вены могут иметь самостоятельное значение в развитии ХЗВ и являться источником патологического рефлюкса из глубокой венозной системы в поверхностную. Основную роль при варикозной болезни отводят вертикальному сбросу по подкожным венам, а несостоятельность перфорантов связывают с возрастающей на них нагрузкой по дренированию рефлюксной крови из поверхностной венозной системы в глубокую. В результате они увеличиваются в диаметре и имеют двунаправленный ток крови (преимущественно в глубокие вены), что в первую очередь определяется выраженностью вертикального рефлюкса. Необходимо отметить, что двунаправленный ток крови по перфорантам наблюдается и у здоровых людей без признаков ХЗВ. Количество несостоятельных перфорантных вен находится в прямой зависимости от клинического класса по СЕАР. Эти данные отчасти подтверждаются исследованиями, в которых после вмешательств на поверхностной венозной системе и ликвидации рефлюкса значительная часть перфорантов становится состоятельной.
Тем не менее, у больных с трофическими расстройствами от 25, 5% до 40% перфорантов остается несостоятельными и их дальнейшее влияние на течение заболевания не ясно. По всей видимости, при варикозной болезни классов С4-С6 после ликвидации вертикального рефлюкса возможности восстановления нормальной гемодинамики по перфорантным венам ограничены. В результате длительного воздействия на них патологического рефлюкса из подкожных и/или глубоких вен происходят необратимые изменения у определенной части из этих сосудов, и обратный ток крови по ним приобретает уже патологическое значение.
Таким образом, на сегодняшний день можно говорить об обязательном тщательном лигировании несостоятельных перфорантных вен только у больных варикозной болезнью с трофическими расстройствами (классы С4-С6). При клинических классах С2-С3 решение о лигированиии перфорантов хирург должен принимать индивидуально в зависимости от клинической картины и данных инструментального обследования. При этом диссекция должна проводиться только при их достоверно подтвержденной несостоятельности.
Если локализация трофических расстройств исключает возможность прямого чрескожного доступа к несостоятельной перфорантной вене, операцией выбора является эндоскопическая субфасциальная диссекция перфорантных вен (ЭСДПВ). Многочисленные исследования свидетельствуют о ее неоспоримых преимуществах по сравнению с широкой использовавшейся ранее операцией открытой субтотальной субфасциальной перевязкой перфорантов (операция Линтона). Частота раневых осложнений при ЭСДПВ составляет 6-7%, в то время как при открытом вмешательстве достигает 53%. При этом время заживления трофических язв, показатели венозной гемодинамики и частота рецидивов сопоставимы.
Комментарий. Многочисленные исследования указывают, что ЭСДПВ может положительно повлиять на течение ХЗВ, особенно если речь идет о трофических расстройствах. Однако неясно, какие из наблюдаемых эффектов обусловлены диссекцией, а какие одновременно проводимым большинству пациентов хирургическим вмешательством на подкожных венах. Тем не менее, отсутствие отдаленных результатов у пациентов с С4-С6, которым не проводились вмешательства на перфорантных венах, а выполнялась только флебэктомия, пока не позволяет делать окончательные выводы относительно применения тех или иных методов хирургического лечения.
Несмотря на имеющиеся противоречия, большинство исследователей все же считает необходимым сочетать традиционные вмешательства на поверхностных венах с ЭСДПВ у пациентов с трофическими расстройствами и открытыми трофическими язвами на фоне варикозной болезни. Частота рецидивов язв после комбинированной флебэктомии с ЭСДПВ составляет от 4% до 18% (сроки наблюдения 5-9 лет). При этом полное заживление происходит примерно у 90% пациентов в течение первых 10 месяцев.
При использовании других малоинвазивных методик по устранению перфорантных вен, таких, как микропенная склерооблитерация, эндовазальная лазерная облитерация, также были получены хорошие результаты. Тем не менее, вероятность успеха при их применении прямо зависит от квалификации и опыта врача, поэтому пока они не могут быть рекомендованы для широкого применения.
У больных с клиническими классами С2-С3 ЭСДПВ использоваться не должна, поскольку устранение перфорантного рефлюкса можно успешно провести из небольших (до 1 см) разрезов и даже из проколов кожи при помощи инструментов для минифлебэктомии.
Коррекция клапанов глубоких вен. В настоящее время в данном разделе хирургической флебологии имеется больше вопросов, чем ответов. Это связано с имеющимися противоречиями, касающимися таких аспектов как значимость рефлюкса по глубоким венам и его влияние на течение ХВН, определение показаний к коррекции, оценка эффективности лечения. Несостоятельность различных сегментов глубокой венозной системы нижних конечностей приводит к разным гемодинамическим нарушениям, что важно учитывать при выборе способа лечения. Ряд исследований свидетельствует, что рефлюкс по бедренной вене не играет какой-либо существенной роли. В то же время, поражение глубоких вен голени может приводить к непоправимым изменениям в работе мышечно-венозной помпы и тяжелым формам ХВН. Оценить положительные эффекты непосредственно самой коррекции венозного рефлюкса в глубоких венах затруднительно, так как эти вмешательства в большинстве случаев выполняют в сочетании с операциями на поверхностных и перфорантных венах. Изолированное устранение рефлюкса по бедренной вене либо вообще не влияет на показатели венозной гемодинамики, либо приводит к незначительным временным изменениям лишь некоторых параметров. С другой стороны, только ликвидация рефлюкса по БПВ при варикозной болезни в сочетании с несостоятельностью бедренной вены приводит к восстановлению клапанной функции в данном венозном сегменте.
Хирургические методы лечения первичного рефлюкса по глубоким венам можно разделить на две группы. Первая подразумевает проведение флеботомии и включает в себя внутреннюю вальвулопластику, транспозицию, аутотрансплантацию, создание новых клапанов и применение криоконсервированных аллотрансплантатов. Вторая группа не требует флеботомии и включает экстравазальные вмешательства, наружную вальвулопластику (трансмуральную или транскоммиссуральную), ангиоскопически ассистированную экстравазальную вальвулопластику, чрескожную установку корригирующих устройств.
Вопрос о проведении коррекции клапанов глубоких вен следует поднимать только у больных с рецидивирующими или незаживающими трофическими язвами (класс С6), в первую очередь при рецидивирующих трофических язвах и рефлюксе по глубоким венам 3-4 степени (до уровня коленного сустава) по классификации Kistner. При неэффективности консервативного лечения у молодых лиц, не желающих пожизненного назначения компрессионного трикотажа, возможно проведение операции при выраженных отеках и С4b. Решение об операции должно приниматься на основании клинического статуса, но не на данных специальных исследований, поскольку симптомы могут не коррелировать с лабораторными показателями. Операции по коррекции клапанов глубоких вен должны выполняться только в специализированных центрах, имеющих опыт подобных вмешательств.
Хирургическое лечение посттромботической болезни
Результаты хирургического лечения больных ПТБ значительно хуже, нежели пациентов с варикозной болезнью. Так, после ЭСДПВ частота рецидивов трофических язв достигает 60% в течение первых 3 лет. Обоснованность вмешательств на перфорантных венах у данной категории пациентов не получила подтверждения во многих исследованиях.
Пациенты должны быть проинформированы, что хирургическое лечение ПТБ сопряжено с высоким риском неудачных результатов.
Вмешательства на подкожной венозной системе
Подкожные вены при ПТБ у многих пациентов выполняют коллатеральную функцию и их удаление может привести к ухудшению течения заболевания. В связи с этим при ПТБ флебэктомия (а также лазерная или радиочастотная облитерация) не может использоваться в качестве рутинной процедуры. Решение о необходимости и возможности удаления подкожные вен в том или ином объеме должно приниматься на основании тщательного анализа клинических и анамнестических сведений, результатов инструментальных диагностических тестов (ультразвукового, радионуклидного).
Коррекция клапанов глубоких вен.
Посттромботическое поражение клапанного аппарата в большинстве случаев не поддается прямой хирургической коррекции. Несколько десятков вариантов операций по формированию клапанов в глубоких венах при ПТБ не вышли за рамки клинических экспериментов.
Шунтирующие вмешательства.
Во второй половине прошлого века при окклюзиях глубоких вен были предложены два шунтирующих вмешательства, одно из которых преследовало цель отведения крови из подколенной вены в БПВ при окклюзии бедренной (метод Уоррена-Тайра), другое – из бедренной вены в другую (здоровую) конечность при окклюзии подвздошных вен (метод Пальма-Эсперона). Клиническую эффективность продемонстрировал только второй способ. Данный вид операций является не только эффективным, но и на сегодняшний день единственным способом по созданию дополнительного пути оттока венозной крови, который может быть рекомендован к широкому клиническому применению. Аутогенные бедренно-бедренные перекрестные венозные шунты отличаются меньшей тромбогенностью и лучшей проходимостью, чем искусcтвенные. Однако имеющиеся по данному вопросу исследования включают небольшое количество пациентов с неоднозначными сроками клинического и флебографического наблюдения.
Показаниями к бедренно-бедренному шунтированию служит односторонняя окклюзия подвздошных вен. Обязательным условием является отсутствие препятствий венозному оттоку в противоположной конечности. Кроме того, функциональные показания к операции возникают только при неуклонном прогрессировании ХВН (до клинических классов С4-С6), несмотря на адекватное консервативное лечение в течение нескольких (3-5) лет.
Трансплантация и транспозиция вен.
Трансплантация сегментов вен, содержащих клапаны, демонстрирует хорошую эффективность в ближайшие месяцы после операции. Обычно используют поверхностные вены верхней конечности, которые пересаживают в позицию бедренной вены. Ограничение возможностей метода связано с разницей диаметров вен. Вмешательство патофизиологически малообосновано: гемодинамические условия в верхней и нижней конечности существенно различаются, в связи с чем трансплантированные сегменты вен расширяются с развитием рефлюкса. Кроме того, замещение 1-2-3 клапанов при протяженном поражении глубокой венозной системы не может компенсировать нарушения венозного оттока.
Методы транспозиции реканализованных вен «под защиту» клапанов интактных сосудов, из которых наиболее возможной с технической точки зрения может быть транспозиция поверхностной бедренной вены в глубокую вену бедра, не могут быть рекомендованы в широкую клиническую практику в связи с их сложностью и казуистической редкостью оптимальных условий для их выполнения. Небольшое количество наблюдений и отсутствие отдаленных результатов не позволяют делать каких-либо выводов.
Эндовазальные вмешательства при стенозах и окклюзиях глубоких вен
Окклюзия или стеноз глубоких вен является главной причиной возникновения симптомов ХВН примерно у трети пациентов с ПТБ. В структуре трофических язв от 1% до 6% больных имеют данную патологию. В 17% случаев окклюзия сочетается с рефлюксом. Следует отметить, что такая комбинация сопровождается самым высоким уровнем венозной гипертензии и самыми тяжелыми проявлениями ХВН по сравнению с только рефлюксом или окклюзией. Проксимальная окклюзия, особенно подвздошных вен, с большей вероятностью приведет к ХВН, чем поражение дистальных сегментов. В результате илиофеморального тромбоза, только 20-30% подвздошных вен полностью реканализируются, в остальных случаях наблюдается резидуальная окклюзия и образование более или менее выраженных коллатералей. Главной целью вмешательства является снятие ликвидация окклюзии или обеспечение дополнительных путей венозного оттока.
Показания. К сожалению, нет надежных критериев «критического стеноза» в венозной системе. Это является главным препятствием при определении показаний для лечения и интерпретации его результатов. Рентгеноконтрастная флебография служит стандартным методом визуализации венозного русла, позволяя определить участки окклюзии, стеноза и наличие коллатералей. Интраваскулярная ультразвуковая сонография (ИВУС) превосходит флебографию в вопросах оценки морфологических особенностей и протяженности стеноза подвздошной вены. Окклюзия илиокавального сегмента и связанные с ней аномалии могут быть диагностированы при МРТ и спиральной КТ венографии.
Опубликованные исследования по венозному стентированию часто имеют те же недостатки, что и сообщения об открытых хирургических вмешательствах (небольшое число пациентов, отсутствие отдаленных результатов, нет распределения больных на группы в зависимости от этиологии окклюзии, острой или хронической патологии и т. д. ). Методика стентирования вен появилась сравнительно недавно, в связи с этим сроки наблюдения за пациентами ограничены. Поскольку отдаленные результаты процедуры пока неизвестны, для оценки ее эффективности и безопасности необходимо продолжить мониторинг в течение еще нескольких лет.
Хирургическое лечение флебодисплазий
Эффективных методов радикальной коррекции гемодинамики у пациентов с флебодисплазиями не существует. Необходимость в хирургическом лечении возникает при опасности кровотечений из расширенных и истонченных подкожных вен, трофических язвах. В этих ситуациях проводят иссечение конгломератов вен с целью уменьшения локального венозного застоя.
Операции по поводу ХЗВ могут выполнять в отделениях сосудистой или общей хирургии специалисты, прошедшие подготовку по флебологии. Некоторые виды вмешательств (реконструктивные: вальвулопластика, шунтирование, транспозиция, трансплантация) должны проводиться только в специализированных центрах по строгим показаниям.