Что значит пассаж желчи
О здоровье: как определить застой желчи в организме рассказали пациентам в «Школе здоровья» Цивильской ЦРБ
На начальных этапах застой желчи легко корректируется, но, если запустить ситуацию, дело может закончиться даже экстренной операцией.
Наверное, каждому знакомо ощущение: съешь кусочек жирной пищи, а остается чувство, что объелся. Появляется тяжесть в правом боку, пища, кажется, долго не переваривается. Это один из симптомов застоя желчи.
Вместе с врачом ультразвуковой диагностики Цивильской центральной районной больницы Марией Алексеевой в «Школе здоровья» для пациентов разобрали основные признаки неблагополучия в желчном пузыре и выяснили, как это можно лечить.
Признаки застоя желчи:
Безобидный на первый взгляд застой желчи может обернуться большой бедой.
Холестаз (застой желчи) занимает третье место среди заболеваний и патологий пищеварительного тракта и молодеет из года в год.
Ему подвержены люди пенсионного возраста, женщины старше 40 лет, беременные, офисные работники и школьники (долгое ограничение в движении и неправильная поза за рабочим столом).
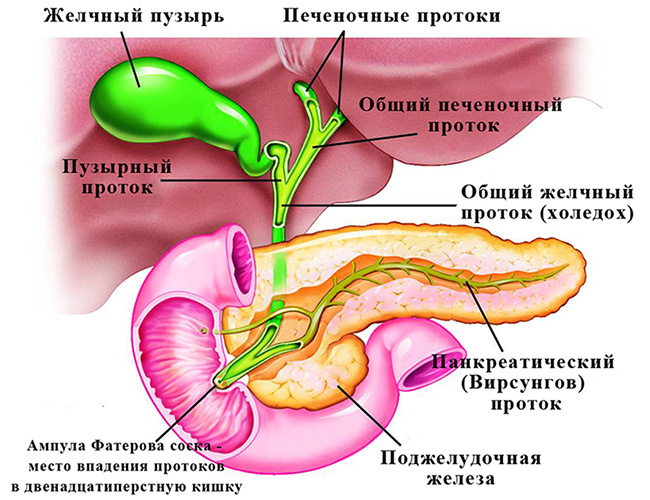
Желчь – продукт секреции клеток печени. Она вырабатывается в печени, затем по печеночным и желчным протокам поступает в желчный пузырь, где накапливается. Как только пища попала в ротовую полость и начался процесс переваривания, желчь поступает в кишечник (двенадцатиперстную кишку), где нейтрализует остатки соляной кислоты, расщепляет жиры (эмульгирует до нужной кондиции, чтобы они смогли всосаться в кровь), помогает организму усваивать жирорастворимые витамины А, Е, Д, К, обеззараживает пищу и удаляет лишние патогенные бактерии в тонком кишечнике, участвует в других ферментных реакциях для полноценного переваривания пищи и усвоения питательных веществ. К примеру, активизирует липазу (фермент поджелудочной железы).
Когда пищеварения не происходит, желчь накапливается в желчном пузыре – небольшом органе грушевидной формы, расположенном у правой межреберной дуги.
Если желчь по каким-либо причинам застаивается и не поступает в кишечник, это приводит к нарушению всего процесса пищеварения. Холестаз может повлечь за собой не только нарушение функции ЖКТ, но и серьезные заболевания, связанные с нарушением обмена веществ: авитаминоз, остеопороз, желчекаменная болезнь, холецистит, в тяжелых случаях – цирроз печени (скопление желчи, ее повышенная концентрация изменяет и перерабатывает клетки печени), а также может стать причиной формирования сахарного диабета. Поэтому запускать это состояние нельзя.
Чтобы желчь не застаивалась, врач специалист первой категории Мария Михайловна предупредила, о чем необходимо помнить пациентам.
Застою желчи отчасти способствует как сама печень, которая вырабатывает желчь, так и протоки, по которым она движется, и желчный пузырь.
Чтобы не было проблем, желчь всегда должна быть жидкой, а не вязкой или желеобразной.
Желчь – высококонцентрированный секрет, когда она долго находится в неподвижном состоянии, начинает формироваться осадок, сначала в виде хлопьев, затем они образуют камни. Не стоит забывать, что желчь выделяется на каждый прием пищи и роль правильного регулярного питания очень важна в профилактике образования камней!
Движение желчи осуществляется по протокам, окруженным мышцами. Не лишним будет помнить, что любой стресс ведет к спазму, в том числе и мышечному, что может привести к банальному пережатию самих протоков и их впускающих и выпускающих сфинктеров. Желчь может застрять в протоках. Поэтому прием пищи всегда должен быть в спокойной обстановке и правильной позе: доставляйте себе удовольствие – завтракайте, обедайте и ужинайте красиво.

При первых признаках застоя лучше сразу сделать УЗИ. При ухудшении самочувствия необходимо обратиться к врачу. При долгом застое может формироваться и песок, и камни в желчном пузыре, и при любой стимуляции движения желчи можно спровоцировать и движение камней. Если камень маленький, то хоть и с болью, но он выйдет из протока, а большой способен закупорить проток. И в этом случае показана экстренная операция.
Для точной постановки диагноза при застое желчи требуется дополнительное обследование и лечение:

В профилактических целях полезно делать слепой тюбаж, это приносит облегчение, пить желчегонные травы или сборы и добавлять в свой рацион продукты, обладающие мягким желчегонным действием (горечи, зелень, грубая клетчатка).
Помните, что застой желчи – это в большинстве случаев проблема, созданная образом жизни человека, и она имеет свои предпосылки (нерациональное питание, стрессы, гиподинамия…).
Получайте удовольствие от жизни, убирайте предпосылки и живите здоровыми!
Сюрпризы желчного пузыря
Гастроэнтеролог, гепатолог GMS Clinic Сергей Вялов дал интервью интернет-порталу stopkilo.net и рассказал о проблемах и лечении желчного пузыря.
Введение
Желчный пузырь является одним из «особенных» органов, способных в прямом смысле готовить сюрпризы. Такие сюрпризы представляют собой неожиданный приступ сильных болей в животе справа где-то под ребрами, который мы называем «желчная колика».
Желчный пузырь служит чем-то вроде резервуара, собирающего и хранящего желчь до нужного момента, а затем выбрасывает ее для нужд пищеварения. Если желчь начинает плохо «храниться» или «застаиваться», то изменяется ее состав. Дальше все зависит от того, насколько далеко зашел процесс.
Но начинается все с нарушения нормальных сокращений желчного пузыря — он сокращается либо слишком быстро и сильно, либо слишком слабо и медленно. Оба этих нарушения приводят к неправильному желчевыделению и изменению состава желчи, а в долгосрочной перспективе — к образованию камней.
Ощущения, расположенные вверху живота (в области желудка) или под ребрами справа чаще всего связаны с заболеванием желудка или желчного пузыря, а в редких случаях даже кишечника. Отличить их друг от друга самостоятельно очень сложно. При осмотре живота врач с легкостью определяет, что именно привело к появлению симптомов. Подсказать может связь с приемом пищи: при появлении симптомов после еды вероятнее всего проблема связана с желчным пузырем или желудком. Если симптомы с приемом пищи четкой связи не имеют, есть основания предполагать проблему с кишечником.
Симптомы
Типичными симптомами заболевания желчного пузыря являются дискомфортные или болезные ощущения вверху живота или под ребрами справа, чаще связанные с приемом пищи. У многих людей появляются легкая тошнота, горький привкус во рту, тяжесть под ребрами или ноющее ощущение. Наиболее часто они возникают при провокации желчного пузыря жирной, жареной, острой или копченой пищей. Однако могут развиваться и через несколько дней после приема антибиотиков, противогрибковых и противовирусных препаратов.
Хронический холецистит развивается долго и медленно, чаще проявляет себя дискомфортом и болями. Острый холецистит имеет более сильные симптомы, может даже подниматься температура, боли заставляют сидеть согнувшись и держаться за правый бок, иногда даже отдают в спинную. И хочется пойти ко врачу. Чаще всего эти симптомы достаточно типичны у большинства людей.
Холецистит, по своей сути, представляет собой воспаление желчного пузыря, которое сопровождается и нарушением его сокращений, и нарушением желчевыделения.
Именно нарушение нормального желчевыделения и приводит к повышению давления в пузыре, концентрированию и сгущению желчи. Она начинает собираться в сгустки, появляются хлопья и комки, которые кристаллизуются в виде камней в пузыре. Если холецистит не лечить, он может перейти в острый или в пузыре появятся камни. Мы называем эту последовательную смену стадий «желчным континуумом».
Образ жизни в значимой степени НЕ влияет на состояние желчного пузыря или развитие в нем воспалительного процесса. Большее значение имеет питание, а также прием лекарств, которые выводятся вместе с желчью.
Важным является взаимосвязь стресса и повышенной тревожности с сокращениями желчного пузыря. Очень часто эмоциональный срыв или нервный период могут приводить к развитию заболевания.
Рекомендации
При заболеваниях желчного пузыря рекомендуется стол № 5. Он используется также при лечении болезней печени и поджелудочной железы. Питание при болезнях желудка или кишечника отличается от питания, необходимого при болезнях желчного пузыря. Основные ограничения касаются жирной, жареной, острой и копченой пищи, а также алкоголя. Мы разработали специальное приложение для телефона «Стол № 5», в котором подробно освещены вопросы питания.
Холодом и голодом лечат острейший период острого панкреатита, который иногда возникает из-за желчнокаменной болезни. Поэтому и существует такой стереотип. Также голод иногда используют при желчной колике. При обострении холецистита (не остром холецистите!) стандартом лечения являются лекарства, восстанавливающие сокращения желчного пузыря и препараты урсодеоксихолевой кислоты (урсосан). В начальном периоде обострения используются спазмолитики (мебеверин, дротаверин, гимекромон). Далее возможно использование прокинетиков (итомед), но они не применяются при желчнокаменной болезни, только на ранних стадиях. Эти препараты нормализуют желчевыделение. Использовать желчегонные без результатов УЗИ категорически запрещено!
Данная рекомендация не является руководством по лечению — лечение должен назначить врач после осмотра!
В некоторых случая, действительно, болезни других органов могу приводить к развитию холецистита. Дуоденит является наиболее частым заболеванием, которое за счет отека «выхода» желчевыводящих путей приводит к нарушению выделения желчи. Это повышает давление в желчном пузыре, способствует воспалению или возникновению камней. Также способствует холециститу и дисфункции желчного пузыря избыток бактерий в кишечнике, так называемый избыточный бактериальный рост. Данное состояние может возникать после пищевых отравлений, при долго существующих запорах или длительной диарее, а также при воспалительных заболеваниях кишечника и дивертикулярной болезни.
Холестаз: симптомы и лечение холестатического синдрома
Холестаз – клинико-лабораторный синдром, при котором нарушена выработка желчи или полностью либо частично блокирован ее отток в двенадцатиперстную кишку.
Состояние может быть вызвано различными заболеваниями. Оно характеризуется накоплением в крови выводимых с желчью веществ, что сопровождается кожным зудом, слабостью, желтухой и другими проявлениями.
Диагностика патологии основана преимущественно на данных анализов, а также инструментальных методов исследования.
Лечение холестатического синдрома включает прием медикаментов, диету и в ряде случаев хирургическое вмешательство на органах печени и желчевыводящих путей.
Распространенность и особенности холестаза
По данным статистики, этой патологией страдает 1 человек на 10 тысяч населения планеты в год. При этом около 50-70% людей с заболеваниями печени и желчных путей (даже пролеченных ранее) может столкнуться в той или иной степени с холестазом в разные периоды жизни.
Большая часть заболевших мужского пола, в возрасте старше 40 лет. Среди беременных женщин состояние выявляется от 0,2 до 27% среди обследованных, в зависимости от региона и дополнительных заболеваний и состояний.
Причины и виды холестатического синдрома
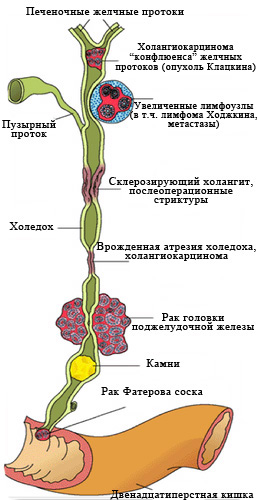
Существует две основные формы патологии – внепеченочная и внутрипеченочная. Первая развивается в случае полной или частичной закупорки желчных протоков, чаще всего камнями при желчнокаменной болезни и холедохолитиазе, а также при опухоли органов гепатобилиарной системы, дисфункции сфинктера Одди, описторхоза, врожденных аномалий желчевыводящих путей.
Внутрипеченочный холестаз – следствие заболеваний гепатоцеллюлярной системы, таких как гепатиты вирусного, алкогольного и медикаментозного происхождения, жировая болезнь печени (довольно частая патология современного человека, поражающая до 20% людей и более, в зависимости от возраста и массы тела) и ее аутоиммунные поражения, дефекты внутрипеченочных протоков.
Среди частых причин патологии также врожденные метаболические нарушения (галактоземия, муковисцидоз и другие), саркоидоз, изменения гормонального фона, например, при беременности.
Проявления застоя желчи
Холестаз у беременных женщин и детей
Отдельного внимания заслуживают такие формы патологии, как холестаз во время вынашивания плода и в детском возрасте. В этих случаях механизм развития нарушений и симптомы имеют свои особенности.
Проявления холестаза у беременных наблюдаются в третьем триместре. Кожный зуд может быть ярко выраженным или практически не доставлять дискомфорта. Расчесы чаще отмечаются на руках, голенях, предплечьях. Желтуха встречается лишь у одной из десяти женщин и, как правило, проходит самостоятельно через две недели после родов. Однако при выраженной желтухе и раннем начале (до 25-27-й недели беременности) может повышать риск осложнений в родах.
Детский холестаз может наблюдаться как с первых месяцев жизни, так и появиться в более старшем возрасте. В младенчестве чаще встречаются внутрипеченочный холестатический синдром, вызванный врожденными метаболическими нарушениями, идиопатический неонатальный гепатит и пороки развития желчных протоков. Причинами холестаза могут быть также инфекции, токсические поражения органов, цирроз печени, сердечно-сосудистая недостаточность, опухоли поджелудочной железы, паразитарные поражения, склерозирующий холангит.
Опасность холестаза в том, что он развивается у детей в скрытой форме. Симптоматика зависит от возраста, в котором проявилось заболевание, и особенностей организма.
Диагностика патологии
Диагностику и лечение синдрома холестаза проводит врач-гастроэнтеролог. Некоторые пациенты ошибочно консультируются с дерматологом, акцентируя внимание только на кожном зуде и не принимая во внимание прочие симптомы.
Заподозрить патологию врачу позволяют беседа с больным, внешний осмотр кожи и слизистых пациента. Пальпация и перкуссия часто позволяют выявить увеличение печени в размерах, болезненные области. Нередко холестатический синдром протекает почти бессимптомно, и на его наличие указывают только лабораторные анализы. Они заключаются в определении уровня билирубина, холестерина, щелочной фосфатазы, ферментов и желчных кислот в крови, желчных пигментов в моче.
Для общего анализа крови при холестазе характерны анемия, лейкоцитоз, завышенные значения СОЭ. В биохимическом анализе крови выявляются гипербилирубинемия (за счет прямого (конъюгированного) билирубина), гиперлипидемия, повышение активности ферментов, таких как аланинаминотрансфераза (АЛТ), аспартатаминотрансфераза (АСТ), щелочная фосфатаза (ЩФ), гаммаглутамилтранспептидаза (ГГТП). Обнаружение антимитохондриальных, антинуклеарных антител и антител к гладкомышечным клеткам позволяет заподозрить аутоиммунное поражение печени как возможную причину холестаза.
Инструментальная диагностика холестаза предполагает ультразвуковое и рентгеновское исследования органов брюшной полости, гастро- и дуоденоскопию, магнитно-резонансную или эндоскопическую ретроградную холангиопанкреатографию, чрескожную чреспеченочную холангиографию. Диагноз может быть установлен на любом этапе, даже просто после выполнения лабораторных анализов и УЗИ, не все вышеперечисленные исследования обязательно потребуются для диагностики.
Если результаты проведенных обследований сомнительны, то прибегают к биопсии печени (которая также может быть назначена на любом этапе диагностического поиска).
Лечение холестаза
Первая мера при выявлении холестаза или подозрении на него – коррекция питания. Особенностью такой диеты является замена животных жиров на растительные. Рекомендуется употреблять больше овощей и фруктов, выбирать нежирные сорта мяса и виды молочных продуктов. Полезны также каши на основе злаковых культур. Нужно ограничить жареные, копченые и острые продукты. Следует полностью отказаться от спиртного, крепкого кофе и чая.
Лечение беременных осложняется рисками для плода при применении лекарств, потому для уменьшения симптоматики прибегают в первую очередь к простым и безопасным средствам – маски из овсяных хлопьев, отвар ромашки, использованию детского крема.
Холодная вода и сон в прохладном помещении облегчают кожный зуд. Однако при его усилении врачом могут быть назначены препараты желчных кислот, разрешенные к применению у беременных (в частности – урсодезоксихолевая кислота). Эти препараты определены американской Food and Drug Administration (FDA) на основании проведенных клинических исследований. Препараты, по которым накоплено достаточно данных о применении их у беременных, отнесены данной организацией к соответствующей группе (категории действия на плод).
Для успешного лечения холестаза у детей важно своевременно установить причину данного синдрома. Часто одними лекарствами патологию у этой группы больных не вылечить, тогда проводят хирургическую операцию.
Механическая желтуха. Рак поджелудочной железы
Механическая желтуха – что это такое?
Так вот, любое препятствие на пути «движения» желчи в кишку и формирует патологическое состояние под названием «механическая желтуха». Желчь начинает накапливаться в желчных протоках и желчном пузыре, увеличивая и расширяя их. Избыток желчи выделяется в кровь, и организм выводит ее другими путями, в том числе почками и кожей. Поэтому одним из начальных признаков механической желтухи является повышение в крови билирубина – желчного пигмента, который является основным компонентом желчи. Так как желчь не поступает в кишечник и не окрашивает кал, тот становится светлым, вплоть до серого цвета. Моча при этом сильно темнеет из-за повышенного выделения билирубина почками. Кожа желтеет, при этом из-за избытка в крови солей желчных кислот может начаться сильный кожный «зуд».
Механическая желтуха: причины возникновения.
Рис. 2 Наиболее частые причины
возникновения механической желтухи.
Заболеваний, вызывающих нарушение оттока желчи, множество.
От того, является ли причиной злокачественный процесс или другое заболевание (камни, послеоперационные и воспалительные стриктуры, врожденная генетическая патология) принципиально зависят способ лечения, его результат, а также прогноз заболевания (т.е. предполагаемые продолжительность и качество жизни с этим заболеванием и его «излечимость»).
К сожалению, в 40-67% случаев причиной механической желтухи являются опухоли, причем доброкачественными они бывают лишь в 2-3% случаев.
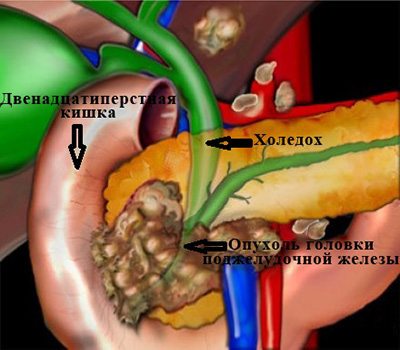
Самая частая причина, с которой приходится сталкиваться врачам – это рак головки поджелудочной железы.
Опухоль сдавливает проток извне, нарушая отток желчи. (рис. 3)
Механическая желтуха при раке поджелудочной железы – способы лечения
поджелудочной железы.
Рассмотреть все возможные виды лечения при различных причинах возникновения механической желтухи в рамках одной статьи невозможно. Поэтому я остановлюсь более подробно на вариантах лечения самой сложной категории больных – со злокачественными образованиями, вызывающими сдавление желчных протоков.
Единственный шанс больных со злокачественным образованием, вызывающим механическую желтуху – это радикальная хирургическая операция (полное удаление или резекция части органа), но возможна она менее чем в 30% случаев. Это происходит оттого, что заболевание развивается очень медленно и начинает «проявляться» уже на далеко зашедшей стадии.
В каждом случае вопрос о возможности полного удаления опухоли решается индивидуально, это зависит от множества факторов: распространенности процесса, возраста больного, наличия сопутствующих заболеваний и т.п. Эти операции считаются одними из самых сложных в современной абдоминальной хирургии и выполняются, как правило, в специализированных отделениях опытными хирургами-онкологами.
Все остальные способы лечения – лучевая, химиотерапия (так называемые БАДы, фито- и гомеопатическую терапию я «лечением» не считаю в принципе) малоэффективны и направлены лишь на замедление роста опухоли и улучшение «качества жизни» пациента.
Чем опасна механическая желтуха?
Как я уже упоминал, основным параметром, который оценивает выраженность механической желтухи, является уровень общего билирубина в крови. Все вышеперечисленные способы лечения, в том числе и радикальное хирургическое вмешательство, за редким исключением, возможны при уровне общего билирубина крови ниже 50-90 мкмоль\л (норма 3-17 мкмоль\л) из-за высокого риска осложнений. Однако видимая желтушность склер и кожи возникает, как правило, при уровне билирубина выше 100-120 мкмоль\л. При уровне выше 300-350 мкмоль\л билирубин начинает проникать через гематоэнцефаличсекий барьер, т.е. поступать в головной мозг и при дальнейшем нарастании вызывает тяжелую интоксикацию, вплоть до летального исхода.
По данным литературы в условиях обструкции желчных путей и их воспаления оперативное лечение является рискованным, сопровождается большим количеством осложнений, а летальность достигает 10-34%, что в 4 раза выше, чем в тех случаях, когда механическую желтуху удается ликвидировать до операции.
Поэтому одной из первых задач при лечении механической желтухи является снижение уровня билирубина в крови – для лечения интоксикации и подготовки больного для того или иного вида специализированной медицинской помощи (операция, химио- или лучевая терапия).
Выбор метода лечения механической желтухи
Консервативная терапия (внутривенные инфузии препаратов) у больных механической желтухой опухолевого генеза редко бывает эффективна. И на первый план выходят хирургические способы декомпрессии желчных протоков – т.е. способы, направленные на восстановление оттока желчи из желчных протоков в пищеварительный тракт. Среди хирургических способов лечения механической желтухи можно выделить три основных направления:
декомпрессии желчных протоков – т.е. способы, направленные на восстановление оттока желчи из желчных протоков в пищеварительный тракт. Среди хирургических способов лечения механической желтухи можно выделить три основных направления:
Последний способ на сегодняшний день используется достаточно редко, так как он сопряжен с боʹльшим количеством осложнений. Его применяют при технической невозможности выполнения операции первыми двумя способами или при отсутствии в стационаре специалистов нужного профиля.
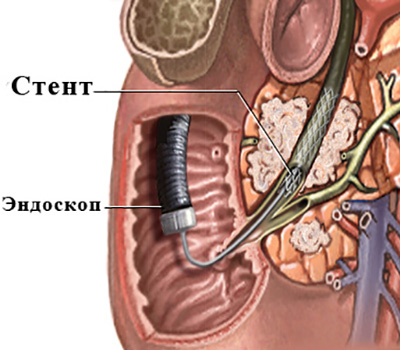
Выбор же между эндоскопическими («ретроградными») (рис.4) или чрескожнымичреспеченочными («антеградными») (рис. 5) методиками при прочих равных, во многом зависит от конкретной ситуации.
Рис. 4 «Ретроградное» стентирование холедоха при помощи
эндоскопа для лечения механической желтухи, вызванной
сдавлением холедоха опухолью поджелудочной железы.
Так, для технической возможности чрескожной пункции под контролем ультразвука необходимым условием является расширение внутрипеченочных желчных протоков. В то же время, применение эндоскопических методик у пациентов, ранее перенесших операцию на желудке или двенадцатиперстной кишке, а также с механической желтухой, вызванной опухолью в «воротах» печени затруднено а, порою, и невозможно.
У 70-80% процентов пациентов с механической желтухой возможно применение обоих способов декомпрессии, и тогда выбор во многом зависит от того, насколько тот или иной способ более распространен в конкретном стационаре (техническая оснащенность, опыт того или иного специалиста, от которого во многом зависит процент успешных вмешательств и количество осложнений).
Механическая желтуха – хирургическое лечение в Санкт-Петербурге
В ГБУЗ «Городская больница №40» реализована возможность оказания неотложной и экстренной медицинской помощи больным с механической желтухой любой этиологии всеми перечисленными способами. Наличие новейшего оборудования и опытных специалистов позволяет обеспечить оказание своевременной высококвалифицированной медицинской помощи этой сложной категории больных.
Подробнее о малоинвазивных методиках чрескожногочреспеченочного дренирования и стентирования желчных протоков для купирования механической желтухи можно узнать из второй части статьи.
Чрескожное чреспеченочное дренирование и стентирование желчных протоков для лечения механической желтухи.
Являясь специалистом-рентгенохирургом, хочу подробнее остановиться именно на методике чрескожной чреспеченочной декомпрессии желчных протоков при злокачественной природе механической желтухи.
Чрескожная чреспеченочная холангиография – условия выполнения, преимущества и недостатки метода.
Необходимым условием для выполнения чрескожной пункции является расширение внутрипеченочных желчных протоков до 3-5 мм. При механической желтухе любой этиологии это явление достаточно распространено, при нарушении оттока желчи, она начинает накапливаться в первую очередь именно в протоках, постепенно расширяя их. Если препятствие (камень или опухоль) не полностью сдавливает холедох, т.е. часть желчи все-таки оттекает в кишку, то этот процесс может занять некоторое время.
Преимущества метода:
Недостатки метода:
В стационаре больные с механической желтухой поступают на отделения хирургии/онкологии. Как правило, операции направленные на декомпрессию желчных протоков являются ургентными – т.е. достаточно срочными, чтобы избежать осложнений, связанных с интоксикацией билирубином, но при этом и не выполняющиеся сразу же при поступлении больного. Обычно у врачей есть 1-3 дня на дообследование пациента – установку причины желтухи (камень, опухоль, стриктура), определение уровня билирубина крови, и др. анализы, которые нужно учитывать при подготовке к операции.
Больному объясняются цели операции, ее риски и возможные осложнения, подписывается добровольное информированное согласие на процедуру. Накануне разрешается легкий ужин, в день вмешательства – голод.
Чрескожное чреспеченочное дренирование при раке поджелудочной железы и желчных протоков.
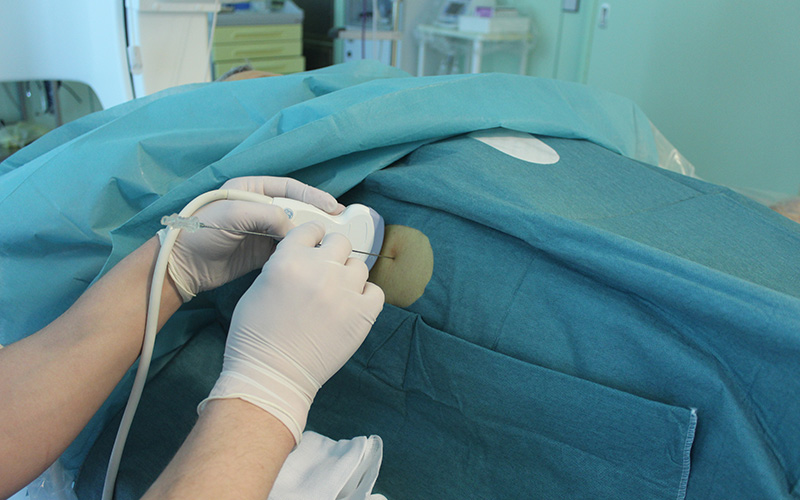
Рис. 2. Пункция желчных протоков под контролем ультразвука справа в 8 межреберьи.
Операции чрескожного чреспеченочного холангиодренирования (ЧЧХД) и стентирования проводятся в специально оборудованной рентгеноперационной.
Вмешательство выполняется под местной анестезией, как правило, 20-30 мл 1% раствора лидокаина. В условиях нашего стационара в операционной всегда находится врач анестезиолог-реаниматолог, который в случае необходимости обеспечивает проведение внутривенной анестезии.
Место пункции выбирается индивидуально, в зависимости от анатомического строения и локализации препятствия. Как правило, доступ к протокам правой доли печени осуществляется из 7-8 межреберья по линии проведенной перпендикулярно от переднего угла подмышечной впадины. Доступ к протокам левой доли – из-под мечевидного отростка.
Правильный выбор доступа в наибольшей степени влияет на безопасность методики.
Как происходит операция дренирования желчных протоков?
После обработки кожи раствором антисептика и анестезии, кожа в месте пункции надсекается скальпелем, для облегчения ввода пункционной иглы. Сама игла имеет диаметр менее 1 мм. Под контролем ультразвука или рентгеноскопии она проводится на глубину в 5-10 см до попадания в расширенный желчный проток.
Через иглу вводится несколько миллилитров неионного йодсодержащего контрастного препарата (омнипак, оптирей). Это делается для того, чтобы убедиться в попадании именно в желчный проток, а не сосуды печени. Через просвет иглы заводится тонкий мягкий проводник диаметром до 0,3 мм, игла извлекается, а по установленному проводнику заводится тонкий пластиковый катетер (диаметр менее 2 мм). Через него вводится 20-30 мл контрастного вещества – выполняется т.н. холангиография.
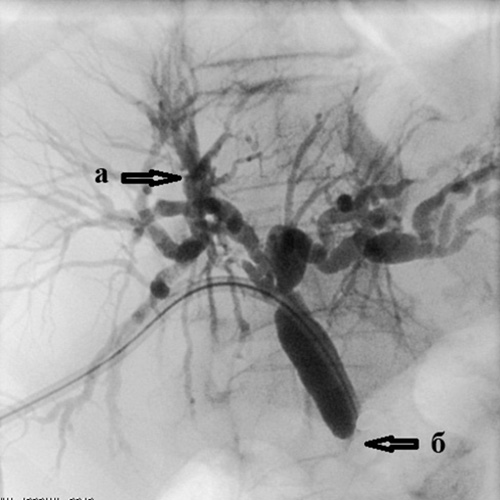
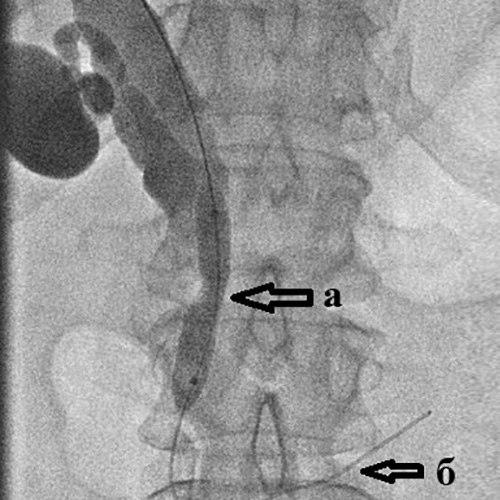
Рис. 3. Чрескожная чреспеченочная холангиография.
Определяется:
а) выраженное расширение внутрипеченочных желчных протоков;
б) полный блок в дистальной трети холедоха (сдавление опухолью головки поджелудочной железы)
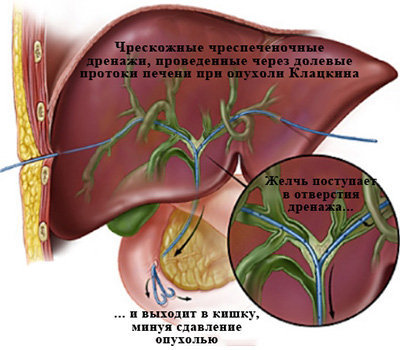
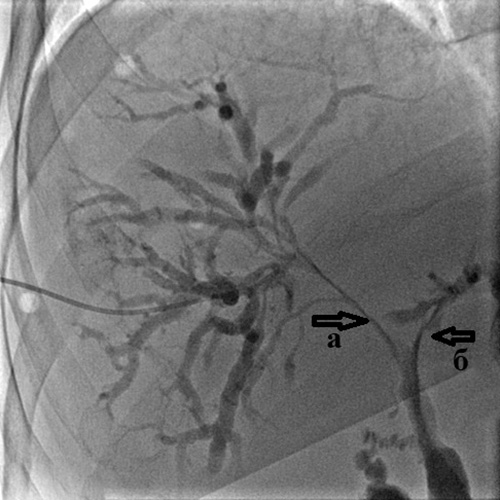
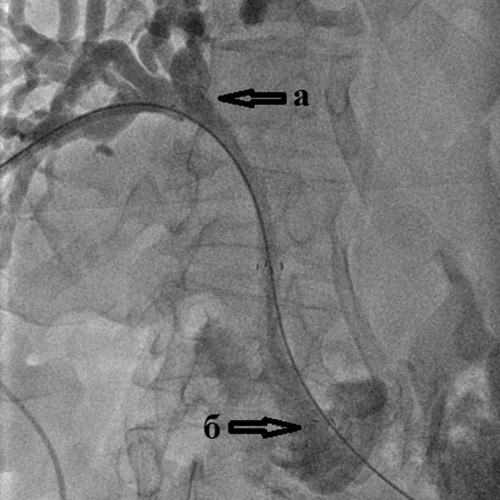
Рис. 4. Холангиография при механической желтухе,
вызванной опухолью Клацкина.
Холангиография при механической желтухе, вызванной опухолью Клацкина.
Определяется выраженное сужение правого (а) и левого (б) долевых желчных протоков
из-за прорастания холангиокарциномы.
Тугое заполнение желчных протоков позволяет с точностью определить уровень
и степень блокирования желчных протоков, степень их расширения, дефекты их заполнения
(видны крупные конкременты ивнутрипросветные опухоли), а также определить тактику
и способ дальнейшего лечения – декомпрессии желчных протоков.
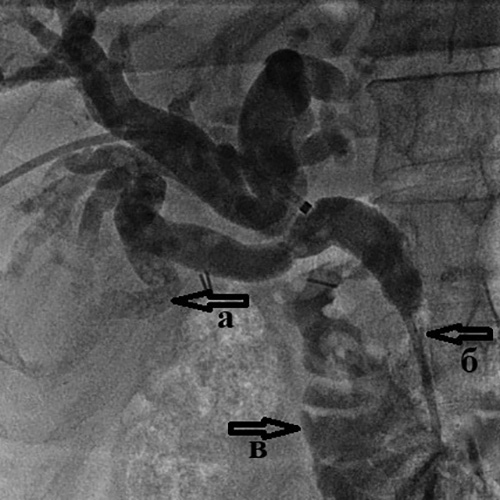
Рис. 5. Холангиография при внутрипеченочном
холангиолитиазе
Холангиография при внутрипеченочном холангиолитиазе:
а) множественные мелкие конкременты (камни) размером до 2-3 мм
внутри расширенных желчных протоков правой доли печени;
б) доброкачественная (поствоспалительная) стриктура терминального отдела холедоха;
в) поступление контрастного вещества в двенадцатиперстную кишку
через установленный чрескожный чреспеченочный дренаж.
Желчь, полученную при первичной пункции желчных протоков,
часто берут на посев и определение чувствительности к антибиотикам.
Это очень способствует борьбе с таким частым осложнением механической желтухи,
как холангит – т.е. воспаление стенки желчного протока.
После определения уровня блока врач при помощи катетеров различной формы и проводников разной жесткости, выполняет реканализацию препятствия (проводник через стриктуру или сдавленный извне холедох проводится в тонкую кишку).
По проводнику в кишку для восстановления оттока желчи заводится пластиковая трубка диаметром около 3 мм с большим количеством отверстий – дренаж.
Он позиционируется таким образом, чтобы дренажные отверстия находились и до и после препятствия. Таким образом, желчь попадает в дренажную трубку до препятствия и выходит из отверстий в кишку уже после него.
На первые 2-3 суток к наружному концу дренажа (в межреберьи) подсоединяется пластиковый мешок. Это позволяет ликвидировать избыток желчи, находящейся в протоках и проконтролировать (вовремя выявить) возможные осложнения, такие как гемобилия – кровотечение в желчные протоки.
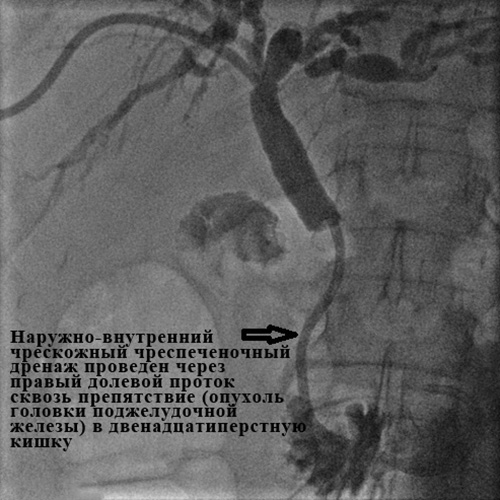
Если препятствие пройти не удается, то дренаж оставляется только на наружный отток, чтобы уменьшить уровень билирубина в крови и его токсические эффекты. Желчь в таких случаях больному приходится пить (вместе с соком или водой), так как с ней теряются необходимая жидкость и микроэлементы, которые необходимы и без того истощенному организму. Через несколько дней, когда проходит воспаление и отек стенки желчных протоков, как правило, предпринимается повторная попытка прохождения препятствия. После установки дренажа в нужной позиции он фиксируется к коже швом, что снижает риск его смещения.
Лечение после снижения уровня билирубина. Уход за дренажем желчных протоков.
Рис. 7. Наружно-внутреннее чрескожное чреспеченочное холангиодренирование.
Успех дренирования во многом зависит от наличия в стационаре всего спектра инструментария и опыта хирурга, выполняющего вмешательство. В нашем отделении успех наружно-внутреннего дренирования с восстановлением нормального пассажа желчи в кишку составляет 98-99%.
Однако, даже само наличие у больного длительное время инородного тела, пусть даже тонкой пластиковой трубки без мешка, вызывает психологический дискомфорт и снижает качество жизни. Сам по себе, дренаж может смещаться, быть причиной воспаления при попадании пищи через его отверстия из кишки в желчные протоки; возможно «подтекание» желчи через наружный канал дренажа и пачкание одежды.
Стентирование желчных протоков при механической желтухе.
Для того, чтобы избежать этих осложнений, у больных с неоперабельным злокачественным процессом (в некоторых случаях и при других причинах механической желтухи) была разработана операция стентирования желчных протоков. По сути, она является логическим продолжением операции дренирования, и, по-возможности, выполняется стабильным больным с удовлетворительным прогнозом по выживаемости.
Стентирование желчных протоков обычно осуществляется через 1-4 недели после операции дренирования, после оценки динамики снижения уровня билирубина и подготовки больного. Выполняется она через тот же доступ – через уже имеющийся дренаж в кишку заводится тонкий проводник, после чего дренажную трубку убирают. По этому проводнику заводится специальный баллон, который позиционируют внутри стриктуры (доброкачественной или злокачественной), и открывают на минуту для «пластики» общего желчного протока – т.е. расширения его для возможности проведения в него сетчатой металлоконструкции – стента.
Диаметр раскрытого баллона составляет 6-8мм. Баллон сдувается и удаляется, а по тому же проводнику заводится стент.
 |  |  |
| Рис. 8. Стент желчных протоков | Рис. 9. Баллонный катетер для «пластики» стриктур холедоха. | Рис. 10. Баллонная пластика злокачественной стриктуры холедоха перед проведением стента. Баллон, диаметром 6мм (а) раскрыт на проводнике (б) в области стриктуры. |
Размер стента определяют заранее, по данным выполненной холангиографии. Большинство современных стентов имеют покрытие из специального материала (снаружи выглядит как ткань). Такие стенты называются «графтами» и имеют гораздо меньший процент «прорастания опухоли» через него – а значит и рецидива механической желтухи.
Стент (как и баллон) свернут на специальной системе доставки, которая является достаточно тонкой, и не требует дополнительного расширения канала, в котором ранее находился дренаж.
Стент заводится и открывается таким образом, чтобы перекрыть стриктуру, но не перекрыть при этом остальные желчные протоки.
 |  |
| Рис. 11. Стент-графт с политетрафторэтиленовым покрытием для стентирования желчных протоков. | Рис. 12. Стент-графт установленный в холедох от места слияния долевых желчных протоков (а) до двенадцатиперстной кишки (б) для лечения механической желтухи, вызванной метастазами рака толстой кишки в ворота печени. |
При необходимости, в момент раскрывания баллона и стента используют добавление внутривенной анестезии. После установки стента за больным наблюдают несколько дней в условиях хирургического отделения, затем, убедившись в отсутствии осложнений, выписывают для продолжения лечения (химиотерапия, лучевая терапия, фотодинамическая терапия) в специализированном учреждении или по месту жительства (симптоматическая терапия).
Механическая желтуха – цена операции, где делают дренирование и стентирование желчных протоков.
В большинстве стационаров Санкт-Петербурга, малоинвазивные операции выполняются платно, т.к. требуют достаточно дорогостоящего расходного материала и наличия опытных специалистов.
В СПБ ГБУЗ «Городская больница №40» для жителей Санкт-Петербурга предусмотрена возможность проведения таких операций бесплатно, по талонам на оказание высокотехнологичной специализированной медицинской помощи в рамках программы ОМС.