Что значит неуточненное новообразование
Рак из невыявленного первичного очага
Лечение рака из невыявленного первичного очага
Рак из невыявленного первичного очага (НПО) — это злокачественное новообразование (подтвержденное морфологически), происхождение которого не представляется возможным установить ни на основании анамнеза, ни в ходе обследований, то есть отсутствует первичный очаг. Для такого злокачественного процесса, также характерны диссеминация (распространение клеток опухоли по всему органу/органам) на ранней стадии, агрессивное течение процесса, непредсказуемый характер метастазирования. По существующим данным такие пациенты составляют 3-15% онкологических больных.
Хотя метастазы без выявленного первичного очага отличаются своим происхождением из разных органов, биологическое поведение их приблизительно одинаково. Эта нозологическая форма отражает наиболее агрессивный тип злокачественных опухолей, метастазирование которых возникает на самых ранних этапах развития.
Так как заболевание уже на первых этапах проявляется метастазами, можно говорить о первично генерализованном процессе, который к моменту обращения пациента за медицинской помощью, как правило, выходит за пределы одного органа.
В зависимости от локализации и распространенности метастатического поражения больных делят на следующие группы:
Клинические проявления заболевания неспецифичны и зависят от локализации очагов метастатического поражения и распространенности опухолевого процесса. Первым симптомом чаще всего является увеличение размеров периферических лимфоузлов. Общие проявления: слабость, потливость, похудание, гипертермия более характерны при поражении органов — легких, печени. При обращении за медицинской помощью часто встречаются следующие изменения: наличие того или иного опухолевого образования, боль, увеличение печени, боли в костях, патологические переломы, респираторные нарушения, потеря веса, неврологические расстройства.
В ходе обследования после анализа данных рентгенографии органов грудной клетки, ультразвуковой томографии органов брюшной полости, забрюшинного пространства и малого таза, радиоизотопного исследования скелета и лимфоузлов, компьютерной томографии головного мозга оценивается распространенность метастатического поражения. Далее проводится морфологическое исследование материала, взятого при пункции или биопсии опухоли. Морфологическое исследование является наиболее значимым и должно выполняться как можно раньше. Полученные данные позволяют подтвердить злокачественность процесса, определить гистогенез опухоли, степень дифференцировки клеток, а иногда и предположительную локализацию первичной опухоли, что значительно облегчает поиск первичного очага и сокращает количество диагностических манипуляций.
Существенную помощь в определении характеристик опухоли может оказать выполнение иммуногистохимического исследования, которое позволит в каждом конкретном случае выработать индивидуальную лечебную тактику.
На заключительном этапе исследований осуществляется поиск первичной опухоли (если ее не смогли обнаружить ранее) в соответствии с гистологической структурой метастазов и распространенностью поражения. Эти два фактора существенно влияют на индивидуальную программу обследования конкретного пациента.
Стандартные методы лечения рака из НПО — это лучевая терапия, возможно в комплексе с химиотерапией, лимфаденэктомия (хирургическая операция, заключающаяся в иссечении лимфатических узлов, пораженных злокачественным процессом).
В медицинском центре ООО «Эдис Мед Ко» научились бороться с разными гистологическими формами злокачественных заболеваний, в том числе и рак из НПО, применяя авторский метод лечения фотодинамической терапией (ФДТ) в сочетании с омелотерапией. Применяемый на протяжении многих лет, этот метод доказал свою эффективность в борьбе с заболеваниями, которые считались неизлечимыми.
Курсы лечения ФДТ в медицинском центре помогут пациенту выйти на ремиссию болезни, восстановить иммунитет и защитные силы своего организма, чтобы патологический процесс не смог появиться вновь.
Смотрите также другие научные статьи:
Новообразование неопределенного или неизвестного характера неуточненное
Рубрика МКБ-10: D48.9
Содержание
Определение и общие сведения [ править ]
Представляет собой редкий синдром предрасположенности к развитию злокачественных опухолей разных локализаций. Характеризуется множественными первичными злокачественными опухолями ранним началом, такими как рак молочной железы и мягких тканей, саркомы костей, опухоли головного мозга и карцинома коры надпочечников.
Наследуется аутосомно-доминантно. Предполагаемая распространенность возникновения у плода запускающих патологических мутаций TP53 оценивается в пределах от 1/10,000-1/25000 в Великобритании и 1/20000 в США.
Этиология и патогенез [ править ]
Клинические проявления [ править ]
Прижизненный риск развития рака при данной патологии составляет порядка 70% у мужчин и практически 100% у женщин к возрасту 70 лет. Риск рака у детей составляет 12-20%. Основные варианты злокачественных новообразований включают рак молочной железы с ранним началом, кортикальная адренокарцинома, саркому мягких тканей и костей (включая рабдомиосаркому и остеосаркому) и опухоли головного мозга (карцинома сосудистого сплетения, астроцитома, медуллобластома и глиобластома). Другие часто наблюдаемые виды рака включают лейкоз и опухоли желудочно-кишечного тракта (желудка, толстой кишки), а также рак яичников и рак легких (бронхоальвеолярный рак). Риск развития впоследствии вторичных новообразований у пациентов с данной патологией выше на 50%, чем в популяции.
Новообразование неопределенного или неизвестного характера неуточненное: Диагностика [ править ]
Клинические критерии классического синдрома Ли-Фраумени: (1) саркома у пациента в возрасте до 45 лет, (2) ближайший родственник с любым раком в анамнезе в возрасте до 45 лет, и (3) наличие родственника 1-й и 2-й степени родства с любым раком в анамнезе в возрасте до 45 лет или саркома в любом возрасте.
Широко используются также критерии Chompret для TP53 тестирования : (1) физическое лицо с опухолью, принадлежащей к спектру опухолей синдрома Ли-Фраумени в возрасте до 46 лет и по меньшей мере один родственние 1-й или 2-й степени родства с опухолью синдрома Ли-Фраумени в возрасте до 56 лет или с несколькими опухолями; или (2) пациент с множественными опухолями (за исключением нескольких опухолей молочной железы) 2 из которых относятся к спектру опухолей синдрома Ли-Фраумени и 1-я которых возникла в возрасте до 46 лет; или (3) пациент с кортикальной адренокарциномой или карциномой сосудистого сплетения, независимо от семейного анамнеза.
Лица, отвечающие критериям Chompret для синдрома Ли-Фраумени должны быть проверены на мутацию TP53.
Пренатальная диагностика возможна в семьях с известной историей болезнетворных мутаций.
Дифференциальный диагноз [ править ]
Дифференциальный диагноз включает синдром наследственного рака молочной железы и яичников, constitutional mismatch repair deficiency syndrome.
Новообразование неопределенного или неизвестного характера неуточненное: Лечение [ править ]
Пациентам с раком молочной железы предпочительнее проводить мастэктомию, нежели лампэктомию. Терапия других видов рака обычно следует стандартным протоколам лечения, за исключением необходимости минимизировать использование лучевой терапии. Профилактическая мастэктомия может быть предложена женщинам с известной мутацией TP53. Рекомендации для носителей TP53-мутации включают в себя проведение ежегодной диспансеризации, ежегодные скрининги молочной железы с возраста 20-25 лет с ипользованием МРТ и маммографии. Скрининг колоректального рака также проводится начиная с возраста 25 лет.
Прогноз зависит от типа и тяжести новообразований.
Профилактика [ править ]
Прочее [ править ]
Синдром Линча, часто называемый наследственным неполипозным колоректальным раком, является наследственным заболеванием, при котором увеличивается риск развития многих видов рака, в частности рака толстой кишки и прямой кишки, которые в совокупности называют колоректальным раком. Люди с синдромом Линча также имеют повышенный риск развития рака желудка, тонкого кишечника, печени, протоков желчного пузыря, верхних мочевыводящих путей, головного мозга и кожи. Кроме того, женщины с синдромом Линча имеют высокий риск развития рака яичников и эндометрия.
Примерно от 3 до 5 процентов случаев колоректального рака вызваны синдромом Линча.
Синдром Линча наследуется аутосомно-доминантно.
Мутации генов MLH1, MSH2, MSH6, PMS2 или EPCAM повышают риск развития синдрома Линча. Гены MLH1, MSH2, MSH6 и PMS2 участвуют в устранении ошибок репликации ДНК. Мутации в гене EPCAM также приводят к нарушению репарации ДНК, хотя ген сам не участвует в этом процессе. Ген EPCAM расположен рядом с геном MSH2 на хромосоме 2, определенные мутации гена EPCAM приводят к тому, что ген MSH2 инактивируется, прерывая процесс репарации.
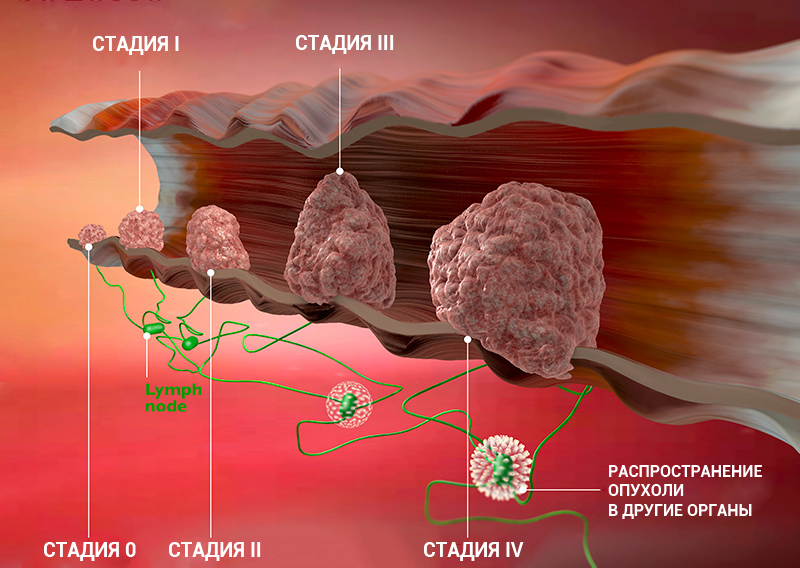
Стадии рака: классификация онкологических заболеваний
Стадия онкологического заболевания дает информацию о том, насколько велика опухоль и распространилась ли она по организму. Это помогает врачам определять прогноз пациента и план лечения.
С помощью врача-онколога, резидента Высшей школы онкологии Сергея Югая разбираемся, как врачи устанавливают стадии рака и что каждая из них означает.
На что влияет стадия онкологического заболевания?
Стадирование нужно, чтобы спрогнозировать, какие у пациента шансы на выздоровление, а также чтобы определить, какой метод лечения будет наиболее эффективен в конкретном случае, — поясняет Сергей Югай.
Все начинается с медицинского осмотра и обследований — УЗИ, КТ, МРТ, ПЭТ-КТ и других методов в зависимости от вида рака. Затем врач берет кусочек опухоли — биопсию или удаляет опухоль целиком во время операции, а после отправляет материал на гистологический анализ, чтобы поставить диагноз.
Стадии рака по TNM-классификации
Стадии онкологического процесса описывают разными способами — это зависит от вида опухоли. Один из самых распространенных способов — стадирование с помощью TNM-классификации.
Т характеризует первичную опухоль, ее размеры и вовлечение окружающих структур в опухолевый рост, например, прорастание в стенку кишки или желудка. N говорит о наличии в лимфоузлах метастазов и количестве пораженных лимфоузлов, а М — о наличии отдаленных метастазов (во внутренних органах, костях, ЦНС или лимфоузлах, которые расположены далеко от первичной опухоли), — объясняет Сергей Югай.
Индекс Т принимает значения от 0 до 4. 0 означает, что первичная опухоль не обнаружена, 1 — опухоль маленькая, а 4 — опухоль проросла в прилегающие ткани. Таким образом, чем больше цифра рядом с Т, тем ситуация сложнее. При некоторых видах рака N принимает значение 0 или 1, при других — 0, 1 или 2, а иногда — 0, 1, 2 и 3. 0 означает, что опухоль не проникла в ближайшие лимфоузлы, а 3 — что поражено множество лимфоузлов. M0 показывает, что метастазов нет, а 1 — что метастазы есть.
Онкологи выставляют стадию по TNM клинически — до операции или когда операция не планируется и патоморфологически — при изучении удаленной во время операции опухоли, — объясняет Сергей.
Клиническая стадия обозначается буквой «c», например, cT2. Патоморфологическая — буквой «p», например, pN1.
От правильной стадии зависит тактика лечения. Например, пациент — мужчина с раком желудка и стадией cT1N0M0. Это значит, что опухоль прорастает в слизистую и подслизистый слой стенки желудка. В этом случае пациенту показана операция. Если же стадия выше (cT2N1M0, например), то есть опухоль пациента прорастает в мышечный слой, и есть метастазы в лимфоузлах, то может понадобиться химиотерапия перед операцией, которая позволит улучшить результаты лечения, — добавляет Сергей.
Стадию рака могут обозначать с помощью цифр — 0, I, II, III, IV. Что это значит?
Клинические стадии (0, I, II, III, IV) тесно связаны с системой TNM. Как правило, одна клиническая стадия включает в себя несколько вариантов стадирования по TNM. Эти варианты характеризуются схожими прогнозом и подходом к лечению. Например, стадии T1N3M0, T2N3M0, T3N2M0 рака легкого объединяются в IIIВ стадию, так как при любой из этих ситуаций пациент будет иметь примерно одинаковый прогноз и тактику лечения. В этом конкретном примере необходима химиолучевая терапия, а не операция, — комментирует Сергей Югай.
Меняется ли стадия после лечения, при прогрессировании заболевания?
Нет, стадия выставляется один раз. Но есть нюансы:
Например, мы хотим посмотреть, как опухоль ответила на лечение, чтобы понять, можно ли делать операцию. После лечения опухоль уменьшилась, и мы добавляем к стадии новые данные. При прогрессировании опухолевого процесса первоначальная стадия также остается прежней, но, к сожалению, прогноз будет менее благоприятный. Например, у человека II стадия рака желудка. Он прооперирован, и прогноз у него хороший. Через 2 года врачи обнаруживают у пациента метастазы в легких. Стадия остается II, но рак у пациента уже метастатический, что очень усложняет положение, — говорит Сергей.
Бывает, что люди сравнивают свою ситуацию с историями других пациентов. Если речь идет о разных онкологических заболеваниях, то такие сравнения некорректны — это заболевания с разными прогнозами и схемами лечения:
Например, с нейроэндокринным раком поджелудочной железы люди могут жить десятилетиями, а при метастатической стадии рака поджелудочной железы — полгода или год, — объясняет врач-онколог.
Что может повлиять на прогноз людей с одинаковой стадией и одним видом рака?
Сергей Югай выделяет три фактора:
Опухоли головного мозга и других отделов центральной нервной системы
Общая информация
Краткое описание
Протокол «Опухоли головного мозга и других частей нервной системы»
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Нейроэпителиальные опухоли
О пухоли черепно-мозговых и параспинальных нервов
| Опухоли оболочек |
| 3.1. Опухоли из менинготелиальных клеток |
| Нейрофиброматоз первого типа |
| Нейрофиброматоз второго типа |
| Синдром Гиппель-Линдау |
| Туберозный склероз |
| Синдром Ли-Фраумени |
| Синдром Ковдена |
| Синдром Тюрко |
| Синдром Горлина |
WHO Classiffication of Tumors of the Central Nervous System (2007) / Eds. D.N. Louis, H. Ohgaki, O.D. Wistler, W.Cavenee. – Geneva: WHO Press, 2007.
Вторая градация степени злокачественности для новообразований ЦНС была предложена американским нейропатогистологом J.W.Kernogen и включает 4 степени злокачественности, обозначаемых римскими цифрами (I степень наиболее доброкачественная, a II, III и IV свидетельствуют о возрастании степени злокачественности).
Степень злокачественности по данной шкале определяется ретроспективным анализом прогностически значимых факторов множества опухолей аналогичного строения, а не морфологической оценки отдельно взятой опухоли. Таким образом, она является важной с прогностической точки зрения.
Диагностика
Головокружение. По характеру субъективного восприятия головокружение может быть зрительным и осязательным. В первом случае оно воспринимается больным, как зрительное вращение или перемещение окружающей обстановки. Во втором случае головокружение воспринимается как тактильное, или проприоцептивное ощущение вращения или движения предметов, с которыми больной соприкасается, и может сохраниться при закрытых глазах.
Внешний осмотр больного, определение наличия очаговой неврологической симптоматики, определение ориентации во времени и в пространстве.
Определение общего состояния больного согласно шкале Карновского
Что значит неуточненное новообразование
Около 3% всех онкологических заболеваний представляют собой опухоли, локализацию которых после первичного осмотра и обследования больного установить не удается. Такие опухоли являются причиной смерти 6% онкологических больных. В этих случаях первичная опухоль по размерам оказывается слишком мала, и не выявляется при клиническом осмотре. Обычно диагноз аденокарциномы или плохо дифференцированной карциномы ставится по результатам гистологических исследований метастазов.
В медицинской практике существуют случаи, когда при клиническом обследовании больного поставить диагноз не удается. Можно проводить многочисленные обследования и анализы, однако часто они не позволяют выяснить место локализации первичной опухоли или изменить стратегию лечения.
Лишь в 15% случаев удается поставить правильный диагноз, и в 70% случаев диагноз ставится на основании результатов посмертного вскрытия.
Характер первичного обследования больного зависит от местонахождения метастазов. Обычно метастазы обнаруживаются в лимфатических узлах, костях, мозге, печени и коже. В таблице ниже перечислены первичные опухоли, для которых характерна такая локализация. При обнаружении каждого нового очага метастазирования дальнейшее обследование больного принимает более целенаправленный характер.
Например, обнаружение плоскоклеточной карциномы в шейном лимфатическом узле может указывать, что первичная опухоль локализована в носоглотке или в легком. Поэтому при полном обследовании гортани, глотки и постназальной области часто удается поставить окончательный диагноз.
Поражение левого надключичного лимфатического узла позволяет предположить, что первичная опухоль расположена в брюшной полости. Множественные метастазы в печени свидетельствуют о первичном раке кишечника, желудка или легкого, а также о меланоме. Метастазы в паховые узлы или обнаружение асцита свидетельствуют о необходимости проведения гинекологического обследования.
Костные метастазы остеобластного происхождения предполагают существование первичного рака простаты или щитовидной железы.
Во всех подобных случаях следует принимать меры против первичной опухоли. Если при обследовании не удалось получить сведений о ее локализации, врач должен задаться вопросом: «Если я найду первичный очаг, то возможно ли будет выбрать такой метод лечения, при котором больной имел бы шанс вылечиться, или подобрать паллиативный метод, позволяющий продлить ему жизнь?»
Особое внимание следует уделять диагностике опухолей герминативных клеток, которые, как становится все более очевидным, представляют собой плохо дифференцированные карциномы, однако хорошо поддаются химиотерапии.
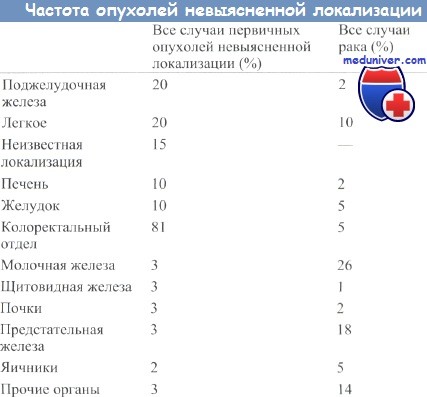
Распространение опухолевых заболеваний, диагносцируемых по наличию метастазов от первичных опухолей невыясненной локализации, не совпадает с распределением заболеваемости от разных видов рака. В таблице ниже представлены данные по частоте обнаружения метастазов опухолей, локализация которых неизвестна, и заболеваемости различными раками. К числу наиболее распространенных относятся опухоли поджелудочной железы, легкого, печени, желудка и колоректальные раки.
Такие часто встречающиеся раки, как рак молочной и предстательной железы, гораздо реже дают метастазы невыясненного происхождения. Это, вероятно, объясняется тем, что первичные опухоли молочной железы сравнительно легко обнаруживаются при клиническом обследовании, а при раке простаты в крови наблюдается увеличение уровня щелочной фосфатазы или специфического антигена (PSA).
В таблице ниже перечислены опухоли, которые или являются курабельными, или больным с этими опухолями в течение длительного времени можно назначать паллиативные методы лечения. Таким образом, при обследовании больных случаи заболевания этими опухолями следует выделять в особую группу.
Некоторые клинические исследования показывают, что результативность обследования снижается, если одни и те же методы применяются ко всем больным. Так, согласно имеющимся данным, первичная опухоль была диагносцирована только в 10% случаев, и лишь у 14 из 266 больных был обнаружен курабельный рак. Поэтому в большинстве случаев при обследовании не удается обнаружить первичную опухоль, но даже в том случае, если окажется возможным сразу поставить диагноз, маловероятно, что это будет курабельная опухоль.
Еще одна проблема, которая связана с интенсивными обследованиями, заключается в том, что они могут давать ложноположительные результаты. В ходе обследования больному проводят различные, обычно дорогостоящие процедуры, которые часто носят инвазивный характер и нередко оказываются безрезультатными.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021