Что значит неселективный препарат
Что значит неселективный препарат
Однако медицина не стоит на месте и уже созданы препараты, блокирующую исключительно ЦОГ-2, тем самым эффективно устраняя проявления воспаления и не затрагивая слизистую желудка. Их пока всего несколько, но они уже начинают завоевывать популярность как у врачей, так и у простых обывателей.
Первым из группы так называемых селективных нестероидных противовоспалительных средств является Нимесулид, известный также по торговым названиям Нимесил, Найз, Немулекс. Он выпускается в виде порошка (по 100 и 200 мг в пакетиках) и таблетках по 0,5 гр. У него особенно выражен обезболивающий эффект (сильнее аналогичного у Анальгина), поэтому его активно применяют при зубной и головной болях, болях в спине и других болевых синдромах. Этот препарат очень хорошо переноситься, не вызывает никаких осложнений со стороны желудочно-кишечного тракта, побочным эффектом может быть зуд и покраснение кожи. Единственным противопоказанием к применению Нимесулида является беременность и кормление грудью.
К селективным противовоспалительным средствам часто относят и столь известный и распространенный препарат как Парацетамол. Все дело в том, что он избирательно блокирует только ЦОГ-3 (эта разновидность циклооксигеназы отвечает за повышение температуры тела). Именно поэтому у Парацетамола такой выраженный жаропонижающий эффект, но он также не оказывает никакого влияния на слизистую оболочку желудка.
— Вернуться в оглавление раздела «фармакология»
НПВС селективные и неселективные. В чем разница?
Есть такие понятия, как селективные и неселективные НПВС. Что это означает?
Селективность — это способность препарата избирательно воздействовать на какое-то звено патологического процесса, оказывая определенный терапевтический эффект.
Если брать НПВС, то селективность и неселективность зависит от того, блокируют ли они действие только ЦОГ-1 (циклооксигеназа, фермент, участвующий в воспалительных реакциях) или же как ЦОГ-1, так и ЦОГ-2.
Классификация
К неселективным относится большая часть, так называемых, «классических» НПВС, а к селективным — низкие дозировки ASS (ацетилсалициловой кислоты).

Кроме того, есть еще две группы, это:
Получается, что неселективные НПВС — это первичные НПВС, которые очень распространены в современной медицинской сфере. Селективные же препараты были созданы с целью одновременного повышения их эффективности со снижением риска побочных эффектов. К сожалению, на сегодня селективность НПВС еще не означает его безопасность по отношению к органам-мишеням (печень, почки, желудок, костный мозг).

Выраженность побочных эффектов неселективных НПВС объясняется тем, что они угнетают синтез ЦОГ-2, а вместе с тем продукцию соляной кислоты слизистой желудка, снижают кровоток в желудке, кишечнике, почках, ухудшают сердечный выброс.
Таким образом, селективные НПВС считают более безопасными по сравнению с неселективными. Но важно помнить, что не стоит самостоятельно назначать терапию. Обязательно проконсультируйтесь с врачом, который подберет препарат в Вашем случае.
Как выбрать противовоспалительное?
Нестероидные противовоспалительные средства (НПВС) – одна из самых распространенных групп лекарств. Они используются практически везде: в неврологии, ревматологии, терапии, гинекологии, хирургии и анестезиологии. Многие противовоспалительные можно купить без рецепта, поэтому они так популярны в домашней практике и часто применяются без назначения врача. Рассказываем как они работают, как их использовать и как понять, какое именно противовоспалительное нужно.
Что это и как работает
Независимо от группы и формы выпуска, НПВС всегда имеет три фармакологических эффекта: противовоспалительный, обезболивающий и жаропонижающий. Чтобы понять механизм действия, нужно кое-что знать о воспалении и боли.
Воспаление – это последовательное выделение химических веществ. Одно из них – циклооксигеназа первого и второго типа (ЦОГ-1 и 2), которая играет ключевую роль в синтезе простагландинов, активных веществ, которые расширяют местные сосуды, вызывают отек, боль и повышают температуру, то есть развивают типовые признаки воспаления.
Физиологическое действие НПВС заключается в том, что они блокируют выработку циклооксигеназы, тем самым не дают простагландинам синтезироваться и вызвать реакции воспаления. Либо, если оно уже есть, НПВС подавляют его.
По воздействию они бывают трех видов:
Это принципиальное и важное в клинической практике разделение. Дело в том, простагландины – это не только воспалительные вещества, но еще и фактор защиты желудка : там они снижают секрецию кислоты и увеличивают продукцию слизи.
Получается, что при применении неселективных НПВС подавляется выработка не только «воспалительных» простагландинов, но еще и физиологических – в желудке, из-за чего нередко возникают побочные эффекты: боль в животе, тошнота, диарея, вздутие, вплоть до язвы и желудочного кровотечения. Именно поэтому врачи, назначая неселективные препараты, подчас добавляют в курс блокаторы протонного насоса (например, омепразол), которые снижают секрецию желудочной кислоты и защищают желудок от вредного действия НПВС.
Любой НПВС может быть потенциально токсичен, особенно при хронических заболеваниях печени, почек и сердечно-сосудистой системы. Также вероятность осложнений увеличивается при бесконтрольном приеме – без назначения и наблюдения врача, и при превышении дозы и длительности применения, которые указаны в инструкции. Чтобы прием противовоспалительных не повредил организму, он должен быть согласован с лечащим врачом, который знает о хронических патологиях пациента.
Какие бывают
Их выпускают в таблетках, капсулах, суппозиториях, суспензиях, растворах для инъекций, мазях и гелях. Каждая из форм предназначена для чего-то конкретного, например, мазь – для лечения растяжения связок, инъекцию – когда нужна «ударная» доза, таблетки и капсулы, например, при лихорадке или умеренном болевом синдроме, а суппозитории, или «свечи», при воспалительных заболеваниях прямой кишки и женских половых органов, или когда из-за тошноты и рвоты нет возможности принять таблетку.
От формы выпуска также зависит скорость достижения максимальной концентрации действующего вещества в крови, то есть то, как быстро лекарство подействует и окажет клинический эффект. Быстрее всего действуют инъекции для внутривенного, внутрисуставного и внутримышечного введения – высокая концентрация достигается в течение 15-30 минут.
Далее по скорости всасывания идут суппозитории. Их преимущество в том, что они довольно быстро попадают в общий кровоток, всасываясь через слизистую оболочку толстой кишки, и, кроме того, частично минуют метаболическую обработку в печени. Эффект можно ожидать через 30 минут после использования.
Затем идут лекарства с пероральным применением (те, которые нужно запивать водой): таблетки, капсулы, порошки и суспензии. Сначала они попадают в желудок, а затем проходят через печень. Максимальная концентрация в плазме крови достигается в течение часа-двух после приема.
Предыдущие формы имеют системное действие, поскольку попадают в общий кровоток. Средства для наружного применения (мазь и гель), в отличие от них, обладают локальным эффектом, то есть действуют только в месте нанесения и в очень малой степени всасываются в кровь. При этом мазь – одна из самых безопасных лекарственных форм, побочные эффекты которой ограничиваются редкими случаями покраснения, жжения кожи или аллергической реакцией.
Иногда для усиления противовоспалительного, обезболивающего или жаропонижающего эффектов (такое бывает при остром или тяжелом состоянии) НПВС комбинируют с другими лекарствами с похожим эффектом. Например – Анальгин-хинин – сочетание сильного противовоспалительного и классического противомалярийного средства, их физиологические действия взаимоусиливают друг друга.
« Обычно мы стараемся обойтись минимальным количеством лекарственных средств, – объясняет Сергей Макаров. – Однако в некоторых случаях для купирования сильной боли оказываются эффективны комбинированные препараты. Часто у пациентов нет возможности попасть к врачу в день возникновения заболевания, а боль вызывает сильный дискомфорт. В этих случаях возможен прием комбинированных препаратов, где в небольших дозах содержатся разные действующие вещества, что позволяет купировать широкий спектр болевых синдромов вне зависимости от их причины, а также минимизировать риски возникновения побочных эффектов за счет использования небольших доз действующего вещества ».
Когда применяют
Основная цель нестероидных противовоспалительных – это патологии, которые сопровождаются болью и воспалением:
Можно ли беременным
По этому вопросу исследователи и врачи нередко спорят. Одни говорят, что, если можно не принимать, то лучше не принимать, другие – что нельзя только после 20 недели беременности, но можно по назначению врача.
« НПВС беременным принимать нельзя, – рассказывает невролог, мануальный терапевт и реабилитолог GMS Clinic Тигран Макичян, – поскольку существует риск негативного влияния на плод (эта группа препаратов может быть токсична), поэтому при болях в спине, например, им назначают ЛФК и мануальное лечение – это эффективные и безопасные методы, которые также снимают боли и напряжение в мышцах ».
Есть мнения, что применение больших доз нестероидных противовоспалительных средств на ранних стадиях беременности может увеличить риск выкидыша и врожденных патологий сердца у ребенка. Однако это лишь предположение и конкретной причинно-следственной связи и статистики нет. Считается, что самый безопасный НПВС во время беременности – это парацетамол (ацетаминофен). Можно принимать и другие нестероидные противовоспалительные, но только при согласии врача и под его наблюдением.
На что ориентироваться при выборе
Аптечных вариантов настолько много, что очень тяжело выбрать один НПВС, да такой, чтобы он подходил. Важно помнить, что противовоспалительное – это всегда медикаментозное средство, а потому нужно ориентироваться на назначение врача. Но бывают случаи, когда нет возможности пойти в клинику. А безрецептурная продажа соблазняет пойти в аптеку, спросить у провизора и купить противовоспалительное без назначения доктора.
Невозможно указать на один единственный препарат, который подходил бы для всех, тем более, если речь идет о самостоятельном применении, без наблюдения врача. Поэтому при выборе противовоспалительного в домашнюю аптечку или для снятия болей лучше ориентироваться на безопасность лекарства и наличие факторов, которые повышают вероятность развития побочных эффектов:
Людям, у которых есть хоть один пункт из этого списка, вообще не рекомендуется принимать НПВС без консультации у врача.
Вероятность побочных эффектов также повышается, если противовоспалительные принимать одновременно с:
Если что-то из этого уже активно используется, нестероидные противовоспалительные необходимо применять только имея на это разрешение врача.
Относительно безопасными считаются селективные НПВС, которые в наименьшей степени влияют на стенки желудка. Это – выбор тех, у кого есть проблемы с желудочно-кишечным трактом.
« При приеме лекарств без назначения врача следует руководствоваться инструкцией по применению, – советует Сергей Макаров. Существует важное правило, что обезболивающие нужно принимать «по часам», а не «по требованию» Это означает, что необходимо принимать лекарственные средства в зависимости от скорости выведения действующего вещества из крови, а не только в случаях когда возникает боль. Эту информацию можно найти в инструкции по применению в разделе «Способ применения и дозы ».
Бета-адреноблокаторы III поколения в лечении сердечно-сосудистых заболеваний
Современную кардиологию невозможно представить без препаратов группы бета-адреноблокаторов, которых в настоящее время известно более 30 наименований.
Современную кардиологию невозможно представить без препаратов группы бета-адреноблокаторов, которых в настоящее время известно более 30 наименований. Необходимость включения бета-адреноблокаторов в программу лечения сердечно-сосудистых заболеваний (ССЗ) очевидна: за последние 50 лет кардиологической клинической практики бета-адреноблокаторы заняли прочные позиции в профилактике осложнений и в фармакотерапии артериальной гипертонии (АГ), ишемической болезни сердца (ИБС), хронической сердечной недостаточности (ХСН), метаболическом синдроме (МС), а также при некоторых формах тахиаритмий. Традиционно в неосложненных случаях медикаментозное лечение АГ начинают с бета-адреноблокаторов и диуретиков, снижающих риск развития инфаркта миокарда (ИМ), нарушения мозгового кровообращения и внезапной кардиогенной смерти.
Концепция опосредованного действия лекарственных средств через рецепторы тканей различных органов была предложена N.?Langly в 1905 г., а в 1906 г. H.?Dale подтвердил ее в практике.
В 90-е годы было установлено, что бета-адренорецепторы подразделяются на три подтипа:
Способность блокировать влияние медиаторов на бета1-адренорецепторы миокарда и ослабление влияния катехоламинов на мембранную аденилатциклазу кардиомиоцитов с уменьшением образования циклического аденозинмонофосфата (цАМФ) определяют основные кардиотерапевтические эффекты бета-адреноблокаторов.
Антиишемический эффект бета-адреноблокаторов объясняется снижением потребности миокарда в кислороде, вследствие уменьшения частоты сердечных сокращений (ЧСС) и силы сердечных сокращений, возникающих при блокировании бета-адренорецепторов миокарда.
Бета-блокаторы одновременно обеспечивают улучшение перфузии миокарда за счет уменьшения конечного диастолического давления в левом желудочке (ЛЖ) и увеличения градиента давления, определяющего коронарную перфузию во время диастолы, длительность которой увеличивается в результате урежения ритма сердечной деятельности.
Антиаритмическое действие бета-адреноблокаторов, основанное на их способности уменьшать адренергическое влияние на сердце, приводит к:
Бета-адреноблокаторы повышают порог возникновения фибрилляции желудочков у больных острым ИМ и могут рассматриваться как средства профилактики фатальных аритмий в остром периоде ИМ.
Гипотензивное действие бета-адреноблокаторов обусловлено:
Препараты из группы бета-адреноблокаторов отличаются по наличию или отсутствию кардиоселективности, внутренней симпатической активности, мембраностабилизирующим, вазодилятирующим свойствам, растворимости в липидах и воде, влиянию на агрегацию тромбоцитов, а также по продолжительности действия.
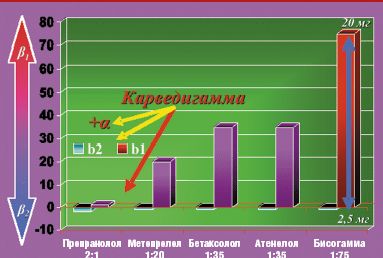
Влияние на бета2-адренорецепторы определяет значительную часть побочных эффектов и противопоказаний к их применению (бронхоспазм, сужение периферических сосудов). Особенностью кардиоселективных бета-адреноблокаторов по сравнению с неселективными является большое сродство к бета1-рецепторам сердца, чем к бета2-адренорецепторам. Поэтому при использовании в небольших и средних дозах эти препараты оказывают менее выраженное влияние на гладкую мускулатуру бронхов и периферических артерий. Следует учитывать, что степень кардиоселективности неодинакова у различных препаратов. Индекс ci/бета1 к ci/бета2, характеризующий степень кардиоселективности, составляет 1,8:1 для неселективного пропранолола, 1:35 — для атенолола и бетаксолола, 1:20 — для метопролола, 1:75 — для бисопролола (Бисогамма). Однако следует помнить, что селективность дозозависима, она снижается с повышением дозы препарата (рис. 1).
В настоящее время клиницисты выделяют три поколения препаратов с бета-блокирующим эффектом.
I поколение — неселективные бета1- и бета2-адреноблокаторы (пропранолол, надолол), которые наряду с отрицательными ино-, хроно- и дромотропными эффектами обладают способностью повышать тонус гладкой мускулатуры бронхов, сосудистой стенки, миометрия, что существенно ограничивает их использование в клинической практике.
II поколение — кардиоселективные бета1-адреноблокаторы (метопролол, бисопролол), благодаря высокой селективности в отношении бета1-адренорецепторов миокарда обладают более благоприятной переносимостью при длительном применении и убедительной доказательной базой долгосрочного прогноза жизни при лечении АГ, ИБС и ХСН.
В середине 1980-х годов на мировом фармацевтическом рынке появились бета-адреноблокаторы III поколения с низкой селективностью к бета1, 2-адренорецепторам, но с сочетанной блокадой альфа-адренорецепторов.
Препараты III поколения — целипролол, буциндолол, карведилол (его дженерический аналог с брендовым названием Карведигамма®) обладают дополнительными вазодилятирующими свойствами за счет блокады альфа-адренорецепторов, без внутренней симпатомиметической активности.
В 1982–1983 годах в научной медицинской литературе появились первые сообщения о клиническом опыте применения карведилола при лечении ССЗ.
Ряд авторов выявили протективное действие бета-адреноблокаторов III поколения на клеточные мембраны. Это объясняется, во-первых, ингибированием процессов перекисного окисления липидов (ПОЛ) мембран и антиоксидантным действием бета-блокаторов и, во-вторых, снижением влияния катехоламинов на бета-рецепторы. Некоторые авторы связывают мембранстабилизирующее действие бета-блокаторов с изменением проводимости натрия через них и ингибированием ПОЛ.
Указанные дополнительные свойства расширяют перспективы применения данных лекарственных средств, поскольку нивелируют характерное для первых двух поколений отрицательное влияние на сократительную функцию миокарда, углеводный и липидный обмен и в то же время обеспечивают улучшение перфузии тканей, позитивное влияние на показатели гемостаза и уровень оксидативных процессов в организме.
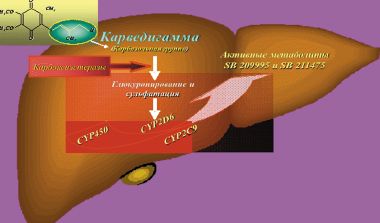
Карведилол метаболизируется в печени (глюкуронирование и сульфатация) с помощью ферментной системы цитохрома Р450, с использованием семейства ферментов — CYP2D6 и CYP2C9. Антиоксидантное действие карведилола и его метаболитов обусловлено наличием в молекулах карбазольной группы (рис. 2).
Метаболиты карведилола — SB 211475, SB 209995 угнетают ПОЛ в 40–100 раз активнее, чем сам препарат, а витамин Е — примерно в 1000 раз.
Применение карведилола (Карведигаммы®) при лечении ИБС
Согласно результатам целого ряда завершенных многоцентровых исследований, бета-адреноблокаторы оказывают выраженный антиишемический эффект. Необходимо отметить, что антиишемическая активность бета-адреноблокаторов соизмерима с активностью антагонистов кальция и нитратов, но, в отличие от этих групп, бета-адреноблокаторы не только улучшают качество, но и увеличивают продолжительность жизни пациентов с ИБС. Согласно результатам метаанализа 27 многоцентровых исследований, в которых приняло участие более 27 тыс. человек, селективные бета-адреноблокаторы без внутренней симпатомиметической активности у больных с острым коронарным синдромом в анамнезе снижают риск развития повторного ИМ и смертность от инфаркта на 20% [1].
Однако не только селективные бета-адреноблокаторы положительно влияют на характер течения и прогноз у пациентов с ИБС. Неселективный бета-адреноблокатор карведилол также продемонстрировал очень хорошую эффективность у больных со стабильной стенокардией. Высокая антиишемическая эффективность данного препарата объясняется наличием дополнительной альфа1-блокирующей активности, способствующей дилятации коронарных сосудов и коллатералей постстенотической области, а значит — улучшению перфузии миокарда. Кроме того, карведилол обладает доказанным антиоксидантным эффектом, связанным с захватом свободных радикалов, высвобождающихся в период ишемии, что обусловливает его дополнительное кардиопротекторное действие. Одновременно карведилол блокирует апоптоз (программируемая смерть) кардиомиоцитов в зоне ишемии, сохраняя объем функционирующего миокарда. Как было показано, метаболит карведилола (ВМ 910228) обладает меньшим бета-блокирующим эффектом, но является активным антиоксидантом, блокируя перекисное окисление липидов, «отлавливая» активные свободные радикалы OH–. Этот дериват сохраняет инотропный ответ кардиомиоцитов на Ca++, внутриклеточная концентрация которого в кардиомиоците регулируется Ca++-насосом саркоплазматического ретикулума. Поэтому карведилол оказывается более эффективным в лечении ишемии миокарда через ингибирование повреждающего действия свободных радикалов на липиды мембран субклеточных структур кардиомиоцитов [2].
Благодаря этим уникальным фармакологическим свойствам, карведилол может превосходить традиционные бета1-селективные адреноблокаторы в плане улучшения перфузии миокарда и способствовать сохранению систолической функции у больных ИБС. Как показано Das Gupta et al., у больных с дисфункцией ЛЖ и сердечной недостаточностью, развившейся вследствие ИБС, монотерапия карведилолом снижала давление наполнения, а также увеличивала фракцию выброса (ФВ) ЛЖ и улучшала показатели гемодинамики, при этом не сопровождаясь развитием брадикардии [3].
Согласно результатам клинических исследований у больных хронической стабильной стенокардией, карведилол снижает ЧСС в покое и при физической нагрузке, а также увеличивает ФВ в покое. Сравнительное исследование карведилола и верапамила, в котором принимало участие 313 пациентов, показало, что, по сравнению с верапамилом, карведилол в большей степени уменьшает ЧСС, систолическое АД и произведение ЧСС ´ АД при максимально переносимой физической нагрузке. Более того, карведилол обладает более благоприятным профилем переносимости [4].
Важно, что карведилол, по-видимому, более эффективен при лечении стенокардии, чем обычные бета1-адреноблокаторы. Так, в ходе 3-месячного рандомизированного многоцентрового двойного слепого исследования карведилол напрямую сравнивали с метопрололом у 364 пациентов со стабильной хронической стенокардией. Они принимали карведилол по 25–50 мг два раза в сутки или метопролол по 50–100 мг два раза в сутки [5]. В то время как оба препарата продемонстрировали хорошее антиангинальное и противоишемическое действие, карведилол более значительно увеличивал время до депрессии сегмента ST на 1 мм при физической нагрузке, чем метопролол. Переносимость карведилола была очень хорошей, и, что важно, при увеличении дозы карведилола не произошло заметных изменений типов нежелательных явлений.
Примечательно, что карведилол, не обладающий, в отличие от других бета-адреноблокаторов, кардиодепрессивным действием, улучшает качество и продолжительность жизни пациентов с острым ИМ (CHAPS) [6] и постинфарктной ишемической дисфункцией ЛЖ (CAPRICORN) [7]. Многообещающие данные были получены в ходе исследования Carvedilol Heart Attack Pilot Study (CHAPS) — пилотного исследования влияния карведилола на развитие ИМ. Это было первое рандомизированное исследование, в котором сравнивали карведилол с плацебо у 151 больного после острого ИМ. Лечение начинали в течение 24 часов с момента появления болей в грудной клетке, а дозу препарата увеличивали до 25 мг два раза в сутки. Главными конечными точками исследования были функция ЛЖ и безопасность препарата. Больных наблюдали в течение 6 месяцев с момента начала заболевания. Согласно полученным данным, частота развития серьезных кардиальных событий уменьшилась на 49%.
Полученные в ходе исследования CHAPS эхографические данные 49 пациентов со сниженной ФВ ЛЖ (
А. М. Шилов*, доктор медицинских наук, профессор
М. В. Мельник*, доктор медицинских наук, профессор
А. Ш. Авшалумов**
*ММА им. И. М. Сеченова, Москва
**Клиника Московского института кибернетической медицины, Москва
Различия фармакологических свойств бета-адреноблокаторов и их клиническое значение
Опубликовано в журнале:
CONSILIUM MEDICUM »» ТОМ 5 №11
А.Я.Ивлева
Поликлиника №1 Медицинского центра Управления делами Президента РФ, Москва
В первые в клиническую практику бета-адреноблокаторы были внедрены 40 лет назад в качестве антиаритмических средств и для лечения стенокардии. В настоящее время они являются наиболее эффективными средствами для вторичной профилактики после перенесенного острого инфаркт миокарда (ОИМ). Доказана их эффективность в качестве средств для первичной профилактики сердечно-сосудистых осложнений при лечении гипертонии. В 1988 г. создателям бета-адреноблокаторов была присуждена Нобелевская премия. Нобелевский комитет оценил значение препаратов этой группы для кардиологии как сопоставимое с дигиталисом. Интерес к клиническому изучению бета-адреноблокаторов оказался оправданным. Блокада бета-адренорецепторов стала терапевтической стратегией при ОИМ, направленной на снижение летальности и уменьшение зоны инфаркта. За последнее десятилетие было установлено, что бета-адреноблокаторы уменьшают летальность при хронической сердечной недостаточности (ХСН) и предупреждают кардиальные осложнения при внекардиальных хирургических операциях. В контролируемых клинических исследованиях была подтверждена высокая эффективность бета-адреноблокаторов в особых группах пациентов, в частности у страдающих сахарным диабетом и пожилых.
Однако последние широкомасштабные эпидемиологические исследования (IMPROVEMENT, EUROASPIRE II и Euro Heart Failure survey) показали, что бета-адреноблокаторы применяются реже, чем следовало бы в ситуациях, где они могли бы принести пользу [1,2], поэтому для внедрения в медицинскую практику современной стратегии превентивной медицины требуются усилия со стороны ведущих клиницистов и ученых для разъяснения фармакодинамических преимуществ отдельных представителей группы бета-адреноблокаторов и обоснования новых подходов к решению сложных клинических проблем с учетом различий в фармакологических свойствах препаратов.
Для врача клинически наиболее доступным маркером повышенной симпатической активности является высокая частота сердечных сокращений (ЧСС) в покое [У]. В 20 больших эпидемиологических исследованиях с включением более 288 000 человек, завершившихся за последние 20 лет, получены данные о том, что частый ритм работы сердца является самостоятельным фактором риска сердечно-сосудистой летальности в популяции в целом и прогностическим маркером развития ИБС, гипертонии, сахарного диабета [4]. Обобщенный анализ эпидемиологических наблюдений позволил установить, что в когорте с ЧСС в диапазоне 90—99 уд/мин частота летальности от осложнений ИБС и внезапной смерти выше в 3 раза по сравнению с группой популяции, имеющей ЧСС менее 60 уд/мин [5]. Установлено, что высокий ритм сердечной деятельности достоверно чаще регистрируется при артериальной гипертонии (АГ) и ИБС. После перенесенного ОИМ ЧСС приобретает значение независимого прогностического критерия летальности как в раннем постинфарктном периоде, так и летальности за 6 мес после ОИМ. Многие эксперты считают оптимальной ЧСС до 80 уд/мин в покое и наличие тахикардии констатируют при ЧСС выше 85 уд/мин [6].
Исследования уровня норадреналина в крови, его обмена и тонуса симпатической нервной системы в норме и при патологических состояниях с использованием высоких экспериментальных технологий с применением радиоактивных веществ, микронейрографии, спектрального анализа позволили установить, что бета-адреноблокаторы устраняют многие токсические эффекты, характерные для кате-холаминов [7]:
Существует ошибочное мнение, что при правильном дозировании любой бета-адреноблокатор может быть эффективен при стенокардии, АГ и аритмии. Однако между препаратами этой группы имеются клинически важные фармакологические различия, такие как селективность по отношению к Бета-адренорецепторам, различия по липофильности, присутствию свойств частичного агониста бета-адренорецеп-торов, а также различия по фармакокинетическим свойствам, определяющим стабильность и продолжительность действия в клинических условиях. Фармакологические свойства бета-адреноблокаторов, представленные в табл. 1, могут иметь клиническое значение как при выборе препарата на начальном этапе применения, так и при переходе с одного бета-адреноблокатора на другой.
Сила связывания со специфическим рецептором, или прочность связи лекарственного средства с рецептором, определяет концентрацию медиатора норадреналина, которая требуется для преодоления конкурентной связи на уровне рецептора. Как следствие терапевтические дозы би-сопролола и карведилола ниже, чем у атенолола, метопро-лола и пропранолола, у которых связь с бета-адренорецепто-ром менее прочная.
Селективность блокаторов к Бета-адренорецепторам отражает способность препаратов в разной степени блокировать влияние адреномиметиков на специфические бета-адре-норецепторы в разных тканях. К селективным Бета-адреноб-локаторам относятся бисопролол, бетаксолол, небиволол, метопролол, атенолол, а также редко применяемые в настоящее время талинолол, окспренолол и ацебутолол. При использовании в низких дозах Бета-адреноблокаторы проявляют эффекты блокады адренорецепторов, которые относятся к подгруппе «Pj», поэтому их действие проявляется в отношении органов, в тканевых структурах которых представлены преимущественно Бета-адренорецепторы, в частности в миокарде, и мало влияют на бета2-адренорецепторы в бронхах и сосудах. Однако в более высоких дозах они блокируют также и бета-адренорецепторы. У некоторых пациентов даже селективные Бета-адреноблокаторы способны спровоцировать бронхоспазм, поэтому при бронхиальной астме применение бета-адреноблокаторов не рекомендовано. Коррекция тахикардии у пациентов с бронхиальной астмой, получающих бета-адреномиметики, является клинически одной из наиболее актуальных и одновременно трудно решаемых проблем, особенно при сопутствующей ишемической болезни сердца (ИБС), поэтому повышение селективности Бета-адреноблокаторов является особенно важным клинически свойством для этой группы пациентов. Имеются данные, что у метопролола сукцината CR/XL селективность к Бета-адренорецепторам выше, чем у атенолола. В кли-нико-экспериментальном исследовании он достоверно меньше влиял на объем форсированного выдоха у больных бронхиальной астмой, а при применении форматерола обеспечивал более полное восстановление бронхиальной проходимости, чем атенолол [8].
Таблица 1.
Клинически важные фармакологические свойства бета-адреноблокаторов
Относительная селективность к бета-рецептору
Внутренняя симпатомиметическая активность
Селективность по отношению к Бета-адренорецепторам имеет важное клиническое значение не только при бронхообструктивных заболеваниях, но и при использовании у пациентов с АГ, при заболеваниях периферических сосудов, в частности при болезни Рейно и перемежающейся хромоте. При использовании селективных Бета-адреноблокаторов бета2-адренорецепторы, оставаясь активными, реагируют на эндогенные катехоламины и экзогенные адрено-миметики, что сопровождается вазодилатацией. В специальных клинических исследованиях установлено, что высокоселективные Бета-адреноблокаторы не повышают сопротивления сосудов предплечья, системы бедренной артерии, а также сосудов области каротид и не влияют на переносимость шаговой пробы при перемежающейся хромоте.
Метаболические эффекты бета-адреноблокаторов
При длительном (от 6 мес до 2 лет) применении неселективных бета-адреноблокаторов повышаются триглицериды в крови в широком диапазоне (от 5 до 2 5%) и снижается холестерин фракции липопротеинов высокой плотности (ХСЛПВП) в среднем на 13%. Влияние неселективных р-ад-реноблокаторов на липидный профиль связывают с инги-бированием липопротеинлипазы, так как бета-адренорецеп-торы, снижающие активность липопротеинлипазы, оказываются без контррегуляции со стороны бета2-адренорецепто-ров, являющихся их антагонистами в отношении этой ферментативной системы. При этом наблюдается замедление катаболизма липопротеинов очень низкой плотности (ЛПОНП) и триглицеридов. Количество ХСЛПВП уменьшается, поскольку эта фракция холестерина является продуктом катаболизма ЛПОНП. Убедительной информации о клиническом значении влияния неселективных бета-адреноб-локаторов на липидный профиль до сего времени не получено, несмотря на огромное количество наблюдений разной продолжительности, представленных в специальной литературе. Повышение триглицеридов и снижение ХСЛПВП не характерно для высокоселективных Бета-адре-ноблокаторов, более того, имеются данные, что метопро-лол замедляет процесс атерогенеза [9].
Влияние на обмен углеводов опосредуется через бета2-адренорецепторы, так как через эти рецепторы регулируются секреция инсулина и глюкагона, гликогенолиз в мускулатуре и синтез глюкозы в печени. Применение неселективных бета-адреноблокаторов при сахарном диабете типа 2 сопровождается повышением гипергликемии, а при переходе на селективные Бета-адреноблокаторы эта реакция устраняется полностью. В отличие от неселективных бета-адреноблокаторов селективные Бета-адреноблокаторы не удлиняют гипогликемию, индуцированную инсулином, так как гликогенолиз и секреция глюкагона опосредуются через бета2-адренорецепторы. В клиническом исследовании было установлено, что метопролол и бисопролол по влиянию на углеводный обмен при сахарном диабете типа 2 не отличаются от плацебо и коррекции гипогликемических средств не требуется [10]. Тем не менее чувствительность к инсулину снижается при использовании всех бета-адреноблокаторов, причем под влиянием неселективных бета-адреноблокаторов более существенно.
Мембраностабилизирующая активность бета-адреноблокаторов обусловлена блокадой натриевых каналов. Она свойственна лишь некоторым бета-адреноблокаторам (в частности, имеется у пропранолола и некоторых других, не имеющих клинического значения в настоящее время). При применении терапевтических доз мембраностабилизиру-ющее действие бета-адреноблокаторов не имеет клинического значения. Оно проявляется нарушениями ритма при интоксикации вследствие передозировки.
Наличие свойств частичного агониста бета-адреноре-цепторов лишает препарат способности снижать ЧСС при тахикардии. По мере того как накапливались доказательства снижения летальности у пациентов, перенесших ОИМ, при терапии бета-адреноблокаторами, становилась все более достоверной корреляционная связь их эффективности с уменьшением тахикардии [11]. Было установлено, что препараты со свойствами частичных агонистов бета-адреноре-цепторов (окспренолол, практолол, пиндолол) мало влияли на ЧСС и летальность в отличие от метопролола, тимолола, пропранолола и атенолола. В дальнейшем, в процессе исследования эффективности бета-адреноблокаторов при ХСН было установлено, что буциндолол, обладающий свойствами частичного агониста, не изменял ЧСС и не оказывал существенного влияния на летальность в отличие от метопролола, карведилола и бисопролола [12].
Вазодилатирующее действие присутствует лишь у некоторых бета-адреноблокаторов (карведилол, небиволол, лабетолол) и может иметь важное клиническое значение. Для лабеталола этот фармакодинамический эффект определил показания и ограничения для его применения. Однако клиническая значимость сосудорасширяющего действия других бета-адреноблокаторов (в частности, карведилола и неби-валола) пока не получила полной клинической оценки.
Таблица 2.
Фармакокинетические показатели наиболее часто применяемых бета-адреноблокаторов [7]
Период полувыведения, ч
Липофильность и гидрофильность бета-адреноблока-торов определяет их фармакокинетические характеристики и способность влиять на тонус вагуса. Водорастворимые бета-адреноблокаторы (атенолол, соталол и нодалол) из организма элиминируются преимущественно через почки и мало метаболизируются в печени. Умеренно липофильные (бисопролол, бетаксолол, тимолол) имеют смешанный путь элиминации и частично метаболизируются в печени. Высо-колипофильный пропранолол метаболизируется в печени более чем на 60%, метопролол подвергается метаболизму в печени на 95%. Фармакокинетические характеристики наиболее часто используемых бета-адреноблокаторов представлены в табл. 2. Специфические фармакокинетические свойства препаратов могут быть клинически важными. Так, у препаратов с очень быстрым метаболизмом в печени в системный кровоток попадает лишь небольшая часть всосавшегося в кишечнике препарата, поэтому при приеме внутрь дозы таких препаратов намного выше, чем применяемые парентерально внутривенно. У жирорастворимых бета-адре-ноблокаторов, таких как пропранолол, метопролол, тимолол и карведилол, существует генетически предопределенная вариабельность фармакокинетики, что требует более тщательного подбора терапевтической дозы.
Липофильность повышает проникновение бета-адренобло-катора через гематоэнцефалический барьер. Эксперимен-дально доказано, что при блокаде центральных Бета-адрено-рецепторов повышается тонус вагуса, и это имеет важное значение в механизме антифибрилляторного действия. Имеются клинические данные о том, что применение препаратов, обладающих липофильностью (клинически доказано для пропранолола, тимолола и метопролола) сопровождается более существенным снижением частоты внезапной смерти у пациентов высокого риска. Клиническое значение липофильности и способности препарата проникать через гематоэнцефалический барьер нельзя считать полностью установленным в отношении таких эффектов центрального действия, как сонливость, депрессии, галлюцинации, так как не доказано, что водорастворимые бета1ад-реноблокаторы, такие как атенолол, вызывают меньше подобных нежелательных эффектов.
Клинически важно, что:
Стабильность действия препарата, отсутствие выраженных колебаний концентрации в крови являются важной фармакокинетической характеристикой. Совершенствование лекарственной формы метопролола привело к созданию препарата с контролируемым медленным высвобождением. Метопролола сукцинат CR/XL обеспечивает стабильную концентрацию в крови на протяжении 24 ч без резких повышений содержания. При этом изменяются и фармакодинамические свойства метопролола: у метопролола CR/XL клинически установлено повышение селективности к Бета-адренорецепторам, поскольку при отсутствии пиковых колебаний концентрации менее чувствительные бета2-адренорецепторы остаются полностью интактными [13, 14].
Клиническая ценность бета-адреноблокаторов при ОИМ
Самая частая причина летальных исходов при ОИМ — нарушения ритма. Однако риск остается повышенным, и в постинфарктном периоде большинство летальных исходов наступает внезапно. Впервые в рандомизированном клиническом исследовании MIAMI (1985 г.) было установлено, что применение бета-адреноблокатора метопролола при ОИМ снижает летальность. Метопролол вводили внутривенно на фоне ОИМ с последующим применением этого препарата внутрь. Тромболизис при этом не производили. Отмечено снижение летальности за 2 нед на 13% по сравнению с группой пациентов, получавших плацебо [15]. Позднее в контролируемом исследовании TIMI П-В применяли метопролол внутривенно на фоне тромболизиса и добились снижения повторных инфарктов за первые 6 дней с 4,5 до 2,3% [16].
На основании клинических наблюдений были разработаны рекомендации по внутривенному применению бета-адреноблокаторов в остром периоде ИМ в первые 24 ч. Метопролол, наиболее изученный клинически при ОИМ, рекомендуется использовать внутривенно по 5 мг за 2 мин с перерывом в 5 мин, всего 3 дозы. Затем препарат назначают внутрь по 50 мг каждые 6 ч в течение 2 сут, а в последующем — по 100 мг 2 раза в день. При отсутствии противопоказаний (ЧСС менее 50 уд/мин, САП менее 100 мм рт. ст., наличие блокады, отека легких, бронхоспазма или в случае, если пациент получал верапамил до развития ОИМ) лечение продолжают длительно.
Было установлено, что применение препаратов, обладающих липофильностью (доказано для тимолола, метопролола и пропранолола), сопровождается существенным снижением частоты внезапной смерти при ОИМ у пациентов высокого риска. В табл. 3 представлены данные контролируемых клинических исследований с оценкой клинической эффективности липофильных бета-адреноблокаторов при ИБС по снижению частоты внезапной смерти при ОИМ и в раннем постинфарктном периоде.
Клиническая ценность бета-адреноблокаторов в качестве средств для вторичной профилактики при ИБС
В постинфарктном периоде применение бета-адреноблокаторов обеспечивает достоверное, в среднем на 30%, снижение сердечно-сосудистой летальности в целом. По данным Гетеборгского исследования и метанализа, применение метопролола обеспечивает снижение летальности в постинфарктном периоде на 36—48% в зависимости от уровня риска [19]. бета-адреноблокаторы являются единственной группой лекарственных средств для медикаментозной профилактики внезапной смерти у пациентов, перенесших ОИМ [10, 21]. Однако не все бета-адреноблокаторы одинаковы.
Таблица 3.
Контролируемые клинические исследования, в которых установлено снижение внезапной смерти при применении липофильных бета-адреноблокаторов при ОИМ
Норвежское исследование (тимолол) [17]
Метанализ (метопролол) [19]
На рис. 1 представлены обобщенные данные по снижению летальности в постинфарктном периоде, зарегистрированные в рандомизированных клинических исследованиях при использовании бета-адреноблокаторов с группировкой в зависимости от наличия дополнительных фармакологических свойств [22].
Метанализ данных плацебо-контролируемых клинических исследований показал достоверное снижение летальности в среднем на 22% при длительном применении бета-адреноблокаторов у пациентов, ранее перенесших ОИМ, частоты реинфаркта на 27%, снижение частоты внезапной смерти, особенно в ранние утренние часы, в среднем на 30% [23]. Летальность после перенесенного ОИМ у пациентов, получавших метопролол в Гетеборгском исследовании, у которых имелись симптомы сердечной недостаточности, снизилась на 50% по сравнению с группой, получавших плацебо [19].
Клиническая эффективность бета-адреноблокаторов была установлена как после трансмурального ИМ, так и у лиц, перенесших ОИМ без Q на ЭКГ Особенно высока эффективность у пациентов из группы высокого риска: курящих, лиц пожилого возраста, при ХСН, сахарном диабете.
Различия антифибрилляторных свойств бета-адреноблокаторов более убедительны при сравнительной оценке результатов клинических исследований с использованием липофильных и гидрофильных препаратов, в частности результатов, зарегистрированных при применении водорастворимого соталола [25]. Клинические данные свидетельствуют о том, что липофильность является важным свойством препарата, которое по крайней мере отчасти объясняет клиническую ценность бета-адреноблокаторов в профилактике внезапной аритмической смерти при ОИМ и в постинфарктный период, так как их ваготропное антифибрилля-торное действие имеет центральное происхождение 25.
При длительном применении липофильных бета-адреноблокаторов особенно важным свойством представляется ослабление стресс-индуцированного подавления тонуса вагу-са и усиление ваготропного влияния на сердце. Превентивное кардиопротективное действие, в частности снижение внезапной смерти в отдаленном постинфарктном периоде, в значительной мере обусловлено этим эффектом бета-адреноблокаторов. В табл. 4 представлены данные о липофиль-ности и кардиопротективных свойствах, установленных в контролируемых клинических исследованиях при ИБС.
Эффективность бета-адреноблокаторов при ИБС объясняется как их антифибрилляторным, антиаритмическим, так и антиишемическим действиями. бета-адреноблокаторы оказывают благоприятное воздействие на многие механизмы развития ишемии миокарда. Полагают также, что бета-адреноблокаторы способны уменьшать вероятность разрыва атероматозных образований с последующим тромбозом.
В клинической практике врачу следует ориентироваться на изменение ЧСС при терапии бета-адреноблокаторами, клиническая ценность которых в значительной мере обусловлена их способностью уменьшать ЧСС при тахикардии [2 5]. В современных международных экспертных рекомендациях по лечению ИБС с применением бета-адреноблокаторов целевой ЧСС является от 55 до 60 уд/мин, а в соответствии с рекомендациями Американской ассоциации сердца в тяжелых случаях ЧСС можно снизить до 50 уд/мин и менее.
В работе Hjalmarson и соавт. представлены результаты изучения прогностического значения ЧСС у 1807 пациентов, поступивших с ОИМ. В анализ включили как пациентов с развившейся впоследствии ХСН, так и без нарушения гемодинамики. Оценивали летальность за период со второго дня госпитализации до 1 года. Было установлено, что частый ритм работы сердца прогностически неблагоприятен [29]. При этом были зарегистрированы следующие показатели смертности в течение года в зависимости от ЧСС при поступлении:
В широкомасштабном исследовании GISSI-2 с контингентом пациентов 8915 за период наблюдения в течение 6 мес было зарегистрировано 0,8% смертей в группе с ЧСС менее 60 уд/мин в период тромболизиса и 14% в группе с ЧСС выше 100 уд/мин [30]. Результаты исследования GISSI-2 подтверждают наблюдения 80-х годов XX в. о прогностическом значении ЧСС при ОИМ, лечение которого производилось без тромболизиса. Координаторы проекта предложили включить в клиническую характеристику в качестве прогностического критерия ЧСС и считать бета-адреноблока-торы препаратами первого выбора для превентивной терапии пациентов с ИБС и высокой ЧСС.
На рис. 2 представлена зависимость частоты развития повторного ИМ при применении бета-адреноблокаторов с разными фармакологическими свойствами для вторичной профилактики осложнений ИБС, по данным рандомизированных контролируемых исследований [31].
Клиническая ценность бета-адреноблокаторов при лечении гипертонии
В ряде широкомасштабных рандомизированных клинических исследований (SHEP Cooperative Research Group, 1991; MRC Working Party, 1992; IPPPSH, 1987; HAPPHY, 1987; MAPHY,1988; STOP Hypertension, 1991) было установлено, что применение бета-адреноблокаторов в качестве антигипер-тензивных средств сопровождается снижением частоты сердечно-сосудистой летальности как у молодых, так и у пациентов старших возрастных групп. В международных экспертных рекомендациях бета-адреноблокаторы отнесены к препаратам первой линии для лечения АГ [32].
Выявлены этнические различия в эффективности бета-адреноблокаторов как антигипертензивных средств. В целом они более эффективно корригируют АД у молодых пациентов белой расы и при высокой ЧСС.
Рис. 1.
Уменьшение летальности при использовании бета-адреноблокаторов после инфаркта миокарда в зависимости от дополнительных фармакологических свойств.
Независимо от свойств
Без свойств агониста
Со свойством частичного агониста
Таблица 4.
Липофильность и кардиопротективное действие бета-адреноблокаторов по снижению летальности при длительном применении с целью вторичной профилактики кардиальных осложнений при ИБС
Вторичная профилактика, исследование
Hjalmarson и соавт. [28]
Norwegian Study Group [17]
Установлено для всех возрастных групп
Olsson и соавт. [19] (метанализ)
Рис. 2.
Зависимость между уменьшением ЧСС при применении разных бета-адреноблокаторов и частотой реин-фаркта (по данным рандомизированных клинических исследований: Pooling Project [31]).
Результаты многоцентрового рандомизированного сравнительного исследования MAPHY, которое было посвящено изучению первичной профилактики атеросклеротических осложнений при лечении гипертонии метопрололом и тиазидным мочегонным у 3234 пациентов в среднем на протяжении 4,2 лет, доказали преимущество терапии селективным бета-адреноблокатором метопрололом. Общая летальность и от коронарных осложнений была достоверно ниже в группе получавших метопролол. Не связанная с сердечнососудистыми заболеваниями летальность была одинаковой в группах метопролола и мочегонного. Кроме того, в группе пациентов, получавших в качестве основного гипотензивного средства липофильный метопролол, была достоверно на 30% ниже частота внезапной смерти, чем в группе, получавших мочегонное [30].
В аналогичном сопоставительном исследовании НАРPHY большинство пациентов в качестве гипотензивного средства получали селективный гидрофильный Бета-адреноблокатор атенолол и при этом существенного преимущества бета-адреноблокаторов или мочегонных не было установлено. Тем не менее при раздельном анализе и в этом исследовании в подгруппе получавших метопролол его эффективность в профилактике сердечно-сосудистых осложнений, как летальных так и нелетальных, была достоверно выше, чем в группе получавших мочегонные [33, 34].
В табл. 5 представлена эффективность бета-адреноблокаторов, получивших документированную оценку в контролируемых клинических исследованиях при использовании для первичной профилактики сердечно-сосудистых осложнений при лечении гипертонии.
До сего времени нет полного понимания механизма антигипертензивного действия препаратов группы бета-адреноблокаторов. Однако практически важны наблюдения о том, что средний показатель ЧСС в популяции лиц с АГ выше, чем у нормотензивной популяции. Сравнение 129 588 нормотензивных лиц и с АГ в рамках Фрамингемско-го исследования позволило установить, что не только средний показатель ЧСС в группе с АГ выше, но и летальность при последующем наблюдении возрастает по мере повышения ЧСС [5, 39]. Такая закономерность наблюдается не только у молодых пациентов (18-30 лет), но и в средней возрастной группе до 60 лет, а также у пациентов старше 60 лет [39]. Повышение симпатического тонуса и снижение парасимпатического регистрируется в среднему 30% пациентов с АГ и, как правило, в ассоциации с метаболическим синдромом, гиперлипидемией и гиперинсулинемией [40, 41,42], и для таких пациентов применение бета-адреноблока-торов можно отнести к патогенетической терапии.
Гипертония сама по себе является лишь слабым предиктором риска развития ИБС для конкретного пациента, но связь с уровнем АД особенно с уровнем систолического АД независима от наличия других факторов риска [35, 43]. Зависимость между уровнем АД и риском ИБС носит линейный характер. Более того, у пациентов, у которых снижение АД в ночной период происходит менее чем на 10% (non-dippers) риск ИБС повышается в 3 раза 43. Среди многочисленных факторов риска развития ИБС гипертония приобретает главную роль вследствие ее распространенности, а также вследствие общности патогенетических механизмов сердечно-сосудистых осложнений при гипертонии и ИБС. Многие факторы риска, такие как дислипидемия, ин-сулинорезистентность, сахарный диабет, ожирение, малоподвижный образ жизни, некоторые генетические факторы, имеют значение как в развитии ИБС, так и АГ [41,42]. В целом у пациентов с АГ число факторов риска развития ИБС выше, чем при нормальном АД. Среди 15% общей популяции взрослого населения с АГ ИБС является самой частой причиной смерти и инвалидизации. Повышение симпатической активности при гипертонии способствует развитию ГМЛЖ и сосудистой стенки, стабилизации высокого уровня АД и снижения коронарного резерва с повышением склонности к коронароспазму Среди пациентов с ИБС частота гипертонии составляет 25% и повышение пульсового давления является высоко агрессивным фактором риска коронарной смерти [44,46].
Снижение АД при гипертонии не устраняет полностью повышеного риска летальности от ИБС у пациентов с АГ. Метанализ по результатам лечения в течение 5 лет 37 000 пациентов с умеренной гипертонией, не страдающих ИБС, показал, что при коррекции АД коронарная летальность и нелетальные осложнения ИБС уменьшаются лишь на 14% [47]. В метанализе с включением данных по лечению гипертонии у лиц старше 60 лет было установлено снижение частоты коронарных осложнений на 19% [36,48].
Лечение АГ у пациентов с ИБС должно быть более агрессивным и более индивидуализированным, чем в ее отсутствие. Единственной группой лекарственных средств, для которых доказано кардиопротективное действие при ИБС в случае применения для вторичной профилактики коронарных осложнений, являются бета-адреноблокаторы независимо от наличия у пациентов сопутствующей гипертонии [23,49, 50].
Прогностическими критериями высокой эффективности бета-адреноблокаторов при ИБС являются высокая ЧСС до применения препарата и низкая вариабельность ритма. Как правило, в таких случаях наблюдается также низкая толерантность к физическим нагрузкам. Несмотря на благоприятные изменения перфузии миокарда вследствие уменьшения тахикардии под влиянием бета-адреноблокаторов при ИБС и гипертонии, у тяжелых пациентов с сопутствующей гипертонией и ГМЛЖ уменьшение сократимости миокарда может быть наиболее важным элементом в механизме их антиангинального действия [8, 37,40, 51].
Среди антигипертензивных средств уменьшение ишемии миокарда — свойство, присущее только бета-адреноблока-торам, поэтому их клиническая ценность при лечении гипертонии не сводится к способности корригировать АД, поскольку многие пациенты с АГ являются и пациентами с ИБС либо с высоким риском ее развития. Применение бета-адреноблокаторов — это наиболее обоснованный выбор фармакотерапии для снижения коронарного риска при гипертонии у пациентов с симпатической гиперактивностью [40, 51].
Клиническая ценность метопролола полностью доказана (уровень А) в качестве средства для первичной профилактики сердечно-сосудистых осложнений при АГ, документировано его антиаритмическое действие и снижение частоты внезапной смерти при АГ и ИБС (Гетеборгское исследование; Норвежское исследование; MAPHY; MRC; IPPPSH; ВНАТ).
К препаратам для лечения АГ в настоящее время предъявляется требование стабильности гипотензивного эффекта при однократном приеме в течение суток Фармакологические свойства липофильного селективного Бета-адренобло-катора метопролола сукцината (CR/XL) в новой лекарстве-ной форме с суточным гипотензивным эффектом полностью соответствуют этим требованиям. Лекарственная форма метопролола сукцината (CR/XL) представляет собой таблетку, разработанную на основе высоких фармацевтических технологий, содержащую несколько сотен капсул метопролола сукцината. После попадания в желудок каждая
Таблица 5.
Кардиопротективное действие бета-адреноблокаторов при длительном применении с целью профилактики сердечно-сосудистых осложнений при АГ
Первичная профилактика при АГ, исследование
капсула под воздействием желудочного содержимого распадается в заданном для нее режиме для проникновения через слизистую оболочку желудка и работает как самостоятельная система доставки препарата в кровоток. Процесс всасывания происходит в течение 20 ч и не зависит от рН в желудке, его моторики и других факторов [14].
Клиническая ценность бета-адреноблокаторов в качестве антиаритмических средств
Бета-адреноблокаторы являются средствами выбора для лечения наджелудочковых и желудочковых нарушений ритма, так как не имеют проаритмического действия, характерного для большинства специфических антиаритмических препаратов.
Суправентрикулярные аритмии при гиперкинетических состояниях, такие как синусовая тахикардия при возбуждении, тиреотоксикозе, стенозе митрального клапана, эктопические предсердные тахикардии и пароксизмаль-ные Суправентрикулярные тахикардии, нередко спровоцированные эмоциональным или физическим напряжением, устраняются бета-адреноблокаторами. При недавно развившихся предсердных фибрилляциях и трепетании бета-адре-ноблокаторы могут восстанавливать синусный ритм или замедлять ЧСС без восстановления синусного ритма вследствие повышения рефрактерного периода AV-узла. бета-адре-ноблокаторы эффективно контролируют ЧСС у больных с постоянной формой мерцательной аритмии. В плацебо-контролируемом исследовании METAFER было доказано, что метопролол CR/XL эффективно стабилизирует ритм после кардиоверсии у пациентов с мерцательной аритмией [52]. Эффективность бета-адреноблокаторов не уступает эффективности сердечных гликозидов при мерцательной аритмии, кроме того, сердечные гликозиды и бета-адренобло-каторы могут применяться в комбинации. При нарушениях ритма, возникающих вследствие применения сердечных гликозидов, бета-адреноблокаторы являются средствами выбора.
Желудочковые аритмии, такие как желудочковые экс-трасистолии, а также пароксизмы желудочковой тахикардии, развивающиеся при ИБС, физических нагрузках, при эмоциональном напряжении, обычно устраняются бета-адре-ноблокаторами. Разумеется, при фибрилляции желудочков требуется кардиоверсия, но при рецидивирующих желудочковых фибрилляциях, спровоцированных физическим напряжением или эмоциональным стрессом, особенно у детей, эффективны бета-адреноблокаторы. Постинфарктные желудочковые аритмии также поддаются терапии бета-адре-ноблокаторами. Желудочковые аритмии при пролапсе митрального клапана и синдроме удлиненного интервала Q—T эффективно устраняются пропранололом.
Нарушения ритма при хирургических операциях и в постоперационном периоде обычно носят транзитор-ный характер, но если они продолжительны, эффективно применение бета-адреноблокаторов. Кроме того, бета-адреноблокаторы рекомендуют для профилактики таких аритмий.
Клиническая ценность бета-адреноблокаторов при ХСН
Новые рекомендации Европейского общества кардиологов по диагностике и лечению ХСН и Американской ассоциации сердца опубликованы в 2001 г. [53, 54]. Принципы рационального лечения сердечной недостаточности обобщены ведущими кардиологами в нашей стране [37]. Они разработаны с учетом данных, полученных по методологии медицины, основанной на доказательствах, и в них впервые подчеркивается важная роль бета-адреноблокаторов в комбинированной фармакотерапии для лечения всех пациентов с легкой, умеренной и тяжелой сердечной недостаточностью со сниженной фракцией выброса. Длительное лечение бета-адреноблокаторами также рекомендуется при систолической дисфункции левого желудочка после перенесенного ОИМ независимо от наличия или отсутствия клинических проявлений ХСН. Официально рекомендованными препаратами для лечения ХСН являются бисопролол, метопролол в медленно высвобождающейся лекарственной форме CR/XL и карведилол. Все три бета-адреноблокатора (метопролол CR/XL, бисопролол и карведилол) обнаружили способность снижать риск летальности при ХСН независимо от причин смерти в среднем на 32-34% [55].
Эффективность метопролола CR/XL при ХСН была подтверждена у пациентов моложе 69,4 лет (возраст в подгруппе в среднем 59 лет) и у пациентов старше 69,4 лет (в среднем возраст в старшей подгруппе соответствовал 74 годам). Эффективность метопролола CR/XL была продемонстрирована также при ХСН с сопутствующим сахарным диабетом.
В 2003 г были опубликованы данные исследования СО-МЕТ с включением 3029 пациентов с ХСН для сравнения карведилола (целевая доза 25 мг 2 раза вдень) и метопролола тартрата в лекарственной форме с быстрым высвобождением и в низкой дозе (50 мг 2 раза в день), не соответствующей необходимому режиму терапии для обеспечения достаточной и стабильной концентрации препарата на протяжение суток Исследование, как и следовало ожидать при таких обстоятельствах, показало превосходство карведилола. Однако его результаты не представляют клинической ценности, так как в исследовании MERIT-HE была доказана эффективность по снижению летальности при ХСН метопролола сукцината в медленно высвобождающей лекарственной форме для однократного в течение суток приема в дозе в среднем 159 мг/сут (при целевой дозе 200 мг/сут).
Заключение
Причинами излишней настороженности в назначении бета-адреноблокаторов чаще являются сопутствующие заболевания (в частности, дисфункция левого желудочка, сахарный диабет, преклонный возраст). Однако установлено, что максимальная эффективность селективного Бета-адренобло-катора метопролола CR/XL была зарегистрирована именно в этих группах пациентов.