Что значит непроникающее ранение
Классификация ран. Раневой процесс
Раны являются одним из самых частых травматических повреждений. Пострадавшие получают ранения в бытовых, производственных, боевых и криминальных условиях. Характерно, что большая часть пострадавших находится в молодом трудоспособном возрасте. Кроме того, раны наносятся при выполнении оперативных вмешательств. В последнем случае главной особенностью является возможность создания условий, сводящих к минимуму риск раневых осложнений. Общим для всех ран за исключением послеоперационных является то, что они всегда контаминированы микроорганизмами, и зачастую осложняются развитием инфекции.
Раневой процесс
Основными клиническими признаками ран сразу после их нанесения являются наличие дефекта кожи или слизистых, кровотечение и боль. В дальнейшем клиническая картина соответствует фазам течения раневого процесса.
Местные реакции организма направлены на восстановление целостности поврежденных тканей. Заживление ран различных органов и тканей имеет свои особенности, зависящие от их морфологического строения. Раневой процесс может существенно различаться по длительности, но всегда сопровождается образованием соединительно-тканного рубца. Без образования рубца заживают только поверхностные раны без повреждения росткового слоя кожи. Выделяют 3 фазы течения раневого процесса (рис. 11. 1).
Фаза регенерации или пролиферации в среднем продолжается 2-4 недели. Процессы регенерации начинаются уже с 1 суток после ранения, и их продолжительность зависит от величины раневого дефекта и морфологии поврежденных тканей. Происходит миграция фибробластов, образование коллагена и основного вещества, новообразование кровеносных сосудов с развитием грануляционной ткани в месте тканевого дефекта. Постепенно уменьшаются экссудация и отек, грануляционная ткань со дна раны заполняет весь дефект. Грануляционная ткань содержит много новообразованных сосудов и практически не иннервирована. При нормальном течении раневого процесса поверхность гранулирующих ран яркая, «сочная», при перевязках характерна высокая контактная кровоточивость и незначительная болезненность.
Фаза эпителизации и реорганизации рубца в зависимости от морфологии тканей продолжается от нескольких недель до года. Эпителизация начинается от краев раны одновременно с образованием грануляционной ткани. Данный процесс регулируется действием эпидермального хейлона, являющегося контактным ингибитором пролиферации. Сразу после формирования рубца начинается его перестройка: происходит образование эластических волокон и развитие новой фиброзной сети, а содержание воды в рубцовой ткани снижается.
На течение раневого процесса влияют различные общие и местные факторы. К общим факторам относятся: возраст, состояние питания и иммунный статус пациента, различные нарушения гомеостаза, сопутствующие заболевания, в том числе сахарный диабет, прием противовоспалительных средств, цитостатиков, массивная антибиотикотерапия. К местным факторам, влияющим на течение раневого процесса, относится состояние кровоснабжения и степень травматизации тканей в зоне повреждения, уровень микробной контаминации раны и качество ухода за раной.
По степени обсемененности и наличию признаков инфекции все раны делятся на 3 вида: асептические, контаминированные и инфицированные.
· Асептическими являются только операционные раны при «чистых» оперативных пособиях.
· Контаминированные – это раны, обсемененные микрофлорой, но без признаков нагноения. К ним относятся все случайные раны после их нанесения и часть операционных ран.
· Инфицированные – это гнойные раны, то есть раны с признаками наличия инфекционно-воспалительного процесса. Они подразделяются на первично инфицированные – образовавшиеся после операций по поводу острых гнойных процессов, и вторично инфицированные – раны, нагноившиеся в процессе заживления.
Раневой процесс заканчивается заживлением раны. Выделяют следующие типы заживления ран:
· Заживление первичным натяжением – заживление без нагноения. Оно происходит с развитием линейного рубца без образования видимой межуточной ткани. Такое заживление свойственно для ран с ровными жизнеспособными краями, отстающими друг от друга не более чем на 1 см, и при микробной контаминации тканей ниже критического уровня. Операционные раны при наложении первичных швов обычно заживают первичным натяжением.
· Заживление вторичным натяжением – заживление через нагноение и гранулирование с развитием грубого рубца и образованием видимой межуточной ткани. Имеет место при обширных дефектах тканей, не допускающих первичного сопоставления стенок раны и при развитии раневой инфекции.
· Заживление под струпом – заживление без рубца. Имеет место при поверхностных ранах без повреждения росткового слоя кожи. Под струпом, состоящим из фибрина и форменных элементов крови, происходит быстрая регенерация эпидермиса.
Описанное выше течение раневого процесса характерно для ран, явившихся результатом одномоментного воздействия повреждающего фактора. При длительном или постоянном неблагоприятном воздействии, приводящем к нарушению функционирования покровов тела и затрудняющем заживление, имеющем место в случае образования хронических ран, характерно наличие признаков сразу всех трех его фаз. Дно хронической раны одновременно покрыто фибрином и грануляциями, возможно наличие участков некроза и гнойного отделяемого. Грануляции вялые, бледные. Края раны и ткани вокруг уплотнены. Часто имеет место краевая эпителизация. Обычно пальпация зоны повреждения малоболезненна.
Окружающие ткани имеют изменения, характерные для заболевания, вызвавшего образование хронической раны. Если повреждающие факторы не устранены, хронические раны даже при интенсивном лечении длительно не заживают, а после заживления рецидивируют – в той же или в соседней области. При длительно существующих хронических ранах имеется риск их малигнизации.
Что значит непроникающее ранение
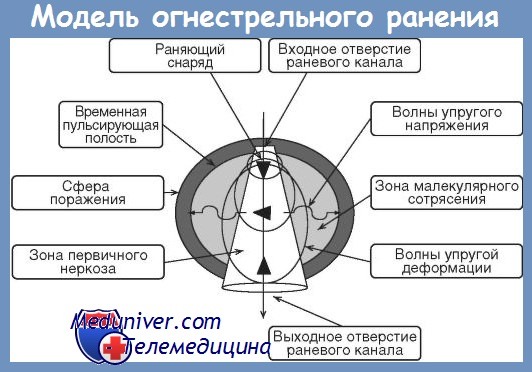
Принципиальное различие между огнестрельными и неогнестрельными ранениями заключается в том, что при огнестрельной травме зона повреждения не ограничивается раневым каналом, а распространяется далеко за его пределы под действием энергии не только прямого, но и бокового удара. Согласно данным литературы, соотношение энергии прямого и бокового ударов зависит от контактной скорости снаряда (т.е. скорости в момент контакта снаряда с телом человека), плотности тканей, массы, калибра пули, формы ее ударной поверхности и траектории продвижения внутри тела.
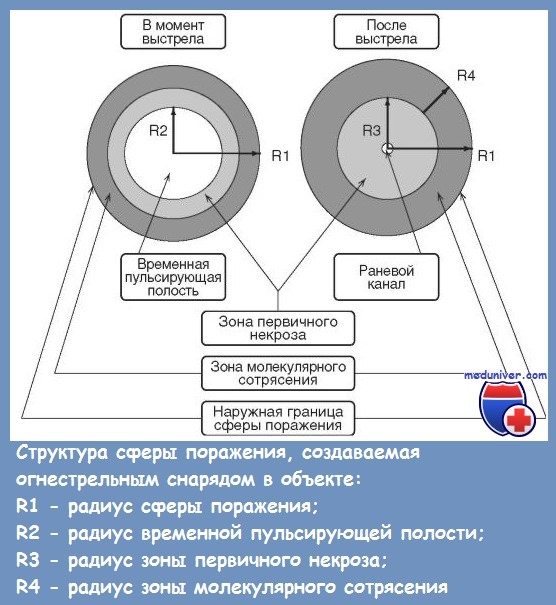
В настоящее время образование позади движущейся пули временной пульсирующей полости связывают со своеобразной ударной волной, распространяющейся со скоростью звука в мягких тканях организма (эта величина близка к скорости звука в воде — около 1440 м/с). Временная пульсирующая полость в тканях отсутствует при скорости ранящего снаряда менее 300 м/с, а по мере увеличения скорости она появляется и прогрессивно увеличивается.
Исследования динамики развития временной пульсирующей полости показали, что в зависимости от баллистических свойств нули полость во время своего существования (от 14 до 20 миллисекунд) совершает 2-3 пульсации, что вызывает резкие повышения давления в тканях. Размеры этой полости в 10 и более раз превышают размеры ранящего снаряда. В связи с этим в области огнестрельного ранения различают 3 зоны: раневой канал, зона контузии или первичного травматического некроза и зона молекулярного сотрясения.
Раневой канал представляет собой зону уничтоженных энергией тканей, заполненную сгустками крови, детритом, обрывками размозженных тканей и одежды, фрагментами огнестрельного снаряда и другими инородными телами.
В зоне, непосредственно прилежащей к раневому каналу, через 4-6 ч после ранения выявляется некроз тканей.
Судьба тканей в зоне молекулярного сотрясения во многом зависит от функциональных изменений, возникающих как в зоне повреждения, так и в организме в целом. При большой кровопотерс, травматическом шоке III—IV степени возникает некроз. Если явления кровопотери и шока своевременно купированы, нарушений гемодинамики и гомеостаза нет, некроза не происходит.
Поэтому при огнестрельных ранениях непосредственные результаты повреждений (особенно мышечной и костной тканей) становятся ясными только к концу 2-3-х суток после ранения.
Величина некроза определяет характер и объем хирургического лечения огнестрельных ранений и имеет большое значение в патогенезе развивающихся в последующем серьезных осложнений.
Снаряд отдает свою энергию тем участкам тканей, которые лежат на его пути. Эти частицы приходят в движение, они становятся «вторичными снарядами» и часть полученной энергии отдают соседним частицам, те также приходят в движение и сталкиваются с новыми частицами. Этот процесс продолжается до тех пор, пока скорость смещающихся частиц не станет равной нулю. Движение частиц больше всего выражено в направлении полета пули (92%) и гораздо меньше — в сторону и назад (8%).
Потеря энергии (или, что одно и то же, передача энергии) ранящего снаряда прямо пропорциональна величине кинетической энергии пули в момент контакта с телом, длине раневого канала, плотности тканей, площади поперечного сечения пули, но обратно пропорциональна массе этого огнестрельного снаряда.
Кувыркание, фрагментация и деформация пули намного увеличивают передачу кинетической энергии тканями и разрушают их.
Как известно, по признаку проникновения в серозные полости все раны делят на непроникающие и проникающие. Принято считать, что непроникающие ранения намного безопаснее проникающих, так как при таких ранениях повреждений внутренних органов не происходит. Еще в 1996 г. П. Г. Брюсов и Э. А. Нечаев в руководстве по военно-полевой хирургии отмечали, что «в случаях непроникающих ранений повреждаются лишь мягкие ткани грудной стенки, чаще без переломов ребер. Они относятся к категории легких и протекают, как правило, без серьезных осложнений».
А. К. Ревской и соавт. непроникающие ранения также относили к легким ранениям, подлежащим первичной хирургической обработке в третью очередь. Эти же положения отражены в Указаниях по военно-полевой хирургии, предназначенных для медицинского состава Вооруженных сил России.
Но уже в 2004 г. Е. К. Гуманенко и соавт. отметили, что при пулевых непроникающих ранениях груди «возможно повреждение легких за счет энергии бокового удара с формированием ушиба легкого и даже гемопневмоторакса».
Еще одно заблуждение касается утверждения, что выходное отверстие при огнестрельном ранении всегда больше входного и имеет вид рваной раны с дефектом кожи, в то время как входное отверстие соответствует диаметру ранящего снаряда. Это представление, введенное Г. Дюпюитреном в начале XIX века, вот уже 200 лет кочует из учебника в учебник.
На самом деле Г. Дюпюитрен обосновывал свое утверждение результатами эксперимента, когда при простреливании одной пулей нескольких досок, поставленных в ряд, размеры отверстий в задних досках были больше, чем в передних.
При ударе пули о плотную ткань ее вращение вокруг оси прекращается, продольное направление продвижения в тканях сменяется опрокидыванием, беспорядочными изменениями вращения и направлений — «кувырканием». В то же время высокоскоростные пули могут при этом пробивать округлые дефекты в плоских костях (лопатка, грудина, крылья подвздошных костей), после чего продолжать линейное направление продвижения.
Соотношение размеров входного и выходного отверстий также зависит от контактной скорости и плотности тканей, с которыми сталкивается пуля. При кинетической энергии, равной нескольким сотням джоулей, пуля разрывает кожу, мягкие ткани и дробит кости. Раны, как правило, сквозные. Так, при выстрелах в упор из автомата АК или карабина СКС размер входного отверстия оказывается даже больше, чем выходного [Деньковский А. Р.].
При контактной энергии, равной нескольким десяткам джоулей (скорость более 250 м/с), пуля как пробойник образует округлый дефект, не только в коже, но и в кости.
При скорости менее 70 м/с пуля действует как тупой предмет и обладает контузионным действием, вызывая ссадины кожи и кровоизлияния в подкожной клетчатке грудной и брюшной стенки.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лечение пациентов с огнестрельными ранами в стационарных условиях
Общая информация
Краткое описание
УТВЕРЖДЕНО
Постановление
Министерства здравоохранения
Республики Беларусь
22.02.2018 № 19.1
КЛИНИЧЕСКИЙ ПРОТОКОЛ
«Лечение пациентов с огнестрельными ранами в стационарных условиях»
1. Настоящий Клинический протокол устанавливает общие требования к оказанию специализированной медицинской помощи пациентам с огнестрельными ранами в стационарных условиях.
2. Требования настоящего Клинического протокола являются обязательными для юридических лиц и индивидуальных предпринимателей, осуществляющих медицинскую деятельность в порядке, установленном законодательством Республики Беларусь.
4. Огнестрельные раны классифицируются согласно Международной статистической классификации болезней и проблем, связанных со здоровьем, десятого пересмотра, принятой сорок третьей сессией Всемирной ассамблеи здравоохранения (далее – МКБ-10), как:
S21 Открытая рана грудной клетки;
S31 Открытая рана живота, нижней части спины и таза;
S41 Открытая рана плечевого пояса и плеча;
S51 Открытая рана предплечья;
S61 Открытая рана запястья и кисти;
S71 Открытая рана области тазобедренного сустава и бедра;
S81 Открытая рана голени;
S91 Открытая рана области голеностопного сустава и стопы;
T01 Открытые раны, захватывающие несколько областей тела;
T01.0 Открытые раны головы и шеи;
T01.1 Открытые раны грудной клетки, живота, нижней части спины и таза;
T01.2 Открытые раны нескольких областей верхней(их) конечности;
T01.3 Открытые раны нескольких областей нижней(их) конечности;
T01.6 Открытые раны нескольких областей верхней(их) и нижней конечностей;
T01.8 Другие сочетания открытых ран, захватывающих несколько областей тела.
5. Огнестрельные ранящие снаряды обладают значительной кинетической энергией, что приводит к выраженным повреждениям тканей, не только по ходу движения ранящего снаряда, но и в стороне от него, за счет энергии бокового удара. Раневой канал огнестрельной раны часто имеет сложный, нелинейный ход, что обусловлено изменением траектории движения огнестрельного ранящего снаряда в тканях (первичные девиации) и сократимостью, посттравматическим отеком тканей, формированием в них гематом после прохождения огнестрельного ранящего снаряда (вторичные девиации).
6. Морфологически в раневом канале огнестрельной раны выделяют 3 зоны, размеры которых определяются баллистическими свойствами огнестрельного ранящего снаряда и структурой повреждаемых тканей:
зона раневого дефекта – образуется в результате прямого действия ранящего снаряда, заполнена инородными телами, раневым детритом, сгустками крови, которые подлежат удалению. Эта зона является ориентиром при определении направления выполнения хирургической обработки;
зона первичного некроза – находится кнаружи от зоны раневого дефекта и возникает в результате действия всех факторов образования огнестрельной раны. Ткани этой зоны полностью утратили жизнеспособность и должны быть полностью иссечены и удалены во время хирургической обработки;
зона вторичного некроза – формируется в результате действия энергии бокового удара огнестрельного ранящего снаряда. Жизнеспособность тканей этой зоны снижена, в ближайшие часы и дни после ранения высока вероятность образования новых очагов некроза.
Лечение
7. Основные задачи лечения огнестрельных ран: максимально возможное удаление некротизированных тканей; создание благоприятных условий для сохранения жизнеспособности тканей в зоне вторичного некроза.
8. Классификация огнестрельного ранения.
8.1. По виду ранящего снаряда выделяют:
пулевые;
осколочные;
дробовые.
8.2. По характеру раневого канала выделяют:
слепое ранение (есть только входное отверстие);
сквозное ранение (есть входное и выходное отверстие);
касательное ранение (раневой канал раскрыт на всем протяжении).
8.3. По отношению к полостям:
проникающие;
непроникающие;
8.4. По количеству и локализации повреждений:
изолированные – одно повреждение тканей, сегментов опорно-двигательной системы либо внутренних органов в пределах одной анатомической области;
множественные – несколько повреждений (одним или несколькими ранящими снарядами) в пределах одной анатомической области;
сочетанные – несколько повреждений (одним или несколькими ранящими снарядами) в нескольких анатомической областях (голова, шея, грудь, живот, таз, позвоночник, конечности).
9. Клинический диагноз у пациентов с огнестрельными ранениями отражает этиологию ранения, вид ранящего снаряда, характер раневого канала, его отношение к полостям, количество и локализацию повреждений. Примеры клинических диагнозов:
огнестрельное дробовое сквозное ранение нижней трети левого бедра. Огнестрельный оскольчатый внутрисуставной перелом нижней трети бедренной кости. Инородные тела (картечь, пыжи) нижней трети левого бедра;
огнестрельное дробовое слепое проникающее диаметральное ранение височной области справа. Ушиб-размозжение обеих лобных и височных долей, острая пластинчатая субдуральная гематома правой гемисферы головного мозга. Гемотампонада желудочков. Огнестрельный дырчатый перелом височной кости справа. Инородные тела (дробь) головного мозга и мягких тканей головы;
сочетанное огнестрельное пулевое сквозное ранение груди, конечности. Огнестрельное пулевое сквозное непроникающее ранение грудной клетки. Огнестрельный оскольчатый перелом III ребра слева. Ушиб левого легкого. Малый гемоторакс. Огнестрельное пулевое сквозное ранение левой стопы. Огнестрельный многооскольчатый перелом IV плюсневой кости левой стопы.
10. Полную ревизию огнестрельного раневого канала выполняют в условиях операционной. Для адекватной ревизии огнестрельной раны не рекомендуется выполнение хирургической обработки под местной инфильтрационной анестезией. У детей первичную (вторичную) хирургическую обработку огнестрельной раны выполняют только под общей анестезией.
11. Основным способом лечения огнестрельных ран является выполнение хирургической обработки.
11.1. Показания к выполнению первичной хирургической обработки: наличие у пациента огнестрельной раны с выраженными зонами первичного и вторичного некроза, которые не могут самостоятельно освободиться от некротизированных тканей, при отсутствии признаков раневой инфекции.
11.2. При огнестрельных ранах, которые не имеют зоны вторичного некроза, а зона первичного некроза незначительна, первичную хирургическую обработку не выполняют:
множественные мелкие поверхностные слепые осколочные раны мягких тканей;
сквозные пулевые и осколочные раны с точечными (до 1 см диаметром) входным и выходным отверстиями без кровотечения и напряженных гематом;
слепые осколочные раны мягких тканей спины, ягодичной области без признаков кровотечения;
поверхностные касательные раны.
В перечисленных случаях выполняют туалет огнестрельной раны (обработка кожи вокруг раны и промывание раны раствором антисептических средств, дренирование раневого канала полихлорвиниловой трубкой или резиновым выпускником, асептическая повязка).
11.3. При наличии признаков раневой инфекции пациенту выполняют вторичную хирургическую обработку.
12. При поступлении значительного количества пациентов с огнестрельными ранениями в случаях, не требующих проведения экстренных хирургических вмешательств, начало выполнения хирургической обработки может быть отсрочено до 12 часов. При этом накладывают асептическую повязку, назначают антибактериальные лекарственные средства широкого спектра действия.
13. Первичная хирургическая обработка включает следующие этапы:
13.1. Рассечение раны. Производят скальпелем через входное (выходное) отверстие раневого канала в виде линейного разреза с учетом топографо-анатомических принципов (проекции прохождения сосудов и нервов, кожных линий области тела, влияния образующихся в последующем кожных рубцов на функциональную подвижность суставов). Длина разреза должна быть достаточной для последующей работы на поврежденных тканях и полноценной ревизии всего раневого канала. Послойно рассекают кожу, подкожную клетчатку и фасцию. Рассечение фасции является необходимым условием адекватной оценки жизнеспособности мышц и, при необходимости, декомпрессии фасциальных футляров. Мышцы рассекают по ходу волокон с учетом направления раневого канала. Особое внимание уделяют ревизии сосудисто-нервных пучков, находящихся рядом с раневым каналом, для своевременного выявления их контузионного повреждения энергией бокового удара огнестрельного ранящего снаряда.
13.2. Удаление инородных тел из зоны раневого дефекта раневого канала.
13.3. иссечение нежизнеспособных тканей (зоны первичного некроза и сформировавшихся участков вторичного некроза). Иссечение тканей выполняют послойно.
13.3.1. Кожу иссекают скальпелем экономно (1–2 мм) или не иссекается вовсе, удаляют только явно некротизированные участки. Запрещается избыточное (более 2 мм) иссечение жизнеспособной кожи вокруг входного (выходного) отверстия раневого канала, что в последующем затруднит закрытие раневых поверхностей.
13.3.2. Подкожную клетчатку иссекают ножницами широко до отчетливых признаков жизнеспособности. Для предупреждения развития раневой инфекции в подкожной клетчатке удаляют не только некротизированные участки, но и участки, имбибированные кровью, раневым экссудатом, гноем.
13.3.3. Фасциальные футляры поврежденного сегмента необходимо широко рассечь, в том числе и через дополнительные разрезы. Участки фасции, утратившие связь с подлежащими тканями, иссекают.
13.3.4. В мышцах ножницами удаляют участки с явными признаками нежизнеспособности (бурый цвет, дряблая консистенция, отсутствие сократимости в ответ на раздражение пинцетом или ножницами, отсутствие кровоточивости при удалении поверхностных слоев). Участки мышц с преобладанием жизнеспособных тканей и мелкими кровоизлияниями, очагами сомнительной жизнеспособности не удаляют (зона вторичного некроза). В последующем при проведении повторной хирургической обработки выполняют повторную оценку жизнеспособности этих участков мышц с решением вопроса об их иссечении.
13.3.5. Костную ткань максимально сохраняют, удаляют только мелкие, свободно лежащие костные осколки.
13.4. Хирургическое вмешательство на поврежденных органах и тканях. Объем этого этапа первичной хирургической обработки и выбор привлекаемых врачей-специалистов зависят от вида и локализации выявленных повреждений.
13.5. Дренирование раны осуществляют путем установки дренажей в образовавшуюся после хирургической обработки раневую полость и выведения их через контрапертуры в наиболее низко расположенных по отношению к поврежденной области местах. При сложном раневом канале каждый его карман дренируется отдельно. Методом выбора для неушитых ран является выполнение пассивного дренирования через дренажную трубку диаметром не менее 10 мм.
13.6. Закрытие раны. Первичный шов после хирургической обработки раны не накладывают. Это обусловлено наличием зоны вторичного некроза в раневом канале огнестрельной раны и необходимостью создания условий для отторжения вновь возникших очагов некроза, которые могут формироваться в течение 2–3 суток после ранения.
13.6.1. На поверхностные раны областей, имеющих хорошее кровоснабжение и низкий риск развития раневой инфекции (лицо, волосистая часть головы, мошонка, половой член) допускается наложение первичных швов.
13.6.2. На операционные раны, расположенные вне раневого канала и образовавшиеся в результате дополнительных доступов, допускается наложение первичных швов.
13.6.3. Для закрытия жизнеспособными тканями полостей (плевральная, брюшная, суставная) необходимо наложение первичных швов. Кожу и подкожную клетчатку при этом не ушивают.
13.6.4. Для закрытия жизнеспособными тканями магистральных сосудов и нервов, костей, сухожилий необходимо наложение первичных швов. Кожу и подкожную клетчатку по возможности при этом не ушивают.
14. При мелкоосколочных и дробовых ранениях с повреждением магистральных сосудов выполняют только рассечение раны; при ранениях с обширным повреждением мягких тканей выполняют только иссечение; при ранениях с длинным раневым каналом сложной конфигурации обязательно наложение контрапертурных отверстий.
15. При обширном разрушении мягких тканей, повреждении магистральных сосудов и нервов, переломах костей, повреждениях суставов выполняют иммобилизацию конечности, в том числе с применением аппаратов внешней фиксации.
16. После выполнения хирургической обработки пациенту назначают одну из приведенных схем эмпирической антибактериальной терапии (в скобках указан режим дозирования для пациентов младше 12 лет): цефалоспорины III–IV поколения: цефотаксим – 1,0 г 3 р/сутки в/м, в/в (50–100 мг/кг/сутки в 3–4 введения); цефтриаксон – 1,0 г 2 р/сутки в/м, в/в (20–75 мг/кг/сутки в 1–2 введения); цефепим – 1,0 г 2 р/сутки в/м, в/в (50 мг/кг/сутки в 2–3 введения) в сочетании с метронидазолом – 0,5 г 2 р/сутки в/в (7,5 мг/кг/сутки в 3 введения) или комбинированные защищенные пенициллины: амоксициллин/клавуланат – 1,0 г 2 р/сутки в/в (20–40 мг/кг/сутки в 3 введения) в комбинации с метронидазолом – 0,5 г 2 р/сутки в/в (7,5 мг/кг/сутки в 3 введения), или фторхинолоны: ципрофлоксацин – 0,5 г 2 р/сутки в/в; левофлоксацин – 0,5 г 1 р/сутки в/в в комбинации с метронидазолом – 0,5 г 2 р/сутки в/в (7,5 мг/кг/сутки в 3 введения), или карбапенемы: имипенем – 0,5 г 3 р/сутки в/в (15–25 мг/кг/сутки в 4 введения); меропенем – 0,5 г 3 р/сутки в/в (10–20 мг/кг/сутки в 3 введения); эртапенем – 1,0 г 1 р/сутки в/м, в/в (15 мг/кг/сутки в 2 введения, но не больше 1,0 г/с). Дозировка и кратность введения лекарственных средств, противопоказания к их использованию определяются инструкцией по медицинскому применению.
Назначают инфузионную (при наличии медицинских показаний – трансфузионную) терапию, назначают лекарственные средства, улучшающие микроциркуляцию.
17. В дальнейшем для оценки состояния раневого процесса и жизнеспособности тканей с интервалом 24–72 часа производят повторную первичную хирургическую обработку или повторную вторичную хирургическую обработку.
18. На 5–7 сутки после выполнения первичной хирургической обработки при отсутствии инфекционных осложнений, применяют первично-отсроченный шов для обеспечения заживления раны первичным натяжением.
19. При нагноении и заживлении огнестрельной раны вторичным натяжением, после купирования инфекционного процесса и очищения раны, при адекватном сопоставлении краев раны без натяжения накладывают вторичный ранний или вторичный поздний шов.
20. При невозможности сопоставления краев ран без натяжения производят постепенное сближение краев раны путем дерматотензии или выполняют кожную пластику.
21. Вторичная хирургическая обработка проводится в такой же последовательности и с теми же этапами, что и первичная хирургическая обработка. Объем отдельных этапов операции определяется видом раневой инфекции (абсцесс, флегмона, гнойный затек) и их локализацией. Лечение назначают в соответствии с общими принципами лечения пациентов с гнойно-некротическими ранами в зависимости от фазы раневого процесса.