Что значит непереносимость лактозы у грудничка
Лактазная недостаточность у младенцев
Лактазная недостаточность (ЛН) у новорожденных – патологическое состояние, при котором в детском организме содержится незначительное количество лактазы. Фермент не расщепляет поступившее молоко, что неблагоприятно отражается на самочувствии новорожденного, его росте и развитии. Поскольку в организме младенца не усваивается лактоза, он не получает необходимое питание в полном объеме. Предварительный диагноз можно установить на основании внешних проявлений болезни, с учетом жалоб родителей ребенка. Лактазная недостаточность, рекомендации по устранению которой, может дать только педиатр, это корректируемое состояние.
Что такое лактазная недостаточность, ее виды
Лактоза – это сахар, который содержится в молоке млекопитающих. Компонент благоприятно воздействует на рост и развитие ребенка, повышает его энергичность, стимулирует процесс пищеварения, способствует поддержанию кишечной микрофлоры в норме. Лактаза – это вещество, расщепляющее лактозу. Фермент содержится в организме человека уже с первых дней его жизни. Недостаточное количество этого вещества в детском организме делает лактозу благоприятной средой для размножения и роста патогенной микрофлоры.
В зависимости от происхождения патологического состояния, ЛН делится на врожденный и приобретенный вид. Недостаточность 1 типа вызвана генетическими особенностями детского организма, и возникает в случаях, когда у родителей или близких родственников младенца также наблюдается лактазная недостаточность. Второй вид нарушения – приобретенный, он встречается в педиатрии чаще первого.
Также существует особая, транзиторная форма лактазной недостаточности. Ее специфика состоит в том, что младенец не переносит материнское молоко только в определенные промежутки времени. Этот вид ЛН наиболее часто наблюдается у недоношенных, маловесных детей.
Особенности лактазной недостаточности у грудничков, ее причины
Врожденная ЛН развивается из-за недоношенности ребенка. Его кишечник не готов к обеспечению полноценного пищеварения, и содержание лактазы в организме – незначительное.
Причина развития приобретенной ЛН – особенности состояния организма непосредственно младенца или женщины во время вынашивания плода. В обоих случаях речь идет о факторах, которые спровоцировали повреждение клеток, вырабатывающих лактазу, что стало причиной дефицита этого фермента. Подобное происходит, когда:
Также существует такая причина развития ЛН, как лактозная непереносимость, вызванная неправильной организацией грудного вскармливания младенца. Иногда ребенок употребляет только переднее молоко, обогащенное лактозой. Оно поступает в кишечник в больших объемах, и из-за возраста, а не заболевания, детский организм не переваривает лактозу (из-за недостаточного количества лактазы).
Поэтому важно, чтобы новорожденный употреблял не только переднее, но и заднее грудное молоко. Это поспособствует полноценному пищеварению, росту и развитию младенца, укреплению его иммунитета, улучшению общего самочувствия.
Как распознать лактазную недостаточность у младенца?
Заболевание подтверждают только при наличии результатов лабораторных и инструментальных исследований. К ним относится биопсия тонкой кишки, исследование кала. Осмотр младенца и опрос его родителей необходимы для изучения анамнеза, установления предварительного диагноза, исключения наличия патологий, которые похожи по симптоматике.
Лактазная недостаточность может проявляться такими же признаками, как кишечная инфекция, классический дисбактериоз, колит, энтерит.
Биопсия – опасный, трудоемкий метод: специалисты предпочитают назначать его в случаях крайней необходимости. Поэтому врачи рекомендуют только лабораторные виды исследования, позволяющие определить, в каком количестве фермент содержится в организме ребенка. Результаты копрограммы и анализа кала на углеводы в совокупности позволяют понять причину ухудшения самочувствия новорожденного.
Важно! Кал ребенка нужно сдать на исследование в первые часы после опорожнения кишечника.
При этом не рекомендуется использование испражнений из подгузника. Оптимально, чтобы младенец осуществил дефекацию на клеенку. Перед взятием материала для исследования следует отказаться от использования слабительных средств. Новорожденный должен опорожнить кишечник естественным способом.
Симптомы и признаки лактазной недостаточности у грудничков
Симптомы лактазной недостаточности у грудничка могут пронаблюдать все внимательные родители – основные признаки:
Косвенные признаки ЛН – появление высыпаний на коже лица и тела младенца. Поскольку от концентрации лактазы в организме зависит содержание железа, у ребенка может возникнуть анемия, которая не поддается устранению с помощью медикаментов, улучшения качества питания.
Другие признаки лактазной недостаточности у грудничка – резкое чередование повышенного аппетита и периода его ослабления, плаксивость, частые срыгивания. Поскольку питание не приносит пользы для роста и развития организма, ребенок отстает в физическом развитии, у него наблюдается недобор веса. Из-за того, что молоко не усваивается, младенец испытывает голод: через несколько минут после прикладывания к груди, он теряет интерес к кормлению и длительно плачет.
Диета кормящей мамы
Диета мамы при лактозной недостаточности у грудничка предполагает ограничение или полный отказ от употребления цельного молока. При этом ежедневный рацион должен содержать кисломолочный продукт, сыр твердого сорта или сливочное масло, поскольку они служат источником кальция и витаминов. Женщине нужно исключить из рациона коровье молоко, поскольку содержащийся в нем белок может раздражающе воздействовать на детский организм. Если после этой коррекции у ребенка больше не наблюдаются признаки раздражения кишечника, значит, состояние было вызвано не лактазной недостаточностью, а аллергией на белок.
Женщине, которая проводит лактацию, необходимо исключить из меню продукты и блюда, содержащие сахар. Оптимальное питание – овощи, рис, яйца, орехи, кукуруза, нежирные сорта мяса и рыбы.
Можно ли вылечить и что делать, если у грудничка лактазная недостаточность?
Если у ребенка выявлена недостаточность лактазы в организме, родителям не нужно волноваться, поскольку, невзирая на форму патологии, она поддается коррекции. Но для этого важно не заниматься самолечением, а следовать рекомендациям наблюдающего педиатра.
Для лечения детей, страдающих непереносимостью лактозы, используют препараты лактазы. Наиболее эффективные варианты – Лактаза энзим, Лактаза бэби, Лактазар. Предварительно их растворяют в материнском молоке и дают ребенку.
Важно! Препараты лактазы не влияют на качественный состав молока женщины.
Для проведения 1 процедуры требуется 30-50 мл биологической жидкости. После смешивания с препаратом, молоко настаивают не более 3 минут. Сначала новорожденного нужно покормить из бутылочки, и лишь затем прикладывать к груди. Препараты лактазы характеризуются высокой терапевтической эффективностью. Они нормализуют состояние дефекации уже на 4 сутки с начала их применения, кишечные колики устраняются в этот же период или на день позднее. Через 10 суток правильного применения лекарства улучшают состав кала.
Если новорожденный находится на искусственном вскармливании, при ЛН его переводят на низколактозные или безлактозные смеси. Дополнительно назначают лечение симптоматического типа – рекомендованы пробиотики, поскольку они нормализуют кишечную микрофлору. Также ребенку корректируют водно-солевой баланс.
Для детей, страдающих ЛН, нужно особенно тщательно подбирать прикорм – он не должен содержать лактозы.
Действия, выполнение которых поможет побороть лактазный дефицит:
1. Не кормить по режиму. Чтобы новорожденный употреблял не только переднее, но и заднее молоко, ему нужно опустошать каждую молочную железу полностью. Для этого нужно давать младенцу грудь при первичном появлении у него аппетита, и не дожидаться конкретных часов кормления. Продолжительные интервалы между питанием новорожденного приводят к тому, что в груди скапливается переднее молоко, и вероятность доступа к заднему – снижается.
2. Не пренебрегать ночным вскармливанием ребенка. В это время суток вырабатывается большое количество заднего молока.
3. Соблюдать диету. Специалист разработает для ребенка программу питания, касающуюся прикормов (он не должен быть молочный).
Если подтверждена врожденная форма ЛН, младенец пожизненно соблюдает диету. Когда лактазная недостаточность обусловлена заболеваниями кишечника, ребенок придерживается лечебного рациона до устранения основной патологии. Важно отменять диету постепенно, и только после получения результатов контрольного исследования кала.
Лактазная недостаточность характеризуется благоприятным прогнозом. Совокупность мер – применение медикаментов и прохождение поддерживающей терапии, правильный режим питания, грамотно составленный рацион для матери – способствует полному устранению болезни.
Лактазная непереносимость у детей
Содержание статьи
Лактазная недостаточность – один из самых распространенных вариантов нарушений пищеварения у грудничков и детей первых лет жизни. Это состояние характеризуется неспособностью организма усваивать молочный сахар (лактозу). Несмотря на то, что лактазная недостаточность у новорожденных во многих случаях рассматривается как естественное состояние, обусловленное незрелостью пищеварительного тракта младенца, ее симптомы могут серьезно беспокоить малыша и доставлять немало неудобств родителям.
Причины и виды лактазной недостаточности
Лактазная недостаточность может быть врожденной (первичной) и приобретенной (вторичной). Врожденное нарушение переваривания лактозы обычно передается по наследству и развивается из-за генетических особенностей, приводящих к отсутствию, снижению выработки или неполноценности действия фермента лактазы, которая должна расщеплять молочный сахар.
Приобретенная, или вторичная, лактазная недостаточность возникает из-за повреждения клеток кишечника на фоне и спустя некоторое время после перенесенных заболеваний, например кишечных инфекций и воспалительных процессов.
У детей первых месяцев жизни возможна так называемая транзиторная (преходящая или временная) лактазная недостаточность, развитие которой объясняется незрелостью ферментных систем младенца (на фоне недоношенности, внутриутробной гипоксии и некоторых других состояний).
Симптомы лактазной недостаточности
То, как проявляется лактазная недостаточность, определяется степенью недостаточности фермента. На выраженность симптомов оказывает влияние также количество поступившего молочного сахара, состояние микрофлоры кишечника и индивидуальная болевая чувствительность ребенка.
Симптомы лактазной недостаточности обычно появляются не сразу, а на 3–4-й неделе жизни ребенка. Это связано с увеличением количества грудного молока в питании младенца. Кроме того, к концу второй – началу третьей недели лактации в грудном молоке увеличивается содержание лактозы по сравнению с молозивом. При искусственном вскармливании признаки лактазной недостаточности могут отмечаться раньше.
Основными симптомами лактазной недостаточности у новорожденных и детей первых месяцев жизни являются:
Подобные признаки требуют обязательного обращения к педиатру для уточнения диагноза, коррекции питания и в случае необходимости подбора лечения. Для диагностики временной лактазной недостаточности обычно достаточно подробного опроса родителей с оценкой жалоб и выполнения общего анализа кала. При первичных формах могут выполняться специальные тесты, позволяющие выявить дефицит лактазы.
Что предлагает Nutrilak прилактазной недостаточности?
Для детей с лактазной недостаточностью разработана специальная молочная смесь – Nutrilak Premium Безлактозный. Лактоза в ней заменена другими углеводами – мальтодекстрином и глюкозным сиропом, что облегчает усвоение и ведет к снижению симптомов дефицита лактазы.
Введение безлактозной смеси можно начинать только по назначению педиатра и в соответствии с его рекомендациями. При врожденной лактазной недостаточности может быть рекомендован переход на полностью искусственное вскармливание с заменой грудного молока на специальную смесь.
Дисбактериоз у новорожденных, непереносимость лактозы и посев молока на стерильность
Как-то раз я получила задание от своего руководства ответить на вопрос нашей американской коллеги, консультанта по грудному вскармливанию из La Lache League: «На родительских конференциях в интернете российские мамочки очень часто обсуждают три вопроса: лактазная недостаточность, дисбактериоз и посев молока на стерильность. Что имеется в виду?»
Лактазная недостаточность (или непереносимость лактозы)
По данным специальной литературы, болезни углеводного обмена, связанные изменением активности ферментов, расщепляющих сахара, в том числе лактозу, встречаются в популяции крайне редко. Данные по разным странам различны. Частота таких заболеваний изменяется от 1 на 20 000 до 1 на 200 000 детей. Почему же педиатры говорят о лактозной непереносимости чуть ли не у каждого второго ребенка?
Если мама кормит ребенка 6-7 раз в сутки, «копит» молоко к кормлению, сцеживает после кормлений, перекладывает ребенка во время кормления то к одной, то к другой груди – очень велика вероятность развития лактозной непереносимости. Это та самая лактозная непереносимость, причиной развития которой является дисбаланс между «передней» и «задней» порциями молока. Получается, что ребенок питается преимущественно «передней» порцией молока, более жидкой, содержащей большое количество лактозы. В груди между кормлениями также собирается преимущественно «переднее» молоко, «заднее» молоко, густое, более жирное, образуется преимущественно во время сосания ребенка. Если мама переложит малыша минут через 5-10 после начала кормления к другой груди, он и из нее высосет переднее молоко. Заднее молоко мама сцедит. Малыш будет не очень хорошо прибавлять в весе, иногда просто мало. У него может быть жидкий стул с зеленью и пеной. Мама будет считать, что у нее плохое молоко, хотя его и много.
Дисбактериоз новорожденного
Это состояние необычайно популярно. Малыш, как известно, рождается со стерильным кишечником. Если с момента родов к нему в рот не попадает ничего, кроме материнского соска (на что он, кстати, природой только и рассчитан), то довольно быстро желудочно-кишечный тракт ребенка засевается нормальной микрофлорой. В молозиве и в материнском молоке содержатся факторы, способствующие росту нормальной микрофлоры и подавляющие патогенную. В случае, если грудное вскармливание было организованно неправильно (а случай этот, к сожалению, самый распространенный), если уже в первые сутки после родов, до знакомства с материнской микрофлорой, малыш начал получать через рот разнообразные жидкости, заселение кишечника происходит далеко не идеально.
При этом совершенно не учитывается тот факт, что малыш первые полгода жизни имеет право на дисбиоз в своем кишечнике и на любой стул, особенно, если при этом он хорошо растет и развивается. Потом начинается лечение, одним из главных пунктов которого является перевод ребенка, например, на кисломолочную смесь. Педиатры не виноваты. Они привыкли к стулу ребенка на искусственном вскармливании – более густому и однообразному. Еще более интересная ситуация встречается потом, когда несмотря на питье, например, различных биопрепаратов, у ребенка продолжают высеваться микроорганизмы, не подходящие для его кишечника. В этом случае маме говорится, что все дело в ее молоке, и настаивают на прекращении грудного вскармливания.
Посев молока на стерильность
При посеве молока на стерильность в 50-70% случаев высеваются различные микроорганизмы, чаще всего стафилококки золотистый и эпидермальный. Очень часто, при обнаружении этих организмов, маме прописывается курс лечения антибиотиками, в это время ребенка неделю кормят смесью, после чего он обычно отказывается от груди. Это худший вариант, но часто встречающийся. Или маму и ребенка начинают лечить, используя биопрепараты, или мама и ребенок пьют хлорофиллипт. Между тем, наличие стафилококков в молоке ничего не означает! И золотистый и эпидермальный стафилококки живут на коже человека, а также имеются на большинстве окружающих его предметов. Например, стафилококк обладает тропностью к хлопчатобумажной ткани. При перемещении стопки пеленок количество стафилококков в воздухе резко увеличивается! Вместе с материнским молоком ребенок получает специфические антитела, помогающие ему справляться со стафилококком при необходимости.
Получается, что стафилококк материнского молока поступает к ребенку вместе с защитой от него же. Он не опасен для ребенка! Больше того, ребенку необходимо, в первые часы после родов, заселиться маминым стафилококком. От этого стафилококка он будет защищен мамиными антителами, которые он будет получать с молозивом и молоком, и которые он уже получал трансплацентарно! Вся микрофлора маминого организма уже «знакома» иммунной системе ребенка, благодаря проникающим трансплацентарно антителам. Для ребенка опасно заселение микрофлорой роддома, в том числе и госпитальными штаммами стафилококка, устойчивого к антибиотикам! С этими микроорганизмами он не знаком и заселение ими его кожи и желудочно-кишечного тракта опасно для младенца. Если ребенок не имеет возможности «заселиться» маминой микрофлорой, он заселяется тем, что есть вокруг. Как говорится, свято место пусто не бывает. Если нет возможности «домашнему» штамму Staphyloccocus aureus поселится на младенце, его место займет госпитальный штамм. Но это не страшно ребенку на грудном вскармливании, организм матери, выработкой соответствующих антител, поможет ребенку. Если, конечно, в жизни ребенка будет место грудному вскармливанию.
Обращение к педиатрам
Уважаемые коллеги! Если наблюдаемый вами соматически здоровый ребенок, находящийся на грудном вскармливании, плохо набирает в весе, имеет зеленый, неустойчивый стул, проблемы с кожей, прежде чем переводить его на искусственное вскармливание, назначать обследование и лечение, постарайтесь выяснить, а правильно ли организовано грудное вскармливание данного младенца? Грудное вскармливание – процесс очень простой, если не сказать, элементарный. Но! Только в том случае, если мама, кормящая грудью, выполняет несколько простых правил и действий.
Если мама кормит малыша 6-7 раз в сутки, использует пустышку, допаивает младенца чайком или водичкой, сцеживается, не кормит ночью – она совершает действия, на которые ни ребенок, ни она сама природой не рассчитаны. Невозможно наладить естественный процесс, действуя противоестественно! Если у ребенка неправильное прикладывание к груди, и никто этого не замечает – это очень грустно, т.к. природа не рассчитывала, что у начинающей кормить женщины не накопится опыт наблюдения в течение жизни за другими кормящими женщинами и не будет рядом опытной матери, способной ее исправить.
Без правильного прикладывания не будет достаточной стимуляции груди для выработки необходимых количеств молока, даже при частых кормлениях и ребенку с неправильным прикладыванием трудно извлекать из груди «заднее», жирное, густое молоко! В такой ситуации необходимо обучить маму и ребенка правильному прикладыванию к груди, наладить частые кормления по требованию ребенка, исключить использование других оральных объектов и допаивание, наладить полноценные ночные кормления, свести на нет сцеживания, если они имеются. Через 2-4 недели посмотрите на ребенка опять. В 99% случаев ни искусственное питание, ни обследование, ни лечение ребенку не понадобятся.
Автор: Лилия Казакова, педиатр,
руководитель «Службы консультантов по грудному вскармливанию и уходу за ребенком»
Касается 75% людей во всем мире: 8 карточек о непереносимости лактозы
По статистике американского портала Healthline, три четверти взрослого населения земного шара страдает от непереносимости лактозы. Этот показатель ниже у европейцев и выше — у жителей Африки и Латинской Америки.
Разбираемся, что это за расстройство, как распознать его у себя и что делать, чтобы оно не снижало качество жизни.
1. Что такое непереносимость лактозы?
Лактоза — это молочный сахар, дисахарид природного происхождения. Под воздействием фермента лактазы в организме лактоза расщепляется на простые сахара — глюкозу и галактозу. Они попадают в кровь и становятся источником энергии.
Непереносимость лактозы — это нарушение работы ЖКТ. Причина — в неспособности организма расщепить и усвоить лактозу из-за недостаточной выработки фермента лактазы. Без нужного количества этого фермента в организме лактоза остается непереваренной и вызывает различные расстройства пищеварения.
2. Каковы симптомы непереносимости лактозы?
Самые частые симптомы непереносимости лактозы (в порядке убывания):
Степень выраженности симптомов зависит от индивидуальных особенностей организма и от количества попавшей в организм лактозы.
3. Почему возникает непереносимость лактозы?
В зависимости от причин расстройства выделяют два типа непереносимости лактозы.
Первичная непереносимость встречается довольно часто. С возрастом у человека происходит естественное снижение выработки фермента лактазы. Это ведет к ухудшению переваривания лактозы.
Вторичная непереносимость встречается гораздо реже. Она вызвана другими заболеваниями, затрагивающими работу ЖКТ, например, целиакией. Дело в том, что подобные болезни часто ведут к воспалительным процессам в кишечнике, что в свою очередь снижает выработку фермента лактазы.
4. Где содержится лактоза?
Лактозу можно найти практически в любом молоке млекопитающих. Содержится она и в грудном молоке. Однако у младенцев нет проблем с его перевариванием: в детстве фермент лактаза вырабатывается в достаточном количестве. С возрастом же его выработка снижается.
Если говорить о ежедневных продуктах питания, то лактоза есть во всех молочных продуктах. Это:
5. Может ли лактоза содержаться не в молочных продуктах?
Безусловно, лактоза иногда содержится в блюдах и продуктах, содержащих производные молока. Например, это:
6. Как по составу продукта понять, что в нем есть лактоза?
Взгляните на этикетку. Продукт содержит лактозу, если в его составе есть один из этих ингредиентов:
7. При непереносимости лактозы нужно отказаться от молочных продуктов?
Все зависит от степени реакции организма. Дело в том, что лактоза содержится во всех молочных продуктах, но далеко не всегда это значит, что их необходимо полностью исключить из рациона.
Однако в некоторых случаях действительно необходимо сократить или полностью исключить потребление молочных продуктов и блюд, содержащих лактозу. Для корректного составления плана питания лучше обратиться к врачу-диетологу.
8. Можно ли вылечить непереносимость лактозы?
Самый простой способ избежать неприятной симптоматики — скорректировать свое питание. Но есть и другие методы.
Главное — не заниматься самолечением, а при появлении неприятных симптомов обращаться к врачу.
Терапия лактазной недостаточности у детей первых месяцев жизни
Состояния, связанные с нарушенным кишечным пищеварением и всасыванием, объединенные термином «мальабсорбция», относятся к числу частых нарушений здоровья у детей раннего возраста.
Состояния, связанные с нарушенным кишечным пищеварением и всасыванием, объединенные термином «мальабсорбция», относятся к числу частых нарушений здоровья у детей раннего возраста. Наиболее частой формой синдрома мальабсорбции у детей раннего возраста является непереносимость дисахаридов (лактозы, реже — других углеводов) [1, 2].
Особое значение для детей первых месяцев жизни имеет лактазная недостаточность (ЛН), так как лактоза содержится в грудном молоке, которое является основным питанием ребенка этого возраста. Дисахарид лактоза расщепляется в тонкой кишке ферментом, известным под названием лактаза. Снижение активности этого фермента приводит к развитию симптомокомплекса ЛН, проявляющейся у детей раннего возраста диареей, а также другими диспептическими нарушениями, беспокойством и др. Основным методом лечения ЛН является диетотерапия, направленная на уменьшение или полное исключение лактозы из рациона питания [3, 4]. Особую сложность представляет лечение ЛН у детей грудного возраста, так как в грудном молоке или в современных адаптированных детских молочных смесях углеводный компонент представлен преимущественно лактозой. При искусственном вскармливании детей с лактазной недостаточностью используются низколактозные смеси. Безлактозные смеси в качестве монотерапии используют только при первичной алактазии и при тяжелом течении вторичной гиполактазии [2, 5].
Учитывая, что поддержка естественного вскармливания детей первого года жизни является приоритетной задачей педиатрии, проблема профилактики и лечения ЛН у детей, находящихся на естественном вскармливании, представляется чрезвычайно важной и актуальной. При этом наиболее целесообразным в лечении ЛН является не исключение женского молока, а проведение заместительной терапии в виде назначения детям фермента лактазы. Использование ферментных препаратов лактазы в терапии ЛН позволяет довольно быстро купировать симптомы заболевания, сохранив при этом грудное вскармливание [1, 6, 7].
Учитывая значительные колебания в активности и свойствах препаратов лактазы, выпускаемых различными производителями и выделенных из различных источников, представляется необходимой обязательная клиническая оценка препарата лактазы, впервые выпускаемого в РФ или поступающего из-за рубежа в виде фармацевтического средства или биологически активной добавки (БАД).
Одним из таких БАД, содержащих лактазу, является БАД «Лактазар для детей», выпускаемый ОАО «Фармстандарт — Лексредства» (Россия). Целью настоящей работы явилось изучение эффективности использования в терапии детей первых трех месяцев жизни с ЛН, находящихся на грудном вскармливании, БАД «Лактазар для детей». Исследование проведено ГУ НИИ питания РАМН на базе детской поликлиники г. Химки Московской области.
Краткая характеристика. «Лактазар для детей» предназначен для использования в качестве дополнительного источника фермента лактазы при ЛН у детей с периода новорожденности до 7 лет. БАД «Лактазар для детей» представляет собой твердые желатиновые капсулы с белым порошком со специфическим запахом. Средняя масса содержимого капсул «Лактазар для детей» от 0,135 до 0,165 г. Активность лактазы в БАД «Лактазар для детей» — 700 ЕД на капсулу. Для производства БАД «Лактазар для детей» в качестве сырья используется фермент лактаза (Lactase DS) производства Amano Enzyme Inc. (Япония).
Дизайн исследования. Исследование носило характер открытого проспективного медицинского наблюдения.
Клинические наблюдения проведены у 25 детей в возрасте от 2 недель до 3 месяцев жизни, длительность наблюдения составила 6 недель. Клинико-лабораторные исследования проведены до назначения БАД «Лактазар для детей» и после приема ферментного препарата в течение 1 месяца.
Материалы и методы
Критерии отбора детей для исследования:
Критерии исключения детей из исследования:
Критерии оценки эффективности проводимой терапии:
— изменение кратности и консистенции стула, наличие или отсутствие патологических примесей в кале;
— динамика других диспептических нарушений (срыгиваний, колик, запоров и пр.);
— кожные или иные аллергические проявления при приеме БАД «Лактазар для детей»;
— содержание общих углеводов в кале*;
— копрологические исследования*;
— клинические анализы крови и мочи;
— измерение массы тела 1 раз в 2 недели с использованием стандартизированных весов;
— измерение роста — до и после проведения исследования с использованием стандартного ростомера.
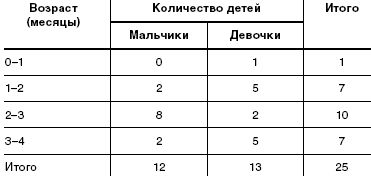
Под наблюдением находилось 25 детей (12 мальчиков и 13 девочек) в возрасте от 2 недель до 3 месяцев жизни. Все дети находились на естественном вскармливании. Под наблюдение дети поступали по обращению матерей к участковому педиатру в детской поликлинике. Дети наблюдались в амбулаторных условиях, еженедельно осматривались врачом-педиатром. Дома матери заполняли специально предложенную им анкету, в которой содержались вопросы о показателях эффективности исследуемого БАД (частота и характер стула, частота и объем срыгиваний и пр.). Дополнительные сведения получали путем телефонного интервью.
Данные о наблюдавшихся детях и их возрастно-половая характеристика представлены в табл.1 и табл.2
Все дети были доношенными, от первых (20), вторых (4) и третьих (1) родов; у 84% матерей имело место патологическое течение беременности (гестозы, анемия, наличие хронических заболеваний, хроническая фетоплацентарная недостаточность и пр.). Все кормящие матери соблюдали предложенную им диету [8]. Из рационов кормящих матерей исключали цельное коровье молоко с целью профилактики развития у детей аллергии к белкам коровьего молока и снижения тем самым возможности формирования вторичной ЛН.
При изучении анамнеза жизни было установлено, что более чем у половины обследованных детей кто-либо из членов семьи не переносит или не любит молоко и молочные продукты. Так, у 60% детей не переносит молоко один из родителей, у 20% — один из членов семьи (сестры, братья, дедушки, бабушки и др.); у остальных детей непереносимости молочных продуктов в семье, со слов матерей, не отмечено.
Диагноз ЛН устанавливали на основании характерных клинических симптомов (типичные изменения частоты и консистенции стула, усиленный метеоризм, болевой синдром и др.) и результатов клинико-лабораторных исследований (повышенного содержания общих углеводов в кале).
Результаты исследования и обсуждение
Дозу БАД «Лактазар для детей» назначали в зависимости от степени выраженности клинических проявлений ЛН (табл. 3), учитывая количество молока, употребляемого ребенком за одно кормление. Большинство детей получали по одной капсуле в каждое кормление, т. е. по 5–7 капсул БАД в сутки. Продолжительность приема БАД «Лактазар для детей» составила 1 месяц. Следует отметить, что ни в одном случае не было рекомендовано прекращение грудного вскармливания и к концу наблюдения все женщины продолжали кормить детей грудью.
Результаты исходного обследования детей
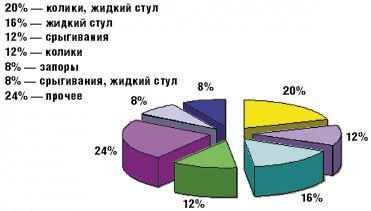
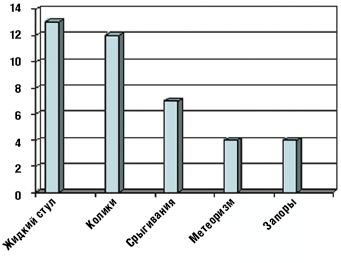
Как видно из табл. 3 и рис. 1 и 2, клинические проявления ЛН у обследованных детей были весьма вариабельны.
Такой наиболее характерный симптом ЛН, как жидкий стул, был обнаружен у 13 детей (52%), причем у 5 из них жидкий стул сочетался с коликами (табл. 3). У остальных детей имели место другие проявления функциональных нарушений пищеварения (срыгивания, метеоризм, запор). Срыгивания разной степени выраженности наблюдались у 7 детей (28%), причем у 2 детей (8%) срыгивания были единственной жалобой. У 4 детей (16%) отмечались запоры, причем как единственная жалоба запоры наблюдались у 2 детей. У 8 детей на момент взятия под наблюдение нарушений частоты и консистенции стула не было, стул у этих детей наблюдался 2–3 раза в день, кашицеобразной консистенции.
У 2 детей отмечалась недостаточная прибавка массы тела (300–400 г в месяц) и снижение аппетита (дети употребляли не весь объем порции молока, необходимый ему из расчета на массу тела и возраст); именно это послужило причиной обращения к педиатру.
Как видно из рис. 1 и 2, у наблюдавшихся детей одинаково часто (в 12% случаев) встречались колики и срыгивания как единственно предъявляемая жалоба; в 8% случаев основной и единственной жалобой были запоры. В группу под названием «прочее» мы объединили 6 детей, которые имели характерное только для них сочетание клинических проявлений ЛН (табл. 3).
Таким образом, полученные нами данные свидетельствуют о том, что клиническая картина ЛН весьма многообразна и часто не совпадает с общепринятым представлением о диарее как ведущем симптоме этого заболевания.
Результаты изучения эффективности БАД «Лактазар для детей»
Проведенные исследования показали хорошую переносимость БАД у всех наблюдавшихся детей (из исследования не был выведен ни один ребенок) и ее эффективность в устранении симптомов ЛН.
Нормализация частоты стула и его консистенции была отмечена уже к концу первой недели, причем положительная динамика имела место в среднем на 5-й день терапии. При этом кратность и консистенция стула изменялись у детей неодинаково. Нормализация консистенции стула у детей с частым жидким стулом отмечалась на 3–5 день применения БАД; а у детей с запорами восстановление регулярного стула с кратностью 3–4 раза в день, имевшего цвет и консистенцию, обычные для детей данной возрастной группы, находящихся на естественном вскармливании, — на 6–8 день. Частота стула у детей с диареей до начала терапии составляла в среднем 5,7 ± 1,2 раза в сутки, а после ее завершения — 3,8 ± 0,9 раза в сутки. У детей с запорами частота стула была равна соответственно 0,8 ± 0,6 и 2,5 ± 1,7.
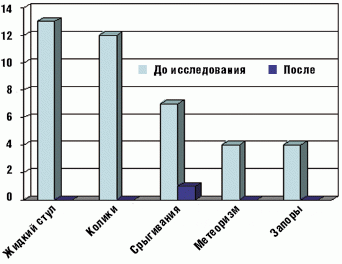
Применение БАД «Лактазар для детей» оказалось эффективным и в устранении других симптомов функциональных нарушений пищеварения, характерных для ЛН у детей раннего возраста (табл. 4 и рис. 3).
Болевой синдром, проявлявшийся кишечными коликами, и метеоризм купировались у всех 25 детей на 3–5 день применения БАД. Частота и объем срыгиваний значительно уменьшились в конце первой недели терапии и полностью исчезли после двух недель приема препарата у большинства детей. Только у одного ребенка к концу исследования изредка отмечались срыгивания.
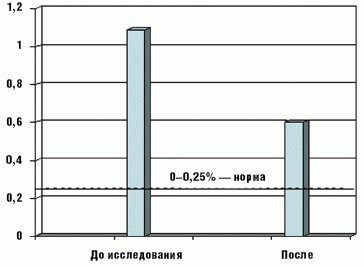
Экскреция углеводов с калом достоверно снизилась у большинства детей с 1,1 ± 0,3% до начала терапии до 0,6 ± 0,1% после ее завершения, разброс значений составил 0,4–1,8% и 0,25–0,6% соответственно (рис. 4).
Однако у 6 детей достоверного снижения уровня экскреции углеводов с калом не отмечено (0,7–0,8% до исследования и 0,5–0,6% — после); хотя клинические симптомы нарушений пищеварения были купированы на первой неделе приема БАД. Полученные нами данные согласуются с литературными данными, указывающими на отсутствие четкой корреляции между выраженностью клинических проявлений ЛН и уровнем экскреции углеводов с калом [1, 3, 4]. В связи с этим необходимо отметить, что в соответствии с современными научными представлениями основным критерием эффективности терапии является устранение клинических симптомов заболевания, а не снижение до нормы экскреции углеводов.
При копрологическом исследовании у большинства наблюдавшихся детей не было выявлено существенных патологических изменений. До проведения терапии у большинства детей каловые массы были жидковатой или кашицеобразной консистенции, светло-желтого или салатового цвета, слегка кисловатого запаха, с pH 5–7, и содержали в умеренном или единичном количестве нейтральный жир, жирные кислоты, лейкоциты (не более 2–3 в поле зрения), небольшие количества прозрачной слизи. Прием БАД «Лактазар для детей» не оказывал влияния на эти минорные изменения в копрологических анализах.
Показатели клинических анализов крови и мочи у обследованных детей до и после проведения терапии были в пределах возрастной нормы. Содержание гемоглобина в крови у детей до и после исследования составило 135,3 ± 1,5 г/л и 132,3 ± 1,2 г/л соответственно.
Наблюдавшаяся динамика массоростовых показателей была в пределах возрастной нормы: средняя прибавка массы тела в сутки составила в среднем 29,7 ± 2,7 г, а прибавка длины тела за месяц — 2,8 ± 0,5 см (средние показатели увеличения массы и длины тела у детей первых трех месяцев жизни составляют 26–30 г/сутки и 2,5–3 см/месяц соответственно). У 2 детей с исходно недостаточной прибавкой массы тела (300–400 г в месяц) прием БАД «Лактазар для детей» привел к значительному увеличению данного показателя (900 и 1000 г в месяц).
Как показали полученные результаты, использование содержащего лактазу БАД «Лактазар для детей» позволило купировать клинические симптомы ЛН и сохранить естественное вскармливание у всех наблюдавшихся детей. Терапия хорошо переносилась, случаев аллергических реакций и непереносимости исследуемого БАД не наблюдалось.
Таким образом, проведенное изучение эффективности использования в терапии детей первых месяцев жизни с ЛН, находящихся на естественном вскармливании, БАД «Лактазар для детей», выпускаемой ОАО «Фармстандарт — Лексредства» (Россия), позволили сделать следующие выводы: