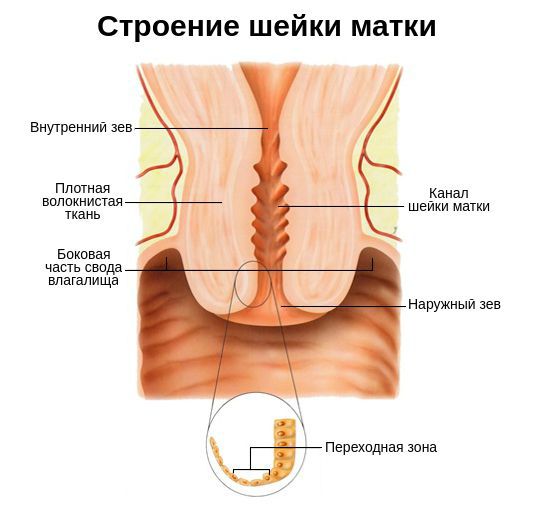
Что значит хр цервикоз
Хронический цервицит
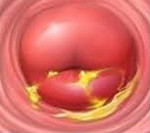
Хронический цервицит — это длительно текущий воспалительный процесс в слизистой влагалищной и надвлагалищной части шейки матки, который в ряде случаев распространяется на её соединительнотканный и мышечный слой. Во время ремиссии симптоматика ограничивается увеличением количества влагалищных выделений. При обострении объём выделений возрастает, они становятся слизисто-гнойными, пациентка отмечает боли внизу живота. При постановке диагноза учитывают данные расширенной кольпоскопии, бактериологических, серологических и цитологических анализов, гинекологического УЗИ. Для лечения используют антибиотики, гормональные препараты, эубиотики, иммунные средства.
МКБ-10
Общие сведения
Хронический цервицит — одна из наиболее распространённых гинекологических патологий. На его долю приходится более половины всех случаев выявленных воспалительных заболеваний органов малого таза (ВЗОМТ). По данным специалистов в сфере практической гинекологии, хроническим воспалением шейки матки страдает до четверти женщин репродуктивного возраста. С учётом малосимптомного течения процесса уровень заболеваемости может быть существенно выше.
Около 2/3 пациенток составляют женщины в возрасте от 25 до 45 лет, реже заболевание выявляют в период перименопаузы и крайне редко у девочек до наступления первой менструации. Наблюдается прямая корреляция между риском развития воспаления и сексуальной активностью пациентки.
Причины
В большинстве случаев хроническое воспаление слизистой шейки матки возникает на фоне недолеченного острого воспалительного процесса, однако оно может развиваться и постепенно, без ярких клинических признаков. Существуют две группы причин цервицита:
Важную роль в возникновении заболевания играют факторы риска. Хронический цервицит провоцируют:
Патогенез
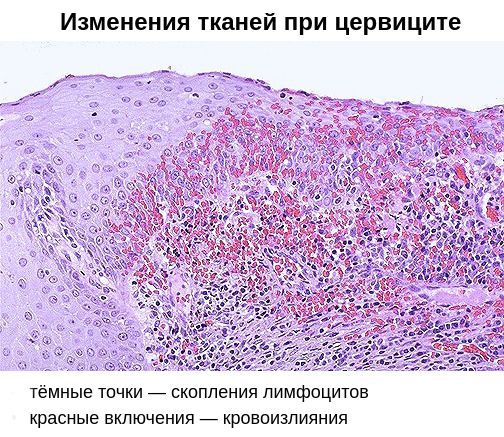
Развитие заболевания определяется сочетанием нескольких патогенетических звеньев. Признаки воспалительного процесса выражены умеренно и локализованы преимущественно в эндоцервиксе. Слизистая цервикального канала становится отечной, утолщенной, складчатой. Отмечается полнокровие сосудов, формируются лимфогистиоцитарные воспалительные инфильтраты, клетки эпителия выделяют больше слизи.
В экзо- и эндоцервиксе замедляются регенеративные процессы и возникают дистрофические изменения. В нижних слоях слизистой разрастаются соединительнотканные элементы. Выводные отверстия желез перекрываются плоским эпителием с образованием наботовых (ретенционных) кист. По мере развития заболевания в воспаление вовлекаются соединительная ткань и мышцы шейки матки.
Клеточная и гуморальная иммунная система функционируют неполноценно: уменьшается количество В- и Т-лимфоцитов, угнетаются Т-зависимые иммунные реакции, нарушается фагоцитарная активность. В результате возбудители инфекции получают возможность персистировать как в шеечном эпителии, так и в клетках иммунной системы. В цервикальной слизи снижается уровень иммуноглобулинов G и M на фоне повышенного содержания IgA. Развиваются аутоиммунные процессы с явлением «молекулярной мимикрии» между чужеродными белками и белками собственных тканей.
Классификация
Хронический цервицит классифицируют с учётом этиологических факторов, степени распространённости и стадии воспалительного процесса. На основании этих критериев различают следующие формы заболевания.
По распространённости воспаления:
По стадии воспаления:
Симптомы хронического цервицита
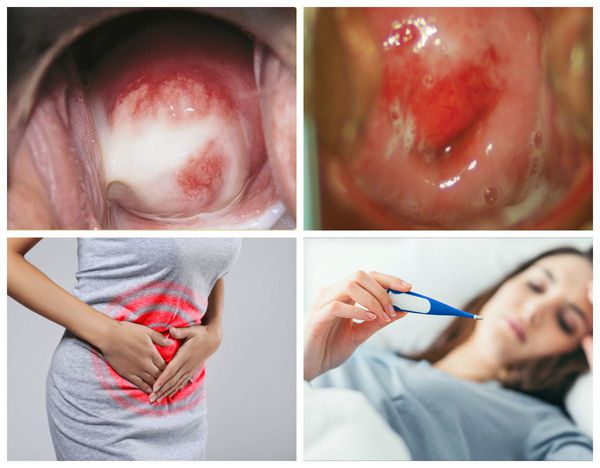
Обычно заболевание протекает бессимптомно. В период ремиссии женщина отмечает скудные слизистые или слизисто-гнойные выделения из влагалища, которые становятся более обильными перед менструацией или сразу после месячных. Болевой синдром, как правило, отсутствует. Более заметны клинические признаки в период обострения. Увеличивается количество слизистых влагалищных выделений, мутнеющих или желтеющих за счёт появления гноя.
Пациентку беспокоят дискомфорт и тупые тянущие боли в нижней части живота, которые усиливаются во время мочеиспускания и при половом акте. После секса возникают мажущие кровянистые выделения. Если цервицит сочетается с кольпитом, женщина жалуется на незначительный зуд и жжение во влагалище.
Осложнения
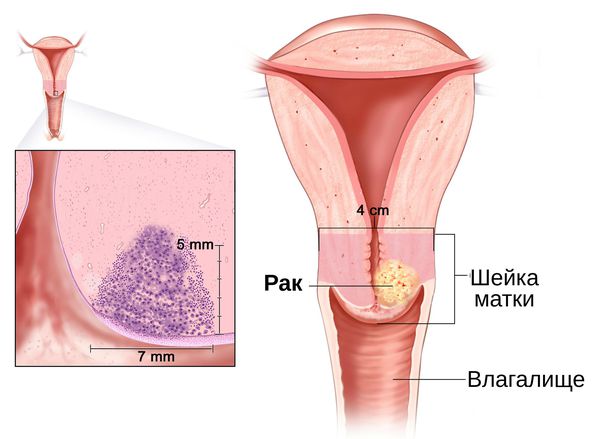
При несвоевременном или неправильном лечении хронический цервицит осложняется гипертрофией шейки матки, появлением эрозий и язв на её слизистой оболочке, полипозными разрастаниями. Воспалительный процесс может распространиться на слизистую влагалища, бартолиновы железы, эндометрий, маточные трубы, яичники, другие тазовые органы. При хроническом течении воспаления чаще возникают дисплазии и повышается риск развития рака шейки матки. Изменение состава слизи, производимой эпителием цервикального канала, и анатомические нарушения вследствие воспаления могут привести к шеечному бесплодию.
Диагностика
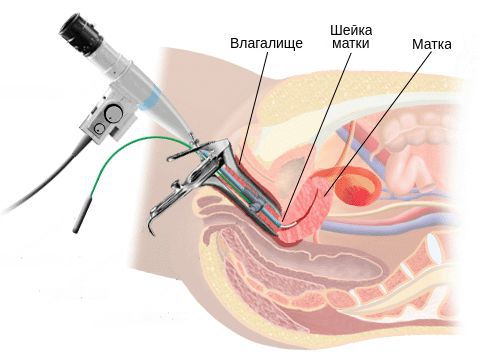
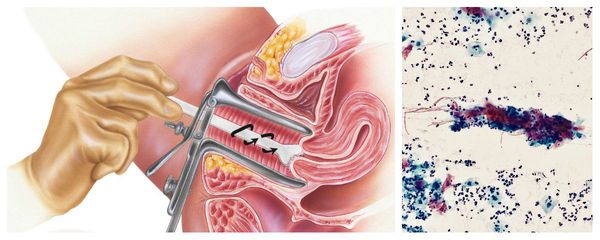
Поскольку клинические проявления хронического цервицита неспецифичны и обычно слабо выражены, ведущую роль в диагностике играют данные физикальных, инструментальных и лабораторных исследований. Для постановки диагноза наиболее информативны:
Дополнительно пациентке могут назначаться анализы для определения уровня женских половых гормонов и состояния иммунитета. Дифференциальная диагностика проводится с туберкулёзом, раком, эктопией шейки матки. Для уточнения диагноза могут привлекаться онкогинеколог, фтизиогинеколог, дерматовенеролог.
Лечение хронического цервицита
Правильно подобранная комплексная терапия позволяет не только купировать признаки обострения, но и добиться стойкой ремиссии. В рамках лечебного курса пациентке назначают:
При наличии ретенционных кист назначают радиоволновую диатермопунктуру. В тех случаях, когда консервативное лечение неэффективно, или хронический цервицит сочетается с дисплазией, элонгацией, рубцовой деформацией и другими заболеваниями шейки матки, применяют оперативные методики — крио- или лазеротерапию, трахелопластику др.
Прогноз и профилактика
Прогноз заболевания благоприятный. Для своевременного выявления возможной цервикальной дисплазии пациентке после курсового лечения необходимо дважды в год проходить кольпоскопию, сдавать цитологические мазки и бакпосев. Профилактика хронического цервицита включает регулярные осмотры гинеколога, адекватное лечение воспалительных заболеваний женской половой сферы, обоснованное назначение инвазивных процедур.
Цервицит
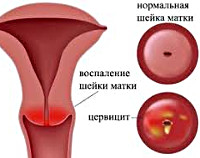
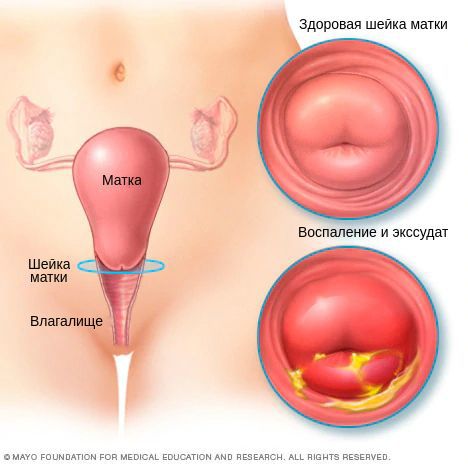
Цервицит – воспалительный процесс, охватывающий ткани шейки матки. Болезнь прогрессирует на фоне активности бактериальной, грибковой или вирусной флоры. Протекает в острой и хронической формах. Основные симптомы характерны для воспалительных гинекологических патологий; зуд, болезненное мочеиспускание, гнойное выделение. Установить возбудителя помогают мазки. Диагностику и лечение цервицита у женщин обеспечивает гинеколог.
Общие сведения о болезни
Воспалительный процесс с локализацией на шейке матки часто выявляют у женщин в возрасте от 19 до 45 лет, ведущих активную половую жизнью. Патология редко протекает изолировано, воспаление стремительно распространяется на гинекологические органы, провоцирует развитие вульвита и вагинита. Патологию выявляют у 70% женщин репродуктивного возраста, но точная распространенность не установлена из-за возможного скрытого течения.
На начальном этапе симптомы цервицита не беспокоят женщину, появляется лишь небольшой дискомфорт внизу живота. Часто болезнь выявляют в ходе осмотра на гинекологическом кресле. По мере патологического прогресса состояние усугубляется, присоединяются следующие признаки:
При помощи методов лабораторной и инструментальной диагностики устанавливают тип поражения и локализацию. Различают хронический цервицит и острый. По характеру течения он может быть:
У здоровых женщин слизь из цервикального канала выполняет защитную функцию, она предотвращает попадание патогенной флоры в шейку матки и саму матку. Если концентрация палочек Дедерлейна снижается, повышается вероятность размножения условно-патогенной микрофлоры.
Причины цервицита у женщин:
Профилактика развития цервицита сводится к предупреждению заражения инфекциями, передающимися половым путем. Женщине стоит воздерживаться от случайных половых контактов, всегда использовать презерватив.
При длительном течении воспалительный процесс приводит к изменению структуры эпителиальных тканей, снижению защитных свойств, образованию кровоподтеков, ухудшению микроциркуляции тканей. При продолжительном воспалительном процессе не исключено развитие бесплодия, повышается вероятность самопроизвольного прерывания беременностей на ранних сроках. При длительном игнорировании признаков хронического цервицита, инфекция проникает в маточную полость, затрагивает фаллопиевы трубы, яичники.
Информация о лечении
Незапущенный цервицит успешно лечится медикаментозно. Использование деструктивных методов оправдано, если инфекционно-воспалительный процесс сочетается с другими фоновыми заболеваниями.
На начальной стадии воспаление шейки матки у женщин не проявляет себя клиническими признаками, это и осложняет раннюю диагностику. Первый симптом – боль, схожая с предменструальной, появляющаяся вне зависимости от фазы цикла часто игнорируется женщинами. Болезнь выявляют в ходе плановых и профилактических осмотров. Именно из-за возможности скрытого течения гинекологических заболеваний, врачи настаивают на необходимости регулярных обследований со сдачей мазков минимум 1 раз в полгода.
Продолжительность лечения при остром цервиците составляет около 2 недель. Спустя это время женщина повторно посещает гинеколога, чтобы подтвердить результат лабораторными тестами. Длительность терапии при хронических процессах – больше, достигает нескольких месяцев. Прогноз на выздоровление при использовании медикаментов, назначенных врачом и соблюдении всех рекомендаций – благоприятный.
Для того чтобы терапия была успешной нужно выявить возбудителя болезни. После установления характера процесса, врач назначит препараты определенных групп. Основная цель – остановить воспалительный процесс, убрать его полностью, а затем восстановить естественную микрофлору влагалища.
Лечение цервицита у женщин обеспечивается медикаментами из следующих лекарственных групп:
Во время лечения показан полный половой покой. При выявлении грибковой, вирусной или бактериальной флоры у женщины лечение показано и ее постоянному партнеру. Такой подход позволяет исключить вторичное инфицирование.
Ответы на распространенные вопросы
Чем лечить цервицит?
В зависимости от характера течения патологии и типа возбудителя, определяют максимально эффективный способ терапии. Если цервицит появился на фоне активности грибков, рекомендуют использование средств с антимикозной активностью, если возбудитель – бактерия, необходим прием антибиотиков.
Чем опасен цервицит?
Если хронический цервицит протекает продолжительно, он опасен. Не исключено появление изменений злокачественного характера. Толчком для их развития становится нарушение естественного процесса регенерации слизистой шейки матки. Риск рака возрастает, если признаки хронического цервицита присутствуют в течение года и более.
Передается ли болезнь половым путем?
Сам цервицит не передается половым путем, а вирусы, грибки и бактерии могут проникнуть в организм женщины при незащищенном половом акте. Именно из-за этого гинекологи рекомендуют своим пациенткам использовать средства барьерной контрацепции, они предотвращают не только внеплановую беременность, но и проблемы, связанные с инфицированием.
Можно ли забеременеть при цервиците?
Беременность при цервиците может наступить, но гинекологи не дают благоприятного прогноза на вынашивание. Не исключен выкидыш на раннем сроке. Перед планированием беременности женщина должна пройти полноценный осмотр и удостовериться в состоянии своего здоровья. Если цервицит при беременности обнаружен у женщины, его лечение начинают незамедлительно.
Не нашли ответа на свой вопрос?
Наши специалисты готовы проконсультировать вас по телефону:
Лечение цервицита у женщин
Стойкий воспалительный процесс в шейке матки, спровоцированный травмой или патогенной средой в результате вагинального инфицирования. Воспаление проявляется болью при сексуальном контакте, менструациях, специфическими выделениями и кровотечениями. Опасность заболевания состоит в снижении защитной функции шейки, распространении инфекции на мочеполовую систему и перерастании поврежденных клеток в онкологию. Важно знать факторы риска для разных категорий женщин, чтобы начать лечение цервицита на раннем этапе.
Причины появления цервицита
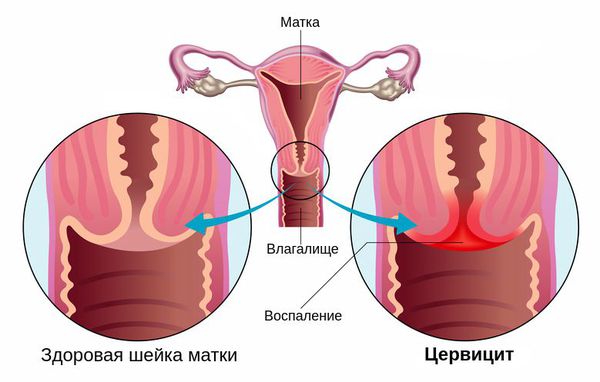
Шейка матки представляет собой связующий канал от влагалища к матке. Ее функция – создавать барьер для нежелательных микроорганизмов, поэтому поверхность матки покрыта слизистой оболочкой. Если у женщины происходит гормональный сбой или снижение иммунитета, защитная реакция ослабевает, и организм легко поддается заражению патогенной средой.
Цервицит определяется как острая или хроническая форма воспаления шейки матки. Заболевание наблюдается чаще у женщин с 20 до 45 лет, но также встречаются в климактерическом периоде. Зависимость типа цервицита и возрастной категории определяется факторами, вызывающими изменения в органе. Причинами патологических нарушений становятся внутренние процессы или последствия внешнего воздействия:
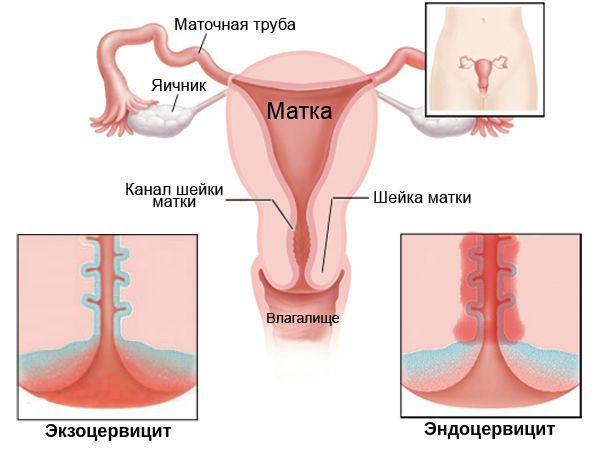
В зависимости от того, в какой области воспалена слизистая шейки, причины цервицита отличаются. Эндоцервицит канала появляется при родовых травмах, распространении патогенной среды из-за воспаления в матке. Экзоцервицит развивается на фоне инфекций половой системы или мочевыводящих путей, дисбактериоза, травмах шейки матки при хирургических манипуляциях.
Цервицит формируется на внутренней стенке шейки, либо снаружи в зоне влагалища. При этом воспалительный процесс не ограничивается одной областью, а сопровождается осложнениями в виде эндометрита, вагинита, вульвита. Степень охвата зависит от формы распространения – очаговая или диффузная.
Последствия воспаления опасны и порой трудно обратимы. Со временем у женщины развивается гипертрофия стенок матки, растет риск онкологических перерождений клеток, дисплазии половых органов, бесплодия.
Бызова Татьяна Евгеньевна
Михальчук Диана Васильевна
Покшубина Светлана Дмитриевна
Заведующая отделением, акушер-гинеколог высшей квалификации, хирург-гинеколог
Ступина Светлана Вадимовна
Зарайская Зоя Петровна
Врач-гинеколог высшей квалификации
Классификация видов цервицита
Цервицит подразделяют на несколько основных видов:
Тип цервицита при определении методов лечения играет решающую роль. От места локализации, степени осложнений и причин зависит продолжительность терапии, выбор группы препаратов. Для медицинского заключения и назначения полного курса необходима предварительная диагностика у гинеколога.
Диагностика цервицита
Некоторые виды болезни протекают без явных симптомов, поэтому диагностика занимает важное место для формирования полной клинической картины. Диагностика цервицита включает:
После получения результатов врач сможет составить план лечения, спрогнозировать возможные осложнения. Этот этап составляет основу этапа подготовки и требует ответственного подхода. Важно выбрать врача с хорошим опытом в области гинекологии. В нашей клинике мы обеспечиваем не только комфортные условия, но и гарантируем результат для пациентов, прошедших полный курс терапии.
Методы лечения, особенности острой и хронической формы
Начинать терапию цервицита рекомендуется сразу после подтверждения диагноза у гинеколога. Курс лечения зависит от стадии воспаления, формы протекания и присутствия осложнений. Главная цель – ликвидировать провоцирующий фактор: грибок, инфекцию, вирус или другую причину.
Лечение цервицита основывается на антибактериальных и противовирусных препаратах, угнетающих нежелательную патогенную флору. Определив точную природу заболевания, врач назначает группу препаратов, соответствующую каждому случаю:
Острый диффузный цервицит требует комплексного подхода. Обширное распространение очагов негативно сказывается на репродуктивной системе и опасно патологическими осложнениями. Консервативная терапия дополняется лечением сопутствующих заболеваний: сальпингоофрита, вагинита. Пациенту назначаются антибиотики и спазмолитики. Поэтому лечение острого цервицита рекомендуется проходить полностью или частично в стационаре под контролем врача.
В качестве дополнения применяется местная обработка антисептиками, компрессы и ванночки. Если болезнь перешла в хроническую форму, и наблюдаются значительные очаги поражения, актуальной становится аппаратное лечение: лазер, криотерапия, диатермокоагуляция током (прижигание).
Нерожавшим пациентам детородного возраста, если в эндометрии нет атипичных признаков, в дополнении проводят физиопроцедуры электрофорезом. Для второй стадии развития подходит радиоволновое удаление поврежденных тканей. Метод используется в современных клиниках, отличается безопасностью и быстрым заживлением.
Лечение неспецифического цервицита и других его инфекционных форм проводится у обоих партнеров одновременно. Интимный контакт на период употребления медикаментов приостанавливается. После окончания курса врач проводит повторные исследования для подтверждения положительного эффекта.
Показания и противопоказания
Показаниями для обращения к врачу являются основные симптомы:
Детальное обследование определит подходящую схему терапии, эффективные препараты и методики. При выборе медикаментов важно учитывать аллергические реакции пациента, чувствительность к антибиотикам.
В случае обнаружения противопоказаний, гинеколог производит замену препарата на аналоги. Применение физиотерапии, аппаратной техники запрещено при подтверждении онкологии, эпилепсии, беременности, сахарного диабета, а также в период менструации.
Воспаление шейки матки (цервицит) – причины, симптомы и лечение
» data-image-caption=»» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/08/Воспаление-шейки-матки-цервицит-–-причины-симптомы-и-лечение.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/08/Воспаление-шейки-матки-цервицит-–-причины-симптомы-и-лечение.jpg?fit=825%2C550&ssl=1″ />
Цервицит – это воспаление шейки матки. Оно часто протекает бессимптомно и обычно связано с заболеваниями, передающимися половым путем, хотя это необязательно. Цервицит обычно предшествует воспалению верхних отделов репродуктивной системы и может привести к более поздним осложнениям во время беременности или повышенному риску размножения вируса иммунодефицита человека (ВИЧ) и других инфекционных агентов, передаваемых половым путем.
Воспаление шейки матки (цервицит) – причины
Инфекционные агенты, передающиеся половым путем, в основном хламидиоз и гонорея, составляют почти половину всех случаев цервицита. Однако точная причина более чем у 50% пациентов неизвестна и обычно определяется как нехламидийный, негонококковый или неспецифический цервицит.
Это чаще встречается у женщин, имеющих нескольких сексуальных партнеров, с более низким уровнем образования и менее частым использованием механических контрацептивов, таких как презервативы.
К неспецифическим причинам относятся:
Воспаление шейки матки (цервицит) – симптомы
Но довольно часто цервицит не имеет никаких симптомов, поэтому заболевание обнаруживают случайно при гинекологическом осмотре или при лечении потенциальных причин бесплодия, а также затруднений при беременности.
Осложнения
Диагностика
Диагноз воспаления шейки матки обычно ставится гинекологом во время медицинского осмотра из-за видимых изменений стенок влагалища и шейки матки. Кроме того, врач может взять образец клеток с помощью ватного тампона на конце (аналогично мазку Папаниколау) и сдать его на лабораторный анализ.
Воспаление шейки матки (цервицит) – лечение
После того, как гинеколог диагностирует цервицит, необходимо устранить первопричину заболевания, если она известна.
При заболеваниях, передающихся половым путем, пациенту и его партнеру назначают антибактериальную терапию, а также противовирусные препараты для вирусных агентов.
Если цервицит вызвала аллергия или другие средства, их следует избегать в будущем и заменить другим методом контрацепции.
Во время лечения воспаления шейки матки с половым актом рекомендуется подождать, пока терапия не будет завершена согласно предписаниям врача. Также рекомендуется использовать прокладки вместо тампонов во время менструации.
Добавить комментарий Отменить ответ
Вы должны быть авторизованы, чтобы оставить комментарий.
Что такое цервицит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Батаршиной О. И., гинеколога со стажем в 17 лет.
Определение болезни. Причины заболевания
Длительный и вялотекущий дисбиоз влагалища (бактериальный вагиноз) также рассматривается как одна из возможных причин цервицита, поскольку на фоне изменения уровня кислотности влагалища меняется и соотношение видов влагалищной микрофлоры.
В зоне риска по возникновению цервицита находятся женщины, которые:
Также доказано, что фоном для развития воспаления шейки матки и его хронизации является местный иммунодефицит, связанный с нарушением защитной функции слизистой оболочки.
Симптомы цервицита
При бессимптомном процессе диагноз «цервицит» может быть поставлен:
При симптомном течении заболевания женщину могут беспокоить:
Патогенез цервицита
Когда речь идет о патогенезе цервицита, прежде всего необходимо обозначить понятия, о которых пойдёт речь.
Циклическое воздействие половых гормонов на женский организм позволяет сохранять микрофлору влагалища в норме, тем самым защищать шейку матки:
При снижении барьерных свойств микрофлоры влагалища и слизистой шейки матки в организм женщины проникают различные патогенные возбудители, которые приводят к развитию цервицита. Их активному проникновению и распространению в полости малого таза способствуют сперматозоиды в качестве клеток-переносчиков инфекционных агентов, а также трихомонады и установка внутриматочной спирали на фоне воспалительного процесса.
Острый цервицит
Чаще возникает при поражении шейки матки специфическими возбудителями (например, гонококком), а также после искусственного прерывания беременности, в осложнённом послеродовом периоде (возбудителями чаще становятся стафилококковая и стрептококковая инфекции) и при вирусном поражении шейки матки. На ранней стадии заболевания возникают:
В результате дистрофических изменений клеток на поверхности слизистой оболочки шейки матки появляется гнойный и серозно-гнойный экссудат — сероватые или бледно-жёлтые выделения.
Хронический цервицит
Помимо специфического возбудителя, немалую роль в возникновении хронического цервицита играет вторичный иммунодефицит. Он заключается в неполноценности клеточного и гуморального иммунитета. На клеточном уровне снижается количество Т- и В-лимфоцитов, а также нарушается фагоцитарная активности клеток, позволяющая им поглощать и переваривать патогенные микроорганизмы. В результате возбудители остаются в организме, снижается содержание антител IgG и IgM, увеличивается выработка антител IgA, что ведёт к изменению качества цервикальной слизи.
Послеродовой цервицит
Отдельно такую форму не выделяют, цервицит после родов ничем не отличается от обычного. Разница может быть лишь в лечении: не все антибиотики можно принимать при грудном вскармливании.
Классификация и стадии развития цервицита
Классификация цервицита зависит от типа возбудителей, локализации и давности патологических процессов. Так, в зависимости от типа возбудителя цервициты подразделяют на инфекционные и неинфекционные. Инфекционные цервициты бывают:
Кроме того, по локализации цервицит подразделяют на:
По длительности протекания процесса цервицит может быть:
Осложнения цервицита
Цервицит и беременность
Если беременность возникла на фоне цервицита, возбудитель заболевания может привести к преждевременному прерыванию беременности в связи с проникновением инфекции в водную оболочку, обращённую к плоду, затем в хорион (плаценту), околоплодные воды и сам плод.
При инфицировании ребёнка на ранних сроках беременности могут сформироваться врождённые пороки развития, возникает риск первичной плацентарной недостаточности и внутриутробной гибели плода. При позднем инфицировании наблюдаются следующие осложнения беременности:
Диагностика цервицита
Диагностическими критериями цервицита при осмотре в зеркалах являются:
При микроскопическом исследовании наблюдается увеличение количества лейкоцитов, также можно обнаружить возбудителей трихомониаза и гонореи.
Однозначными признаками цервицита при вульвоцервикоскопии служат:
Бактериологическое исследование с поверхности шейки матки и заднего свода влагалища позволяет оценить не только соотношение лактофлоры, создающей нормальную кислотность влагалища, но и выявить рост условно-патогенных возбудител ей, таких как кишечные палочки, стрептококки, стафилококки, анаэробные кокки и др. Причём клинически значимым является рост микроорганизмов в колич естве более чем 10 4 КОЕ/мл.
Цитологическое исследование клеточного материала позволяет оценить структуру клеток, характер и уровень их повреждения, а также эффективность лечения в динамике. При длительно текущем воспалении шейки матки в цитограмме преобладают гистиоциты, плазмациты, фибробласты и лимфоидные элементы. При продуктивном воспалении (защитной реакции организма) преобладают клеточные инфильтраты — макрофагальные, г игантоклеточные, плазмоклеточные, лимфоцитарно-моноцитарные. В 40 % случаев цитологическая диагностика позволяет выявить возбудителя заболевания (хламидии, кандиды, трихомонады, цитомегаловирус), более чем в 50 % случаев диагностируется папилломавирус и вирус простого герпеса.
При ультразвуковом исследовании признаками эндоцервицита являются увеличение толщины М-эхо шейки матки более 4 мм и реактивный отёк подэпителиальных о тделов УЗИ. рекомендуется выполнять на 5-7 день менструального цикла.
Следует помнить, что обследование гинекологом и взятие мазков проводятся перед началом менструации или через несколько дней после её окончания: оптимальный срок — пятый день, когда нет мажущих кровянистых выделений. Накануне и в день процедуры не следует использовать вагинальные свечи, тампоны, мази, средства интимной гигиены, поскольку это может стать причиной получения недостоверных данных. Кроме того, необходимо отказаться от спринцевания и воздержаться от половых контактов в течение одного-двух дней до сдачи анализа.
Лечение цервицита
Препараты для лечения цервицита
Главной проблемой лечения цервицита шейки матки являются наличие нескольких возбудителей (микст-инфекции) и устойчивость возбудителей к антибактериальным препаратам. В таких случаях необходимо прибегнуть к приёму комбинации антибиотиков. Конкретные препараты назначает врач.
Помимо лечения пациентки параллельно в обязательном порядке проводится лечение её полового партнёра. Во время терапии необходимо пользоваться барьерной контрацепцией.
Физиотерапия
Кроме того, в ряде случаев назначается физиолечение:
Деструктивные методы лечения цервицита
Прогноз. Профилактика
С целью профилактики воспаления шейки матки рекомендуется:
За дополнение статьи благодарим Антона Ильина — онколога-гинеколога, научного редактора портала «ПроБолезни».