Что означают дрожжи в мазке у женщин
Вагинальный кандидоз
Что такое вагинальный кандидоз? Причины заболевания
Вагинальный кандидоз – это заболевание мочеполового тракта воспалительного характера, обусловленное дрожжеподобными грибами рода Candida.
В большинстве случаев причиной вагинального кандидоза является вид Candida Albicans. Он может успешно размножаться в бескислородной среде и особенно хорошо растет на тканях, в которых содержится большое количество гликогена, в том числе на слизистой женских гениталий. В последнее время врачи все чаще обнаруживают других возбудителей рода кандида, но общая частота их встречаемости не превышает 15-30%.
Симптомы вагинального кандидоза
Классическими признаками вагинального кандидоза являются:
Как правило, дискомфорт усиливается во второй половине дня, а у некоторых женщин перед менструацией. Во время гинекологического осмотра врач обнаруживает отечность и покраснение слизистой половых путей, а также специфические белые или желтовато-белые творожистые густые вагинальные выделения.
При осложненном течении заболевания на коже вульвы и слизистых оболочках, задней спайки и перанальной области появляются трещины; при рецидивирующем кандидозном вульвовагините выражены сухость, атрофичность, лихенификация в области поражения, скудные беловатые вагинальные выделения.
Особенности развития заболевания (патогенез)
Грибки из рода Candida постоянно обитают на коже и слизистых человека. При нормальном иммунитете они не вызывают никаких неприятных симптомов, но при его снижении начинается активное размножение возбудителя. При классическом течении воспаление не выходит за пределы слизистых, но при тяжелой форме он может проникать в подлежащие ткани и кровеносные сосуды, распространяясь таким образом по всему организму.
Классификация
Существует несколько типов классификации вагинального кандидоза. В зависимости от особенностей течения выделяют острую и хроническую (рецидивирующую) формы болезни. В первом случае патология характеризуется яркими симптомами и возникает не чаще четырех раз в год. При хронизации симптоматика, как правило, менее выражена, а само заболевание рецидивирует 4 раза в год и чаще.
В зависимости от наличия осложнений выделяют неосложненный и осложненный вагинальный кандидоз. В первом случае процесс протекает относительно легко и достаточно быстро купируется при подборе адекватной терапии. Как правило, он возникает у женщин, не имеющих дополнительных факторов риска (сахарный диабет, иммунодефицитное состояние различного происхождения).
Осложненная форма вагинального кандидоза характеризуется выраженными признаками, негативным образом влияющими на повседневную жизнь пациентки. Как правило воспаление распространяется на наружные половые органы, провоцирует появление язв и трещин. Такая форма часто рецидивирует.
Локализация патологического процесса позволяет выделить три формы заболевания:
Осложнения
Большинство осложнений вагинального кандидоза связано с распространением воспалительного процесса на расположенные рядом органы и ткани и присоединением бактериального воспаления. Оно возникает на фоне резкого снижения местного иммунитета. Наиболее часто пациентки сталкиваются со следующими проблемами:
Помимо распространения инфекции, вагинальный кандидоз может грозить развитием стеноза (сужения) влагалища. Это состояние возникает при хроническом воспалении, которое приводит к разрастанию рубцовой ткани и сужением просвета органа. Это приводит к значительному затруднению половой жизни.
Вагинальный кандидоз очень опасен для беременных, поскольку без лечения не исключено инфицирование плода, что может привести к его гибели.
В послеродовом периоде у женщин возможно развитие кандидозного эндометрита.
Диагностика
Диагностика вагинального кандидоза начинается со сбора жалоб. Гинеколог уточняет, что беспокоит пациентку, когда и при каких обстоятельствах появились конкретные проблемы, а также какие меры принимались для их устранения и с каким эффектом. Уделяется внимание анамнезу: перенесенным заболеваниям (особенно важны воспаления урогенитального тракта, ЗППП), количеству беременностей и родов, количеству половых партнеров и т.п.
Следующий этап диагностики – это осмотр на гинекологическом кресле, в ходе которого врач выявляет характерные изменения: отечность, покраснения, выделения и налет. При нанесении на ткани раствора Люголя на них визуализируются белые точки, напоминающие манку, что является характерным признаком заболевания. Для подтверждения диагноза врач назначает:
При необходимости (например, при рецидивирующем течении заболевания) проводятся тесты на выявление факторов риска: повышенный уровень глюкозы крови, иммунодефицит и т.п.
Лечение вагинального кандидоза
Специфическое лечение, направленное на устранение вагинального кандидоза, проводится только после выявления возбудителя и при наличии у пациентки признаков заболевания. Основой терапии являются специфические противогрибковые средства: нистатин, клотримазол, кетоконазол, флуконазол, нитрофунгин и другие. Конкретный препарат, его доза, кратность приема и длительность курса подбираются в индивидуальном порядке в зависимости от особенностей течения заболевания, наличия сопутствующих патологий и других факторов.
Если речь идет об остром неосложненном процессе, препараты назначаются в местной форме в виде свечей, вагинальных таблеток или кремов. Они вводятся непосредственно в половые пути, где останавливают активное размножение возбудителя.
При наличии осложнений, а также при хроническом течении заболевания используются препараты системного действия в виде таблеток для приема внутрь. Схема применения подбирается в индивидуальном порядке.
До полного устранения проявлений вагинального кандидоза необходимо соблюдать половой покой, чтобы минимизировать травмирование воспаленных стенок половых путей. При хроническом течении необходимо использовать презервативы. Эффективность терапии оценивается через 14 дней после начала лечения.
Прогноз и профилактика
Чтобы полностью вылечить вагинальный кандидоз, необходимо как своевременно обратиться к врачу, так и выполнять все его рекомендации. Противогрибковые препараты продаются в аптеках без рецепта, но самодеятельность в этом случае не только неэффективна, но и опасна. Только специалист может правильно подобрать необходимые средства, определить особенности их приема, а также проконтролировать действие лекарств.
Важно понимать, что намного проще предупредить вагинальный кандидоз, чем лечить его. Чтобы минимизировать риск развития заболевания, необходимо придерживаться следующих правил:
Вагинальный кандидоз – это неприятное заболевание, которое вполне можно предупредить, а при необходимости – быстро вылечить. Главное своевременно обратиться к врачу и выполнять все его рекомендации.
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 14 лет.
Определение болезни. Причины заболевания
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
Патогенез вагинального кандидоза
Основные этапы патогенеза:
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
Дифференциальную диагностику проводят со следующими заболеваниями:
Лечение вагинального кандидоза
Существуют различные группы препаратов для лечения вагинального кандидоза:
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
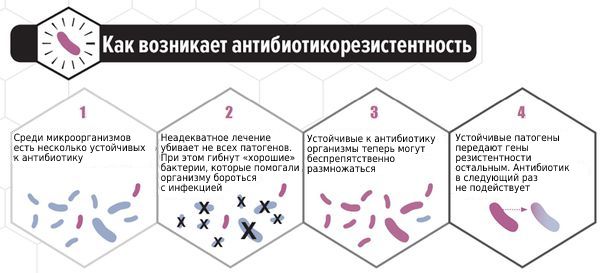
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Для профилактики кандидозного вагинита рекомендуется:
Микозы влагалища. Причины. Как избежать инфекции
Грибковая инфекция влагалища — это результат нарушения баланса бактериальной флоры. Причиной обычно является инфицирование грибами рода Candida albicans.
Симптомы микоза следующие: выделения из влагалища серого цвета, зуд и жжение интимных зон.
Лечение заключается в применении противогрибковых препаратов. В комплексном лечении и для профилактики используются гинекологические пробиотики.
Возбудитель заболевания и группы риска
К грибковым инфекциям влагалища у женщин в большинстве случаев относятся грибковые поражения и стригущий лишай вульвы. Наиболее распространенный патоген, вызывающий это заболевание — грибок под названием Candida albicans. Поэтому грибковые инфекции определяются как кандидозы. Микозы влагалища могут вызвать также и другие виды рода Candida.
Возникновение дерматофитов во влагалище относится к редким случаям, скорее всего, это результат внешнего загрязнения.
От грибка влагалища и вульвы, по крайней мере раз в жизни, страдает около 70% женщин. Существуют группы лиц, которые более предрасположены к возникновению кандидоза. К ним относятся: женщины, после антибиотикотерапии, лечения стероидами, беременные женщины (зуд влагалища при беременности).
Также подвержены заболеванию дамы, принимающие препараты гормонов и их производные, а также пациентки с гормональными дисфункциями. Часто бывает, что рецидивирующие грибковые инфекции влагалища являются одним из первых сигналов, указывающих на диабет.
Молочница влагалища – каковы причины?
Основной причиной микоза влагалища (кандидоза) является нарушение баланса бактериальной флоры влагалища. Когда меняются пропорции микроорганизмов, обитающих во влагалище, создаются благоприятные условия для развития грибков рода Candida.
Стоит отметить, что они находятся во влагалище в нормальных условиях и не являются патогенами, полученной из внешней среды. Их чрезмерное развитие происходит в случае нарушения равновесия флоры микроорганизмов.
Симптомы заболевания у женщин и мужчин
Симптомы микоза влагалища, как правило, протекают довольно тяжело. Проявления заболевания довольно типичны. Женщину беспокоят выделения из влагалища, белого или сероватого цвета.
Выделения из влагалища появляются с разной интенсивностью. У некоторых женщин симптомы могут быть незначительные, а выделения из влагалища почти отсутствуют. А у других, особенно беременных, они выраженные, причиняют сильное беспокойство, объем выделений из влагалища может быть довольно большим.
Еще одним характерным признаком является зуд в области влагалища и вульвы. Жжение и зуд интимных зон очень раздражает. Кроме того, происходит изменения эпителия, пораженные участки развиваются в преддверии и самом влагалище.
В случае грибкового поражения у мужчин развиваются следующие симптомы: хлопьевидные выделения из крайней плоти, покраснение, зуд, жжение, отечность, высыпания в виде пузырьков на головке полового члена.
Лечение молочницы влагалища
Основным элементом лечения микотического заражения влагалища и вульвы является использование противогрибковых препаратов. Рекомендуется терапия не только самой женщине, но и ее партнеру.
Полностью избавиться от грибов Candida во влагалище не возможно. Задача лечения микоза влагалища — только снять симптомы. Самое доступное лекарство от грибка во влагалище — клотримазол. Он активен против дрожжеподобных и диморфных грибов, дерматофитов, некоторых возбудителей лишая, эритразмы, Trichomonas vaginalis (в больших концентрациях).
Для лечения доступны вагинальные таблетки (на ночь в течение 6 дней) и крем которым можно смазывать вульву. Крем назначается партнеру: смазывать головку полового члена нужно два раза в день минимум 1-2 недели.
Применяются также препараты, которые содержат эконазол. Эконазол активен в отношении большого числа штаммов микроорганизмов: грибов рода Candida, плесневых грибов, всех дерматофитов, коринебактерий. Торговое название — Гино-певарил. Более удобен в применении. Свечи 150 мг применяют на ночь три дня, иногда лечение продлевают или повторяют через 10 дней.
В случае рецидивирующих микозов применяют пероральную терапию — флуконазол, итраконазол.
Беременным женщинам рекомендуется применение препаратов местного действия, пероральные препараты не используют. Часто назначаются препараты клотримазола (со II триместра). Также применяется натамицин (свечи Пимафуцин 100 мг, 3-6 дней).
Любые препараты самостоятельно использовать, тем более при беременности запрещено. У каждого лекарства есть свой спектр действия, то есть он действует против определенных возбудителей. Установить конкретный патогенный микроорганизм, который вызвал грибковое заболевание, может только врач по результатам анализов.
Самолечение не принесет положительных результатов, так как никакие народные средства от грибка влагалища не помогают. Тем более агрессивные. Спринцевание раствором марганцовки закончится ожогом слизистой. Применение чеснока внутрь влагалища грозит развитием раздражения и ожога.
У всех “самодельных” препаратов отсутствует стерильность, их применение приведет к еще большему заражению, присоединению к грибковому заболеванию бактериального заражения. Риск повреждения слизистой влагалища и шейки грозит развитием патологических образований клеток, в том числе злокачественных.
Как предотвратить грибковое поражение влагалища?
В профилактике микозов влагалища важным элементом борьбы является профилактика ее рецидивов. В этом случае необходимо позаботиться о соответствующей гигиене интимных органов. Однако не рекомендуется чрезмерная забота о чистоте, это может нарушить естественную флору влагалища. Например, могут навредить: спринцевание, орошение, промывание влагалища.
Используемые средства для мытья, не должны содержать агрессивных реагентов, раздражителей, парфюмерных отдушек. Рекомендуется натуральный и нейтральный состав.
Во время подмывания направляйте руку от уретры к анусу, а не наоборот.
Не носите слишком узкое и тесное нижнее белье.
Может способствовать развитию микозов использование общественных бассейнов, джакузи и т. д., поэтому избегайте их посещения, особенно во время лечения.
Одна из важнейших профилактических мер — применение гинекологических пробиотиков. Они доступны в виде таблеток для приема внутрь и в качестве вагинальных свечей и капсул. Наибольший эффект можно получить от вагинального применения таких препаратов.
Но пробиотики от грибка влагалища, содержащие палочки молочной кислоты, не могут выступать как самостоятельное лечение. Такие препараты должны использоваться в комплексе с противогрибковыми средствами и другими препаратами, подобранными гинекологом. В этом случае они помогают восстановить естественный состав флоры и поддерживают нужный уровень pH влагалища.
Что такое дрожжевая инфекция?
У большинства здоровых женщин во влагалище есть дрожжи. Но иногда дрожжи растут слишком сильно и приводят к инфекции. Дрожжевые инфекции могут быть очень раздражающими и неприятными.
Что вызывает дрожжевые инфекции?
Вагинальная дрожжевая инфекция, которую также иногда называют вульвовагинальным кандидозом, возникает, когда здоровые дрожжи, которые обычно живут во влагалище, выходят из-под контроля. Это часто приводит к зуду и другим раздражающим симптомам. Медицинское название для дрожжевой инфекции — «кандидоз», потому что они обычно вызваны типом дрожжей, называемых кандида.
При снижении иммунитета, нормальные дрожжи, которые живут во влагалище, могут вырасти слишком сильно и привести к инфекции. Причины, которые могут вызвать изменения в среде Вашего влагалища:
Дрожжевые инфекции могут происходить и на пенисах и мошонках, но не так часто. Они могут вызвать покраснение и раздражение на Вашем половом члене или мошонке.
Дрожжевые инфекции не являются STD (это инфекции, которые передаются от одного человека к другому во время вагинального, анального и орального секса). Они не заразны и не могут передаваться другому человеку во время секса. Но половой контакт иногда приводит к дрожжевым инфекциям — химический состав Вашего организма может реагировать на естественные генитальные дрожжи другого человека и бактерии, которые вызывают рост дрожжей.
Люди также могут заразиться дрожжевой инфекцией во рту, горле или языке — это называется «дрозд».
Каковы симптомы дрожжевой инфекции?
Дрожжевые инфекции часто вызывают творожные, белые, комковатые выделения из влагалища, которые обычно не пахнут (или пахнут лишь немного иначе, чем обычно).
Как лечить дрожжевые инфекции?
Дрожжевые инфекции обычно можно легко вылечить за несколько дней с помощью противогрибкового препарата. Вы можете приобрести лечебные кремы или суппозитории от дрожжевых инфекций.
Обязательно следуйте инструкциям и применяйте все лекарства, даже если Ваши симптомы исчезнут до того, как Вы закончите. Вы также можете лечить дрожжевые инфекции одной таблеткой (дифлюкан или флуконазол). Нужен рецепт от врача, чтобы получить таблетку против дрожжевой инфекции.
Не занимайтесь вагинальным или оральным сексом, пока не закончите лечение, и инфекция не пройдет. Трение от секса может вызывать больше раздражения или затруднить лечение. Некоторые лекарства, которые вы используете во влагалище, содержат масло, которое может привести к разрыву презервативов.
Даже если дрожжевые инфекции могут быть очень зудящими, постарайтесь не расчесывать место зуда. Это может усугубить раздражение или вызвать расчесы на коже, через которые могут распространяться микробы и приводить к большему количеству инфекций. Существуют безрецептурные кремы, которые можно использовать на вульве, чтобы успокоить раздражение. Ваш врач также может дать Вам советы по облегчению жжения и зуда.