Что означает слово парабульбарно
Парабульбарное введение препарата
Иногда различные заболевания органа зрения вынуждают вводить лекарственные вещества нестандартными методами, которые обеспечивают высокую биодоступность и целенаправленность действия. Одним из таких способов является парабульбарное введение – это крайне сложная манипуляция, целью которой является попадание препарата в клетчатку, окружающую ткани глазного яблока. Процедура чрезвычайно болезненна и имеет значительный набор осложнений и побочных реакций.
Парабульбарное введение: что это значит
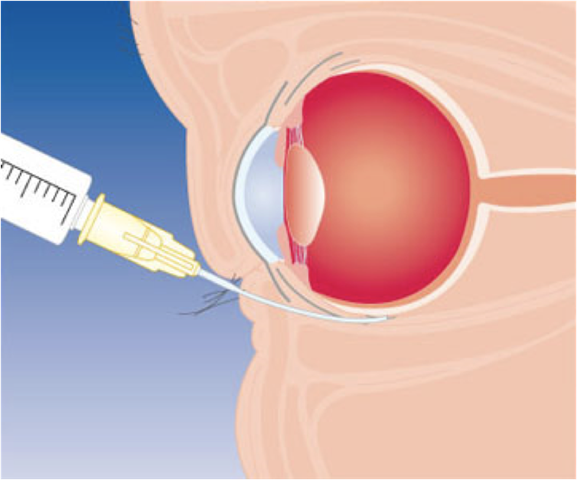
Парабульбарная инъекция медицинского препарата – это инъекция, выполняемая в области тканей нижнего века в клетчатку, которая заполняет пространство между капсулой глазного яблока и надкостницы лицевого отдела скелета. Медицинская манипуляция предполагает доставку лекарственного средства на глубину от 8 до 12 мм.
Как правило, такой способ проводится для обезболивания тканей, окружающих глазное яблоко (в клетчаточном пространстве проходит большое число нервных окончаний). К числу основных показаний следует отнести:
При инфекционно-воспалительных и аутоиммунных патологиях, при которых в процесс вовлекается орган зрения, параорбитальный путь введения медикаментов позволяет повысить концентрацию активного вещества (гормоны, антибиотики) в тканях глаза без нарушения их целостности.
Техника выполнения
Процедура должна выполняться только квалифицированным специалистом, так как она представляет большие сложности. Часто развиваются осложнения и побочные реакции. Ниже рассмотрена два основных варианта проведения инъекции.
Способ № 1
Способ № 2
Осложнения парабульбарных инъекций
Несмотря на простоту исполнения, метод отличается наличием большого числа побочных действий и осложнений, которые не обязательно вызываются ятрогенными причинами.
Основными нежелательными реакциями являются:
К числу самых частых осложнений относят:
При развитии любых осложнений следует срочно обратиться к специалисту для получения (возможно неотложной) помощи. Каждое описанное состояние может привести к полной потере зрительных функций.
Используемые лекарства
Подобным способом может вводиться большой перечень лекарственных препаратов. Ниже представлены самые популярные представители.
| Наименование лекарственного средства | Фармакологическая группа |
| Новокаин 1-2% | Местный анестетик |
| Тетракаин 1% | Местный анестетик |
| Оксибутрокаин 0,4% | Местный анестетик |
| Пропракаин 0,5% | Местный анестетик |
| Полудан 100 ЕД | Противовирусное средство |
| Милдронат 10% | Метаболическое средство |
| Оксициллин 6,6% | Антибактериальный препарат |
| Цефазолин 5-10% | Антибактериальный препарат |
Перед введением лекарственного средства необходимо ознакомиться с перечнем побочных действий и аллергическим анамнезом, чтобы избежать нежелательных реакций.
Таким образом, парабульбарное введение растворов лекарственных средств обеспечивает быструю доставку препаратов к тканям, окружающим орган зрения. Процедура имеет большой набор показаний и противопоказаний, побочных действий и осложнений, а также требует предварительного обследования.
Парабульбарные инъекции
Выполнение
Парабульбарные инъекции – это достаточно болезненная инъекция, при которой иглу вводят на глубину до 1 сантиметр в направлении экватора глаза, в клетчатку, окружающую глазное яблоко. Такой метод введения лекарства применяется лишь в случае острой необходимости. Стоит также отметить, что данную процедуру проводит только квалифицированный врач-офтальмолог.
Когда назначается
Парабульбарное введение – способ введения лекарственных веществ, который, как правило, выполняют для анестезии при операциях на глазах. Это метод обезболивания необходимого участка путем снижения чувствительности нервных рецепторов, что достигается введением 0,5% раствор лидокаина и гиалуронидазы.
В Московской Глазной Клинике можно пройти полное диагностическое обследование и получить рекомендации по самым эффективным методам лечения. Комплексное обследование пациента (включающее в себя такие методы как проверка остроты зрения, биомикроскопия, авторефрактометрия, офтальмоскопия с узким зрачком, пневмотонометрия) составляет 3500 рублей.
Стоимость выполнения парабульбарной инъекции в Клинике составляет 1300 рублей (без стоимости препарата).
Окончательная стоимость лечения определяется индивидуально и зависит от конкретного диагноза, стадии заболевания, имеющихся на руках анализов и т.д.
Узнать стоимость той или иной процедуры можно, обратившись по телефону 8 (800) 777-38-81 и 8 (499) 322-36-36 или онлайн на сайте, также в разделе «Цены».
Особенности
Стоит указать, что парабульбарное введение применяют не только для обезболивания, но и в лечебных целях. Подобные инъекции назначают при воспалениях переднего либо заднего отрезков глаза, при нейроретинитах, кератитах, иридоциклитах, склеритах.
Особенностями выполняемой процедуры считается:
Проводимые исследования выявили, что при парабульбарных инъекциях в сравнении с подкожными, внутримышечными и внутривенными способами введения антибактериальных препаратов и стероидов, содержание лекарственных веществ в стекловидном теле особенно велико.
Возможные осложнения
Процедура парабульбарной инъекции достаточно сложна и может угрожать развитием следующих патологических состояний:
Наши преимущества
В Клинике ведут прием ведущие отечественные специалисты, имеющие чрезвычайно широкий практический опыт. Так, в клинике консультирует хирург высшей категории Фоменко Наталия Ивановна. Благодаря профессионализму врачей и применению современных технологий МГК гарантирует лучший результат лечения и возвращение зрения. Обращаясь в «Московскую Глазную Клинику», вы получите быструю и точную диагностику и эффективное лечение.
Специалисты нашей офтальмологической клиники выполняют любые виды парабульбарных инъекций. А техническое оснащение позволяет осуществлять качественную диагностику и последующий мониторинг проведенного лечения.
Субконъюнктивальная, парабульбарная, ретробульбарная инъекции
 | Как известно, офтальмолог в своей практике проводит лечение распространенных заболеваний при помощи глазных капель. |
Но глазные капли обладают весьма ограниченным действием, концентрация лекарственного препарата невелика, а вероятность проникновения препарата к глубинным структурам глаза (сетчатке, зрительному нерву) сводится к нулю.
В острых ситуациях, угрожающих полной потерей зрительной функции, для достижения эффекта применяются более действенные меры, требующие определенных навыков и опыта врача офтальмолога.
При простом закапывании капель в глаза, лекарство довольно быстро вымывается слёзной жидкостью. А при лечении интраокулярных заболеваний требуется более длительный контакт препарата с тканями глаза. Кроме того некоторые препараты могут оказывать негативное влияние на роговицу глаза. Поэтому при заболеваниях воспалительного и дистрофического характера необходимо вводить лекарство при помощи субконъюнктивальной инъекции (под конъюнктиву глаза).
В качестве препаратов, вводимых субконъюктивально могут выступать антибиотики, обезболивающие или гормональные средства, антиоксиданты, стимуляторы метаболизма и др. Введение осуществляют при помощи обычного инсулинового шприца. Проводить такие манипуляции имеет право только врач.
Перед проведением процедуры производится обезболивание при помощи троекратного закапывания в глаз растворов инокаина. После этого препараты вводят под коньюктиву глазного яблока.
Подконъюнктивально вводятся стероиды (гормональные препараты, антибиотики, сосудистые средства).
Так как инъекция болезненна, предварительно в глаза закапывают капли для анестезии, либо вводят некоторое количество анестетика.
При ряде заболеваний органов зрения возникает необходимость введения лекарственных препаратов под глазное яблоко. Для осуществления такого доступа существует два варианта инъекций: субконъюнктивальная и парабульбарная инъекция. Выбор метода введения лекарства остаётся за лечащим врачом.
При парабульбарной инъекции игла шприца вводится сквозь кожу нижнего века, непосредственно под глазное яблоко. Одноразовым шприцем в наружный край нижнего века проводится тонкая игла и продвигается на глубину примерно 1 см к задней стенке глазного яблока, куда и вводится лекарственное средство.
Мы работаем 7 дней в неделю с 8:00 до 20:00.
Имеются противопоказания. Ознакомьтесь с инструкцией или проконсультируйтесь у специалиста.
Методы введения лекарственных средств
28 Окт Методы введения лекарственных средств
Наиболее часто для лечения различных заболеваний глаз лекарственные средства вводятся местно в конъюнктивальный мешок в виде глазных капель или мазей.
Глазные капли (растворы, суспензии) и мази (гели), глазные лекарственные пленки (ГЛП) являются специально разработанными для применения в офтальмологии формами лекарственных средств.
В их состав, помимо активного вещества, оказывающего лечебное действие, входят различные вспомогательные (неактивные) компоненты, которые необходимы для сохранения стабильности лекарственной формы. Однако следует помнить, что вспомогательные вещества могут выступать в роли аллергенов и оказывать негативное воздействие на ткани глазного яблока и его придатков.
Для угнетения роста микрофлоры при загрязнении препарата используются консерванты. Все консерванты оказывают различной степени выраженности токсическое воздействие на эпителий роговицы и конъюнктивы.
У пациентов с дистрофическими и аллергическими заболеваниями роговицы, конъюнктивы и у детей лучше использовать препараты, не содержащие консервантов (например: фирма Santen Оу, Финляндия, выпускает раствор кромогликата натрия [МНН] в тюбик-капельницах по 0,25 мл, предназначенных для однократного применения под торговым названием «Лекролин»).
В качестве консервантов наиболее часто используются следующие вещества: бензалкония хлорид (0.005-0,01%), фенилэтиловыи спирт (0,5%), бензетония хлорид, хлоргексидин (0,005—0,01%), цетилпиридинум хлорид, бензоат, хлоробутанол (0,5%), пропионат, борная кислом (до 2%), ртутные консерванты — фенилртути нитрат (ацетат, борат) 0,001-0,004%, тиомерсал — 0,002%.
Следует от метить, что в современной фармацевтике все реже применяются ртутные консерванты, борная кислота и бораты. Наиболее удобными и безопасными консервантами в настоящий момент являются бензалкопия хлорид, хлорбутанол и хлоргексидин. Изменяется не только спектр используемых консервантов, но и их концентрации. В последние годы используются более низкие концентрации. Снижение концентрации достигается за счет комбинированного использования нескольких консервантов.
Для уменьшения скорости выведения препарата из конъюнктивального мешка используются вещества, увеличивающие вязкость (пролонгаторы). С этой целью используют следующие вещества: карбоксиметилцеллюлоза, декстран 70, гидроксиэтилцеллюлоза, метилцеллюлоза, гидроксипропилметилцеллюлоза, желатин, глицерин, пропиленгликоль, поливиниловый спирт, повидон.
В зависимости от используемых вспомогательных веществ или носителей время действия 1 капли различно. Наиболее короткое действие у водных растворов, более длительное при использовании растворов вискоактивных веществ, максимальное — у гелиевых растворов. Например, однократная инстилляция водного раствора пилокарпина [МНН] действует 4—6 ч, пролонгированного раствора на метил целлюлозе — 8 ч, гелиевого раствора — около 12 ч.
Для предотвращения распада активного вещества, входящего в состав препарата, под воздействием кислорода воздуха используют антиоксиданты (бисульфит, ЭДТА, метабисульфит, тиосульфат).
Кислотность слезы человека в норме находится в пределах от 7,14 до 7,82. Способность веществ проникать через роговицу в переднюю камеру в значительной степени зависит от степени их ионизации, которая определяется pH раствора. Кислотность раствора влияет не только на особенности кинетики препарата, но и на его переносимость. Если pH вводимого раствора значительно отличается от pH слезы, у человека возникает чувство дискомфорта (жжение, зуд и т.д.). Поэтому для поддержания pH лекарственной формы в пределах 6—8 применяются различные буферные системы. С этой целью используются следующие вещества: борная кислота, борат, тетраборат, цитрат, карбонат.
На глазную кинетику лекарственных веществ оказывает влияние тоничность вводимой капли раствора по отношению к слезе. Лучшей абсорбцией обладают гипотоничные или изотоничные препараты. Как и кислотность, тоничность раствора влияет на переносимость препарата. Значительное отклонение осмотического давления в калле раствора от его уровня в слезе вызовет чувство дискомфорта (сухость или, наоборот, слезотечение и т.д.). Для обеспечения изотоничности препарата со слезной пленкой и поддержания осмотического давления в пределах 305 mOsm/л используются различные осмотические средства: декстран 40 и 70, декстроза, глицерин, пропиленгликоль.
Таким образом, эффективность лечения зависит не только от активного вещества, но и от других ингредиентов, входящих в препарат и обуславливающих его индивидуальную переносимость. Каждая фирма имеет свою формулу препарата. Если при закапывании препарата возникает выраженное жжение, то оно сопровождается слезотечением и увеличением частоты миганий, что приведет к ускорению вымывания препарата из слезы и снижению его эффективности.
Эффективность проводимой терапии зависит и от объема закапываемой капли препарата. Исследования, проведенные различными авторами, показали, что терапевтическое действие капли объемом 5 мкл соответствует 1/2 максимальной эффективности. В полной мере терапевтическое действие развивается при применении капли, объем которой находится в пределах от 10 до 20 мкл. При этом увеличение объема капли более 20 мкл не приводит к повышению эффективности. Таким образом, наиболее оправданным является объем капли в пределах 20 мкл. Поэтому рационально использовать специальные флаконы-капельницы, которые четко дозируют объем вводимой капли препарата (например, в таких флаконах фирма Pharmacia, Швеция, выпускает препарат «Ксалатан»),
При применении глазных лекарственных форм возможно развитие побочных эффектов общего характера, которые связаны с реабсорбцией действующего вещества в системный кровоток через коньюнктивальные сосуды, сосуды радужной оболочки, слизистой носа. Степень выраженности системных побочных эффектов может существенно варьировать в зависимости от индивидуальной чувствительности больного и его возраста.
Например, инстилляция 1 капли 1% раствора атропина сульфата [МНН] у детей вызовет не только мидриаз и циклоплегию, по может также привести к гипертермии, тахикардии, сухости во рту.
Большинство глазных капель и мазей противопоказано применять во время ношения мягких контактных линз (МКЛ) из-за опасности кумуляции как активного компонента, так и консервантов, входящих в состав препарата.
В случае если пациент продолжает использовать МКЛ, то его следует предупредить, что он должен снимать МКЛ перед закапыванием препарата и может их одеть вновь не ранее, чем через 20-30 мин. Глазные же мази в таком случае следует использовать только на ночь во время ночного перерыва в ношении контактных линз.
При назначении двух и более различных видов капель следует помнить о том, что при закапывании второго препарата через 30 с после первого его лечебный эффект снижается на 45%. Поэтому для предотвращения разведения и вымывания предварительно введенных капель интервал между инстилляциями должен быть не меньше 10—15 мин. Оптимальный перерыв между закапываниями составляет 30 мин.
Врач обязан не только назначить препарат, но и научить больного правильно пользоваться глазными каплями и мазями, и осуществлять контроль за выполнением назначений.
В последние годы как в отечественной, так и в зарубежной литературе довольно часто используются такие термины, как комплаентность (complace) и некомплаентность (non complace) пациента. Комллаентность — это соблюдение пациентом всех рекомендаций врача относительно режима применения лекарственных препаратов, правил их использования и ограничений (пищевых и физических), связанных с заболеванием. При некоторых заболеваниях вначале человек не испытывает никакого дискомфорта, связанного с болезнью. Его не беспокоят боль и ухудшение зрения. В то же время назначенное лечение и необходимость регулярного посещения врача изменяет привычный для него режим жизни. Для того, чтобы повысить комллаентность пациентов, врачу необходимо объяснить серьезность заболевания, а также научить больного правильно закапывать глазные капли и закладывать за нижнее веко глазные мази.
Правила закапывания глазных капель
Рис. 1. методика закапывания глазных капель (по данным М. В. Shields).
Правила закладывания глазных мазей
Рис. 2. Методика закладывания глазных мазей (по данным J.D. Bartlett).
Частота применения глазных препаратов различна. При острых инфекционных заболеваниях глаза (бактериальный конъюнктивит) частота закапывания может доходить до 8—12 раз в день, при хронических процессах (глаукома) максимальный режим не должен превышать 2-3 инстилляций в день.
Глазные мази закладываются, как правило, 1-2 раза в день. Не рекомендуется использовать глазную мазь в раннем послеоперационном периоде при впутриполостных вмешательствах и при проникающих ранениях глазного яблока.
Общие требования к годности фабрично изготовленных капель — 2-3 года при условии хранения при комнатной температуре вне воздействия прямого солнечного света. После первого открывания флакона — срок использования препарата не должен превышать 1 мес.
Глазные мази имеют срок годности, в среднем, около 3 лет при тех же условиях хранения.
Для того чтобы увеличить количество препарата, поступающего в глаз, используют методику форсированных инстилляций. Для этого проводят шестикратное закапывание глазных капель с интервалом 10 мин в течение часа. Эффективность форсированных инстилляций соответствует субконъюнктивальной инъекции.
Дополнительным путем введения является использование периокулярных инъекций ( субконьюнктивальные, парабульбарные и ретробульбарные инъекции)
Рис. 3. Субконъюнктивальная инъекция.
Парабульбарная инъекция (1-й способ)
Рис. 4. Парабульбарная инъекция (1-й способ).
В особых случаях вводят лекарственные средства непосредственно в полость глаза (в переднюю камеру или в стекловидное тело). Введение проводят в условиях операционной во время полостной операции или как самостоятельное вмешательство. Как правило, объем вводимого препарата не превышает 0,2—0,3 мл. В переднюю камеру раствор препарата вводят через парацентез.
Лекарственные препараты могут также вводиться с помощью фоно-или электрофореза.
При электрофорезе лекарственные вещества вводятся в организм через неповрежденную поверхность кожи или слизистой с помощью постоянного тока. Количество вводимого вещества дозируют изменяя размер электродов, концентрацию раствора, силу тока и продолжительность процедуры. Вещества вводятся с положительного или отрицательного электродов (иногда с обоих электродов) в зависимости от заряженности молекулы лекарственного вещества.
Электрофорез проводят ежедневно, при необходимости можно проводить несколько процедур в течение дня с интервалом в 2—3 ч. Курс лечения включает 10—25 процедур. Повторный курс лечения следует проводить через 2—3 мес, детям — через 1,5-2 мес. Электрофорез можно сочетать с фонофорезом, УВЧ-терапией и диадинамотерапией.
Электрофорез применяется для лечения воспалительных, ишемических и дистрофических процессов в тканях глаза, кровоизлияний и травм органа зрения.
Для лечения заболеваний глаз применяются внутримышечные и внутривенные инъекции и инфузии, а также пероральное введение препаратов (таким образом, вводятся антибиотики, кортикостероиды, плазмозамещающие растворы, вазоактивные препараты и др.).
Статья из книги: Офтальмофармакология. Руководство для врачей | Е.А. Егоров, Ю.С. Астахов, Т.В. Ставицкая
Что такое парабульбарное введение милдроната
В офтальмологии осуществляют такой тип инъекций как парабульбарное введение, что это за процедура и как она осуществляется непосвященному понять сложно. Парабульбарное введение – инъекция, которую высококвалифицированный врач проводит в нижнее веко под глаз. Таким способом доставляют в офтальмологии обезболивающее средство или другой препарат, действующий на орган зрения или весь организм. Проводят при операциях или в терапии. Выделяют особенности введения, так как из-за болезненности иногда возникают осложнения. Значение инъекций состоит в том, чтобы восстановить работу организма, вернуть энергию, доставить лекарство к глазу.
Особенности и возможные осложнения
Так как глаза очень чувствительный орган, процедура почти всегда проходит болезненно и с некоторыми особенностями:
Даже офтальмологам с большим опытом сложно провести эту процедуру. Ее назначают только тогда, когда нужна срочная операция или непосредственно после нее. Процесс редко используют в терапии без прямых показаний, потому что он вызывает следующие осложнения и последствия:
Осложнения связывают с травмой глаз, поэтому иглу с лекарством вводит только врач высокой категории. Неаккуратное введение иглы приводит к возникновению боли и даже полной потере сознания.
Ход процедуры и в каких случаях ее назначают
Парабульбарные инъекции – мучительный процесс, при котором врач вводит иглу внутрь нижнего века на глубину до 1 см в глазную клетчатку. Риск травмировать глазное яблоко высокий, поэтому иголку с препаратом вводят только сведущие офтальмологи высшей категории и при крайней необходимости.
Подконъюнктивальные и парабульбарные инъекции показаны для лечения заболеваний и травм переднего отдела глаза:
Ретробульбарные уколы назначают при патологии заднего отдела:
Парабульбарное введение определяют тогда, когда нужно оперативное вмешательство врача в глазную область. В клетчатку вводят анестезию, лекарство снижает восприимчивость нервных окончаний. В основном раствор для процедуры содержит лидокаин 0,5% и гиалуронидазу.
Перед выполнением инъекции врач тщательно вымывает руки, чтобы не занести инфекцию. Пациент усаживается в удобное положение, и врач закапывает в глаз анестетик, без которого сложно вынести боль от инъекции. Через 5 минут можно начинать процедуру. Врач оттягивает нижнее веко, внешний уголок глаза протирает ваткой с этиловым спиртом. Затем офтальмолог вводит иглу, предварительно затупив ее. Если игла натыкается на препятствие, и ее тяжело вводить дальше, врач сразу оттягивает шприц назад. Максимальная доза медикамента – 2 мл. После укола пациент прижимает плотно пушками пальцев место ввода иглы ваткой со спиртом на 2-3 минуты.
Процедуру проводят инсулиновым шприцем с максимально тонкой по диаметру иглой.
Другие методы как ввести лекарства
Офтальмологи выделяют следующие способы внедрения медикаментов в клетчатку глаза:
Ретробульбарные инъекции схожи с парабульбарными, только иглу вводят сбоку на 4-5 мм за пределы глазного яблока. Этот вид процедуры еще мучительнее, поэтому его проводят только после внедрения обезболивающего. При этом способе введения лекарства офтальмолог рискует повредить прилегающие сосуды.
Субконъюнктивальные процедуры – введение медикамента под глаз, в конъюнктиву. Перед процедурой обезболивают место тонкой инсулиновой иглой.
Детям такие процедуры не назначают, потому что от человека требуют полной неподвижности и четкого выполнения команд врача. Ребенок не усидит на месте, может дернуться во время укола, поэтому повышается риск повреждения глаза.
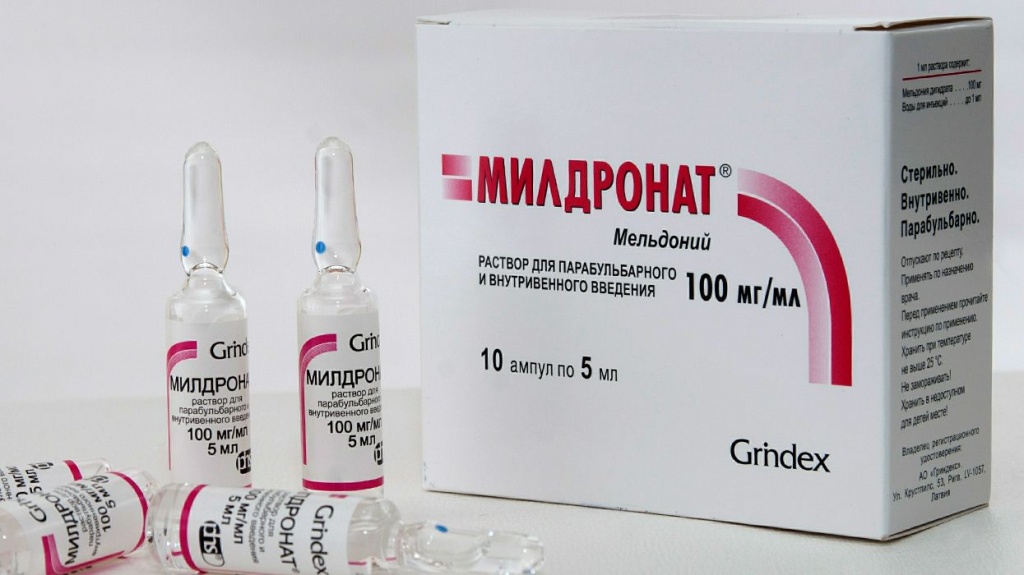
Отличие парабульбарной инъекции на примере «Милдроната»
Кроме обезболивающего парабульбарным способом вводят еще и такой медикамент как «Милдронат». Этот препарат ускоряет метаболизм клеток в тканях и дает больше энергии. После применения пациенты замечают, что они лучше переносят зрительные нагрузки, организм восстанавливаются в разы быстрее. Парабульбарное введение Милдроната назначают при следующих симптомах:
Парабульбарно вводят медикамент, в 1 мл которого находится 100 мг активного компонента – мельдония. Этот раствор выглядит как прозрачная жидкость. «Милдронат» продают сразу в ампулах по 5 мл.
Олимпийский комитет причислил препарат с содержанием мельдония к запрещенным для спортсменов.
Раствор для инъекций
Милдронат вкалывают следующими способами:
Препарат, внедряемый в вену, сразу поступает в кровь и начинает свое действие. При внутримышечном введении активные компоненты распространяются по клеткам тканей, дольше усваиваются и дольше накапливаются. Парабульбарным методом медикамент сразу доставляют к органу через клетчатку глаза.
Ампулу с раствором, которую открыли раньше, выбрасывают, потому что лекарство в ней уже не пригодно для лечения. Перед открытием ампулу осматривают, чтобы в ней не оказались хлопья, мутный осадок. Только чистую жидкость без визуальных следов примесей применяют для лечения.
Внутримышечные уколы делают самостоятельно, а парабульбарные и внутривенные только у квалифицированного врача. Но введение в мышцу не настолько эффективно, а в некоторых случаях оказывается опасным. Поэтому уколы заменяют таблетками-капсулами для приема внутрь.
Почему нельзя вводить препарат внутримышечно
Только врач делает выбор, каким способом внедрять медикамент в клетчатку глаза. Но в инструкциях к «Милдронату» указывают, что введение лекарства внутримышечным способом вызывает раздражение, боль и даже аллергию. К тому же, производитель допускает возможность снижения эффективности препарата. Ее приравнивают к капсульному приему лекарства.
Внутримышечно препарат вводят только в тех случаях, когда состояние пациента не требует быстрых оперативных вмешательств. Этот способ рекомендуют тем, у кого хронические сердечно-сосудистые и цереброваскулярные заболевания.
Действие препарата
Когда активное вещество попадает в кровь, начинается его действие. Средство улучшает кровоток в мозге, поддерживает функциональность миокарда, усиливает сокращения сердца. Благодаря этому содержание карнитина приходит в норму. Карнитин выполняет полезные для клеток функции. Но при недостатке кислорода фермент образует вредные соединения, которые нарушают метаболизм. Активные компоненты замедляют эти процессы и восстанавливают нормальную работу метаболизма.
Из крови компоненты «Милдроната» переходят в ткани. Там активное вещество:
Препарат применяют в тех случаях, когда нужно вылечить хронический алкоголизм. Он убирает нарушения в работе органов, избавляет от приступов стенокардии. Функциональность сердца приходит в норму. Поэтому лекарством лечат инсульты и сердечные болезни.
Внутривенное введение средства не вызывает осложнений или побочных реакций. Организм хорошо переносит эту процедуру, но при внутримышечном введении эффективность препарата не такая высокая.
Противопоказания
У Милдроната не так много противопоказаний. Врачи не рекомендуют применять его только:
Люди, страдающие от болезней почек и печени, нужно осторожно применять Милдронат. Самостоятельно использовать его нельзя, для этого нужно проконсультироваться у врача.
Аллергикам мельдоний тоже опасно употреблять, так как действие Милдроната изучили не полностью.
Стоимость процедуры
Парабульбарная процедура сложная, она требует высокой категории врача-офтальмолога и медицинского персонала. Перед тем как назначить эту процедуру, врач направляет пациента провести исследования, сдать анализы. С полученной информацией врач определяет диагноз и назначает лечение. Диагностика включает:
Обследование стоит 3000-4000 руб., но в это не входит цена процедуры. Стоимость инъекций не включают цену на медикаментозное средство. Ориентировочные расценки:
Парабульбарное введение – опасный и болезненный процесс, но те, кому назначают это, должны знать, что это за процедура, что она означает, как ее проводят. Выбирают тех врачей, которые уже проводили подобные инъекции и знают, как правильно это делать. Из-за неосторожного внедрения иглы возникают рубцы, кровотечения, отеки. Чтобы этого не происходило, нужно, чтобы врач обладал достаточной квалификацией и опытом введения именно таких уколов.