Что означает слово антитела
Антитела. Что нужно знать
Сейчас это слово у всех на слуху. Но какова роль антител в защите организма? Действительно ли анализ на антитела снимает все вопросы о том, сталкивались ли вы с вирусом? Насколько он точен? Почему антитела могут усугубить болезнь? Читайте в нашем разборе
Коротко
Антитела создаются клетками иммунитета для борьбы с конкретным вредителем: вирусом, бактерией или паразитом.
Они появляются не сразу, потому что организму нужно время на изучение вредителя (патогена).
Чем больше антител, тем сильнее защита. Со временем они могут исчезнуть, но клетки способны создавать их вновь при столкновении со знакомой опасностью.
Вариантов антител для одного патогена может быть много. Тесты могут «увидеть» не все, поэтому их точность не абсолютна.
Вирус может мутировать, и тогда старые антитела не смогут его распознать. Или, распознав, не смогут обезвредить и сами станут его проводниками в клетки.
Как антитела связаны с иммунитетом?
Это один из главных его инструментов в борьбе с угрозами. Антитела — не самостоятельные клетки, а белковые структуры, которые создаются защитными клетками (лимфоцитами) под определенную мишень. Бывает, что ею оказываются и вполне безобидные вещества — например, пыльца или белок куриных яиц. Так возникает аллергическая реакция. Но чаще всего антитела борются с вирусами, бактериями, паразитами и прочими «диверсантами».
Антитела могут вырабатываться и против собственных клеток организма — их называют аутоиммунными. На каждой клетке тела есть специальные белковые молекулы — опознавательные знаки, которые говорят, что она «своя». Но если клетка состарилась, погибла или переродилась в злокачественную, против нее тоже высылают «наряд» на уничтожение.
То есть антитела уничтожают вирусы и бактерии?
Не совсем. Задача антител в том, чтобы обезвредить «нарушителя», чтобы он не мог размножаться, или пометить его для уничтожения. Например, они налипают на вирусные частицы, мешая им проникать в клетку. Так как вирус не способен размножаться вне клеток, он погибает. Также антитела могут склеивать бактерии в комочки, которые затем пожираются фагоцитами, или активировать систему иммунных белков, которые прорвут мембрану бактерии и убьют ее.
Антитело работает как молекулярная отмычка: оно рождается на свет уже заточенным под определенную особенность строения чужеродного тела. Например, это может быть участок (шип) на поверхности вирусной частицы, с помощью которого она связывается с клеткой. Антитело блокирует шип, и вирус не может заразить клетку. У родственных вирусов могут быть схожие элементы строения, и тогда антитела к одному представителю семейства будут эффективны против другого. Например, некоторые люди, переболевшие в прошлом атипичной пневмонией (ее вызывает вирус SARS-CoV-1), уже имеют эффективные антитела против его родственника — SARS-CoV-2, который вызывает инфекцию COVID-19.
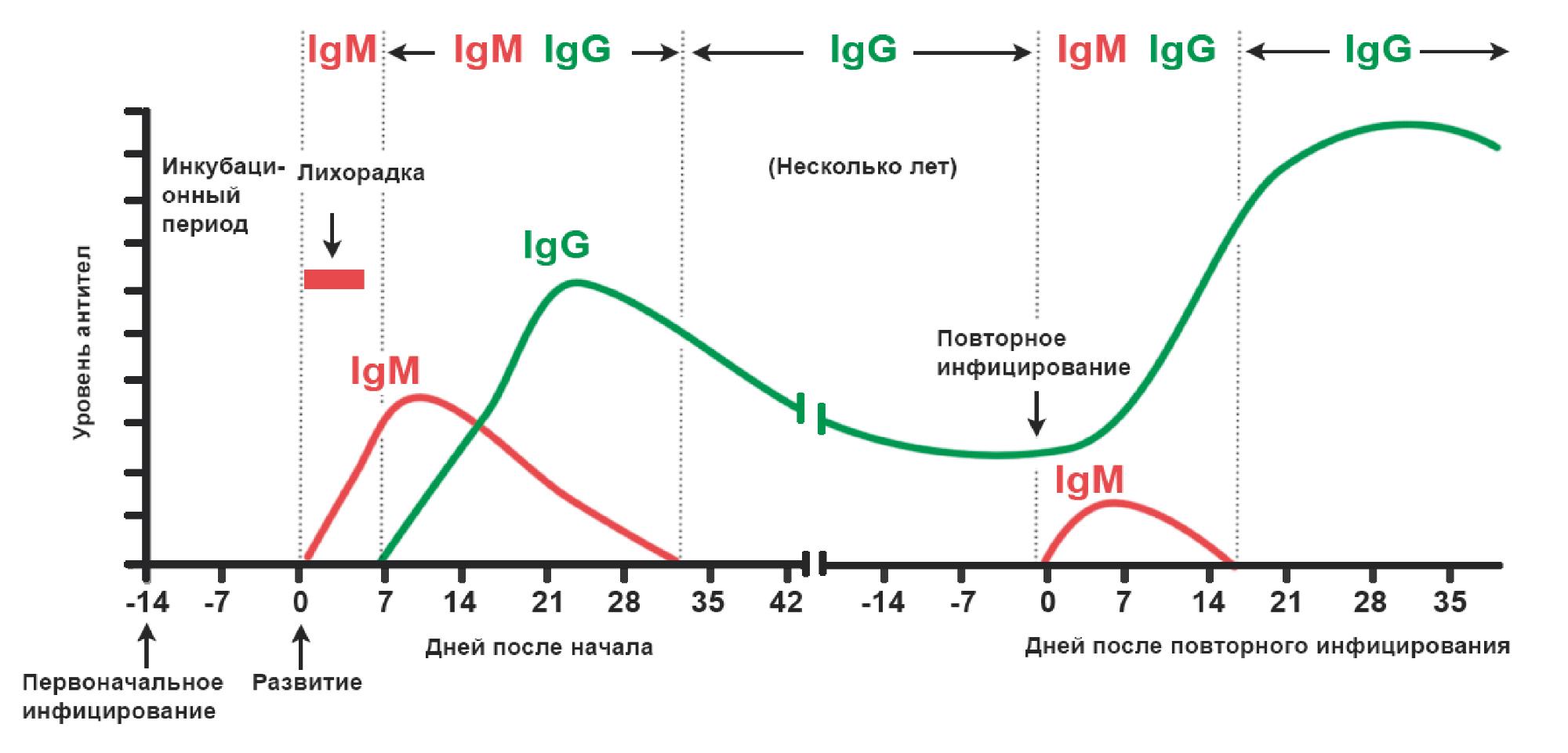
Почему антитела во время болезни образуются не сразу?
Чтобы создать нужное антитело, иммунной системе сначала нужно изучить нарушителя. Для этого в организме сотрудничают разные «ведомства». Сначала клетки-перехватчики (макрофаги) поглощают и переваривают чужеродные частицы. Затем знакомят с их строением клетки-«лаборатории» (B-лимфоциты). Те, в свою очередь, образуют множество своих копий с разными вариантами «отмычек». Подходящие варианты отправляются на конвейер.
Весь процесс занимает несколько дней, а устойчивый иммунитет достигается за неделю-две. Например, на 14-й день заболевания COVID-19 антитела появляются у половины зараженных, а спустя 20–24 дня — почти у всех пациентов. А тесты на наличие антител к коронавирусу специалисты советуют сдавать только через одну-две недели через одну-три недели с момента возникновения первых симптомов.
Если нет антител, значит, не было заражения?
Возможно, было, но иммунитет не успел отреагировать выработкой антител. Такое случается, например, когда в организм попало мало возбудителей или ему активно помогали с помощью лекарств. С одной стороны, это хорошо, ведь такие люди обычно переносят инфекцию в легкой форме. С другой стороны, в иммунной системе не остается следов — так называемой антительной памяти. А значит, во второй раз заражение может протекать так же, как и в первый. Или даже серьезнее.
У меня нашли антитела. Я больше не заболею?
Есть связь между концентрацией в крови антител и устойчивостью к заражению. Чем выше концентрация, тем сильнее иммунитет. Особенно важно содержание антител класса G — они вырабатываются на последней стадии, когда организм уже победил инфекцию. Людей с высокой концентрацией таких антител даже призывают стать донорами плазмы. С помощью их крови врачи пытаются помочь тем, кто переносит инфекцию особенно тяжело. Хотя эффективность лечения COVID-19 с помощью донорской плазмы пока не доказана.
Другой вопрос, что концентрация антител со временем падает. Для разных инфекций это происходит с разной скоростью. Например, после кори они остаются в организме на всю жизнь, а после сальмонеллеза — только полгода-год. Если говорить о коронавирусе, данные обследования 20 тыс. человек говорят о том, что у большинства переболевших стойкий антительный иммунитет сохраняется как минимум три месяца.
Иммунитет зависит только от антител?
Не только. Хорошая новость в том, что «память» иммунитета держится не на одних антителах. Ею обладают и клетки. Лимфоциты, которые производят антитела, пребывают в спящем состоянии до повторной встречи с вредителем. В нужный момент они могут быстро наделать новых «снарядов». Правда, у такой подготовки есть и обратная сторона, которая мешает создавать эффективные вакцины от некоторых вирусов.
Сталкиваясь со знакомым вирусом, организм бросает в бой в первую очередь клетки, которые были натасканы на него. Разработку новых антител он приостанавливает, чтобы сэкономить силы. Но вирус может мутировать таким образом, что его уязвимые места окажутся защищенными, а иммунитет этого не распознает. Даже хуже: вирус может использовать прикрепленное к нему антитело, чтобы проникнуть в иммунную клетку и заразить ее.
Как делается тест на антитела?
Для выявления антител в тестах используются антигены — участки с поверхности вируса, с которыми связываются эти самые антитела. Их закрепляют в лунках специальных планшетов, или плашек, а в лунки добавляют кровь пациента. Затем с помощью окрашивания выявляют антитела, которые должны были прикрепиться к антигенам. Если проба меняет цвет, это должно означать, что антитела есть.
Быстрые тесты на антитела, как правило, используются для получения простого результата «да/нет». В них две полоски, как в тесте на беременность. Есть и такие, которые ищут отдельно белки классов M (которые образуются во время болезни) и G (которые остаются в крови после выздоровления). В этом случае в тесте полосок уже три.
Есть и количественные тесты. Они уже позволяют определить не только наличие антител, но и их концентрацию. По ней можно судить и о состоянии иммунитета, и о стадии инфекционного процесса: находится он в острой форме или дело идет к выздоровлению. Для проведения количественных тестов разработчики отталкиваются от устоявшейся нормы антител, которая соответствует разными стадиям.
Стоит ли всегда доверять результатам тестов?
Результат во многом зависит от набора антигенов, которые использовали разработчики. Если выбранные антигены недостаточно специфичны, к ним прицепятся белки, вырабатываемые в ответ на другие патогены, например, родственные коронавирусы, вызывающие обычную простуду. В этом случае тест дает ложноположительный результат.
Бывают и ложноотрицательные результаты — когда у человека есть антитела к тому антигену, который в тесте не представлен. Например, так бывает с вирусами, которые открыли недавно, как в случае с SARS-CoV-2. Ложноотрицательный результат может быть и тогда, когда кровь взяли слишком рано и в ней еще недостаточно антител.
Как выбрать качественный тест на антитела?
Смотрите на показатели чувствительности и специфичности. Чувствительность — это совпадение положительных результатов теста и реальных диагнозов. Специфичность — это способность теста выявлять именно те антитела, которые относятся к конкретному патогену. Недостаточно чувствительный тест может «прозевать» часть случаев, а недостаточно специфичный — заподозрить вирус у тех, у кого его нет.
По результатам недавнего метаанализа самым надежным в определении антител к SARS-CoV-2 оказался тест ИФА — иммуноферментный тест. Его специфичность равна 99%, а чувствительность — 90–94%. Он делается в лабораторных условиях и занимает один-два дня. Менее точен экспресс-тест ИХА (иммунохроматографический), зато он занимает минут десять. На разные типы антител показатели чувствительности/специфичности могут быть разные.
Важно помнить, что тест на антитела показывает не наличие вируса, а лишь возможную реакцию организма на него. Самым точным и надежным методом диагностики вирусной инфекции ВОЗ (Всемирная организация здравоохранения) считает ПЦР-тест. Он позволяет выявить присутствие генетического материала вируса в крови. Помните, что в постановке окончательного диагноза определяющим служит не тест, а клиническая картина.
Справочник пациента
Антитела. Что это? И зачем они нужны?
Антитела. Что это? И зачем они нужны?
Наша иммунная система выполняет множество функций, суть которых сводится к одному – борьба с чужеродным генетическим материалом.
— бактерии, вирусы, паразиты, грибки, простейшие. Все те, что вызывают инфекционные заболевания.
— борьба с собственными мутировавшими клетками. То есть предотвращение онкологии.
Отсюда и множество инструментов, которые наша иммунная система использует. Один из них – антитела.
Это специальные белки, вырабатываемые измененными В-лимфоцитами (=плазматическими клетками).
При встрече с инфекционным агентом кусочек его генетического материала предоставляется на проверку иммунной системе. Если она его расценивает как врага – активируются В-лимфоциты, которые начинают образовывать антитела.
Зачем нужны антитела?
По сути, это метки, которые навешиваются иммунной системой на врагов, чтобы всем стало понятно, что это именно ВРАГ и его нужно уничтожить. Они облепляют инфекционного агента, делая проще уничтожение его фагоцитами, системой комплемента и натуральными киллерами.
Какие бывают антитела?
Всего их 5 видов: IgA, IgM, IgG, IgE и IgD.
IgA – антитело слизистых (способно проникать через эпителий). На слизистой находится в виде димера, то есть два антитела, соединенных друг с другом. Проникает в грудное молоко.
IgM – Первыми синтезируются плазмоцитами при встрече с инфекциями. Эти антитела – как бы «заготовка». Базовая настройка в-лимфоцита. Синтезируются быстро, но за счет низкого сродства к антигену работают так себе. Основная функция – защита от смерти от сепсиса (заражения крови). То есть когда нужна быстрая помощь хоть какая-то. «Натравливают» систему комплемента на бактерию. Живут не долго – период полувыведения – 5 суток.
IgG – основное антитело. Именно оно «побеждает» инфекции, так как это уже «модифицированная версия». Период полужизни – 23 суток. Могут проникать через плаценту. Живут как в крови, так и в тканях. Высокое сродство к антигену.
IgE – немедленная аллергия (анафилаксия), противогельминтный иммунитет
IgD – функция до конца не ясна
О чем говорит наличие в крови антител к конкретной инфекции?
Наличие только IgM – об острой инфекции, если с момента появления симптомов прошло более 2 недель.
Наличие только IgG – о перенесенной ранее инфекции, примерно более 2-3 месяцев назад.
Одновременно IgM и IgG – о недавно перенесенной инфекции (2 недели – 3 месяца).
Существуют экспресс-тестов, позволяющие определить наличие антител в крови к различным инфекциям, в том числе к Covid-19.
В «Теремке Здоровья» можно сделать такой тест.
Такие разные антитела
Не все вакцины хороши, и не все антитела одинаковы. Помогает в этом разобраться П.М. Чумаков, главный научный сотрудник Института молекулярной биологии им. В.А. Энгельгердта.
Нужна ли вакцинация от COVID-19? Какую вакцину предпочесть? Чем отличаются антитела, которые вырабатываются в результате болезни от тех, которые должны появиться после вакцинации? Надолго ли они вас защитят и защитят ли? Об этом – наш разговор с Петром Михайловичем Чумаковым, главным научным сотрудником Института молекулярной биологии имени В.А. Энгельгардта Российской академии наук, членом-корреспондентом РАН.
– Петр Михайлович, сегодня в нашей стране зарегистрировано уже три вакцины от новой коронавирусной инфекции. Какую из них выбрать?
– Действительно, формально у нас сейчас зарегистрированы три вакцины. Хотя «Спутник V», конечно, идет значительно впереди. Во-первых, потому что это была первая зарегистрированная вакцина, и, кроме того, за разработкой «Спутника» стоит многолетняя работа коллектива, который создает такие векторные вакцины на основе аденовируса. Вполне понятен выбор поставить на неё в качестве вакцины первого выбора. Ее можно было создать в максимально экстренном режиме, что и получилось.
В отношении двух других вакцин можно сказать следующее. ЭпиВакКорона – разработка новосибирского «Вектора», пептидная вакцина. Это новый тип вакцин, и опыт их применения пока очень мал. Эффективность их малоизвестна. Я бы сказал, что этот проект экспериментальный. Самое большое ожидание было связано с тем, что она не должна давать больших побочных эффектов. Поэтому, если она окажется эффективной, то это будет вакцина выбора для ослабленных пожилых пациентов. Но сейчас я ничего не могу сказать про эту вакцину, потому что отсутствуют какие бы то ни было данные об ее эффективности. Хочу только сказать, что общедоступные тесты на антитела, на S-белок после вакцинации в экспериментальной группе показывают отсутствие антител. При этом у «Вектора» есть собственная тест-система, которая позволяет смотреть образование антител против этих пептидов, и эта система показывает, что антитела появляются. Мне непонятно, как такое может быть, и этот вопрос требует прояснения. Поэтому я думаю, что эта вакцина еще не готова для массового применения, и на нее не стоит рассчитывать, как на спасительную вакцину, которая может оградить от заболевания.
– А что вы можете сказать о вакцине, совсем недавно зарегистрированной, которая была изготовлена в научном центре иммунобиологических препаратов, носящем имя вашего отца?
– Эта вакцина традиционного плана, включающая в себя наработку большого количества болезнетворного вируса, который после этого инактивирует определенным способом. Это так называемая «убитая» вакцина.
Такого рода вакцины наиболее часто используются, поэтому очень много надежд именно на эту неё, Ведь в отличие от «Спутника V», который вызывает образование антител только на один S-белок, хоть и самый главный, но, тем не менее, только один, Такие «убитые» вакцины вырабатывают антитела на все белки вируса. И поэтому возможно, что иммунитет после вакцинации КовиВаком будет более стойким и разносторонним. Хотя, опять же, на сегодня отсутствуют доступные данные про эту вакцину. Поэтому пока я бы рекомендовал её только как вакцину второго выбора. Я бы подождал массового применения до тех пор, пока мы не ознакомимся с ее параметрами.
– Многие думают, что импортные вакцины априори лучше отечественных. Действительно ли это так или наши вакцины ничем не уступают?
– В данном случае это клише совершенно неправомочно. Должен сказать, что вакцинология и вирусология в нашей стране всегда были на высоте. Первый вирус был открыт в России Д.И. Ивановским. Мы были впереди многих стран. Конечно, количество средств, вкладываемых в нашу науку, никак не может сравниться с тем, что происходило и происходит, например, в Америке и Европе. Тем не менее, наши ученые высоко мотивированы и прекрасно подготовлены. И мы умеем побеждать. Та же вакцина «Спутник», разработанная в НИЦЭМ им. Н.Ф. Гамалеи, – это плод усилий протяженностью в многие десятки лет. Такая работа началась в СССР еще в начале 70-х годов, когда изучали аденовирусы, потом из них стали делать различного рода векторы. Была разработана вакцина против лихорадки Эбола на этой платформе. Поэтому я считаю, что тут нет сомнений, все здесь сделано качественно. Результаты, опубликованные в двух статьях «Ланцета», говорят о том, что вакцина получилась.
Что касается зарубежных аналогов. Действительно, мы часто относимся с пиететом ко всему, что выходит с Запада. Но там есть тоже очень много проблем – и организационных, и медицинских.
Вот, например, вакцина «АстраЗенека» – тоже векторная, сделанная на основе обезьяньего аденовируса. Это хорошо, потому что человек с обезьяньим вирусом не сталкивается. Но, тем не менее, сейчас выясняется, что вакцина «АстраЗенека» плохо реагирует и плохо защищает от южноафриканского варианта короновируса, в то время как «Спутник» защищает хорошо. И это один из аргументов, почему «АстраЗенека» вместе с институтом им. Н.Ф. Гамалеи сейчас делают гибридную вакцину, которая будет применяться в некоторых странах.
Что касается вакцин на мРНК платформе, на которые возлагаются большие надежды – это тоже новый класс вакцин. У меня поначалу был большой скепсис по поводу данного выбора для разработки вакцины, которая должна в кратчайшие сроки остановить пандемию. РНК, которая входит в состав этой вакцины, очень легко деградирует под действием различных факторов, и тут очень трудно всё предусмотреть. Вот, например, если температурный режим не очень хорошо выдержан, непонятно, окажется ли она эффективной в «полевых» условиях? Одно дело, когда это испытание и все его участники с трепетом относятся к следованию протокола. А что будет, когда начнется массовая вакцинация? Тут должна быть очень мощная логистика, и холодильники, которые обеспечат очень низкую температуру.
Что касается самой вакцины, в принципе, она при испытаниях показала хороший результат. Но сейчас встречаются очень противоречивые отзывы об этой вакцине в отношении возможных побочных эффектов. Есть сообщения о случаях тяжелых побочных эффектах и даже о смертельных случаях. Стоит разобраться, действительно ли эти случаи связаны с использованием вакцины. Этот вопрос, безусловно, надо тщательно изучать.
Высказывается еще одно сомнение: в качестве носителя, стабилизирующего агента в этой вакцине используется формула на основе полиэтиленгликоля. Были сообщения, что сама по себе эта формулировка может вызывать образование антител, которые будут препятствовать использованию вакцин на такой же платформе против других заболеваний в будущем. Есть еще опасения, что полиэтиленгликоль у некоторых людей может вызывать дополнительные нежелательные реакции.
– Петр Михайлович, в Москве сейчас проходит массовая вакцинация «Спутником» в торговых центрах и других местах массового скопления людей. Разумеется, о тестировании на антитела там IgM и IgG речь не идет. Люди просто приходят с улицы и без проверки вакцинируются. Хотя мы знаем, что кто-то мог переболеть бессимптомно, и у них могут быть высокие титры антител. Как вы считаете, не опасно ли вакцинироваться без такого тестирования?
– В принципе, ничего страшного в этом нет. Если учесть экономический аспект, надо понимать, что эти тесты довольно дорогие. Если их проводить всем поголовно, процедура значительно подорожает. Есть ли в этом смысл с точки зрения медицинской? Здесь тоже нет однозначного ответа. Во-первых, любой тест дает ошибки. Может быть, человек и не переболел, но у него проявился ложнопозитивный результат или, наоборот, человека переболел, но тест ничего не показывает. Поэтому я думаю, что в любом случае следует прививаться, даже если человек переболел, особенно в легкой форме.
– А если в тяжелой?
– Если он переболел в тяжелой форме, наверное, надо подождать. Сейчас пока нет надежных данных о том, что можно серьезно заболеть после перенесенного заболевания повторно. Думаю, что тем, кто действительно переболел, не стоит сейчас вакцинироваться. Всем остальным, которые сомневаются, даже если они не тестировались, надо прививаться.
– Но ведь прививка может быть бесполезной, если у человека, например, высокие иммуноглобулины класса G. Зачем же подвергать свой организм лишней нагрузке? Все-таки вакцинация – это не витамин выпить.
– Если у вас был какой-то уровень антител, а вы сделаете прививку, это в иммунологии называется буст – мощное добавление антигена уже на фоне того, что был первичный ответ. При этом очень сильно поднимется уровень антител. Ничего плохого в этом нет. Никакой опасности это не представляет, но возможно защита будет более длительной.
— Многие боятся такого тяжелого осложнения вакцинации, как антителозависимое усиление инфекции (ADE). Что это за состояние и как себя от него застраховать?
– Действительно, поначалу возможность проявления ADE при коронавирусной инфекции вызывала опасения. Природа этого явления заключается в отрицательном действии антител, которые вырабатываются против вирусных компонентов, но не вызывая инактивации вируса с ним связываются. Такой комплекс вируса и антитела поглощается клетками, например макрофагами, которые в норме удаляют из организма чужеродные продукты, но в данном случае они приводят к распространению вируса по организму, вызывают усиление инфекции. Такой сценарий возможен также при плохом качестве вирусного антигена в вакцине, когда образуются антитела, недостаточно прочно связывающиеся с вирусом. К счастью, пока мы не наблюдаем подтвержденных случаев такого рода. Но, хотя этот вопрос полностью не закрыт, это не должно быть веским аргументом против вакцинации, особенно против вакцинации «Спутником», который вызывает антитела в ответ на неповрежденный S-белок, нарабатываемый вирусным вектором.
– Следующий важный для многих вопрос. Люди записываются на тестирование антител в обычной районной поликлинике и видят следующую информацию: вы можете таким образом проверить, болели вы, в том числе бессимптомно, или болеете сейчас. Но вы не можете выяснить уровень антител в результате вакцинации. Возникает вопрос: почему? Это что, какие-то разные антитела?
– Конечно, это разные антитела. Дело в том, что тест на перенесенное заболевание, – это тест на N-белок, который находится внутри вируса, не на его поверхности, и к нему возникают антитела, когда человек столкнулся с этим вирусом и переболел. Но если вы таким тестом проверите образование антител после вакцинации «Спутником V», то он вам ничего не покажет.
– То есть этот класс антител не вырабатывается в результате вакцинации?
– Да, не вырабатывается. В результате вакцинации вырабатываются антитела только на S-белок, поверхностный шип, который, собственно, и обеспечивает нейтрализацию вируса и связывание этих антител с шипом. Для того чтобы проверить, как у вас выработались антитела именно на вакцинацию, надо пойти в компании, которые делают такой тест. Такие компании есть. Например, «Хеликс», которая предлагает количественный тест, с помощью которого можно определить количество антител, то есть увидеть, насколько успешной была реакция на вакцинацию.
– Мы знаем, что антитела вырабатываются не всегда и не у всех как в результате болезни, так и в результате вакцинации. Есть люди невосприимчивые как к вакцинации, так и вообще к определенным вирусам. И вот, допустим, человек прошел вакцинацию, антитела у него не выработались. Какой ему из этого делать вывод – что он по-прежнему не защищен перед болезнью и ему надо принимать какие-то меры или, наоборот, он защищен и этот вирус ему не грозит?
– В большинстве случаев всё зависит от того, сколько прошло времени после вакцинации. Если, например, после вакцинации прошло полтора месяца, то, наверное, достаточный уровень антител будет почти у всех. Хотя в публикации в «Ланцете», которую выпустили авторы «Спутника», показано, что после второй вакцинации есть люди, у которых повышение уровня антител не столь выраженное, тем ни менее, выработка антител наблюдается. Я согласен с авторами, что и такого уровня достаточно, чтобы человек не заболел тяжело. Если уровень антител всё же остается низким, думаю, стоит рассмотреть возможность повторной прививки другой вакциной.
– Именно другой?
– Той же самой вакциной не стоит прививаться, потому что уже есть антитела к аденовирусу, и, возможно, эта прививка не будет эффективной. Ведь титр антител к аденовирусному вектору вскоре после прививки будет очень большим, и это может помешать вакцинации. Но все люди разные, и иммунная система реагирует на всё по-разному. У некоторых во время вакцинации могли быть сопутствующие заболевания, на которые не обратили внимания, но которые помешали образованию антител. Конечно, об этом нельзя забывать. Это еще касается часто болеющих, ослабленных людей, людей пожилого возраста, у которых и иммунная система также не на высоте. Наверное, в этом случае имеет смысл узнать, насколько хорошо образовались антитела.
Второй аспект – если прошло достаточно много времени после вакцинации, и антитела упали и даже не обнаруживаются. Это тоже мало о чем говорит. Обычно после вакцинации, даже после перенесенного заболевания уровень антител вначале подымается, но затем падает, но в высоких уровнях и нет необходимости. Если бы не было такого снижения, у нас в крови были бы сплошные антитела от всех перенесенных столкновений с антигенами.
Низкие уровни антител спустя время не означают, что человек не защищен, потому что у него остаются клетки памяти, которые хранят информацию об этих антителах. И как только человек сталкивается с вирусом повторно, они начинают очень быстро размножаться и продуцировать эти антитела. Инкубационный период, который всегда бывает при заражении, обычно достаточен для того, чтобы за это время наработалось нужное количество антител.
Хотя многое еще неизвестно. Например, непонятно, что будет, если человек столкнулся с огромной дозой вируса? Поможет ли вакцинация преодолеть имеющийся антительный барьер? Может быть, и нет. Но я думаю, в любом случае человек перенесет заболевание в более легкой форме.
– В каком случае человеку нужно принимать решение, что, пожалуй, стоит попробовать вакцинироваться другой вакциной, поскольку антитела низкие?
– Если через 45-60 дней после вакцинации антитела все равно низкие или их нет, наверно, надо прививаться другой вакциной. Из тех, что я бы сейчас рекомендовал, это вакцина центра им. М.П. Чумакова.
– А для себя вы какую выбрали вакцину или пока что обходитесь теми неспецифическими средствами профилактики, которые вслед за своими замечательными родителями продолжаете разрабатывать?
– Я так защищался на протяжении всей пандемии, но сейчас все-таки решил вакцинироваться, потому что верю в «Спутник». Я хорошо знаю людей, которые над ней работали. Публикации на эту тему вполне убедительные. Поэтому я вакцинировался. Я не проверял уровень антител, хотя, видимо, стоит это сделать. Сейчас прошло как раз около трех недель после второй вакцинации. Я чувствую себя защищенным. Хотя это не означает, что надо во все тяжкие бросаться, общаться с больными. В отношении маски у меня всегда был определенный скепсис, но, тем не менее, раз существует такой порядок, надо ему следовать. Эффективно это или нет, не знаю, однако думаю, что в какой-то мере эффективно, потому что в этом году, например, не было эпидемии гриппа.
– Вы думаете, гриппа не было потому, что маски носили, а не потому что грипп и ковид – конкурирующие вирусы?
– Ну, какая тут конкуренция! Если бы, предположим, этот вирус широко циркулировал и у большинства людей не вызывал болезненных симптомов, то да, наверное, это была бы конкуренция. А в данном случае человек, сталкиваясь с вирусом, в большинстве случаев болеет. Поэтому я не думаю, что это конкуренция. Скорее всего, решающую роль тут сыграли меры предосторожности – и дистанционность, и отсутствие близких контактов, и маски. Всё это привело к тому, что гриппа в этом году практически нет.