Что означает хроническая коронарная недостаточность
Сердечная недостаточность: симптомы, причины, лечение
Сердечная недостаточность связана со снижением функции сердца. Сердечная мышца не может выработать энергию, необходимую для прокачки необходимого количества крови по всему организму.
Только в России около 7 миллионов человек страдают сердечной недостаточностью. У людей старше 70 лет страдает каждый четвертый человек, причем мужчины, как правило, поражаются в значительно более молодом возрасте, чем женщины. Риск для мужчин примерно в полтора раза выше, чем для женщин. В России болезни системы кровообращения являются самой распространенной причиной смерти.
Что такое сердечная недостаточность?
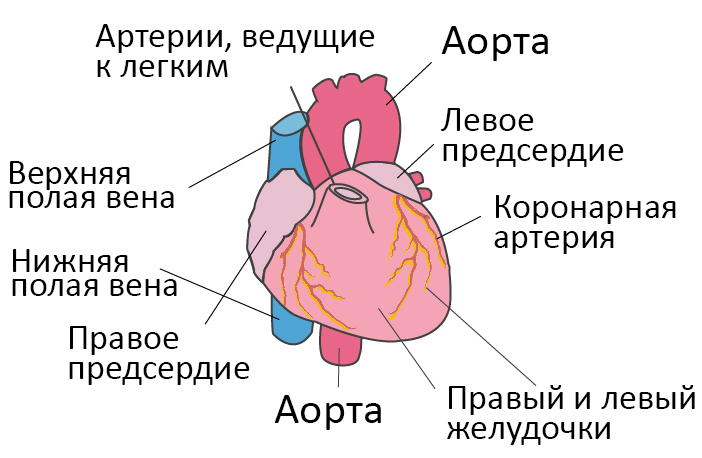
Со здоровым сердцем богатая кислородом кровь из левого желудочка перекачивается через тело к органам, обеспечивая их кислородом и питательными веществами. После снабжения органов кровь с низким содержанием кислорода возвращается из организма в правую часть сердца, откуда она транспортируется в легкие. В легких кровь обогащается кислородом, так что она снова может перекачиваться по всему телу через левый желудочек.
Сердечная недостаточность – это ослабление насосной функции сердца. Как правило, поражается либо правая сторона сердца (правосторонняя сердечная недостаточность), либо левая сторона сердца (левосторонняя сердечная недостаточность). При прогрессирующей сердечной недостаточности могут быть затронуты обе стороны сердца (глобальная сердечная недостаточность). Сердечная недостаточность также может быть хронической или острой по своей природе. Хроническая сердечная недостаточность встречается чаще острой сердечной недостаточности, которая возникает внезапно и неожиданно. Острая сердечная недостаточность может возникнуть внезапно на фоне острой сердечно-сосудистой катастрофы и/или декомпенсации сердечной недостаточности.
Что вызывает сердечную недостаточность?
Сердечная недостаточность вызвана болезнями, которые затрагивают или повреждают сердечную мышцу. Наиболее распространенной причиной хронической сердечной недостаточности является заболевание коронарной артерии.
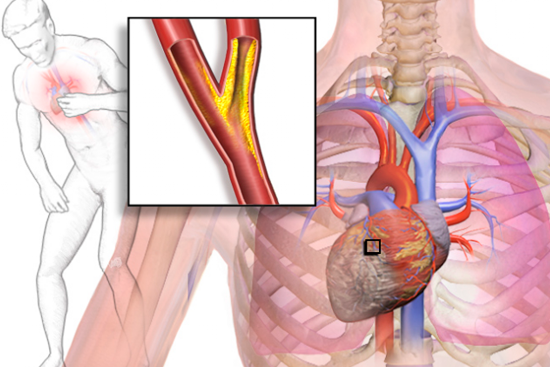
Ишемическая болезнь сердца (ИБС) вызывается сужением коронарных сосудов (коронарных артерий), чаще всего из-за атеросклероза. Коронарные артерии – это сосуды, которые обеспечивают сердце кислородом и другими важными питательными веществами. Прогрессирующее сужение (также называемое стенозом) артерий приводит к нарушениям кровообращения сердечной мышцы. ИБС часто диагнастируется, когда присутствует стенокардия (боль и напряжение в груди), но в остальном она остается незамеченной.
Инфаркт происходит из-за уменьшения циркуляции крови, богатой кислородом, к сердечной мышце, что приводит к необратимой гибели ткани. Это повреждение влияет на насосную функцию сердца, приводя к сердечной недостаточности. Большая часть пациентов также страдает от высокого кровяного давления, что дополнительно усугубляет ситуацию.
Высокое кровяное давление (гипертония) является единственной причиной сердечной недостаточности у почти 20% людей, что делает его второй наиболее распространенной причиной этого заболевания. Высокое кровяное давление заставляет сердце постоянно работать сильнее. Сердце не может работать под дополнительной нагрузкой в течение длительного периода времени, и поэтому деградирует.
Подобный эффект может быть вызван проблемой с сердечным клапаном. При суженных или протекающих аортальных клапанах сердце должно работать сильнее или биться чаще, что также ведет к увеличению нагрузки.
Брадикардия – нарушения сердечного ритма при котором снижена частота сердечных сокращений также может быть причиной сердечной недостаточности, поскольку циркулирует слишком мало крови. Слишком быстрое сердцебиение (тахикардия) связано с уменьшением ударного объема и, следовательно, может также привести к сердечной недостаточности.
Наследственные заболевания сердца, беременность, аутоиммунные расстройства, алкоголь, наркотики или злоупотребление медикаментами, гиперактивность щитовидной железы и нарушения обмена веществ (сахарный диабет) могут быть причинами сердечной недостаточности.
Какие виды сердечной недостаточности и каковы их симптомы?
Каждый тип сердечной недостаточности имеет разные симптомы, и симптомы могут различаться по интенсивности. Тем не менее, основным симптомом сердечной недостаточности является затруднение дыхания при физической нагрузке или в покое. Предупреждающие признаки могут включать потоотделение при легкой физической нагрузке, неспособность лежать ровно, стеснение в груди или наличие отечности ног.
Левосторонняя сердечная недостаточность
Левая сторона сердца отвечает за перекачку богатой кислородом крови по всему телу к органам. При левосторонней сердечной недостаточности насосная функция левого желудочка ограничена, что приводит к недостаточному количеству крови, обогащенной кислородом, для прокачки по всему организму. Вместо этого кровь остается в легочной циркуляции, что может привести к образованию жидкости в легких (отек легких), затрудненному дыханию, раздражению горла, «дребезжащему» звуку при дыхании, слабости или головокружению.
Это чаще всего вызвано ишемической болезнью сердца (ИБС), высоким кровяным давлением или сердечным приступом и реже – нарушением сердечной мышцы или сердечных клапанов.
Левосторонняя сердечная недостаточность может проявляться остро или развиваться со временем. Обычно впервые замечают по одышке от физической активности. При тяжелом состоянии это может даже привести к гипотонии (низкому кровяному давлению) в состоянии покоя.
Правосторонняя сердечная недостаточность
Правая сторона сердца отвечает за возврат крови с низким содержанием кислорода обратно в легкие. При правосторонней сердечной недостаточности правый желудочек не работает должным образом. Это вызывает повышенное давление в венах, вытесняя жидкость в окружающие ткани. Это приводит к отекам, особенно в ступнях, пальцах ног, лодыжках и голенях. Это также может привести к острой необходимости мочиться ночью, когда почки получают лучшее кровообращение.
Причиной чаще всего является острое или хроническое увеличение сопротивления легочного кровообращения. Обусловлено легочными заболеваниями, такими как легочная эмболия, астма, выраженная эмфизема, хроническое обструктивное заболевание легких (ХОЗЛ, чаще всего вследствие употребления табака) или левосторонней сердечной недостаточностью. Редкие причины включают проблемы с сердечным клапаном или заболевания сердечной мышцы.
Глобальная сердечная недостаточность
Когда поражены как левая, так и правая стороны сердца, это называется глобальной сердечной недостаточностью. Присутствуют симптомы левой и правой сердечной недостаточности.
Систолическая и диастолическая сердечная недостаточность
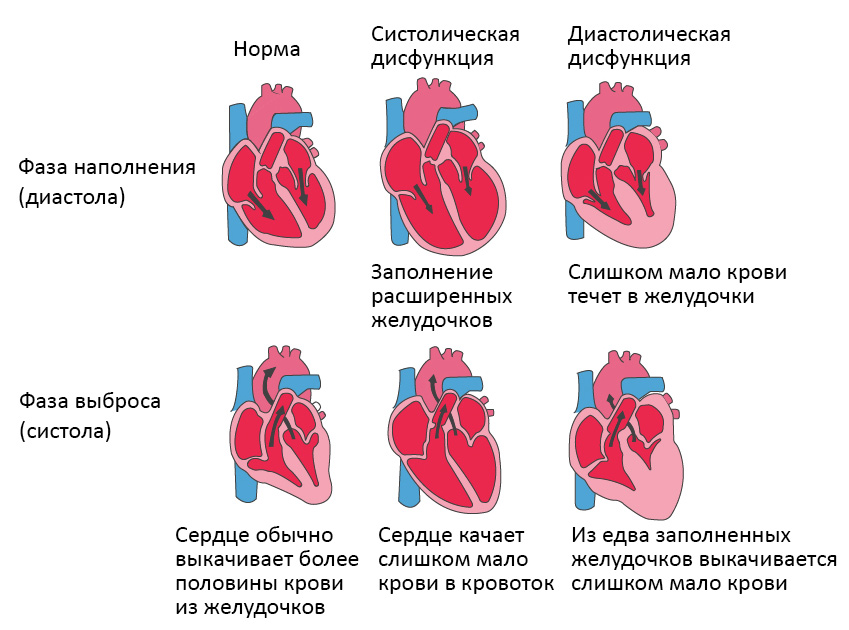
Систолическая сердечная недостаточность связана с потерей нормального функционирования клеток сердечной мышцы или внешних нарушений насосной функции. Кровь попадает в легкие, а органы не получают достаточного количества кислорода.
При диастолической сердечной недостаточности теряется эластичность желудочка, из-за чего он не расслабляется и не наполняется соответствующим образом. Одной из наиболее распространенных причин диастолической дисфункции является высокое кровяное давление. Из-за повышенного сопротивления в артериях сердце должно работать сильнее. Эластичность сердечной мышцы снижается, и между сокращениями из желудочков в организм может перекачиваться меньше крови. Это приводит к тому, что организм не получает достаточного количества крови и питательных веществ.
Болезнь клапана сердца также может привести к утолщению сердечной мышцы. Мускулатура сердца становится более жесткой и менее эластичной из-за накопления белков. Симптомы от кашля до одышки.
Хроническая и острая сердечная недостаточность
Хроническая сердечная недостаточность – это прогрессирующее заболевание, которое развивается месяцами или годами и встречается чаще, чем острая сердечная недостаточность. При хронической сердечной недостаточности симптомы часто не воспринимаются всерьез, поскольку организм способен компенсировать это в течение длительного периода времени или симптомы связывают с увеличением возраста. Симптомы отражают либо левую, либо правостороннюю сердечную недостаточность.
Острая сердечная недостаточность возникает внезапно, через несколько минут или часов, после сердечного приступа, когда организм больше не может это компенсировать. Некоторые симптомы включают в себя:
На какие классы делится сердечная недостаточность?
Существует несколько классификаций сердечной недостаточности:
Согласно функциональной классификации Нью-Йоркской кардиологической ассоциации (NYHA), сердечная недостаточность подразделяется на классы I-IV в зависимости от выраженности симптомов и ограничения физической активности.
Сердечная недостаточность делится на четыре класса в зависимости от выраженности симптомов:
Сердечная недостаточность значительно снижает качество жизни. Больные часто испытывают большое разочарование в связи с физическими ограничениями и имеют тенденцию уходить из общественной жизни. По этой причине психологические расстройства, такие как депрессия, часто присутствуют в дополнение к ожидаемым физическим симптомам.
Как диагностируется сердечная недостаточность?
Диагностика начинается с комплексной оценки истории болезни человека, уделяя особое внимание симптомам (начало, продолжительность, проявление). Это помогает классифицировать тяжесть симптома. Сердце и легкие обследуются. Если есть подозрение на сердечный приступ или нарушение ритма, выполняется ЭКГ покоя с 12 отведениями. Кроме того, эхокардиография и общий анализ крови. Необходимость в катетеризации определяется индивидуально.
Как лечится сердечная недостаточность?
При хронической сердечной недостаточности применяются медикаменты (такие как ингибиторы АПФ, бета-блокаторы и диуретики). Лекарства используются для предотвращения осложнений и улучшения качества жизни. Ингибиторы АПФ и бета-блокаторы могут продлевать жизнь, но для достижения положительного эффекта их следует принимать регулярно.
Кроме того, используются ритм-терапии (для лечения нарушений ритма сердца), имплантация трехкамерного кардиостимулятора. Последнее обеспечивает своевременную активацию предсердий и обоих желудочков. Дефибриллятор также часто имплантируется как часть кардиостимулятора для противодействия опасным нарушениям сердечного ритма в условиях тяжелой сердечной недостаточности. Это лечение также известно как ресинхронизационная терапия. Важной частью успешного лечения является физиотерапия.
Каковы шансы на выздоровление от сердечной недостаточности?
Сердечная недостаточность не может быть «излечена». Тем не менее, ожидаемая продолжительность жизни пациента может быть значительно увеличена. Это зависит от типа сердечной недостаточности, а также от возраста, сопутствующих заболеваний и образа жизни человека. Если лечить сопутствующие заболевания (например, высокое кровяное давление), вести здоровый образ жизни и соблюдать рекомендации врача, возможен хороший долгосрочный прогноз.
Коронарная недостаточность
Коронарная недостаточность
Самые тяжелые заболевания сердца обусловлены структурными дефектами и недостаточным кровоснабжением миокарда. Так, коронарная недостаточность является наиболее распространенной причиной развития ишемической болезни сердца и инфаркта миокарда. Большинство форм патологии характеризуется прогрессирующим течением и длительным развитием. Несвоевременное лечение чревато формированием необратимых изменений в сердце.
Что такое коронарная недостаточность?
В медицинской литературе коронарной недостаточностью называют любое состояние, при котором возникает частичное или полное нарушение кровотока в сосудах сердца. Постепенное ухудшение доставки питательных веществ и кислорода к клеткам сердца становится причиной развития ишемической болезни. К основным причинам болезни относят атеросклеротические изменения сосудов и воспалительные процессы.
Коронарные артерии являются частью большого круга кровообращения, берущего свое начало от левого желудочка сердца. Эти кровеносные сосуды непрерывно обеспечивают мышечные клетки органа компонентами, необходимыми для поддержания насосной функции. Даже кратковременная блокировка кровотока в коронарных артериях может стать причиной инфаркта миокарда и остановки сердца. В большинстве случаев сужение просвета в сосудах сердца прогрессирует в течение длительного времени, поэтому необратимые изменения в миокарде возникают не сразу. Внезапная коронарная недостаточность является достаточно редкой формой болезни.
Врачебная практика показывает, что коронарная недостаточность может развиваться даже в течение нескольких лет. В первые годы, как правило, преобладает бессимптомное течение, поскольку клетки миокарда все еще получают достаточное количество кислорода и питательных веществ. Выраженные симптомы и тяжелые осложнения являются признаком поздней стадии заболевания. Также по мере прогрессирования болезни коронарных артерий значительно увеличивается риск возникновения инфаркта миокарда.
Причины возникновения
Точную причину возникновения болезни не всегда удается выяснить. Предполагается, что коронарная недостаточность формируется под влиянием множества патологических факторов. Особое значение имеет образ жизни пациента, поскольку атеросклероз является возможным последствием неправильного питания и наличия вредных привычек.
Основные причины и факторы риска:
Зачастую коронарная недостаточность является осложнением первичных патологий сердечно-сосудистой системы.
Симптомы и признаки
Симптоматика зависит от причины возникновения патологии и степени нарушения кровоснабжения миокарда. Изначально симптомы могут проявляться только во время физических нагрузок, когда высокая сердечная активность требует большего притока крови к миокарду. По мере уменьшения просвета коронарных артерий клиническая картина ухудшается, и симптомы возникают даже в покое. Другие заболевания сердца и сосудов могут отягощать симптоматику коронарной недостаточности.
У женщин нередко возникают менее типичные признаки сердечного приступа на фоне коронарной недостаточности. Болевые ощущения могут возникать не только в загрудинной области, но и в шее, нижней челюсти и пояснице. В редких случаях инфаркт не проявляет себя какими-либо симптомами.
Методы диагностики
Проблемами кровоснабжения сердца занимаются кардиологи и кардиохирурги. Во время приема врач спросит пациента о жалобах, изучит анамнез на предмет факторов риска и проведет физическое обследование. Метод аускультации позволяет обнаружить непостоянное сердцебиение, часто возникающее на фоне ишемической болезни сердца.
Дополнительные методы исследования:
Применение сразу нескольких методов обследования облегчает постановку окончательного диагноза. Ранняя коронарная недостаточность, симптомы которой часто не выражены, также легко обнаруживается с помощью различных ЭКГ-тестов и сканирования.
Способы лечения и профилактика
Лечение должно быть направлено на улучшение кровотока в коронарных артериях и предотвращение опасных последствий заболевания. Коронарная недостаточность сердца на поздних стадиях может стать причиной расстройства ритма сокращений миокарда, инфаркта и сердечной недостаточности, поэтому своевременное лечение положительно влияет на прогноз.
Таким образом, основной целью оперативного вмешательства является восстановление естественной анатомии коронарных артерий или создание обходного кровоснабжения сердца. Совмещение медикаментозных и хирургических способов лечения показывает наибольшую эффективность.
Следует учесть, что коронарная недостаточность, причины которой части связаны с первичными болезнями сосудов, поддается профилактике. Отказ от вредных привычек и жирной пищи, умеренные физические нагрузки и уменьшение массы тела являются главными способами предотвращения развития болезни. Раннее обращение к врачу при любых сердечно-сосудистых недугах помогает выявить недостаточность кровотока в сердце на стадии обратимых изменений.
Что означает хроническая коронарная недостаточность
6-минутный текст ходьбы
Brain natriuretic peptide (мозговой натрийуретический пептид)
N-terminal pro-brain natriuretic peptide, pro-B-type natriuretic peptide, (Натриуретического гормона (В-типа) N-концевой пропептид)
Антагонист минералокортикоидных рецепторов
Антагонисты рецепторов ангиотензина II
Антагонист рецепторов неприлизина
Блокада левой ножки пучка Гиса
Блокатор медленных кальциевых каналов
Блокада правой ножки пучка Гиса
Ингибитор ангиотензинпревращающего фермента
Ишемическая болезнь сердца
Кардио-пульмональное нагрузочное тестирование
Липопротеины низкой плотности
Международная классификация болезней
Острая декомпенсированная сердечная недостаточность
Острый инфаркт миокарда
Острый коронарный синдром
Оптимальная медикаментозная терапия
Систолическое артериальное давление
Скорость клубочковой фильтрации
Сердечная недостаточность с низкой фракцией выброса
Сердечная недостаточность с промежуточной фракцией выброса
Сердечная недостаточность с сохраненной фракцией выброса
Сердечная ресинхронизирующая терапия
Сердечная ресинхронизирующая терапия с функцией дефибрилляции
Тромбоэмболия лёгочной артерии
Хроническая болезнь почек
Хроническая обструктивная болезнь сердца
Хроническая сердечная недостаточность
Частота дыхательных движений
Частота сердечных сокращений
Шкала оценки клинического состояния (в модификации Мареева В. Ю.)
Термины и определения
Левожелудочковая недостаточность – состояние, обусловленное неспособностью левого желудочка переместить в аорту всю кровь, притекающую к нему из легочных вен, и характеризующееся застоем крови в малом круге кровообращения.
Правожелудочковая недостаточность – состояние, обусловленное снижением сократительной способности правого желудочка, характеризующееся застоем в большом круге кровообращения.
Ортопноэ – (orthopnoji от греч. orthos — «прямой» и рnоае — «дыхание» — высокая степень одышки с вынужденным (полусидячим или сидячим) положением больного.
Острый отек легких (кардиогенный отек легких) – острое состояние, в основе которого лежит острая левожелудочковая недостаточность, вследствие которой происходит патологическое накопление внесосудистой жидкости в легочной ткани и альвеолах, приводящее к снижению функциональных способностей легких.
Острая декомпенсированная сердечная недостаточность – период течения ХСН, который характеризуется быстрым усугублением/появлением симптомов сердечной недостаточности, что требует экстренной госпитализации пациента и проведения интенсивной терапии.
Ремоделирование сердца – процесс изменения структуры, формы и функции камер сердца, инициируемый утратой части жизнеспособного миокарда или повреждающей перегрузкой, который обеспечивает вначале адаптацию сердца к изменившимся условиям, а затем – его прогрессирующую функциональную неполноценность.
Сердечная астма – приступы одышки и удушья, возникающие из-за застоя крови в легочных венах вследствие функциональной неполноценности левых отделов сердца.
Фракция выброса – показатель, представляющий собой отношение ударного объема крови ЛЖ к его конечно-диастолическому объему, выраженное в процентах.
1. Краткая информация
Определение
ХСН представляет собой заболевание с комплексом характерных симптомов (одышка, утомляемость и снижение физической активности, отеки и др.), которые связаны с неадекватной перфузией органов и тканей в покое или при нагрузке и часто с задержкой жидкости в организме. Первопричиной является ухудшение способности сердца к наполнению или опорожнению, обусловленное повреждением миокарда, а также дисбалансом вазоконстрикторных и вазодилатирующих нейрогуморальных систем
Этиология и патогенез
Основными причинами развития ХСН в Российской Федерации являются АГ (95,5 %), ИБС (69,7 %) [1], перенесенный инфаркт миокарда или ОКС (15,3%), сахарный диабет (15,9%). Комбинация ИБС и АГ встречается у большинства больных ХСН [2]. Отмечается увеличение количества пациентов с пороками сердца (4,3 %) с преобладанием дегенеративного порока аортального клапана. Менее распространенными причинами формирования ХСН являются перенесенные миокардиты (3,6 %), кардиомиопатии [3], токсические поражения миокарда различной этиологии, в том числе ятрогенного генеза (химиотерапия, лучевые поражения миокарда и другое), анемии (12,3%) [4]. К числу частых причин ХСН также относятся ХОБЛ (13 %), хроническая и пароксизмальная фибрилляция предсердий (12,8%), перенесенное острое нарушение мозгового кровообращения (10,3 %) [5].
ХСН – это патофизиологический синдром, при котором в результате того или иного заболевания сердечно-сосудистой системы или под влиянием других этиологических причин происходит нарушение способности сердца к наполнению или опорожнению, сопровождающееся дисбалансом нейрогуморальных систем (РААС, симпато-адреналовой системы, системы натрийуретических пептидов, кинин-калликреиновая системы), с развитием вазоконстрикции и задержкой жидкости, что приводит к дальнейшему нарушению функции сердца (ремоделированию) и других органов мишеней (пролиферации), а также к несоответствию между обеспечением органов и тканей организма кровью и кислородом с их метаболическими потребностями.
Эпидемиология
Распространенность ХСН в различных регионах Российской Федерации варьирует в пределах 7–10% 9. Доля пациентов с ХСН I–IV ФК увеличилась с 4,9% (1998 год) до 8,8% (2014 год) в репрезентативной выборке европейской части Российской Федерации. Более значимо возросла доля пациентов с тяжелой (III–IV ФК) ХСН: с 1,2% до 4,1%. За 16 лет число пациентов с любым ФК ХСН увеличилось в 2 раза (с 7,18 млн. до 14,92 млн.), а пациентов с тяжелой ХСН III–IV ФК – в 3,4 раза (с 1,76 млн. до 6,0 млн. человек) [1]. Распространенность в репрезентативной выборке Российской Федерации ХСН I ФК составляет 23%, II ФК – 47%, III ФК – 25% и IV ФК – 5% (Госпитальный этап ЭПОХА- ХСН) [12].Больные ХСН стали достоверно старше: их средний возраст увеличился с 64,0±11,9 лет (1998 год) до 69,9±12,2 лет (2014 год). Более 65 % больных ХСН находятся в возрастных группах старше 60 лет. Соотношение числа женщин, имеющих ХСН, к числу мужчин составляет, примерно, 3:1 [1, 6, 13, 14].
Кодирование по МКБ 10
Сердечная недостаточность (I50)
I50.0 – Застойная сердечная недостаточность
I50.1 – Левожелудочковая недостаточность
I50.9 – Сердечная недостаточность неуточненная
Классификация
По фракции выброса ЛЖ:
ХСН с низкой ФВ (менее 40%) (СНнФВ)
ХСН с промежуточной ФВ (от 40% до 49%) (СНпФВ)
ХСН с сохраненной ФВ (50% и более) (СНсФВ)
По стадиям ХСН:
I стадия. Начальная стадия заболевания (поражения) сердца. Гемодинамика не нарушена. Скрытая сердечная недостаточность. Бессимптомная дисфункция ЛЖ;
IIА стадия. Клинически выраженная стадия заболевания (поражения) сердца. Нарушения гемодинамики в одном из кругов кровообращения, выраженные умеренно. Адаптивное ремоделирование сердца и сосудов;
IIБ стадия. Тяжелая стадия заболевания (поражения) сердца. Выраженные изменения гемодинамики в обоих кругах кровообращения. Дезадаптивное ремоделирование сердца и сосудов;
III стадия. Конечная стадия поражения сердца. Выраженные изменения гемодинамики и тяжелые (необратимые) структурные изменения органов–мишеней (сердца, легких, сосудов, головного мозга, почек). Финальная стадия ремоделирования органов.
По функциональному классу (см. приложение Г1 (ШОКС), приложение Г2 (6МТХ):
I ФК. Ограничения физической активности отсутствуют: привычная физическая активность не сопровождается быстрой утомляемостью, появлением одышки или сердцебиения. Повышенную нагрузку больной переносит, но она может сопровождаться одышкой и/или замедленным восстановлением сил;
II ФК. Незначительное ограничение физической активности: в покое симптомы отсутствуют, привычная физическая активность сопровождается утомляемостью, одышкой или сердцебиением;
III ФК. Заметное ограничение физической активности: в покое симптомы отсутствуют, физическая активность меньшей интенсивности по сравнению с привычными нагрузками сопровождается появлением симптомов;
IV ФК. Невозможность выполнить какую-либо физическую нагрузку без появления дискомфорта; симптомы СН присутствуют в покое и усиливаются при минимальной физической активности.
Примеры формулировки диагноза
ИБС. Стенокардия напряжения, ФК III, постинфарктный кардиосклероз, ХСН со сниженной ФВ (32%), стадия IIА, ФК III.
Гипертоническая болезнь, стадия 2, степень II, риск 4. ХСН с сохраненной ФВ (58%), стадия I, ФК II.
2. Диагностика
Жалобы и анамнез
Типичными симптомами ХСН являются: одышка, слабость, повышенная утомляемость, сердцебиение, ортопноэ, отеки.
Менее типичными симптомами ХСН являются: ночной кашель, сердцебиение.
Специфичными признаками ХСН являются: набухание шейных вен, гепатоюгулярный рефлюкс, третий тон сердца (ритм галопа), смещение верхушечного толчка влево.
Менее специфичными признаками ХСН являются: периферические отеки (лодыжек, крестца, мошонки), застойные хрипы в легких, притупление в нижних отделах легких (плевральный выпот), тахикардия, нерегулярный пульс, тахипноэ (ЧДД>16 в мин), увеличение печени, асцит, кахексия, увеличение веса (>2 кг / неделя).
Анамнез: выявляются этиологические причины и факторы риска, устанавливается время появления клинических симптомов и наличие эпизодов декомпенсации.
Физикальное обследование
Осмотр: бледность кожных покровов, акроцианоз, цианоз слизистых покровов, симметричная пастозность нижних конечностей (голень, лодыжки), симметричные отёки, анасарка, набухшие шейные вены (лежа, стоя).
Пальпация живота: печень выступает из-под реберной дуги.
Перкуссия сердца и живота: увеличение границ относительной тупости сердца, увеличение размеров печени (по Курлову), нахождение свободной жидкости в брюшной полости.
Аускультация легких: хрипы в легких (симметричные от нижних отделов до всей поверхности легких), ослабление и отсутствие дыхательных шумов в нижних отделах легких.
Аускультация сердца: ослабление первого тона на верхушке, наличие ритма галопа, наличие шумов относительной недостаточности атриовентрикулярных клапанов.
Лабораторная диагностика
Общий анализ крови
Для исключения анемии и других причин, приводящих к одышке, назначается развернутый общий анализ крови (класс рекомендаций I, уровень доказанности C).
Биохимический анализ крови
Биохимический анализ крови: содержание натрия, калия, кальция, мочевины в крови, печеночных ферментов, билирубина, ферритина и расчет общей железосвязывающей емкости крови, расчет СКФ на основании содержания креатинина в крови по формуле CKD-EPI, соотношения альбумин/креатинин в моче и оценка функции щитовидной железы. Перечисленные исследования показаны в следующих случаях: перед началом приема диуретиков, средств, подавляющих РААС, и антикоагулянтов для контроля их безопасности, для выявления устранимых причин СН (например, гипокальциемии и дисфункции щитовидной железы) и сопутствующих заболеваний (например, дефицита железа) для определения прогноза (класс рекомендаций I, уровень доказанности C).
Натрийуретические гормоны
Исследование содержания в крови натрийуретических гормонов (BNP и NTproBNP) показано для исключения альтернативной причины одышки и определения прогноза. Диагностически значимыми являются уровень BNP более 35 пг / мл, уровень NT-proBNP – более 125 пг / мл 16 (класс рекомендаций IIa, уровень доказанности C).
Инструментальная диагностика
Электрокардиограмма (ЭКГ)
ЭКГ в 12-ти отведениях рекомендована для определения ритма сердца, ЧСС, ширины и формы комплекса QRS, а также выявления иных важных нарушений. ЭКГ помогает определить дальнейший план лечения и оценить прогноз. Нормальная ЭКГ практически исключает наличие систолической СН (класс рекомендаций I, уровень доказанности C).
Трансторакальная эхокардиография
Трансторакальная ЭхоКГ рекомендована для оценки структуры, систолической и диастолической функции миокарда, в т.ч. у пациентов, находящихся на лечении, потенциально повреждающем миокард (например, химиотерапия), а также для выявления и оценки клапанной патологии, оценки прогноза (класс рекомендаций I, уровень доказанности C).
Дополнительные технологии (включая тканевую допплерографию, показатели деформации миокарда, в т.ч. Strain и Strain rate), могут включаться в протокол ЭхоКГ исследования у пациентов с риском развития СН для выявления дисфункции миокарда на доклинической стадии (класс рекомендаций IIa, уровень доказанности С).
Рентгенография грудной клетки
Рентгенография грудной клетки позволяет обнаружить кардиомегалию (кардиоторакальный индекс более 50 %), венозный застой или отёк лёгких (класс рекомендаций IIa, уровень доказанности C).
Магнитно-резонансная томография (МРТ)
МРТ сердца рекомендована для оценки структуры и функции миокарда (включая правые отделы) с плохим акустическим окном, а также у пациентов со сложной сочетанной врожденной патологией сердца (с учетом ограничений/противопоказаний к МРТ), а также для характеристики миокарда при подозрении на миокардит, амилоидоз, болезнь Чагаса, болезнь Фабри, некомпактный миокард, гемохроматоз (класс рекомендаций I, уровень доказанности С).
Коронарная ангиография
Коронарная ангиография рекомендована для оценки поражения коронарных артерий у больных со стенокардией напряжения, которым в дальнейшем может быть выполнена реваскуляризация миокарда (класс рекомендаций I, уровень доказанности C).
Катетеризация левых и правых отделов сердца рекомендована перед трансплантацией сердца или имплантацией устройства для длительного вспомогательного кровообращения с целью оценки функции левых и правых отделов сердца, а также легочного сосудистого сопротивления (класс рекомендаций I, уровень доказанности C).
Стресс-ЭхоКГ, ОФЭКТ, ПЭТ
Для оценки ишемии и жизнеспособности миокарда могут применяться: стресс- ЭхоКГ с физической или фармакологической нагрузкой [23], однофотонная эмиссионная компьютерная томография (ОФЭКТ) [24], позитронно-эмиссионная томография (ПЭТ) [25, 26] у пациентов с СН и ИБС для принятия решения о реваскуляризации (класс рекомендаций IIb, уровень доказанности B) 28.
Холтеровский мониторинг ЭКГ
Холтеровский мониторинг ЭКГ рутинно не применяется у больных ХСН и показан только при наличии симптомов, предположительно связанных с нарушениями ритма сердца и проводимости (например, при сердцебиении или обмороках). У больных с ФП при суточном мониторинге ЭКГ следят за частотой желудочковых сокращений (класс рекомендаций IIb, уровень доказанности С);
Пробы с физической нагрузкой под контролем ЭКГ
Пробы с физической нагрузкой под контролем ЭКГ позволяют получить объективную оценку переносимости физической нагрузки, а также выяснить наличие ишемии миокарда (класс рекомендаций IIb, уровень доказанности C).
Кардиопульмональное нагрузочное тестирование (КПНТ)
Тестирование помогает выяснить, с чем связана одышка – с патологией сердца или легких (класс рекомендаций IIa, уровень доказанности C), также оно важно при рассмотрении вопроса о трансплантации или установке искусственного ЛЖ (класс рекомендаций I, уровень доказанности C) [30], для назначения физических тренировок (класс рекомендаций IIa, уровень доказанности C).
Иная диагностика
6-минутный тест ходьбы (6МТХ)
Дистанция 6МТХ может быть использована для определения функционального класса ХСН и объёма физических тренировок (класс рекомендаций IIa, уровень доказанности C);
Шкала оценки тяжести сердечной недостаточности (ШОКС)
Шкала при сборе анамнеза и клиническом обследовании больного позволяет в динамике оценивать эффективность проводимого лечения ХСН (класс рекомендаций I, уровень доказанности B) [31].
3. Лечение
Консервативное лечение
Задачи лечения: предотвращение прогрессирования ХСН (при I ФК), уменьшение симптомов, повышение качества жизни, торможение и обратное развитие ремоделирования органов-мишеней, уменьшение количества госпитализаций, снижение смертности.
Алгоритм ведения пациентов с ХСН представлен в приложении Б.
Все лекарственные средства для лечения ХСН и сниженной ФВ ЛЖ можно разделить на две основные категории соответственно степени доказанности (рисунок 1).
Антагонисты рецепторов 1 типа ангиотензина II (АРА)
АРА в максимально переносимых дозах применяются у больных ХСН I–IV ФК c ФВ ЛЖ 100 мм рт. ст.), при переносимости иАПФ (или АРА). Перевод данной категории больных на АРНИ (в дозе 100 мг х 2 раза в день не ранее, чем через 36 часов после последней дозы иАПФ (АРА), с последующей титрацией дозы до оптимальной 200 мг х 2 раза в день) производится для дополнительного снижения риска смерти и последующих госпитализаций в связи с ухудшением течения ХСН (класс рекомендаций I, уровень доказанности В). Можно рассмотреть применение АРНИ у больных с ХСН II-III ФК с ФВ ЛЖ 70 уд / мин при непереносимости БАБ для снижения риска смерти и госпитализаций (класс рекомендаций IIa, уровень доказанности С).
Антагонисты минералокортикоидных рецепторов (АМКР)
АМКР в дозах 25–50 мг/сут применяются у всех больных ХСН II–IV ФК и ФВ ЛЖ 100 Hg) в сочетании с БАБ и АМКР является основой терапии СНнФВ и суммарно на 45% снижают смертность пациентов с ХСН I–IV ФК [34].
Препараты, влияющие на прогноз больных с ХСН и применяемые в определённых клинических ситуациях
Диуретики
Диуретики применяются у всех больных ХСН II–IV ФК с ФВ ЛЖ 75 лет и при СКФ 2) антикоагулянтная терапия следует предпочесть назначение новых оральных антикоагулянтов (НОАК) вместо антагонистов витамина К (АВК), учитывая большее снижение риска смерти и тромбоэмболических осложнений при одновременном снижении риска кровотечений, прежде всего внутричерепных (класс рекомендаций IIa, уровень доказанности B). Применение НОАК противопоказано при наличии механических клапанов и митральном стенозе с наложениями на клапанах (класс рекомендаций III, уровень доказанности B). Вне зависимости от риска тромбоэмболий НОАК не должны применяться у пациентов с ФП и СКФ 2 (класс рекомендаций III, уровень доказанности A).
Гепарин
Назначение гепарина или низкомолекулярных гепаринов (НМГ) сроком минимум 7 дней должно быть рассмотрено у больных ХСН II–IV ФК с ФВ ЛЖ 50% (класс рекомендаций IIb, уровень доказанности С).
Пациентам с СНнФВ и СНпФВ антагонисты кальция верапамил и дилтиазем противопоказаны (класс рекомендаций III, уровень доказанности C).
Препараты железа
Внутривенное применение трёхвалентных препаратов железа должно быть рассмотрено у больных с ХСН и уровнем гемоглобина 130 мс, наличии БЛНПГ и проведенной или планируемой радиочастотной катетерной абляции АВ узла (класс рекомендаций IIa, уровень доказанности B) [60, 61], или при фармакологическом контроле ЧСС, который обеспечивает более 95% навязанных комплексов (класс рекомендаций IIb, уровень доказанности C) [62, 63] с целью снижения риска смерти и улучшения клинического течения СН.
Имплантация СРТ/СРТ-Д противопоказана пациентам с СНнФВ II–IVФК при продолжительности QRS 2 кг за 1–3 дня, скорее всего, свидетельствует о задержке жидкости в организме и риске развития декомпенсации.
Наличие ожирения или избыточного веса ухудшает прогноз больного ХСН, и во всех случаях ИМТ более 25 кг/м 2 требует специальных мер и ограничения калорийности питания.
Прогрессирующее уменьшение массы тела (при исходном ИМТ менее 19 кг/м 2 ), обусловленное потерей как жировой ткани, так и мышечной массы называется сердечной кахексией – документированная непреднамеренная потеря массы тела на 5 кг и более или более, чем на 7,5 % от исходной массы в компенсированном состоянии за 6 месяцев [72, 73].
В лечении таких больных необходимым является сочетание медикаментозной коррекции нейрогормональных расстройств (степень доказанности А), блокады цитокинов (степень доказанности С) и нутритивной поддержки (степень доказанности С) 76.
Алкоголь
Алкоголь строго запрещен для больных с алкогольной кардиомиопатией. У пациентов с ишемическим генезом ХСН употребление до 20 мл этанола в сутки может способствовать улучшению прогноза [79, 80].
4. Реабилитация
Основным для выбора режима нагрузок является определение исходной толерантности при помощи КПНТ. Пациенты с СН со значением пиковой VО2 менее 10 мл/кг/мин и VE/VСО2 более 40 относятся к группе высокого риска и отличаются особенно неблагоприятным прогнозом [85, 86]. При невозможности проведения КПНТ проводят тест 6-мин. ходьбы (класс рекомендаций IIa, уровень доказанности C).
Для пациентов, прошедших менее 150 м, т. е. находящихся в IV ФК, а также имеющих выраженный дефицит массы тела, кахексию, общепринятые физические нагрузки не показаны. В этих случаях на первом этапе (период стабилизации состояния) пациент выполняет упражнения для тренировки мышц вдоха и выдоха (класс рекомендаций I, уровень доказанности С) [87, 88]. При стабилизации состояния пациента необходимо повторить 6МТХ. При выполнении 6МТХ более 200 м целесообразно рекомендовать физические нагрузки в виде ходьбы.
Метод усиленной наружной контрпульсации может быть рекомендован как дополнительный метод лечения пациентов с ХСН II–III ФК в период полной компенсации на ОМТ для увеличения толерантности к физическим нагрузкам и улучшения качества жизни (класс рекомендаций IIb, уровень доказанности B).
5. Профилактика и диспансерное наблюдение
Медикаментозная профилактика
Ингибиторы КоА-редуктазы (статины) рекомендуются всем больным (даже среднего и низкого СС риска) с целью профилактики развития сердечно-сосудистых осложнений (ССО), включая ОИМ и вновь развившуюся ХСН, и достижением целевого уровня холестерина ЛПНП (класс рекомендаций I, уровень доказанности A). Необходимо назначение статинов с контролем холестерина ЛПНП больным с ИБС как после ОИМ, так и без перенесённого ОИМ с целью профилактики развития ХСН (класс рекомендаций I, уровень доказанности A) 91.
Можно назначить комбинацию блокаторов РААС с диуретиками для контроля АД больным даже среднего (низкого) сердечно-сосудистого риска и с уровнем САД >140 мм рт. ст. с целью профилактики развития ССО, в том числе вновь развившуюся ХСН (класс рекомендаций IIb, уровень доказанности B).
После перенесенного ОИМ в качестве профилактики ремоделирования сердца и развития ХСН необходимо использовать различные нейрогормональные модуляторы БАБ [93, 94], иАПФ 95, АРА [98] и АМКР [99]. Причем сочетание БАБ с блокадой ренин-ангиотензиновой системы увеличивает эффект терапии [98, 100] (класс рекомендаций I, уровень доказанности A).
Больным с АГ и высоким или очень высоким сердечно-сосудистым риском необходимо назначение антигипертензивного лечения с достижением уровня АД Таблица 1. Диспансерное наблюдение больных ХСН
ХСН I-IIА стадии, стабильное состояние
Не менее 1 раза в год
— измерение АД при каждом посещении;
— измерение массы тела или оценка дневника веса при каждом посещении;
— общий (клинический) анализ крови, развернутый при взятии под ДН, далее по показаниям;
— анализ крови биохимический с определением содержания натрия, калия, креатинина при взятии под ДН, далее по показаниям;
— расчет скорости клубочковой фильтрации при взятии под ДН, далее по показаниям;
— лабораторный контроль за терапией непрямыми антикоагулянтами (варфарин), кратность исследований МНО в зависимости от достижения целевых значений;
— ЭКГ не менее 1 раза в год;
— ЭхоКГ ежегодно в первые два года, далее по показаниям;
— рентгенография органов грудной клетки при взятии под ДН, далее по показаниям;
— суточный мониторинг ЭКГ по показаниям;
— консультация врача-кардиолога при дестабилизации течения и рефрактерной к терапии ХСН с оценкой показаний к высокотехнологичной медицинской помощи (ИКД, СРТ и т.д.);
— ежегодная вакцинация против гриппа;
— корректировка терапии (при необходимости).
ХСН IIБ-III стадии, стабильное состояние
Не менее 2 раз в год
— измерение АД при каждом посещении;
— измерение массы тела или оценка дневника веса при каждом посещении
— анализ крови биохимический с определением содержания натрия, калия, креатинина при взятии под диспансерное наблюдение, далее по показаниям;
— расчет скорости клубочковой фильтрации при взятии под диспансерное наблюдение и по показаниям;
— лабораторный контроль за терапией непрямыми антикоагулянтами (варфарин), кратность исследований МНО в зависимости от достижения целевых значений;
— определение концентрации предшественника мозгового натрийуретического пептида (NTproBNP) или мозгового натрийуретического пептида (МНП или BNP) по показаниям;
— ЭКГ менее 2 раз в год;
— ЭхоКГ ежегодно;
— рентгенография органов грудной клетки при взятии под диспансерное наблюдение далее по показаниям;
— суточный мониторинг ЭКГ по показаниям;
— консультация врача-кардиолога при дестабилизации течения и рефрактерной к терапии ХСН с оценкой показаний к высокотехнологичной медицинской помощи (ИКД, СРТ, трансплантация сердца и т.д.);
— ежегодная вакцинация против гриппа;
— корректировка терапии (при необходимости).
Проведение школ по сердечной недостаточности для пациентов и их родственников способствует лучшему пониманию плана лечения, что в конечном итоге приводит к большей приверженности пациентов и улучшению клинических исходов. Проведение школ пациентов на базе стационаров, как правило, более эффективно, вследствие большей сосредоточенности пациентов на своем состоянии. (класс рекомендаций I, уровень доказанности А).
Удаленный контроль пациентов с помощью телефонных звонков с использованием структурированных опросников также может значительно улучшать клинические исходы (смертность и сердечно-сосудистые госпитализации) на 38% 111.
6. Дополнительная информация, влияющая на течение и исход заболевания/синдрома
Острая декомпенсация ХСН
Термином «острая декомпенсированная сердечная недостаточность» (ОДСН) принято называть период течения ХСН, который характеризуется быстрым усугублением симптомов сердечной недостаточности, что требует экстренной госпитализации пациента и проведения интенсивной терапии. Каждый эпизод ОДСН ухудшает прогноз больного ХСН и требует как специализированного лечения, так и временной коррекции предшествующей терапии ХСН [119, 120].
Причины ОДСН: быстрое прогрессирование собственно ХСН, возникновение острых состояний (ОИМ, ТЭЛА, острых клапанных поражений и т.д.), декомпенсация на фоне обострения сопутствующей патологии (пневмонии, других инфекций, нарушения функции почек, анемии, аденомы предстательной железы, пароксизма фибрилляции предсердий, декомпенсации СД и т.д.) [121, 122].
Диагностические тесты у пациентов с подозрением на ОДСН
У пациентов с ОДСН необходимо исключить наличие причин, требующих незамедлительно специального лечения, и обеспечить проведение дифференциального диагноза между ОДСН и другими причинами жалоб и симптомов пациентов (таблица 2).
Симптомы застоя (левостороннего)
Ортопноэ, приходящая ночная одышка, влажные двусторонние хрипы в легких.
Симптомы застоя (правостороннего)
Расширение яремных вен, периферические отеки, застойная печень, гепатоюгулярный рефлюкс, асцит, симптомы застойного кишечника.
Клинические: холодные влажные конечности, олигурия, заторможенность (mental confusion), головокружение, слабый пульс.
Лабораторные: метаболический ацидоз, повышение молочной кислоты в крови, повышение креатинина в крови.
Важно: гипотония не означает наличие гипоперфузии, часто гипоперфузия сопровождается гипотензией.
САД 120 уд в минуту.
ЧДД >25 уд/мин c участием вспомогательной мускулатуры;
ЧДД 45 мм рт.ст. (>6 кПa) (анализ газов крови).
Гиперкапническая дыхательная недостаточность
PACO2 >50 мм рт.ст. (> 6,65 кПа).
Выделение мочи 25 в минуту, SpO2 50 мм рт.ст. (6,65 кПа) и ацидозом (pH 125 мм рт. ст. (класс рекомендаций IIa, уровень доказанности B) [141].
При назначении вазодилататоров следует основываться на рекомендациях, представленных в таблице 3.