Что относится к противошоковым мероприятиям
Что такое анафилаксия и анафилактический шок? Причины возникновения, диагностику и методы лечения разберем в статье доктора Столяровой Елены Александровны, аллерголога со стажем в 15 лет.
Определение болезни. Причины заболевания
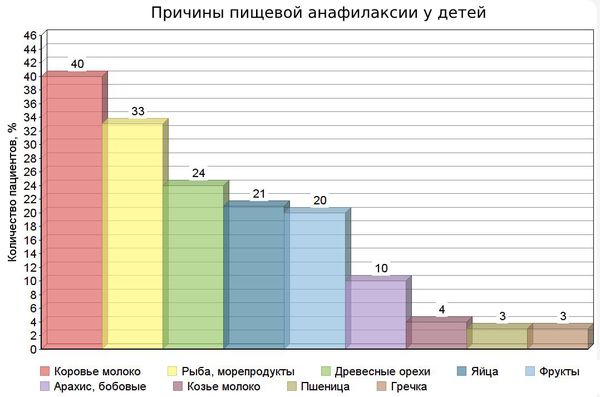
К пищевым причинам относят:
В редких случаях анафилаксию вызывает сельдерей, киви и семена кунжута.
Вакцины, вызвавшие анафилаксию, как правило, вводились в комбинации:
Факторы риска развития анафилаксии :
Факторы, усугубляющие течение анафилаксии :
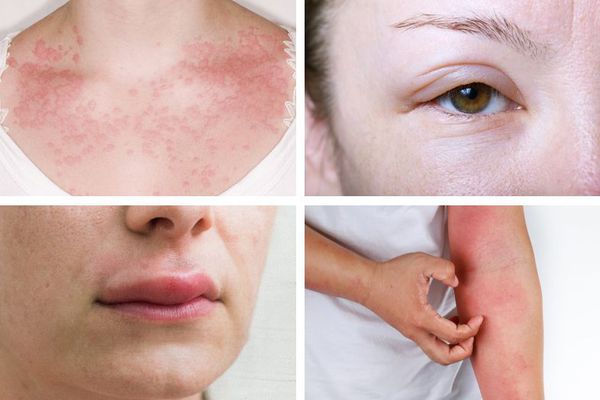
Симптомы анафилаксии
К симптомам анафилаксии относят:
Чем быстрее появляются симптомы, тем тяжелее протекает анафилаксия.
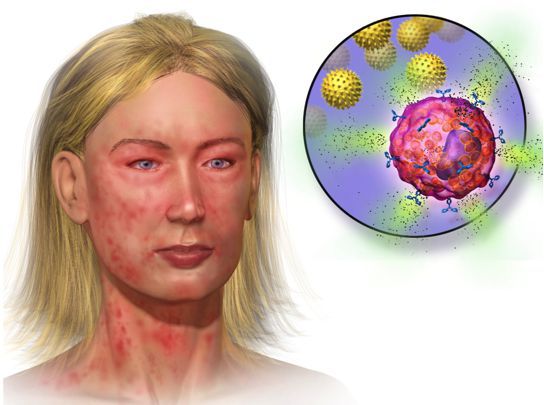
Первые симптомы анафилаксии вариабельны. Иногда реакция начинается со слабости и потливости. Возникает зуд и покалывание, лицо становится болезненным, особенно вокруг рта, отекают веки, губы и другие участки кожи и слизистой. Площадь покраснения увеличивается, образуется сыпь в виде крапивницы. Больного начинает тошнить, появляется чувство страха и беспокойства. Может возникнуть рвота, понос и боли в животе.
Иногда возникает чувство стеснения в глотке, горле и груди, приступ удушья, кашля и другие дыхательные нарушения, больной может потерять сознание. При развитии серьёзных нарушений сердце начинает биться чаще, артериальное давление падает.
Симптомы анафилаксии у детей
Патогенез анафилаксии
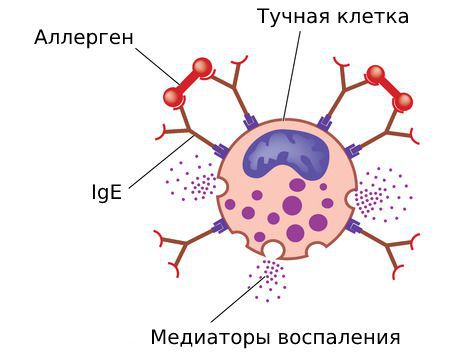
Всё начинается с первого контакта организма с аллергеном. Такое «знакомство» называется сенсибилизацией. В этот период образуются антитела — иммуноглобулины Е, или IgE. Они прикрепляются к тучным клеткам. Симптомы аллергии при этом не возникают, поэтому никто не замечает этот период и даже не догадывается, что в организме появились антитела.
На повторный контакт с раздражителем сенсибилизированный организм реагирует выбросом медиаторов воспаления: гистамина, лейкотриенов, триптазы, простагландинов, цитокинов и др. Они высвобождаются при связывании антител и частиц аллергена с рецепторами тучных клеток и базофилов.
На выброс медиаторов воспаления организм реагирует следующим образом:
Несмотря на разный механизм развития этих реакций, тучные клетки и базофилы выделяют одни и те же активные вещества, поэтому симптомы и принципы лечения практически не отличаются. Единственная разница заключается в том, что симптомы псевдоаллергии могут возникнуть сразу после первого контакта с аллергеном, а признаки анафилаксии — только после повторного контакта. Спрогнозировать развитие этих реакций практически невозможно.
Анафилактический шок — наиболее тяжёлое проявление анафилаксии. При его развитии увеличивается св ёртываемость крови, её ток резко замедляется. Из-за активации тромбоцитов в капиллярах образуются микротромбы, которые нарушают микроциркуляцию. На фоне таких изменений начинают страдать внутренние органы: лёгкие, сердце, почки, эндокринные железы и нервная система. Нарушение их работы может стать причиной смерти.
Классификация и стадии развития анафилаксии
В зависимости от преобладающих симптомов выделяют пять вариантов анафилаксии:
По характеру течения анафилаксию разделяют на пять форм:
По интенсивности симптомов выделяют четыре степени тяжести анафилаксии:
Осложнения анафилаксии
Диагностика анафилаксии
Наиболее важным инструментом в диагностике анафилаксии и определении её причины является тщательный опрос пациента и его семьи. Обычно доктор задаёт ряд вопросов:
Чтобы обнаружить «скрытый» аллерген, стоит внимательно изучить все этикетки продуктов и препаратов, которые принимал пациент.
Заподозрить анафилаксию можно по одному из трёх общепринятых мировых критериев диагностики анафилаксии. К ним относят:
Лабораторное обследование направленно на поиск причинно-значимого аллергена. Оно включает:
Уровень триптазы при анафилаксии повышен. Но полагаться на один образец результатов обследования нельзя, поэтому показатели этого фермента определяют дважды:
В рутинной практике такое исследование практически не применяется из-за относительно высокой стоимости и низкой доступности в большинстве стационаров, принимающих экстренных больных.
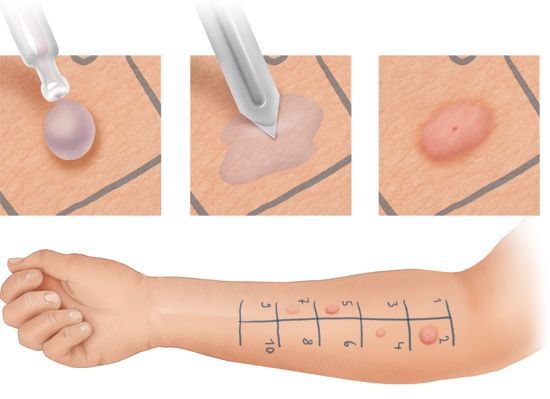
Оптимальным методом диагностики остаются кожные пробы. При кожном аллерготестировании могут возникнуть системные реакции, требующие экстренной помощи. Поэтому данные тесты должны проводиться с большой осторожностью, а при тестировании с ядами насекомых и некоторыми лекарствами — только в условиях стационара.
По стоимости кожная проба на один аллерген может оказаться дороже, чем при аллергодиагностике ISAC. Но так как аллергочип включает в себя 112 аллергенов, итоговая цена будет дороже, чем у кожной аллергопробы.
Анафилаксию и анафилактический шок следует отличать от других состояний:
Лечение анафилаксии
При подозрении на анафилаксию пациента нужно как можно скорее госпитализировать в стационар с отделением реанимации и интенсивной терапии.
Первая помощь при анафилаксии
Тот, кто оказывает неотложную помощь, должен зафиксировать:
План действий следующий:
Если вводить эпинефрин обычным шприцем, его обязательно нужно развести :
Также нужно наладить венозный доступ или сохранить его при внутривенном введении лекарства, вызвавшего анафилактический шок. Для этого назначают раствор Рингера или физиологический раствор хлорида натрия. Также внутривенно вводят глюкокортикостероид: метилпреднизолон или гидрокортизон.
При выраженных кожных реакциях можно дать больному антигистаминный препарат, например цетиризин: детям с 6 месяцев — 5 мг, взрослым и детям старше 6 лет — 10 мг. Подобные препараты не могут остановить развитие анафилаксии, но они устраняют кожный зуд и уменьшают отёк слизистой.
Прогноз. Профилактика
Пациенту с анафилаксией следует приобрести 0,1 % раствор эпинефрина в ампулах. Как правило, его хранят дома в холодильнике при +4 °С и берут с собой при необходимости. Рекомендуется носить медицинский браслет или карточку, где указано аллергическое заболевание, причинные аллергены и план оказания первой медицинской помощи.
В процедурных кабинетах, стоматологиях, роддомах и учреждениях, где проводят вакцинацию, тесты на аллергию или рентгеноконтрастные исследования, должен быть противошоковый набор. После прививки или введения препарата рекомендуется 30 минут находиться под наблюдением врача.
ПРОТИВОШОКОВЫЕ МЕРОПРИЯТИЯ



ПРИЧИНЫ И ВИДЫ ШОКА
Проблема шока всегда будет актуальной в связи с высокой смертностью при этой патологии и трудностями в коррекции происходящих в организме нарушений.
Для всех видов шока характерен один тяжелый общий признак — нарушение кровообращения, ведущее к резкому ухудшению микроциркуляции в органах и тканях с развитием гипоксии и ацидоза.
Фазы и стадии шока
В течении шока различают эректильную фазу, или фазу возбуждения, и торгшдную фазу, или фазу торможения.
В эректильной фазе пострадавшие возбуждены, мечутся, кричат, пытаются бежать, ведут себя неадекватно, сопротивляются осмотру и оказанию помощи. Длительность эректиль-ной фазы небольшая, несколько минут, за исключением ожогового шока.
Торпидная фаза сменяет эректильную и имеет три стадии тяжести, которые при отсутствии медицинской помощи могут прогрессивно сменять одна другую (табл. 6).
В торпидной фазе пострадавшие заторможены, сонливы, медленно и односложно отвечают на вопросы. Классическое описание торпидной фазы шока дано еще Н. И. Пирговым: «с оторванной рукой или ногой лежит такой окоченелый на перевязочном пункте неподвижно. Он не кричит и не вопит, не жалуется, не принимает ни в чем участия и ничего не требует, тело холодно, лицо бледно, как у трупа, взгляд неподвижен и обращен вдаль, пульс как нитка, едва заметен под пальцами и с частыми перемежками. На вопросы окоченелый или вовсе не отвечает, или только про себя чуть слышным шепотом, дыхание тоже едва приметно. Рана и кожа почти вовсе нечувствительны, но если больной нерв, висящий из раны, будет чем-нибудь раздражен, то больной одним легким сокращением личных мускулов обнаруживает признак чувства. Иногда это состояние проходит через несколько часов от употребления возбуждающих средств, иногда оно продолжается до самой смерти».
Одним из признаков шока является снижение диуреза, вплоть до анурии. Показателем тяжести шока может служить шоковый индекс, или индекс Алговера—Грубера: частное от деления показателя пульса на систолическое артериальное давление. Чем выше индекс, тем тяжелее степень шока.
Третья стадия шока считается стадией декомпенсации защитных возможностей организма и может быстро перейти в необратимое терминальное состояние. Некоторые авторы выделяют это состояние как четвертую стадию шока.
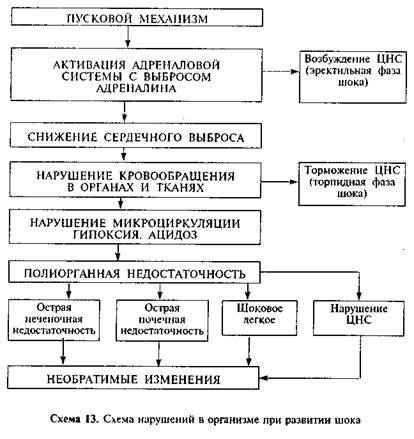
Пусковой механизм шока может быть различным, но его дальнейшее развитие происходит по общей схеме (схема 13), необратимые изменения наступают во всех случаях из-за кризиса микроциркуляции.
Драматическое течение шока обусловлено тем, что первоначально организм включает механизм защиты в виде централизации кровообращения, но в дальнейшем это и приводит к катастрофе. Централизация кровообращения вызывает временное улучшение кровоснабжения жизненно важных органов, за счет периферического спазма артериол (выброс адреналина). В результате из кровообращения выключается громадная капиллярная сеть на периферии, кровь «блокируется» в сети капилляров, в них образуются микротромбы, жидкая часть крови переходит в ткани, газообмен в тканях прекращается, и выведение продуктов их жизнедеятельности нарушается. Все это приводит к снижению объема циркулирующей крови, уменьшению возврата крови к правым отделам сердца, а значит,
уменьшению сердечного выброса, развитию гипоксии тканей и ацидозу. Кровоснабжение всех органов и систем ухудшается, и развивается полиорганная недостаточность, что становится причиной гибели пострадавшего.
ПРОТИВОШОКОВЫЕ МЕРОПРИЯТИЯ
Эти мероприятия включают:
— устранение пускового механизма развития шока — остановка кровотечения, обезболивание, шинирование, купирование нарушений ритма сердца при кардиогенном шоке и т. д.;
— восполнение ОЦК с помощью полиглкжина, реополиглюкина, желатиноля, полидеза, гелофузина, перфторана, растворов электролитов и глюкозы;
— улучшение микроциркуляции (те же препараты плюс гепарин и дроперидол);
— коррекцию ацидоза с раствором гидрокарбоната натрия, трисамином, лактасолом, ацесолем);
— стабилизацию артериального давления с помощью допамина, с осторожностью и в крайних случаях используют норадреналин, так как он усиливает периферический спазм сосудов;
— поддержание функции жизненно важных органов и систем (дыхательная, сердечная, мочевыделительная и др.);
— применение специальных методов интенсивной терапии: кардиостимуляция, электродефибрилляция, операции по жизненным показаниям для остановки кровотечения и др.
Показателями выхода пациента из шока являются нормализация артериального давления и пульса, нормализация ЦВД, восстановление диуреза, улучшение цвета кожных покровов и слизистых, улучшение общего состояния и других показателей функционирования органов и систем.
Для проведения интенсивной инфузионной терапии шока необходим надежный доступ к вене. Для этой цели чаще всего используется катетеризация подключичной вены. С помощью этой же процедуры контролируют ЦВД. В норме ЦВД является показателем давления крови в правом желудочке и в норме составляет 6—12 мм в. ст. Снижение ЦВД говорит о недостаточном притоке крови к сердцу, уменьшении ОЦК, что требует увеличить объем вливаемой жидкости. Рост ЦВД свидетельствует о подъеме давления в малом круге кровообращения и угрозе развития отека легких, при этом следует уменьшить объем вливаемой жидкости.
Примерный план ухода за пациентом в состоянии шока представлен в табл. 7.
Справочник неотложной помощи
Справочник является пособием по оказанию первой помощи дома, на улице, на производстве при травмах, отравлениях и других неотложных состояниях, в том числе возникающих на фоне заболеваний различных органов. Акцент делается на доврачебной медицинской помощи с использованием подручных предметов, широко применяемых лекарственных средств, методов, не требующих врачебной подготовки. Знания о неотложных состояниях и проведении реанимационных мероприятий на месте происшествия могут пригодиться многим из нас.
Оглавление
Приведённый ознакомительный фрагмент книги Справочник неотложной помощи предоставлен нашим книжным партнёром — компанией ЛитРес.
Неотложная помощь при шоке
Шок — это общая реакция организма на сверхсильное (например, болевое) раздражение. Он характеризуется тяжелыми расстройствами функций жизненно важных органов, нервной и эндокринной систем. Шок сопровождается выраженными нарушениями кровообращения, дыхания и обмена веществ.
Существует ряд классификаций шока. В зависимости от механизма развития его подразделяют на несколько основных видов:
— гиповолемический (при обезвоживании, кровопотере);
— кардиогенный (при выраженном нарушении сердечной функции);
— перераспределительный (при нарушении кровообращения);
— болевой (при травме, инфаркте миокарда).
Также шок определяют по причинам, спровоцировавшим его развитие:
— травматический (вследствие обширных травм или ожогов, ведущий причинный фактор — боль);
— анафилактический, который является наиболее тяжелой аллергической реакцией на те или иные вещества, контактирующие с организмом;
— кардиогенный (развивается как одно из наиболее тяжелых осложнений инфаркта миокарда);
— гиповолемический (при инфекционных заболеваниях с многократными рвотой и поносами, при перегревании, кровопотере);
— септический, или инфекционно-токсический (при тяжелых инфекционных заболеваниях);
— комбинированный (сочетает сразу несколько причинных факторов и механизмов развития).
Болевой шок обусловлен болью, которая по силе превышает индивидуальный болевой порог. Он чаще наблюдается при множественных травматических повреждениях или обширных ожогах.
Симптомы шока подразделяют по фазам и стадиям. В начальной фазе (эректильной) травматического шока у пострадавшего отмечается возбуждение, бледность кожных покровов лица, беспокойный взгляд и неадекватная оценка тяжести своего состояния. Также наблюдается повышенная двигательная активность: он вскакивает, стремится куда-либо уйти; и удержать его бывает достаточно трудно. Затем, по мере наступления второй фазы шока (торпидной), на фоне сохраненного сознания развиваются угнетенное психическое состояние, полная безучастность к окружающему, снижение или полное отсутствие болевой реакции. Лицо остается бледным, его черты заостряются, кожные покровы всего тела холодные на ощупь и покрыты липким потом. Дыхание пациента значительно учащается и становится поверхностным; пострадавший испытывает жажду; нередко возникает рвота. При разных видах шока торпидная фаза различается в основном по продолжительности. Ее можно условно разделить на 4 стадии.
Шок I степени (легкий). Общее состояние пострадавшего удовлетворительное, сопровождается слабо выраженной заторможенностью. Частота пульса составляет 90—100 ударов в минуту, его наполнение — удовлетворительное. Систолическое (максимальное) артериальное давление составляет 95—100 мм рт. ст. или немного выше. Температура тела сохраняется в пределах нормы либо незначительно снижена.
Шок II степени (средней тяжести). Заторможенность пострадавшего отчетливо выражена, кожа бледная, температура тела снижается. Систолическое (максимальное) артериальное давление составляет 90–75 мм рт. ст., а пульс — 110–130 ударов в минуту (слабого наполнения и напряжения, изменяющийся). Дыхание отмечается поверхностное, учащенное.
Шок III степени (тяжелый). Систолическое (максимальное) артериальное давление ниже 75 мм рт. ст., пульс — 120–160 ударов в минуту, нитевидный, слабого наполнения. Данная стадия шока считается критической.
Шок IV степени (его называют предагональным состоянием). Артериальное давление не определяется, а пульс можно выявить только на крупных сосудах (сонных артериях). Дыхание пациента очень редкое, поверхностное.
Кардиогенный шок является одним из наиболее серьезных и опасных для жизни пациента осложнений инфаркта миокарда и тяжелых нарушений сердечного ритма и проводимости. Данный вид шока может развиться в период сильных болей в области сердца и характеризуется поначалу исключительно резко возникающей слабостью, бледностью кожных покровов и синюшностью губ. Помимо этого, у больного отмечаются похолодание конечностей, холодный липкий пот, покрывающий все тело, и нередко — потеря сознания. Систолическое артериальное давление падает ниже 90 мм рт. ст., а пульсовое давление — ниже 20 мм рт. ст.
Гиповолемический шок развивается в результате относительного или абсолютного уменьшения объема циркулирующей в организме жидкости. Это приводит к недостаточному наполнению желудочков сердца, уменьшению ударного объема сердца и как следствие к существенному снижению сердечного выброса крови. В ряде случаев пострадавшему помогает «включение» такого компенсаторного механизма, как учащение сердцебиения. Достаточно частой причиной развития гиповолемического шока является значительная кровопотеря в результате обширных травм или повреждений крупных кровеносных сосудов. В данном случае речь идет о геморрагическом шоке. В механизме развития данного вида шока важнейшее значение принадлежит собственно значительной кровопотере, которая приводит к резкому падению артериального давления. Компенсаторные процессы, такие как спазм мелких кровеносных сосудов, усугубляют патологический процесс, поскольку неизбежно приводят к нарушению микроциркуляции и как следствие — к системной кислородной недостаточности и ацидозу. Накопление в различных органах и тканях недоокисленных веществ вызывает интоксикацию организма.
Многократные рвота и поносы при инфекционных заболеваниях также приводят к уменьшению объема циркулирующей крови и падению артериального давления.
Факторами, предрасполагающими к развитию шока, являются: значительная потеря крови, переохлаждение организма, физическая усталость, психическая травма, голодное состояние, гиповитаминоз.
Данный вид шока является наиболее тяжелым осложнением инфекционных заболеваний и прямым следствием воздействия токсина болезнетворного возбудителя на организм. Происходит ярко выраженная централизация кровообращения, в связи с чем большая часть крови оказывается практически неиспользуемой, накапливается в периферических тканях. Результатом этого является нарушение микроциркуляции и тканевое кислородное голодание. Еще одна особенность инфекционно-токсического шока — значительное ухудшение кровоснабжения миокарда, что вскоре приводит к выраженному снижению артериального давления. Для данного вида шока характерен внешний вид пациента — нарушения микроциркуляции придают коже «мраморность».
Общие принципы неотложной помощи при шоке
Основа всех противошоковых мероприятий — своевременное оказание медицинской помощи на всех этапах движения пострадавшего: на месте происшествия, по дороге в стационар, непосредственно в нем.
Главные принципы противошоковых мероприятий на месте происшествия заключаются в проведении обширного комплекса действий, порядок выполнения которых зависит от конкретной ситуации, а именно:
1) устранение действия травмирующего агента;
2) остановка кровотечения;
3) бережное перекладывание пострадавшего;
4) придание ему положения, облегчающего состояние или препятствующего дополнительному травматизму;
5) освобождение от стягивающей одежды;
6) закрытие ран асептическими повязками;
8) применение успокаивающих средств;
9) улучшение деятельности органов дыхания и кровообращения.
В неотложной помощи при шоке приоритетными являются остановка кровотечения и обезболивание. Следует помнить, что перекладывание пострадавших, так же как и их транспортировка, должны быть бережными. Располагать больных в санитарном транспорте нужно с учетом удобства проведения реанимационных мероприятий.
Обезболивание при шоке достигается путем введения нейротропных препаратов и анальгетиков. Чем раньше оно начато, тем слабее болевой синдром, что, в свою очередь, повышает эффективность противошоковой терапии. Поэтому после остановки массивного кровотечения, перед тем как провести иммобилизацию, перевязку раны и укладку пострадавшего, необходимо осуществить обезболивание. С этой целью пострадавшему внутривенно вводят 1–2 мл 1%ного раствора промедола, разведенного в 20 мл 0,5%ного раствора новокаина, либо 0,5 мл 0,005 %-ного раствора фентанила, разведенного в 20 мл 0,5 %-ного раствора новокаина или в 20 мл 5%-ного раствора глюкозы. Внутримышечно анальгетики вводят без растворителя (1–2 мл 1%-ного раствора промедола, 1–2 мл трамала). Использование других наркотических анальгетиков противопоказано, так как они вызывают угнетение дыхательного и сосудодвигательного центров. Также при травмах живота с подозрением на повреждение внутренних органов противопоказано введение фентанила. Не допускается использование при оказании неотложной помощи при шоке спиртосодержащих жидкостей, так как они могут вызвать усиление кровотечения, что приведет к снижению артериального давления и угнетению функций центральной нервной системы. Необходимо всегда помнить, что при шоковых состояниях происходит спазм периферических кровеносных сосудов, поэтому введение лекарственных препаратов осуществляется внутривенно, а при отсутствии доступа к вене — внутримышечно.
Хорошим анальгетическим эффектом обладают местная анестезия и охлаждение поврежденной части тела. Местная анестезия проводится раствором новокаина, который вводят в область повреждения или раны (в пределах неповрежденных тканей). При обширном размозжении тканей, кровотечении из внутренних органов, нарастающем отеке тканей местную анестезию желательно дополнить местным воздействием сухим холодом. Охлаждение не только усиливает обезболивающее действие новокаина, но и оказывает выраженное бактериостатическое и бактерицидное действия.
С целью снятия возбуждения и усиления обезболивающего эффекта целесообразно применение антигистаминных препаратов, например димедрола и прометазина. Для стимуляции функции дыхания и кровообращения пострадавшему вводят дыхательный аналептик — 25 %-ный раствор кордиамина в объеме 1 мл.
В момент травмы пострадавший может оказаться в состоянии клинической смерти. Поэтому при остановке сердечной деятельности и дыхания независимо от причин, вызвавших их, немедленно приступают к реанимационным мероприятиям — искусственной вентиляции легких и массажу сердца. Реанимационные мероприятия считаются эффективными только в том случае, если у пострадавшего появились самостоятельное дыхание и сердцебиение.
При оказании неотложной помощи на этапе транспортировки больному проводят внутривенные вливания крупномолекулярных плазмозаменителей, не требующих особых условий для хранения. Полиглюкин и другие крупномолекулярные растворы благодаря своим осмотическим свойствам вызывают быстрый приток в кровь тканевой жидкости и тем самым увеличивают массу циркулирующей в организме крови. При большой кровопотере возможно переливание пострадавшему плазмы крови.
При поступлении пострадавшего в лечебное учреждение проверяют правильность иммобилизации, сроки наложения кровоостанавливающего жгута. В случае поступления таких пострадавших в первую очередь проводят окончательную остановку кровотечения.
При травмах конечностей целесообразна футлярная блокада по Вишневскому, проводимая выше места повреждения. Повторное введение промедола допустимо только через 5 ч после его первичного введения. Одновременно начинают осуществлять ингаляцию кислорода пострадавшему.
Внутривенно с целью предупреждения и лечения шока вводят следующую смесь: 20 мл 40 %-ного раствора глюкозы, 1 мл 5%-ного раствора аскорбиновой кислоты, 1 мл 1%-ного раствора никотиновой кислоты, 1 мл 6%-ного раствора тиамина хлорида, 1 мл 5%ного раствора пиридоксина гидрохлорида и 1 мл 2,5%ного раствора прометазина или 1 мл 1 %-ного раствора димедрола. Если на предыдущих этапах не были применены промедол и кордиамин, то и они вводятся в эту смесь в дозе по 1 мл. Одновременно выполняют новокаиновые блокады или местную анестезию, а также прикладывают холод.
Хороший эффект в противошоковом лечении оказывает вдыхание смеси закиси азота и кислорода в соотношении 1: 1 или 2: 1 с помощью наркозных аппаратов. Кроме того, для достижения хорошего нейротропного действия следует использовать сердечные препараты: кордиамин и кофеин. Кофеин стимулирует функцию дыхательного и сосудодвигательного центров головного мозга и тем самым учащает и усиливает сокращения миокарда, улучшает коронарное и мозговое кровообращение, повышает артериальное давление. Противопоказаниями к применению кофеина являются лишь неостановленное кровотечение, выраженный спазм периферических сосудов и учащение сердечного ритма. Кордиамин улучшает деятельность центральной нервной системы, стимулирует дыхание и кровообращение. В оптимальных дозировках он способствует повышению артериального давления и усилению работы сердца.
При тяжелом шоке, когда начинают проявляться нарушения со стороны сердечно-сосудистой системы, применяют следующие препараты:
— 0,025 %-ный раствор строфантина усиливает работу миокарда, уменьшает застойные явления и повышает мочевыделение;
— 0,06 %-ный раствор коргликона (близок к строфантину) действует более мягко и оказывает влияние через 20–30 мин;
— 0,2 %-ный раствор норэпинефрина и 1 %-ный раствор фенилэфрина — эти препараты, способствуя сужению кровеносных сосудов почек, органов брюшной полости, мышц, кожи и подкожной клетчатки, мобилизуют кровяные депо и тем самым увеличивают массу циркулирующей крови;
— 10 %-ный раствор кальция хлорида стимулирует сокращения миокарда, регулирует проницаемость капиллярных мембран, действует успокаивающе на нервную систему, тонизирует сосудодвигательные нервные волокна; средство является также антидотом консервантов, вливаемых в сосудистое русло вместе с препаратами крови, поэтому его целесообразно вводить в дозе 5—10 мл после переливания каждых 200 мл консервированной крови.
При тяжелых травмах, когда возникают выраженные нарушения внешнего дыхания и прогрессирующее кислородное голодание (дыхательная гипоксия), эти явления усугубляются характерными для шока циркуляторными нарушениями и кровопотерей — развиваются циркуляторная и анемическая гипоксии.
При невыраженной дыхательной недостаточности антигипоксические мероприятия могут быть ограничены освобождением пострадавшего от стягивающих одежд и подачей для вдыхания чистой воздушной струи или увлажненной смеси кислорода с воздухом. Эти мероприятия обязательно сочетаются со стимуляцией кровообращения.
В случаях острой дыхательной недостаточности при необходимости показана трахеостомия. Она заключается в создании искусственного свища, который обеспечивает попадание воздуха в трахею через отверстие на поверхности шеи. В него вводят трахеостомическую трубку. В экстренных ситуациях ее может заменить любой полый предмет.
Если же трахеостомия и туалет дыхательных путей не устраняют острой дыхательной недостаточности, лечебные мероприятия дополняют искусственной вентиляцией легких. Последняя не только способствует уменьшению или ликвидации дыхательной гипоксии, но и устраняет застойные явления в малом круге кровообращения и одновременно стимулирует дыхательный центр головного мозга.
Возникающие нарушения обменных процессов наиболее выражены при тяжелой форме шока, поэтому в комплекс противошоковой терапии и реанимации независимо от причин тяжелого состояния пострадавшего включают лекарственные препараты метаболического действия, к которым в первую очередь относятся водорастворимые витамины (В1, В6, С, РР), 40 %-ный раствор глюкозы, инсулин, гидрокортизон или его аналог преднизолон.
В результате нарушения обмена веществ в организме расстраиваются окислительно-восстановительные процессы, требующие включения в противошоковую терапию и реанимацию средств ощелачивания крови. Наиболее удобно использовать 4–5 %-ные растворы натрия бикарбоната или гидрокарбоната, которые вводят внутривенно в дозе до 300 мл.
Переливания крови, плазмы и некоторых плазмозаменителей — неотъемлемая часть противошоковой терапии.