Что отличает хронический гастродуоденит и язвенную болезнь двенадцатиперстной кишки
Дифференциально-диагностические различия язвенной болезни и симптоматических гастродуоденальных язв
Язвенная болезнь — хроническое, циклически рецидивирующее заболевание желудка и двенадцатиперстной кишки, в то время как при симптоматических язвах сезонности и цикличности развития не отмечается.
В случае симптоматических язв различают 3 вида поражений гастродуоденальной слизистой оболочки, являющихся как бы последовательными стадиями одного патологического процесса: кровоизлияния в слизистую оболочку от мелких петехий до обширных участков; эрозии с поверхностной деструкцией слизистой оболочки (не глубже подслизистого слоя стенки желудка или двенадцатиперстной кишки); язвы, при которых дефект достигает мышечного, а иногда и серозного слоя. Нередко у одного и того же больного наблюдаются все элементы поражения, причем как недавно возникшие, так и заживающие. Дно симптоматических язв обычно покрыто фибрином или сгустком крови. Их диаметр может колебаться от 2-3 мм до 2-3 см и более. Вокруг симптоматической язвы нет периульцерозного воспалительного вала, как при язвенной болезни, но есть ярко-красный ободок. Симптоматические язвы чаще локализуются в области дна и тела, гораздо реже — в пилорическом отделе желудка и в двенадцатиперстной кишке. Они обычно располагаются на отечной слизистой оболочке, покрытой вязкой слизью и фибрином, с повышенной контактной ранимостью и кровоточивостью. «Банальные» эрозии при этом обычно бывают множественными, округлыми, диаметром 0,1-0,2 мм. Иногда они сливаются, образуя значительные дефекты слизистой оболочки диаметром 1-3 см и более, без четких границ. Так же как и язвы, эрозии располагаются на отечной, гиперемированной, легко ранимой слизистой оболочке, имеют ярко-красный цвет, иногда покрыты серым фибринозным налетом или кровяным сгустком.
Не осложненные симптоматические язвы, как правило, протекают бессимптомно. Актуальность диагностики симптоматических язв для повседневной врачебной практики определяется весьма частыми осложнениями (прежде всего — кровотечениями) и во многих случаях — скудной клинической симптоматикой до возникновения этих осложнений.
Лекарственные язвы — язвы с неоднородным патогенезом. Среди них в отдельную группу могут быть выделены язвы, вызываемые некоторыми нестероидными противовоспалительными средствами (НПВС). Ульцерогенным свойствам НПВС необходимо уделять повышенное внимание потому, что аспирин назначается не только
как противовоспалительное и обезболивающее средство, но и как антитромботическое в силу своих антиагрегационных и других антикоагулянтных свойств. Впервые свойство аспирина вызывать желудочные язвы и кровотечения из них было обнаружено австралийскими учеными R. A. Douglas и Е. D. Johnston в 1961 году.
Способность НПВС вызывать кровотечения пищеварительного тракта, и прежде всего из вызванных ими язв, связывают с угнетением агрегантной способности тромбоцитов, а также некоторых прокоагулянтных факторов сыворотки крови и с уменьшением капиллярной проницаемости. Прием аспирина на фоне уже имеющейся язвенной болезни может провоцировать кровотечения наряду с другими проявлениями ее обострения. По имеющимся данным, применение аспирина в дозе 75 мг/сут. удваивает риск развития ЖКК (Weil J., 1995).
Вызванные аспирином язвы возникают преимущественно в желудке. Они располагаются, главным образом, по его малой кривизне и являются острыми. Реже «аспириновые» язвы локализуются в луковице двенадцатиперстной кишки. Они могут иметь круглую или овальную форму, ровное, подчас кровоточащее дно, плоские гладкие края, окруженные венчиком гиперемии и отека.
Вызванные бутадионом язвы, как правило, возникают в желудке. Они могут формироваться уже в первые двое суток его приема, но также и в конце курса лечения. Бутадион также способен провоцировать обострения язвенной болезни, в том числе двенадцатиперстной кишки, причем появляется склонность к массивным кровотечениям
и перфорациям. Одним из механизмов ульцерогенной активности бутадиона является его способность нарушать обмен белка в гастродуоденальной слизистой оболочке.
Частота развития гастродуоденальных язв при курсовом применении индометацина составляет около 2%. Прием препарата чаще вызывает возникновение эрозий слизистой оболочки желудка.
НПВП-индуцированные гастропатии развиваются на ранних сроках — у большинства больных до 3-х месяцев от начала приема этих препаратов. Типичной патологией верхних отделов ЖКТ, возникающей на фоне приема НПВП, являются эрозии (часто множественные) или язвы антрального отдела желудка. Язвы и эрозии двенадцатиперстной кишки возникают существенно реже (соотношение 1:4-1:5). НПВП-индуцированные язвы и эрозии после заживления, если прием НПВП будет продолжен, склонны к частому рецидивированию. Развитие НПВП-индуцированных язв может не сопровождаться выраженными гастралгиями и диспепсическими явлениями, а в ряде случаев протекать совершенно бессимптомно («немые» язвы). Субъективные жалобы, возникающие у пациентов, принимающих НПВП, носят иеспецифический характер. Наиболее часто больные жалуются на ощущение жжения, боли, тяжести в эпигастральной области, которые возникают тотчас или спустя короткое время после приема лекарств.
Имеются отдельные сообщения о возможности развития язв, эрозий и желудочно-кишечных кровотечений (ЖКК) на фоне приема селективных ингибиторов циклооксигеназы-2 (ЦОГ-2). Совместное использование селективных ингибиторов ЦОГ-2 и «классических» препаратов резко увеличивает риск возникновения тяжелых гастро
Для клинической практики важно, что селективные ингибиторы ЦОГ-2 достаточно часто вызывают гастралгии и диспепсические явления.
Факторы риска развития НПВП-индуцированных гастропатий:
1. Язвенный анамнез, причем риск развития рецидивов и тяжелых осложнений особенно велик у тех больных, у которых ранее возникали НПВП-ассоциированные язвы или ЖКК
2. Пожилой возраст (старше 65 лет)
3. Прием высоких доз НПВП
4. Наличие сердечно-сосудистой патологии
5. Прием одновременно различных препаратов из группы НПВП
6. Сопутствующий прием высоких доз глюкокортикостероидов и антикоагулянтов.
Меры профилактики при первичном назначении НПВП:
1. Назначение селективных ингибиторов ЦОГ-2 больным с факторами риска гастропатий
2. Проведение ЭГДС через 3 месяца после начала приема НПВП у всех больных, имеющих факторы риска развития гастропатий;
3. Назначение ингибиторов протонной помпы в профилактической дозе всем больным, имеющим в анамнезе язву желудка или двенадцатиперстной кишки, или сочетание 2-х и более факторов риска.
Меры профилактики рецидивов НПВП-индуцированных язв и эрозий при необходимости продолжения приема НПВП:
1. Замена «классических» НПВП на селективные ингибиторы ЦОГ-2 (например нимесил);
2. Назначение ингибиторов протонной помпы в профилактической дозе больным, имеющим в анамнезе НПВП-индуцированные язвы и множественные эрозии слизистая оболочки желудка и/или двенадцатиперстной кишки, или тяжелые гастродуоденальные осложнения (кровотечения, перфорации). При неэффективности данного метода показано назначение мизопростола по 400-800 мкг/сут;
3. Назначение ингибиторов протонной помпы в профилактической дозе всем больным, имеющим в анамнезе язву желудка или двенадцатиперстной кишки.
Мнение об ульцерогенной активности глюкокортикоидных препаратов (гидрокортизон, преднизолон, метилпреднизолон, дексаметазон, триамциналон) остается до сих пор неоднозначным. Частота возникновения подобных язв колеблется, по данным различных авторов, от 0,2 до 8%. Вероятно, что в действительности язвы возникают намного чаще, поскольку во многих случаях протекают латентно или малосимптомно и обнаруживаются преимущественно при возникновении осложнений, самым характерным из которых является кровотечение. Установлено, что глюкокортикоиды вызывают обострение уже существовавшей язвенной болезни. Так называемые «стероидные» язвы нередко расположены на большой кривизне желудка и носят множественный характер.
Несмотря на подчас значительную глубину, «стероидные язвы» большей частью протекают без болей, что объясняется анальгезирующим эффектом рассматриваемых препаратов.
Термином «стрессовые язвы» принято объединять гастродуоденальные язвы, возникающие при тяжелых патологических процессах, приводящих организм человека в стрессовое состояние.
Можно различать четыре вида такого рода язв:
1) язвы Кушинга у больных с тяжелой патологией центральной нервной системы;
2) язвы Курлинга при распространенных ожогах;
3) язвы, возникающие после тяжелых травматичных операций;
4) язвы у больных инфарктом миокарда, шоком, сепсисом.
Язвы Кушинга названы по имени автора, описавшего гастродуоденальные изъязвления при тяжелых заболеваниях центральной нервной системы. Особенно часто эрозии, язвы и кровоизлияния в гастродуоденальной слизистой оболочке обнаруживаются при тяжелых травмах черепа и острых нарушениях мозгового кровообращения.
В середине 19-го века Курлинг впервые описал острые язвы желудка и двенадцатиперстной кишки, осложнившиеся кровотечением у 10 больных с ожогами. В настоящее время установлено, что частота возникновения подобных язв находится в прямой зависимости от распространенности и степени ожога. Так, при охвате им 70-80%
поверхности тела вероятность развития язв достигает 40%. Они чаще всего формируются в течение первых двух недель от момента ожога. Язвы, как правило, возникают на малой кривизне желудка и в луковице двенадцатиперстной кишки. Нередко встречаются множественные язвы. Язвы Курлинга нередко распознают на основании лишь, казалось бы, немотивированного падения артериального давления и изменения показателей красной крови, сопровождающих кровотечение. Перфорация же язвы подчас диагностируется лишь после выявления скопления свободного газа под куполом диафрагмы.
«Стрессовые язвы» могут возникать как следствие тяжелых оперативных вмешательств, особенно на сердце и сосудах. Частота их составляет порядка 15%, но значительная часть язв протекает скрыто. В то же время у больных старше 50 лет с тяжелыми сердечно-сосудистыми расстройствами при появлении в послеоперационном периоде эпигастральных болей, тошноты и рвоты должно возникать подозрение на развитие острой гастродуоденальной язвы.
Связанные с атеросклерозом гастродуоденальные язвы характеризуются склонностью к осложнениям. Чаще всего встречаются кровотечения, которые склонны к
рецидивированию. Реже наблюдаются прободения, а также пенетрация язв в смежные органы. При этом язвы, связанные с атеросклерозом брюшных сосудов, длительно рубцуются.
В пользу симптоматической природы язв свидетельствуют их медиогастральная локализация, низкий уровень желудочного секреторного фона, короткий анамнез, малосимптомное латентное течение, а также крупные размеры язв.
Гастродуоденальные язвы выявляются примерно у 10% больных, скончавшихся от инфаркта миокарда. Особенно часто — в каждом третьем случае — язвы развиваются при абдоминальной форме инфаркта.
Развивающиеся у больных инфарктом миокарда вторичные язвы также отличаются стертостью клинических проявлений и часто распознаются лишь в связи с возникшим кровотечением или прободением. При этом язвы нередко диагностируются с опозданием, поскольку соответствующие симптомы маскируются другими, связанными с тяжелым общим состоянием пациентов. Оно же затрудняет проведение необходимых для распознавания язвы инструментальных исследований. Все это является причиной того, что значительная часть возникающих при инфаркте миокарда острых гастродуоденальных язв обнаруживается только на секционном столе или, будучи не распознанными своевременно, самостоятельно рубцуется.
Симптоматические язвы нередко развиваются при хронических легочных заболеваниях, главным образом в случаях, отягощенных легочно-сердечной и дыхательной недостаточностью. Язвы премущественно локализуются в желудке. Они большей частью протекают со скудной симптоматикой: боли выражены слабо, не обнаруживают четкой зависимости от еды. Даже при локализации в двенадцатиперстной кишке обычно нет ночных болей. В немалой части случаев жалобы на боли вообще отсутствуют и язва проявляется лишь внезапно развившимся кровотечением.
Гиперпаратиреоз, или фиброзно-кистозная остеодистрофия (болезнь Реклингаузена), — заболевание, обусловленное патологической гиперпродукцией гормона паращитовидных желез — паратгормона. Одним из компонентов клинической картины гиперпаратиреоза служат желудочно-кишечные нарушения. Клинические проявления абдоминального синдрома довольно разнообразны и могут быть связаны не только с гастродуоденальной, но и с кишечной патологией. Частота гастродуоденальных язв при гиперпаратиреозе составляет от 8,8 до 11,5%. Одной из особенностей язв при гиперпаратиреозе является их преимущественная локализация в двенадцатиперстной кишке. Это сближает их с язвами при синдроме Золлингера — Эллисона и отличает от иных симптоматических гастродуоденальных язв, преимущественно развивающихся в желудке. Язвы при гиперпаратиреозе длительно протекают атипично. Язвы отличаются склонностью к осложнениям. К числу последних относятся кровотечения и перфорации. Другой особенностью является частое рецидивирование.
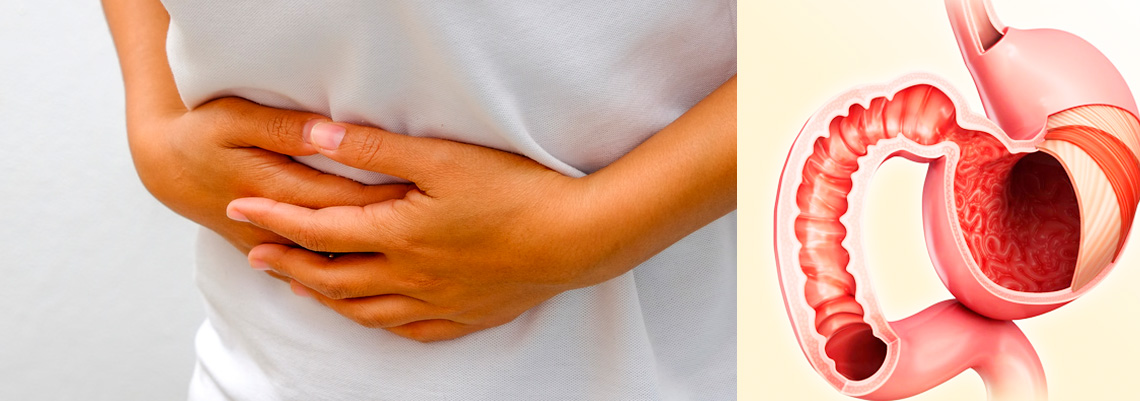
Воспаление двенадцатиперстной кишки симптомы и лечение
| Первичный прием. ГАСТРОЭНТЕРОЛОГ | 1500 | руб. |
| Повторный прием. ГАСТРОЭНТЕРОЛОГ | 1200 | руб. |
| Дыхательно-уреазный тест на H.pylori | 1400 | руб. |
Вздутие живота, или метеоризм, хоть раз в жизни испытывал каждый человек. Расстройство характеризуется нарушением пищеварения и скоплением газов в кишечнике. Проявляется процесс как вспучивание, увеличение живота в размерах, внутреннее ощущение распирания.
Дуоденит представляет собой воспаление слизистой оболочки двенадцатиперстной кишки и постепенную её структурную перестройку. При развитии одиночного поражения луковицы двенадцатиперстной кишки развивается бульбит, если паталогические изменения происходят в области фатерова соска (большой дуоденальный сосок), заболевание называется сфинктерит или оддит. Дуоденит может быть самостоятельной патологией, однако чаще он сочетается с другими патологическими процессами в желудочно-кишечном тракте. Часто воспаление распространяется не только на кишечник, но и на желудок, вследствие чего развивается гастродуоденит.
Причины развития данной патологии скрываются часто в образе жизни человека. Грубая пища, нерегулярность питания, курение, употребление алкоголя, частые психо-эмоциональные стрессы и нервные напряжения – все это приводит к запуску процессов, в результате которых и развивается воспаление. Также дуоденит развивается и прогрессирует на фоне язвенной болезни желудка, дивертикулеза двенадцатиперстной кишки, при заболеваниях печени и желчевыводящих путей, при панкреатите.
К патологическим факторам относятся: повышение содержания пепсина и соляной кислоты в желудочном соке, недостаточное количество секретина (ухудшается процесс нейтрализации соляной кислоты), увеличение задержки эвакуации дуоденального содержимого.
Различают острый, хронический и флегмонозный дуоденит.
Для клиники острого воспаления двенадцатиперстной кишки характерны: боли в эпигастрии, чувство распирания, тошнота, рвота, слюнотечение. Может наблюдаться снижение аппетита и повышение температуры тела. Еще более редкие, но возможные клинические проявления: гипотензия артериальная, головная боль. Часто пациент ощущает общую слабость.
При воспалении двенадцатиперстной кишки лечение проводится консервативное. В зависимости от тяжести состояния и выраженности симптомов терапия проводится амбулаторно либо стационарно. При усиливающихся болях применяются спазмолитики и анальгетики. Назначаются противовоспалительные, репаранты и обволакивающие препараты. Обязательна диетотерапия.
Хронический дуоденит достаточно разнообразен в своих клинических проявлениях. Для облегчения задачи диагностики выделяют несколько форм:
В результате хронический дуоденит может перейти в эрозивный, что часто приводит к развитию скрытых желудочно-кишечных кровотечений и анемии. В этом случае появляются общая слабость, головокружение, мелена, снижение артериального давления, иногда до коллапса.
Клиническая картина достаточно яркая, характеризуется гектической температурной реакцией, ознобом. Часто беспокоят мучительные боли в верхних отделах живота, чаще справа. На фоне общей интоксикации развивается общая слабость, головная боль, чувство ломоты во всем теле. Появляется клиника «острого» живота: доскообразный живот, сухой щеткоподобный язык, положительный симптом Щеткина-Блюмберга. Частое осложнение флегмонозного дуоденита – перитонит, под диафрагмальный абсцесс, медиастинит, гнойный плеврит, сепсис. Для предотвращения развития осложнений пациент нуждается в срочном оперативном лечении, которое и является основным при данной форме.
Диагноз воспаления двенадцатиперстной кишки (дуоденит) выставляется на основании клинических проявлений, анамнеза и диагностики. Одним из основных методов исследования является гастроскопия с биопсией.
Гастроскопия относится к эндоскопическим методам исследования. Благодаря данной процедуре создается возможным визуализировать слизистую пищеварительного тракта и обнаружить дефекты. Проводится манипуляция при помощи гастроскопа, оснащенного волоконно-оптической системой и щипцами. Данный прибор представляет собой гибкую трубку, вводимую через рот и пищевод в желудок. Оптическая система дает достаточно яркую детализированную картинку, которая выводится на экран. При необходимости делаются фотографии и прикрепляются к истории болезни пациента. Гастроскопия помогает рассмотреть все видимые дефекты слизистой и взять пробы с подозрительных образований на биопсию с последующим гистологическим и цитологическим исследованием. Проводится исследование в гастероэнторологическом стационаре специально обученным врачом-эндоскопистом. Интерпретацию и заключение дает тот же врач. При обнаружении патологии, лечащий врач, опираясь на клинику и на данные эндоскопического исследования, выставляет диагноз и назначает адекватную медикаментозную терапию. Разновидностью гастроскопии является ФЭГДС (фиброэзофагогастродуоденоскопия), которая позволяет визуализировать слизистую не только пищевода и желудка, но и двенадцатиперстной кишки.
Хронический гастрит и дуоденит
По направлению врачей эндоскописта (после колоноскопии), гастроэнтеролога или гинеколога «МедикСити» консультация врача-прокт.
Скидки для друзей из социальных сетей!
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Время проверить желудок
Только в этом месяце с 15.00 до 21.00 на гастроскопию и колоноскопию предоставляется скидка 15%! Теперь стоимость диагностической.
Грук Светлана Михайловна
Кузьмичев Сергей Борисович
Высшая квалификационная категория
Чегис Анна Игоревна
Высшая квалификационная категория
Гастрит и Гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
Гастроскопия под седацией
Лечение язвенной болезни
Хеликобактер Пилори (Helicobacter pylori). Часть 1. Заражение
Хеликобактер Пилори (Helicobacter pylori). Helicobacter pylori. Часть 2. Диагностика
Хеликобактер Пилори (Helicobacter pylori). Helicobacter pylori. Часть 3. Жизнь
Хеликобактер Пилори (Helicobacter pylori). Helicobacter pylori. Часть 4. Терапия
РИА «Новости», интернет-портал (январь 2021г.)
«Настроение», ТВ-программа, ТВЦ (май 2019г.)
«Men’s Health», журнал (июль 2016г.)
«Men’s Health», журнал (ноябрь 2015г.)
В последние годы такие заболевания, как язвенная болезнь желудка и двенадцатиперстной кишки, хронический гастрит и дуоденит, принято рассматривать вместе, поскольку природа их происхождения и симптомы схожи. Отличие заключается в локализации и степени выраженности воспалительного процесса.
Стадия простого воспаления называется хроническим гастритом (когда воспалительный процесс локализуется в желудке), хроническим дуоденитом (когда патология в двенадцатиперстной кишке) или хроническим гастродуоденитом (когда воспаление в обоих органах).
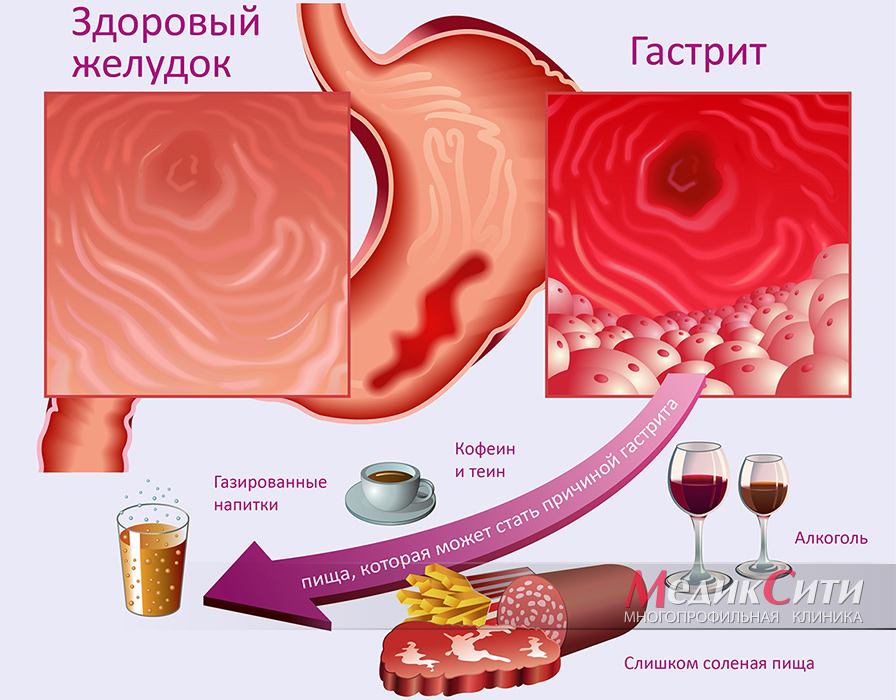
Сравнение: здоровый желудок и хронический гастрит. Причины возникновения заболевания
Язва желудка и двенадцатиперстной кишки
Лечение желудка должно быть комплексным и индивидуальным, в зависимости от вида и стадии заболевания, а также с учетом сопутствующей патологии. Прежде всего необходимо установить и устранить причину болезни, купировать острые симптомы. Лечение желудка чаще всего проводится амбулаторно под наблюдением врача-гастроэнтеролога.При осложненном течении гастрита требуется лечение в стационарных условиях. Важной составляющей в лечении болезней желудка является соблюдение специального диетического режима.
Почему возникают гастрит, дуоденит и гастродуоденит
В здоровом желудке вырабатывается сок, кислотность которого способна выдержать слизистая оболочка органа. Если же защитные функции слизистой ослабевают, или повышается кислотность, то происходит воспаление слизистой оболочки желудка. Дальнейшее развитие процесса приводит к эрозиям, а затем к язве (или нескольким) слизистой желудка и/или стенки двенадцатиперстной кишки (которая, являясь продолжением выходного канала желудка, не менее страдает от воздействия кислоты желудочного сока).
Принято выделять эрозивный (эрозийный) гастрит, при котором поверхность слизистой поражается множественными эрозиями, что вызывает у пациента сильные боли в эпигастрии и другие неприятные симптомы. Данное заболевание желудка трудно поддается лечению и может привести к тяжелым осложнениям, поэтому очень важной представляется своевременная качественная диагностика. Схема лечения желудка назначается всегда строго по результатам обследования и обязательно включает в себя специальную диету.
На появление и развитие язвенной болезни желудка и двенадцатиперстной кишки, хронического гастрита и дуоденита влияют также другие факторы. Стресс, несбалансированное питание, частое применение лекарственных средств, инфицирование бактерией хеликобатер пилори – наиболее частые причины этих заболеваний.
О том, чем опасен хеликобактер и как с ним бороться, вы можете узнать из анимационных фильмов на нашем сайте.
Вам необходима консультация врача-гастроэнтеролога, если у вас:
Консультация врача-гастроэнтеролога в МедикСити
Консультация врача-гастроэнтеролога в МедикСити
В нашей клинике проводится диагностика и лечение различных видов гастрита и других заболеваний желудка, двенадцатиперстной кишки, других органов ЖКТ. Опытные врачи-гастроэнтерологи с помощью гастроскопии определят наличие, локализацию, стадию развития воспалительного процесса (эрозии, язвы), поставят диагноз и назначат адекватную схему лечения. Гастроскопия желудка и колоноскопия кишечника в нашем центре проводится на современном оборудовании, без боли и дискомфорта, с седацией.
Гастрит
Хронический гастрит относится к наиболее часто встречающимся заболеваниям внутренних органов (выявляется у 50 – 80% населения страны). Заболевание характеризуется длительным многолетним течением. Некоторые формы хронического гастрита сопровождаются высоким риском возникновения рака желудка.
В зависимости от состояния кислотности желудочного сока, выделяют гастрит с повышенной, нормальной и пониженной кислотностью. Кроме того, различают: экзогенные и эндогенные хронические гастриты (по этиологическому признаку); поверхностный гастрит, гастрит с поражением желез (без атрофии), атрофический гастрит, гастрит с явлениями перестройки слизистой оболочки желудка (по данным биопсии); хронический гастрит распространенный, антральный и изолированный гастрит тела (дна) желудка (по локализации морфологических изменений). К особым формам хронического гастрита относят геморрагический, ригидный, гигантский гипертрофический и полипозный гастриты.
Причины возникновения гастрита:
Симптомы гастрита:
При остром гастрите внезапно возникает тяжесть или боль в подложечной области, отрыжка с запахом тухлого яйца, беловато-серый налет на языке, тошнота, рвота (может быть с примесью желчи и слизи). Исчезновение симптомов и полное выздоровление наступают через 1-2 дня.
Признаки хронического гастрита – похудание, снижение аппетита, отрыжка, тошнота, рвота, боли и чувство тяжести под ложечкой после еды.
Дуоденит
Причины заболевания:
Симптомы:
Острый дуоденит чаще всего проходит в течение нескольких дней самостоятельно, однако может перейти в хроническую форму. При некоторых формах возможны осложнения (кишечные кровотечения, перфорация стенки кишки, развитие острого панкреатита).
В лечении заболеваний желудка и двенадцатиперстной кишки очень важна своевременная диагностика и профессиональная врачебная помощь. Специалисты нашей клиники работают для вас без выходных и праздников, применяя самые современные методики.