Что нельзя делать при энцефалопатии головного мозга
ЛЕЧЕНИЕ БОЛЬНЫХ дисциркуляторной энцефалопатией
Дисциркуляторная энцефалопатия (ДЭ) — это одна из форм хронической цереброваскулярной недостаточности с прогредиентным течением. Под этим термином впервые описавшие заболевание ученые НИИ неврологии РАМН доцент Г. А. Максудов [4] и академик РАМН Е. В.
Дисциркуляторная энцефалопатия (ДЭ) — это одна из форм хронической цереброваскулярной недостаточности с прогредиентным течением. Под этим термином впервые описавшие заболевание ученые НИИ неврологии РАМН доцент Г. А. Максудов [4] и академик РАМН Е. В. Шмидт [10] понимали прогрессирующее диффузное поражение головного мозга, обусловленное нарастающим ухудшением кровоснабжения мозговой ткани.
Этиопатогенетическое лечение при различных типах дисциркуляторной энцефалопатии
Субкортикальная артериосклеротическая энцефалопатия (энцефалопатия бинсвангеровского типа). Заболевание обусловлено артериальной гипертонией (АГ) с резкими колебаниями АД, вследствие чего появляются и прогрессируют изменения в стенках мелких артерий белого вещества мозга (артериосклероз), обусловливающие его хроническую ишемию [2].
Основу этиопатогенетического лечения представляет адекватная гипотензивная терапия, способствующая предотвращению или замедлению прогрессирования заболевания. В настоящее время для лечения больных АГ не применяется ступенчатая схема, широко использовавшаяся в 80-х годах недавно минувшего столетия. Предпочтение отдается индивидуальному подбору лекарственных средств из следующих основных групп:
ИАПФ назначают в следующих дозах: каптоприл 25-150 мг 3-4 раза в сутки; эналаприл 5-40 мг 1-2 раза; периндоприл 4-8 мг 1 раз в сутки. Их используют как препараты первого ряда, улучшающие прогноз, особенно в случаях сочетания АГ с сердечной недостаточностью, выраженной гипертрофией левого желудочка с нарушенной диастолической функцией, сахарным диабетом с диабетической нефропатией, при реноваскулярной АГ. При лечении иАПФ нельзя принимать алкоголь, калийсберегающие диуретики и препараты лития.
Антагонисты рецепторов подтипа I ангиотензина II. Лозартан (козаар), обладающий пролонгированным действием (24 часа), назначают в дозах 25, 50, 100 мг на 1 прием; ирбесартан (апровель) — 150-300 мг на 1-2 приема; валсартан (диован) — 80-160 мг 1 раз в сутки. Препараты уменьшают гипертрофию левого желудочка, протеинурию и микроальбуминурию, улучшают гемодинамику при дисфункции левого желудочка. Противопоказаны при беременности, кормлении грудью, идеосинкразии.
Антагонисты кальция. Различают три вида соединений блокаторов кальциевых каналов:
Существует два поколения антагонистов кальция: короткого и пролонгированного действия. Лечение показано при АГ в сочетании с заболеваниями периферических артерий (дигидропиридиновые производные); обструктивными заболеваниями легких; стабильными формами ИБС (кроме короткодействующих дигидропиридинов); дислипопротеидемией; стенокардией Принцметала. Противопоказаниями являются сердечная недостаточность или сниженная сократимость левого желудочка, острые формы коронарной недостаточности, атриовентрикулярные блокады II-III степени, синдром слабости синусового узла. Для длительного лечения используют формы антагонистов кальция пролонгированного действия (например, ОСМО-Адалат 1 раз в день).
Диуретики. Различают следующие виды диуретиков:
Первую группу препаратов используют для монотерапии и в комбинации с другими антигипертензивными средствами с целью усиления гипотензивного эффекта. Вторую группу назначают кратковременно при тяжелых формах АГ, и третью — в комплексе с антигипертензивными препаратами, выводящими калий. Диуретики целесообразно применять при АГ в сочетании с сердечной недостаточностью, гиперкальциеурией, хроническим кальциевым дефицитом (остеопороз), нефролитиазом с кальциевыми оксалатами.
Противопоказаниями являются подагра или гиперурикемия, тяжелая гиперлипидемия, сахарный диабет, гипокалиемия, пожилой возраст, сниженный объем циркулирующей крови, аденома предстательной железы, беременность, снижение сексуальной функции у мужчин.
Диуретики обладают кардиопротекторными свойствами, снижают заболеваемость инсультом, инфарктом миокарда и смертность от них.
β-блокаторы. Блокаторы β-адренергических рецепторов подразделяют на неселективные, блокирующие β1— и β2-рецепторы: пропранолол (индерал, обзидан), пиндолол (вискен), оксиренолол (тразикор) и селективные, блокирующие β1-адренорецепторы: метапролол, атенолол, бетаксолол. Эти препараты предпочтительно использовать не только для лечения больных АГ, но и при ее сочетании с ИБС, перенесенным инфарктом миокарда (средства первого выбора, повышающие выживаемость больных), пролабированием митрального клапана, гиперфункцией щитовидной железы, мигренью (неселективные β-блокаторы); с гиперкинетическим синдромом; при кризовом течении АГ, высокой вариабельности АД; при нарушениях ритма сердца (мерцательная аритмия, экстрасистолия и др.).
Блокаторы α1-адренергических рецепторов — празозин, диоксазозин оказывают положительный эффект при АГ в сочетании с сахарным диабетом, дислипопротеидемиями, подагрой, бронхиальной астмой, заболеваниями сосудов нижних конечностей, а также у больных с нарушенной функцией почек. Эти средства не рекомендуют применять у больных с ортостатическими реакциями (чаще у пожилых), с нарушениями венозного тонуса. Не рекомендуется сочетать их с препаратами, потенцирующими развитие ортостатических реакций и снижение венозного тонуса: диуретиками, гипотензивными препаратами центрального действия.
Празозин назначают в первоначальной дозе 0,5 мг на 2-3 приема с постепенным повышением ее при необходимости не раньше чем через 3-5 дней. Доксазозин рекомендуют в начальной дозе 1 мг с приемом в вечернее время (больной не должен резко вставать). Эта доза может быть постепенно увеличена через 1-2 недели до 2, затем 4, 6 и 8 мг на 1 или 2 приема.
Препараты центрального действия. В эту группу включены средства, представляющие разные химические соединения: раувольфия (резерпин), клонидин (клофелин), метилдопа (допегит), моксонидин (цинт) и др.
Препараты раувольфии вызывают много побочных эффектов, среди них депрессивные состояния у пожилых людей, язвы желудочно-кишечного тракта, бронхоспазм и др. К тому же они не обладают кардиопротективными свойствами и, как следствие, оказались вытеснены современными лекарствами.
Показанием для применения метилдопы является только АГ у беременных.
Клофелин имеет короткое гипотензивное действие (4-6 ч) и поэтому не выгоден для длительного лечения АГ, но эффективен для купирования гипертонических кризов. Несовместим с алкоголем и седативными препаратами. Часто дает побочные эффекты: сухость во рту, сонливость, импотенцию. Может развиться привыкание, а при отмене или резком снижении дозы — гипертонический криз.
Лечение моксонидином начинают с минимальной дозы 0,2 мг, при необходимости ее увеличивают до 0,4 мг в сутки на 1-2 приема. Нельзя превышать разовую дозу 0,4 мг и суточную — 0,6 мг. При нарушениях функции почек дозу уменьшают наполовину. Препарат противопоказан при синдроме слабости синусового узла, атриовентрикулярных блокадах II-Ш степени, брадикардии, злокачественных аритмиях, недостаточности кровообращения III степени, тяжелой коронарной недостаточности, тяжелых заболеваниях печени и почек с нарушением азотвыделительной функции (креатинин > 1,8 мг/дл), склонности к ангионевротическим отекам, беременности, депрессивных состояниях, эпилепсии, болезни Паркинсона. Моксонидин, как и клофелин, несовместим с алкоголем, седативными и снотворными средствами.
Ведущие позиции в лечении больных ДЭ по-прежнему принадлежат вазоактивной терапии. Речь идет о средствах, преимущественно влияющих на сосудистую систему мозга: кавинтон (винпоцетин) 0,005 г; циннаризин (стугерон) 0,025; сермион (ницерголин) 0,01; пикамилон 0,02 и 0,05; вазобрал; танакан и др., назначаемые по 1-2 таблетки 3 раза в день курсами по 1-2 мес. [9].
Поскольку ишемия мозга при субкортикальной артериосклеротической энцефалопатии главным образом обусловлена стенозирующим поражением мелких артерий, к числу препаратов для патогенетического лечения относят трентал (агапурин, пентоксифиллин), улучшающий микроциркуляцию. Суточные его дозы варьируют в довольно широком диапазоне (от 0,4 до 1,2 г), в зависимости от переносимости и эффективности терапии. Рекомендуют длительный многомесячный прием препарата.
Вазоактивное действие оказывают и ангиопротекторы: пармидин (продектин) 0,25 г; доксиум 0,25 по 1-2 таблетки 3 раза в день в течение 2-5 мес. Для улучшения микроциркуляции их целесообразно назначать при сопутствующем сахарном диабете.
В связи с тем что нарушения мозгового кровообращения при субкортикальной артериосклеротической энцефалопатии часто наблюдаются на фоне гиперагрегации тромбоцитов, показан длительный, практически пожизненный прием антиагрегантов. Средствами выбора являются аспирин и тиклид. Сотрудниками Научно-исследовательского института неврологии РАМН [8] показано, что для достижения антиагрегантного эффекта достаточно принимать относительно безопасные малые дозы аспирина из расчета 1 мг на 1 кг веса (т. е. в среднем 60-100 мг) один раз в день, утром, натощак. Для уменьшения риска желудочно-кишечных осложнений используют аспирин Кардио и тромбо АСС (0,05-0,1 г в день). Мощным антиагрегационным и антитромботическим препаратом является тиклид, назначаемый по 0,25 г (1 таблетка) 1-2 раза в день. При наличии противопоказаний к применению аспирина и тиклида (желудочно-кишечные кровотечения, язвенная болезнь, заболевания крови) рекомендуют лечение курантилом (дипиридамолом) в дозе 0,15-0,3 г в день (по 0,75-0,15 г два раза).
Широко применяются витамины: аскорбиновая кислота по 0,05-0,1 г 3 раза в день или парентерально по 1-3 мл 5%-ного раствора — 20 инъекций; пиридоксин внутрь по 0,05-0,1 г на 1-2 приема или парентерально по 2 мл 5%-ного раствора — 20-25 инъекций; никотиновая кислота внутрь по 0,02-0,05 г 3 раза в день или в инъекциях по 1-2 мл 1%-ного раствора (20-25 на курс) и др.
В настоящее время имеется большой выбор витаминных комплексов, содержащих различные биологически активные вещества: витрум, центрум, глутамевит, гериатрик фарматон (содержит экстракт корня женьшеня) и др.
Мультиинфарктное состояние при артериальной гипертонии. Эта патология представлена множеством мелких лакунарных инфарктов («лакунарное состояние») в области белого вещества, подкорковых узлов и моста мозга. Поскольку патогенез лакунарного состояния и субкортикальной артериосклеротической энцефалопатии во многом сходен и нередко отмечается их сочетание, патогенетическое лечение также существенно не различается и включает в первую очередь адекватную гипотензивную и вазоактивную терапию, антиагреганты и средства, улучшающие микроциркуляцию.
Мультиинфарктное состояние при атеросклерозе. Основной причиной заболевания являются поражения магистральных артерий головы (внутренних сонных и позвоночных): стенозы и окклюзии.
Лечение таких больных включает:
Экспериментально установлен гиполипидемический и антиатерогенный эффект, которыми обладают полиненасыщенные жирные кислоты типа ω3. Проведенные в НИИ неврологии РАМН клинические испытания отечественного препарата эйконол, содержащего эти кислоты, показали, что помимо гиполипидемического эффекта он обладает отчетливым антиагрегантным действием. Эйконол (1 капсула — 1,0 г) назначают через 30 мин после еды по 2-6 капсул в день в 2-3 приема, запивая водой. Длительность лечения составляет не менее 3 мес. Противопоказаниями является обострение хронического холецистита или панкреатита.
Мультиинфарктное состояние при заболеваниях сердца. Заболевание обусловлено множественными кардиоэмболиями, которые часто встречаются при нарушениях ритма (мерцательной аритмии), вызванных ишемической болезнью сердца, ревматическим поражением клапанного аппарата, инфарктом миокарда, кардиомиопатией, тиреотоксикозом. Множественные кардиоэмболии могут наблюдаться при эндокардитах и у больных с искусственными клапанами. Ведущим звеном профилактики прогрессирования кардиогенного мультиинфарктного состояния является комбинированная антиагрегантная (аспирин, тиклид, курантил) и антикоагулянтная (фенилин, синкумар или варфарин) терапия. Антикоагулянты подбирают в соответствии с показателями свертываемости и протромбина крови и рекомендуют принимать длительно, практически пожизненно. При этом необходимо контролировать уровень протромбина крови 1 раз в 2 нед. Больных, принимающих антикоагулянты, следует предупредить о необходимости немедленно сообщить врачу о любых признаках кровотечения: из десен при чистке зубов, появлении крови в моче, темном окрашивании кала.
Мультиинфарктное состояние может развиваться при ангиопатиях, в частности при синдроме Снеддона и других формах антифосфолипидного синдрома. Этот синдром, названный по имени английского дерматолога Снеддона, описавшего его в 1965 году, представляет сочетание церебральных нарушений и распространенных кожных изменений в виде ливедо. Для профилактики острых нарушений мозгового кровообращения и прогрессирования ДЭ при синдроме Снеддона и других формах антифосфолипидного синдрома используют комбинированную терапию антиагрегантами и антикоагулянтами [3].
Симптоматическая терапия
Лечебно-профилактические мероприятия должны быть направлены на уменьшение выраженности симптомов, возникающих в процессе прогрессирования заболевания. Перечислим основные из этих симптомов:
С целью уменьшения выраженности когнитивных нарушений рекомендуют средства, улучшающие метаболизм мозга: ноотропил (пирацетам) по 0,8-1,2 г 2-3 раза в день до 3 мес. При выраженных когнитивных нарушениях терапию начинают с внутривенных или внутримышечных инъекций 5,0 мл 20%-ного его раствора ежедневно в течение 20-30 дней, а затем продолжают принимать перорально. Эффективны также инъекции церебролизина по 5,0 мл внутримышечно или по 10,0-20,0 мл внутривенно капельно на 150,0-200,0 мл физиологического раствора ежедневно — на курс 20-30 процедур. Кроме того, показано лечение аминалоном 0,25 г (3-5 таблеток 3 раза в день) или энцефаболом (пиридитолом) по 0,1-0,2 г 3 раза в день. Курс лечения обычно составляет до 2 мес. и при необходимости может быть проведен повторно в течение года.
При двигательных нарушениях рекомендуются лечебная гимнастика и биотренинг по стабилограмме.
При головокружениях и других проявлениях вертебрально-базилярной недостаточности назначают курсовое лечение вазоактивными (кавинтон, циннаризин, сермион, вазобрал, танакан, пикамилон) и вегетотропными (бетасерк, беллатаминал, беллоид) препаратами продолжительностью до 2 мес.
Нередко ДЭ проявляется различными нарушениями в эмоциональной сфере, представляющими астенодепрессивный синдром. В этих случаях рекомендуют антидепрессанты с аналептическим эффектом, которые принимают в первую половину дня (мелипрамин) — в комбинации с антидепрессантами, обладающими седативным эффектом (амитриптилин, леривон) и назначающимися преимущественно во второй половине дня. Дозы антидепрессантов при ДЭ строго индивидуальны и значительно ниже рекомендуемых больным с эндогенными депрессиями. Работающим пациентам, страдающим начальными проявлениями ДЭ, целесообразно назначать прозак (продеп) утром 1 раз в день, поскольку этот препарат не обладает седативным эффектом.
Хирургическое лечение
С целью восстановления кровоснабжения мозга при поражениях магистральных артерий головы (грубый стеноз свыше 70%, окклюзия) у больных ДЭ с быстрым нарастанием неврологического дефицита и когнитивных нарушений, перенесших преходящие нарушения мозгового кровообращения или малый инсульт, показано оперативное вмешательство. При грубом стенозе внутренней сонной артерии проводится эндартерэктомия, а при полной ее окклюзии — экстра-интракраниальный микроанастомоз.
Воздействие на основные факторы риска
Важное значение имеет исключение или коррекция основных факторов риска, к которым помимо артериальной гипертонии относятся психоэмоциональное перенапряжение, курение, злоупотребление алкоголем, избыточная масса тела, малоподвижный образ жизни, заболевания сердца, сахарный диабет.
Комплекс профилактических мероприятий включает: 1) пропаганду здорового образа жизни; 2) психотерапию; 3) лечебную физкультуру; 4) физиотерапию; 5) фармакотерапию; 6) санаторно-курортное лечение.
Здоровый образ жизни предусматривает: организацию правильного режима труда, отдыха и питания; исключение вредных привычек — курения и злоупотребления алкоголем; диету с ограничением поваренной соли (до 5 г в день), общего калоража, животных жиров и холестеринсодержащих продуктов (жирные сорта мяса, печень, яйца и др.); оптимальную физическую активность.
Больные с начальными стадиями ДЭ нередко декомпенсируются при напряженном умственном и физическом труде. Им противопоказана работа, связанная с профессиональными вредностями: вибрацией, ночными сменами, в горячих и шумных цехах. К обострению заболевания часто приводят психоэмоциональные перенапряжения, конфликты на производстве и в быту.
Психотерапия представляет собой патогенетический метод лечения. Ее основными задачами являются:
Лечебная физкультура — это активный метод общей патогенетической и профилактической терапии, положительно влияющий на уровень АД, сердечную деятельность и мозговую гемодинамику; лечебная физкультура способствует восстановлению их компенсаторных механизмов; повышает физическую работоспособность; уменьшает клинические проявления заболевания.
Лечебная физкультура должна проводиться регулярно и непрерывно, назначаться индивидуально с постепенным повышением нагрузки, использованием разнообразных форм и средств. Частота занятий — 4-5 раз в нед. Интенсивность упражнений рассчитывают, используя показатель максимальной частоты сердечных сокращений (из 220 вычитают возраст больного в годах). Для больных без симптомов ишемической болезни сердца, ведущих сидячий образ жизни, выбирают такую интенсивность физических упражнений, при которой частота сердечных сокращений составляет 60-75% от максимальной [5].
Физиотерапия
В профилактике и лечении ДЭ широко используются физиотерапевтические методы лечения: электрофорез лекарственных средств; электросон; бальнеотерапия (общие сульфидные, радоновые, йодобромные, углекислые, хлоридно-натриевые, кислородные, азотные, хвойные ванны на пресной или морской воде); рефлексотерапия (иглоукалывание, прижигание, электроакупунктура, воздействие лазерным излучением); магнитотерапия; оксигенотерапия (в виде кислородных коктейлей); аэроионотерапия и др. [7].
Санаторно-курортное лечение
Показано при легких и умеренных стадиях заболевания. Необходимо учитывать, что больные плохо переносят пребывание на южных курортах в жаркое время года и в высокогорных областях с частой переменой метеорологических условий. Целесообразно направлять пациентов в местные санатории сердечно-сосудистого типа, где не нужно тратить времени на акклиматизацию.
Адекватное лечение больных ДЭ способствует предупреждению инвалидизации и преждевременной смерти больных, продлению активной, полноценной жизни.
Литература
1. Артериальная гипертония. Рекомендации Всемирной организации здравоохранения и Международного общества гипертонии. Практ. рук-во для врачей первичного звена здравоохранения, 1999.
2. Верещагин Н. В., Моргунов В. А., Гулевская Т. С. Патология головного мозга при атеросклерозе и артериальной гипертонии. М.: Медицина, 1997.
3. Калашникова Л. А., Насонов Е. Л., Александров Е. Н. и др. Антитела к фосфолипидам и ишемические нарушения мозгового кровообращения в молодом возрасте // Журн. невропатол. и психиатр. 1997, № 6. С. 59-65.
4. Максудов Г. А. Дисциркуляторная энцефалопатия. В кн.: Сосудистые заболевания нервной системы. Под ред. акад. АМН СССР Е. В. Шмидта. М.: Медицина, 1975. С. 501-512.
5. Оганов Р. Г. Ишемическая болезнь сердца (профилактика, диагностика, лечение). Изд-во МПУ, 1997.
6. Ощепкова Е. В., Варакин Ю. Я. Артериальная гипертония и профилактика инсульта. Пособие для врачей. М., 1999.
7. Стрелкова Н. И. Физические методы лечения в неврологии. М.: Медицина. 1991.
8. Суслина З. А., Высоцкая В. Г. Антиагрегационное действие и клинические эффекты малых доз аспирина при лечении больных артериальной гипертензией с цереброваскулярными нарушениями // Клиническая медицина. 1983, № 9. С. 51-57.
9. Трошин В. Д. Сосудистые заболевания нервной системы. Ранняя диагностика, лечение и профилактика (рук-во для врачей). Н. Новгород, 1992.
10. Шмидт Е. В. Классификация сосудистых поражений головного и спинного мозга // Журн. невропатол. и психиатр. 1985, с. 1281-1288.
Обратите внимание!
Диагноз ДЭ с большой долей вероятности может быть установлен только при наличии:
Лечебно-профилактические мероприятия должны предусматривать:
Согласно рекомендациям Всемирной организации здравоохранения и Международного общества гипертонии [1] антигипертензивная терапия должна основываться на определенных принципах, независимо от выбора первоначального препарата:
Гипотензивный эффект считается достигнутым при стойком снижении АД у больных мягкой АГ до нормального или пограничного уровня, а при выраженной АГ — на 10-15% от исходных показателей. Нужно учитывать, что резкое снижение АД (на 25-30% от исходных показателей) при атеросклеротическом поражении магистральных артерий головы, которое выявляется у 1/3 больных АГ, может ухудшить кровоснабжение мозга
Что такое алкогольная энцефалопатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Толмачёва А. Ю., невролога со стажем в 19 лет.
Определение болезни. Причины заболевания
Алкогольная энцефалопатия — это приобретённое токсическое заболевание головного мозга, которое вызывается избыточным, повторяющимся поступлением в организм этилового спирта и связанных с ним веществ.
Более всего к токсическому действию алкоголя чувствительны нервные клетки, сердце и печень. Поэтому при алкоголизме происходит повреждение нервных клеток, нарушение циркуляции крови по сосудам мозга и нарушение обмена веществ. Всё это вызывает дистрофические изменения мозга:
Причины а лкогольной энцефалопатии
Алкогольная энцефалопатия связана с синдромом алкогольной зависимости. Заболевание обычно возникает на фоне хронического алкоголизма 2-3 стадии, которому предшествует регулярное употребления значимых доз алкоголя в течение 5-20 лет.
Алкоголь разрешён к свободной продаже в большинстве стран мира, и это отличает алкоголизм от остальных болезней зависимости (наркоманий и токсикоманий), делая его злободневной психосоциальной проблемой.
Термины и синонимы
Алкогольные энцефалопатии в российской практической медицине почти тождественны термину «токсическая энцефалопатия». Это более широкое понятие, однако наиболее частым токсином из этой группы энцефалопатий является алкоголь.
Виды алкогольных энцефалопатий
Чаще всего вариантом острой алкогольной энцефалопатии является синдром Гайе — Вернике. Его механизм развития неразрывно связан с дефицитом витамина В1 (тиамина), хотя причинами развития болезни может быть не только алкоголь. К синдром Гайе — Вернике могут привести: недостаток В1 в пище, болезни желудочно-кишечного тракта, длительная рвота, глистные инвазии, онкология, СПИД и т. д.
Самым распространённым хроническим вариантом алкогольной энцефалопатии является психоз Корсакова, который часто развивается после одного или нескольких случаев перенесённого синдрома Гайе — Вернике. Причины развития у этой патологии такие же, как и у болезни Вернике, но психоз является хроническим заболеванием и обычно сопровождается не только поражением мозга, но и страданием периферической нервной системы (полинейропатией).
Дефицит витаминов при алкогольной энцефалопатии
При алкогольной зависимости почти всегда отмечается дефицит витаминов. Прежде всего наблюдается недостаток витаминов группы В и особенно В1, так как алкоголь снижает его всасывание и повышает выведение из организма. Недостаток B1 в организме приводит к дефициту энергии на клеточном уровне, так как из него в организме образуется тиаминпирофосфат — соединение, которое участвует в энергетическом обмене. Такие процессы влияют на мозг, нервную систему и нарушают многие функции организма.
Эпидемиология
Симптомы алкогольной энцефалопатии
К предвестникам заболевания относятся такие симптомы, как головная боль, быстрая утомляемость, нарушение сна, пошатывание при ходьбе, дрожь в руках, неустойчивость пульса, скачки артериального давления, нарушение аппетита, расстройство стула, жажда и рвота. У пациента возникают страхи, перепады настроения, он становится раздражительным, появляется лёгкая возбудимость, депрессия.
Острая форма
При остром течении вначале страдает психический статус больного и иногда уровень сознания. Отмечается ночной «тихий» бред, «бормочущий» делирий, с некоординированной двигательной активностью в пределах постели (мусситирующий делирий) или бред, связанный с профессиональной деятельностью. Первое время симптоматика беспокоит только ночью, а днём уменьшается или прекращается. Затем ухудшается уровень сознания, нарастает оглушение, пациенты могут впадать в апатический ступор (лежат неподвижно на спине, не реагируя на внешние раздражители), иногда наступает кома.
Ухудшается неврологическая симптоматика:
1. Отмечается поражение черепно-мозговых нервов, что чаще всего проявляется следующими нарушениями:
2. Может значительно ухудшаться координация движений, вплоть до невозможности стоять (астазия) и сидеть (абазия).
3. Резко повышается чувствительность (гиперэстезия), иногда с неадекватной болезненностью на обычное прикосновение (гиперпатия).
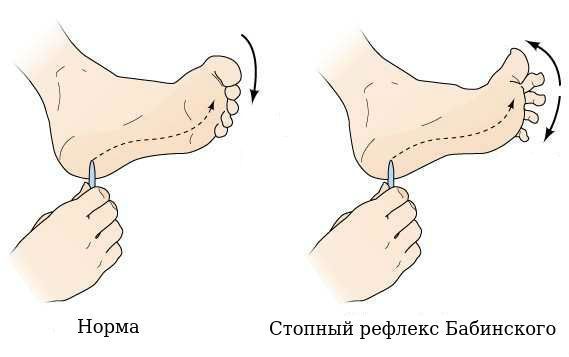
4. Резко повышаются сухожильные рефлексы, появляются патологические стопные рефлексы: Бабинского и Россолимо (эти рефлексы являются частью пирамидного синдрома и могут быть выявлены врачом неврологом при осмотре).
5. Нарушается тонус мышц:
6. Возникают разнообразные гиперкинезы (патологические, непроизвольные движения):
7. Может значительно повышаться температура тела, иногда до 40-41 °C, что является плохим прогностическим симптомом.
В случае благоприятного течения заболевания, т. е. при своевременно начатой интенсивной терапии, может наступить улучшение. Иногда вначале появляются «светлые промежутки», затем обычно заболевание переходит в хроническую форму. В период улучшения в неврологической симптоматике на первый план выходит нарушение памяти на текущие события (фиксационная амнезия) и на события после начала заболевания (антеградная амнезия). Это явление свидетельствует о единых механизмах формирования острых и хронических энцефалопатий в общем и о том, что острая энцефалопатия Гайе — Вернике и психоз Корсакова как проявление хронической энцефалопатии — стадии одного заболевания.
Хроническая форма
Перенесённые острые формы алкогольной энцефалопатии медленно переходят в хроническую форму. В таких случаях наблюдаются:
Патогенез алкогольной энцефалопатии
Факторы патогенеза алкогольной энцефалопатии
В патогенезе алкогольной энцефалопатии играют роль следующие факторы:
1. Генетический фактор, а именно активность ферментов, которые утилизируют алкоголь:
Наследственное сочетание высокой активности АДГ и низкой активности АЛДГ является прогностически неблагоприятным фактором, так как при употреблении алкоголя в тканях накапливается ацетальдегид, который оказывают прямое токсическое действие на органы мишени.
3. Снижение содержания гамма-аминомасляной кислоты (ГАМК) в ткани мозга способствует гиперактивации нервных клеток, так как ГАМК — нейромедиатор, обеспечивающий торможение клеток центральной нервной системы.
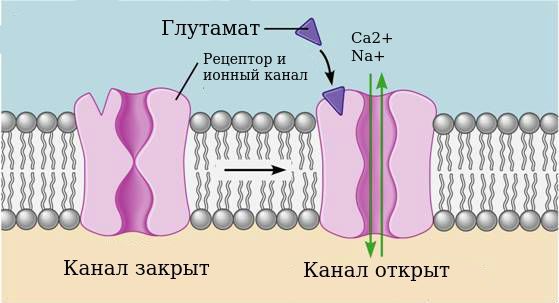
4. Эксайтотоксические эффекты глутамата. Сначала стоит пояснить, что эксайтотоксичность — это патологический процесс, в результате которого нервные клетки погибают от воздействия нейромедиаторов. Дело в том, что воздействие алкоголя на специфический глутаматный рецептор — N-метил-D-аспартата (NMDA) — делает его сверхчувствительным к нейромедиатору глутамату.
Рецепторы — это своего рода двери, закрывающие вход в клетку. Нейромедиаторы являются «ключами», которые открывают эти «двери». «Ключом» для NMDA-рецептора является глутаминовая и аспарагиновая кислоты. Когда эти кислоты воздействуют на рецептор, «дверь» открывается и в клетку попадают ионы кальция и натрия.
Этанол блокирует работу NMDA-рецепторов. Однако при хроническом его употреблении рецепторы адаптируются к подавляющему действию этанола и становятся более чувствительными. В то же время увеличивается выделение глутамата, чтобы поддержать постоянство внутренней среды организма.
Когда человек отказывается от алкоголя, этанол перестаёт подавлять рецепторы, из-за чувствительности NMDA-рецепторов и высокого уровня глутамата происходит гиперактивация глутаматергической системы. Что это означает: глутамат чрезмерно воздействует на рецепторы, канал рецепторов длительное время остаётся открытым и через него в клетку поступает слишком много ионов кальция, который запускает процесс гибели клетки. Таким образом, эксайтотоксические эффекты глутамата можно описать тремя процессами:
5. Нарушение водно-электролитного баланса и кислотно-щелочного равновесия. Происходит обезвоживание с нехваткой ионов калия и магния, уменьшение pH крови — смещение реакции крови в кислую сторону.
6. Повышенная проницаемость гематоэнцефалического барьера (между кровеносной и центральной нервной системой). Возникает из-за того, что алкоголь и продукты его распада повреждают эндотелий (внутренний слой) сосудов, в результате формируется «системный капилляротоксикоз» (поражение сосудов).
7. Поражение печени и снижение её функции. Токсическое действие алкоголя и продуктов его обмена приводит в конце концов к циррозу печени (замещению рабочих клеток печени соединительной тканью). В результате нарушаются функции печени по синтезу белков и обезвреживанию токсичных веществ, в том числе повторных доз алкоголя. Поражение печени нарушает обмен веществ, приводит к отравлению токсинами, что негативно влияет на все внутренние органы, в том числе на мозг с формированием печёночной энцефалопатии.
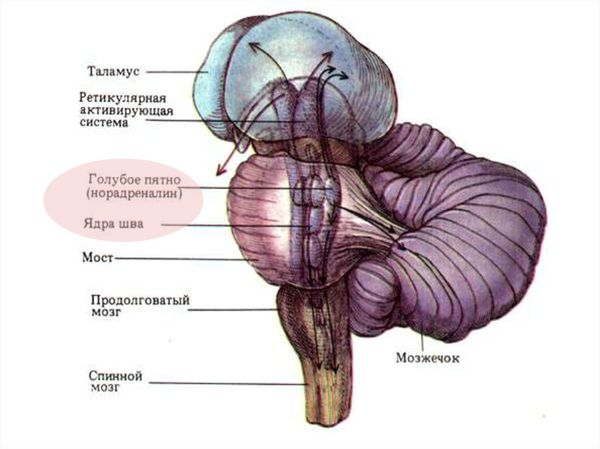
8. Избыточный синтез ароматических аминокислот. В результате поражения печени в крови увеличивается количество ароматических кислот: фенилаланина, тирозина, триптофана и гистидина. Эти вещества являются предшественниками аминергических нейромедиаторов (серотонина). Таким образом возникает дисбаланс медиаторов: увеличение количества серотонина и фенилэтиламинов (тиронина, октапамина, фенилэтаноламина) и уменьшение дофамина и норадреналина. Это нарушает обмен веществ и баланс возбуждения и торможения нервной системы.
10. Нарушение всасывания полезных веществ в желудочно-кишечном тракте в результате раздражающего действия крепкого алкоголя или его суррогатов.
11. Дефицит тиамина (витамин B1) и других витаминов, микроэлементов, альфа-липоевой кислоты в результате несбалансированного питания при алкоголизме и нарушения всасывания в ЖКТ.
Органические изменения головного мозга
Все эти факторы приводят к органическим изменениям головного мозга:
1. Нарушение мозгового кровообращения. Проявляется склерозом (сужением) сосудов мозга и патологическим (болезненным) полнокровием, которое часто обнаруживается при патологоанатомическом исследовании погибших пациентов, страдавших алкоголизмом. При поступлении больших доз алкоголя увеличивается проницаемость сосудистой стенки, что способствует отёку, повышается клубочковая фильтрация в почках, уменьшается количество жидкости в сосудистом русле (дегидратация) с последующим сгущением крови (гемоконцентрация). Всё это нарушает мозговое кровообращения и способствует образованию атеросклеротических бляшек.
2. На клеточном и тканевом уровне наблюдается изменение структуры нервных и глиальных клеток — развивается вакуольная (гидропическая) дистрофия.
За счёт избытка жидкости нервная клетка набухает, образуется так называемый цитотоксический отёк. Мембраны «вакуолей» в конце концов разрушаются и их содержимое, в том числе содержимое лизосом, оказывается в цитоплазме поражённой клетки. Среда внутри клетки на фоне энергодефицита становится кислой (внутриклеточный ацидоз), лизосомальные ферменты активируются, и клетка окончательно разрушает сама себя.
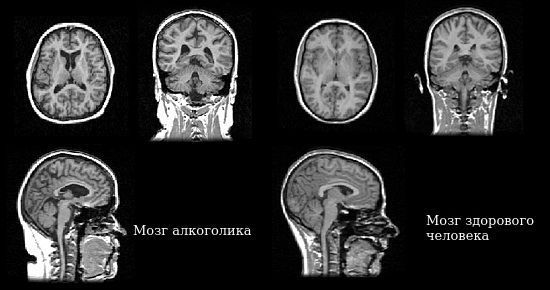
3. Патологоанатомические посмертные исследования пациентов с алкогольной энцефалопатией и нейровизуализационные методы (МРТ, КТ) показали, что изменяется головной мозг в целом (морфология головного мозга). Увеличены желудочки мозга, заполненные спинномозговой жидкостью (ликвором), уменьшена масса мозгового вещества, прежде всего за счёт полушарий головного мозга и мозжечка.
На срезах головного мозга отмечаются очаги демиелинизации (утери нервными проводниками своей оболочки), сформированные очаги разрастания соединительной ткани мозга — глии (очаги глиоза). Для алкогольной энцефалопатии характерно поражение подкорковых ганглиев:
В той или иной степени повреждается гиппокамп — структура мозга, ответственная за запоминание. При классической энцефалопатии Вернике — Корсакова в гиппокампе обнаруживаются кровоизлияния и очаги некроза (омертвения) нервной ткани.
Согласно исследованиям на животных, повреждение мозга может вызвать как длительное, так и кратковременное употребление алкоголя.
Классификация и стадии развития алкогольной энцефалопатии
Формы острых и хронических алкогольных энцефалопатий
Выделяют следующие острые и хронические алкогольные энцефалопатии: