Что назначают если нет месячных
Аменорея у молодых девушек
Поделиться:
Аменорея — это отсутствие менструаций. Если менструаций не было никогда в жизни — это первичная аменорея. Если менструации были, а потом пропали (на 90 дней и более) — это вторичная аменорея, редкие нерегулярные менструации (6–8 раз в год) можно смело отнести к этой же категории.
Данной проблемой (первичной и вторичной аменореей) занимаются детские гинекологи и гинекологи-эндокринологи.
Почему исчезли менструации?
Первое, о чем думает врач, сталкиваясь с аменореей, — это беременность. Даже для тех, кто категорически отрицает ее возможность. К сожалению, это та самая ситуация, о которой небезызвестный доктор Хаус говорил: «Даже младенцы лгут». История знает большое количество доморощенных «дев Марий» с недостаточно беспорочным зачатием. Именно поэтому диагностический поиск стартует только после достоверного исключения беременности.
Однако самой распространенной причиной «потерявшихся» менструаций является СПКЯ (синдром поликистозных яичников). Я подробно рассказывала об этом заболевании. Чаще всего к постоянным задержкам менструации прилагаются угревая болезнь, рост волос в «мужских» зонах и проблемы с избыточным весом.
Слишком худенькие девочки с ИМТ менее 17 (вес, кг / рост, м2) также могут иметь обоснованные проблемы с менструальным циклом. Для того чтобы организм взялся за деторождение, ему нужно накопить определенный объем жировой ткани. Если жира критически мало, организм способен «выключить» менструации, чтобы не рисковать. Особенно характерно это при нервной анорексии — нарушении пищевого поведения, при котором очень худенькие девушки считают себя очень толстыми и продолжают худеть.
Слишком большие нагрузки. Менструации могут «не включиться» или «выключиться» у спортсменок и балерин. Запредельно высокие нагрузки и полная мобилизация физических и душевных сил организма способна дать такой эффект.
Слишком много пролактина. Пролактин — это гормон, вырабатываемый гипофизом. Эта маленькая железа находится почти в центре головы, в турецком седле, и вырабатывает много интересных и важных гормонов. Сейчас это кажется удивительным, но совсем недавно мы не умели определять уровни гормонов в крови так легко, как сейчас. Поэтому диагноз «гиперпролактинемия» ставили пациенткам с «аменореей-галактореей»: менструаций нет, а из молочных желез полилось молоко. Сейчас таких «классических» пациенток почти нет, потому что диагноз мы ставим гораздо раньше. Гиперпролактинемия — «хорошая» причина аменореи, это заболевание успешно лечится в большинстве случаев.
Слишком ранняя менопауза — к сожалению, так бывает. Иногда яичники угасают слишком рано, погружая женщину в преждевременный климактерий. С тех пор как я писала об этой проблеме, мало что изменилось. Мы по-прежнему не можем вылечить таких женщин, но можем существенно помочь.
Слишком надежная контрацепция. Для некоторых видов контрацепции отсутствие менструальноподобных реакций вполне характерно. В первую очень это касается чисто прогестиновых контрацептивов (имплантатов, гормонвыделяющих ВМС или таблеток мини-пили). Комбинированные контрацептивы, применяющиеся в пролонгированных режимах или с укороченным безгормональным интервалом, также могут не давать кровотечений отмены. Это вообще не болезнь и не повод для беспокойства, менструации восстанавливаются после прекращения приема препарата. Скорее всего, доктор рассказывал о том, что так может быть, просто кто-то плохо слушал. В большинстве случаев отсутствие менструальноподобных реакций — не повод для отмены метода.
Когда точно идти к врачу?
Проблемой стоит озаботиться, если:
На что обратить внимание?
Стоит обратить внимание врача на некоторые обстоятельства, которые могут иметь значение при постановке диагноза:
Анализы и лечение
Единственный анализ, который стоит сделать самостоятельно, — это тест на беременность. Совершенно нет никакого смысла самостоятельно сдавать кровь на гормоны — большинство этих результатов будет выкинуто в помойку.
Врач будет выстраивать логику диагностического поиска таким образом, чтобы, двигаясь от простого к сложному, установить верный диагноз и отсечь сопутствующие причины. К обязательному обследованию скорее всего добавят УЗИ органов малого таза, может потребоваться МРТ головного мозга.
Тем, у кого нарушения цикла связаны с потерей массы тела или, наоборот, избыточным весом, необходимо войти в целевые пределы (похудеть или поправиться). Гормональная терапия без нормализации веса имеет крайне низкую эффективность.
А в целом, лечение заболевания будет зависеть от конкретного диагноза и репродуктивных планов женщины. Если беременность нужна — это одна история, если нужна, но не сейчас, — совершенно другая.
Менопаузальная гормонотерапия (МГТ)

Почему же процент женщин, принимающих МГТ, остается невысоким?
Крупное американское исследование WHI (Women’s Health Initiative, 2002 г.) вызвало драматический период в судьбе менопаузальной гормонзаместительной терапии, что способствовало резкому сокращению МГТ в большинстве стран мира, появлению страхов и сомнений в отношении пользы и рисков.
Преждевременное завершение части исследования по менопаузальной гормонзаместительной терапии (МГТ) привлекло к себе всеобщее внимание. Как женщины, так и врачи чувствовали себя обманутыми, так как терапия, которая до этого считалась полезной для здоровья в долгосрочной перспективе, теперь оказалась опасной. Отличающийся от фактического изложения пресс-релиз предварительной работы прогремел в СМИ за неделю до того, как сама статья стала доступна для большинства читателей. Сообщалось, что исследование было остановлено в связи с повышенным риском развития рака молочной железы, связанным с заместительной гормональной терапией. На самом деле, в скорректированном анализе связь МГТ и рака молочной железы не была статистически значима!
Последующий углубленный анализ результатов WHI показал, что МГТ характеризуется благоприятным профилем пользы/риска у более молодых женщин, которые начинают терапию в близкие к менопаузе сроки. Эти результаты характеризовались сходным защитным воздействием терапии в отношении ИБС и снижения общей смертности, которые были продемонстрированы ранее в крупномасштабных наблюдательных исследованиях с участием относительно молодых женщин. После WHI широкое распространение получила так называемая временная гипотеза или гипотеза «окна терапевтических возможностей», согласно которой существует различное влияние МГТ на атеросклероз и связанные с ним клинические события в зависимости от возраста женщины и времени начала использования МГТ по отношению к моменту наступления менопаузы.
Основными недостатки данного исследования являлись:
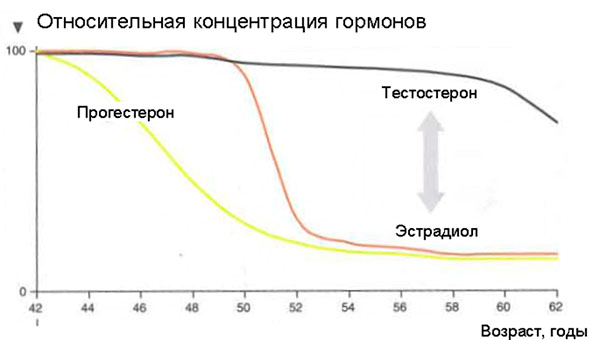
Что же происходит с женским организмом в 45-55 лет?
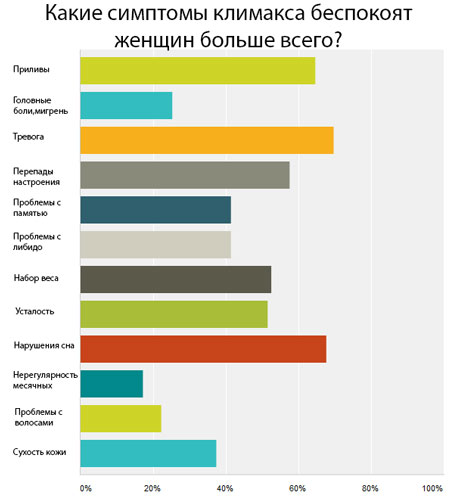
Что будет если МГТ не проводить?
А зачем нужно так «рисковать» и принимать «страшные» гормональные препараты при наступлении менопаузы? Ведь это естественный процесс, может, пусть все идет, как заведено природой? — Но тогда мы неизбежно столкнемся с заболеваниями, которые также предопределены природой.
Сначала появляются ранние симптомы:
Через некоторое время появятся и поздние нарушения, связанные с длительным дефицитом половых гормонов:
Какое обследование проводится перед МГТ
Перед назначением менопаузальной гормональной терапии необходимо обследование (впрочем, которое необходимо проводить хотя бы раз в год и без терапии всем сознательным женщинам старше 45 лет).
Дополнительные обследования (при соответствующих данных анамнеза):
Когда пора начинать менопаузальную гормональную терапию?
Но проблема в том, что диапазон нормы ФСГ огромен, и для каждой женщины уровень свой. В идеале нужно сдать анализы крови на гормоны в период максимального расцвета – с 19 до 23 лет. Это и будет вашей индивидуальной идеальной нормой. А начиная с 45 лет ежегодно сверять с ней результаты. Но даже если вы впервые слышите о ФСГ – лучше поздно, чем никогда: в 30, 35, 40 лет имеет смысл выяснить свой гормональный статус, чтобы ближе к критическому возрасту было, на что ориентироваться.
Как самостоятельно понять, что пришло время МГТ?
Уровень эстрогенов снизился, если:
Препаратов огромное количество, какие из них наиболее безопасны?
Действует принцип «минимальности» и «натуральности»!
Для менопаузальной гормональной терапии применяются различные препараты, которые могут быть разделены на несколько групп:
«Натуральные» эстрогены – это препараты эстрогенов, которые по химической структуре идентичны эстрадиолу, синтезируемому в организме женщин. Благодаря современным технологиям создан синтетический эстрадиол, но по своей химической структуре он идентичен натуральному Эстрадиол–17b.
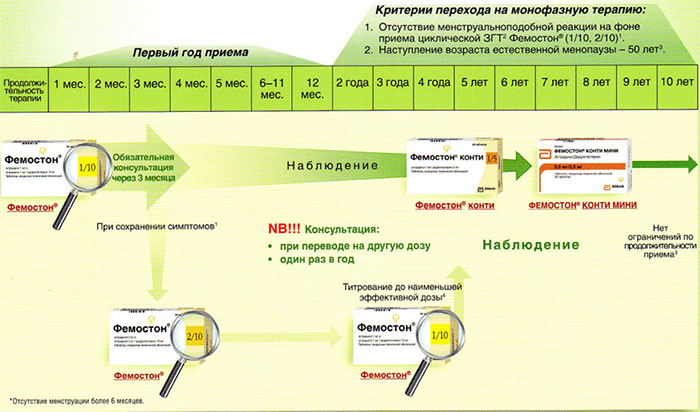
На сегодняшний день таким критериям более всего соответствует препарат Фемостон. Препараты линейки фемостона имеют различные дозировки, что укладывается в один из основных постулатов современной концепции МГТ – использование наименьшей возможной дозировки, которая сохраняет эффективность.
Препараты для двухфазной терапии – когда еще есть месячные
Фемостон 1/10 и Фемостон 2/10
В состав Фемостона 1/10 входят 28 таблеток. 14 белых, содержащих 1 мг Эстрадиола, и 14 серых, содержащих 1 мг Эстрадиола и 10 мг Дидрогестерона.
Состав Фемостона 2/10 отличается только количеством Эстрадиола
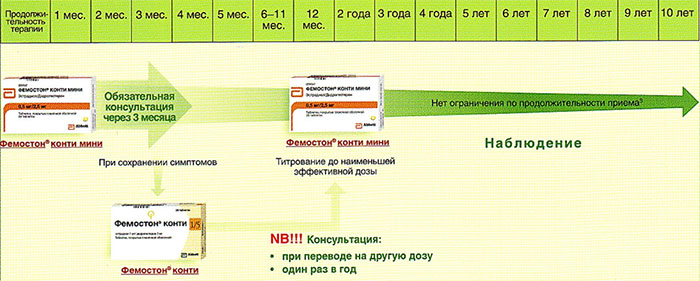
Препараты для монофазной терапии – когда месячные отсутствуют
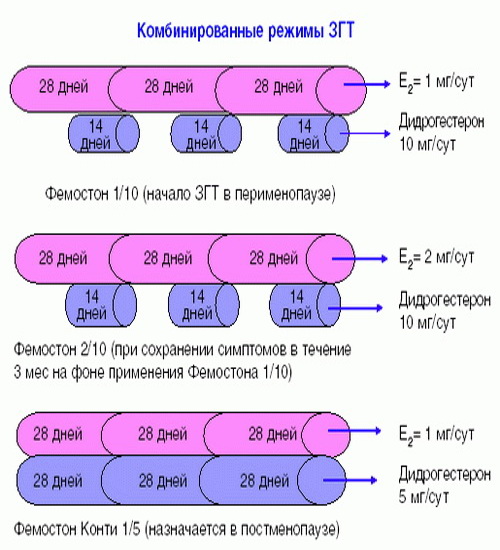
В состав Фемостона конти 1/5 входят 28 таблеток, содержащих 1 мг Эстрадиола и 5 мг Дидрогестерона.
В состав Фемостона мини 0,5/2,5 входят 28 таблеток, содержащих 0,5 мг Эстрадиола и 2,5 мг Дидрогестерона.
Ниже представлена более подробная схема первоначального назначения препаратов фемостон в пременопаузе (то есть до прекращения менструаций, но при наличии характерных климактерических симптомов). Пациенткам, у которых менструации не прекратились, рекомендуют начинать лечение в первый день менструального цикла. Пациенткам с нерегулярным менструальным циклом целесообразно начинать лечение после 10-14 дней монотерапии прогестагеном («химический кюретаж»).
Далее Вашему вниманию представлен алгоритм первоначального назначения препарата фемостон в постменопаузе (то есть когда уже прошел год и более после последней менструации).
Какой способ применения препаратов лучше?
Трансдермальное (накожное) нанесение позволяет избежать первой стадии печеночного метаболизма, благодаря чему колебания концентрации эстрадиола в плазме крови при применении накожных препаратов незначительны. Метаболизм и выведение эстрадиола при трансдермальном введении подобен метаболизму натуральных эстрогенов.
Большинству пациентов желательно использовать оптимальную и наиболее безопасную на сегодняшний день схему: Дивигель накожно + Утрожестан интравагинально.

Схема приема для женщин, у которых сохранена менструальная функция, назначается врачом. Обычно средство прописывают циклом с первого дня после окончания менструации (5 день цикла) в течение 25 дней, после овуляции (c 16 по 25 день цикла) нужно добавлять препараты гестагенов.
Утрожестан – содержит прогестерон микронизированный, существует в двух формах — 100 и 200 мг.
При МГТ в постменопаузе в непрерывном режиме препарат Утрожестан применяется в дозе 100 мг с первого дня приема эстрогенов.
При болях в молочной железе можно добавить прожестожель ежедневно по 1 дозе на каждую молочную железу 2-4 недели.
Противопоказаниями для заместительной гормонотерапии являются:
Нужен ли женщинам тестостерон?
Согласно рекомендациям Международного общества по менопаузе (International Menopause Society (IMS)) основное показание для применения тестостерона – лечение уменьшенного сексуального влечения, которое заставляет данную женщину испытывать значительные страдания. До рассмотрения вопроса о проведении терапии тестостероном необходимо решить вопросы, связанные с другими причинами нарушенного сексуального желания и/или возбуждения. К ним относятся диспареуния, депрессия, побочные эффекты лекарственных препаратов, проблемы взаимоотношений и другие проблемы со здоровьем, влияющие на женщину или ее партнера.
В настоящее время возможно применение трансдермальных препартов. На отечественном фармацевтическом рынке существует только один вариант – Андрогель, но его применение у женщин является «off-label», то есть не разрешено инструкцией. Обычно назначается 1/5 пакета в день (то есть 1 г геля/10 мг тестостерона).
Еще более перспективным может стать интравагинальная форма тестостерона, которая также может оказывать благоприятное действие при лечении вульвовагинальной атрофии.
Ключевые положения по применению препаратов тестостерона
Самые частые заблуждения:
А как же рак молочной железы, ведь это самая главная причина смерти у женщин?
В этом утверждении много заблуждений. На самом деле рак молочной железы – причина смертности в 4% случаев. Ведущая причина преждевременной смерти – сердечно-сосудистые заболевания (50%), которые запускает инсулинорезистентность. А она возникает на фоне гормональных нарушений.
Гормоны вызывают побочные эффекты и от них толстеют?
Новые низкодозированные и высокоселективные препараты направлены четко на мишень. Врачи на протяжении многих лет наблюдали за тысячами женщин, которые получали МГТ? Сегодня уже есть уникальные гестагены, метаболически нейтральные, они не приводят к ожирению и вместе с тем не понижают тестостерон, если у женщины нет его избытка. Выработаны и новые схемы лечения. Иногда при применении таблеток с эстрогенами, где-то в 10% случаев, бывают головные боли и боль в венах. В этом случае они заменяются на трансдермальные формы в виде геля.
Зачем мне принимать гормоны, если у меня нет приливов и отличное самочувствие?
Вместе с падением уровня гормонов возникает риск развития возрастных болезней: повышается артериальное давление, возникает ожирение, увеличивается риск развития сахарного диабета второго типа, подагры, остеопороза и онкологических заболеваний.
Вместо таблеток лучше принимать травы и различные фитоэстрогены?
Эффективность данных препаратов по устранению вазомоторных симптомов составляет 30%, что равно эффективности плацебо. При этом данная группа препаратов никаким образом не оказывает профилактического действия на возрастные заболевания (сердечно-сосудистые, онкологические заболевания, остеопороз, ожирение и сахарный диабет).
Новые схемы назначения гормональной контрацепции
Несмотря на парадоксальность того факта, что на протяжении последних лет смертность в России превалирует над рождаемостью, проблема контрацепции остается одной из самых актуальных проблем в гинекологии. Но парадоксальной эта ситуация
Несмотря на парадоксальность того факта, что на протяжении последних лет смертность в России превалирует над рождаемостью, проблема контрацепции остается одной из самых актуальных проблем в гинекологии. Но парадоксальной эта ситуация может быть только для обывателя, рассматривающего контрацепцию лишь с позиции предотвращения беременности. Очевидный факт: предотвращение нежелательной беременности и аборта является фактором сохранения репродуктивного здоровья женщины. Кроме того, современная гормональная контрацепция вышла за рамки своего первоначального предназначения. Ее терапевтический и профилактический эффекты по сути могут резко изменить структуру гинекологической заболеваемости в целом, поскольку показано, что прием гормональных контрацептивов снижает риск большинства гинекологических и общесоматических патологий. Контрацепция в интергенеративном интервале фактически консервирует репродуктивную систему женщины, обеспечивая ей комфортную личную жизнь, профилактику заболеваний и последствий аборта. Итак, эффективное сокращение числа нежелательных беременностей есть ведущая движущая сила повышения репродуктивного потенциала женщин.
Возможно, именно в нашей стране женщины установили своеобразный «рекорд» по количеству перенесенных абортов. Наиболее удручающим является тот факт, что самым распространенным «методом контрацепции» в России был и остается поныне, опять же, аборт. Безусловно, в последнее время наметилась положительная динамика: все больше молодых женщин начинают использовать оральные контрацептивы.
Однако в настоящий момент остается открытым ряд основных вопросов, касающихся планирования семьи. Не существует идеального метода контрацепции? Тем не менее все доступные сегодня средства безопаснее тех последствий, к которым может привести прерывание нежелательной беременности. В то же время невозможно создать контрацептив, обладающий 100%-ной эффективностью, который был бы прост в использовании, обеспечивал бы полноценный возврат репродуктивной функции и не имел побочных эффектов. Для каждой женщины любой метод имеет свои преимущества и недостатки, а также как абсолютные, так и относительные противопоказания. Приемлемый метод контрацепции подразумевает, что его польза в значительной степени превосходит риск от использования.
Оральные контрацептивы (ОК) относятся к наиболее изученному классу лекарственных препаратов. Более 150 млн женщин во всем мире ежедневно принимают ОК, и у большинства из них не наблюдается серьезных побочных эффектов.
В результате многолетних исследований гормональной контрацепции стало возможным изменение схемы использования этих препаратов, что позволило снизить частоту развития побочных эффектов и относительно повысить их контрацептивный эффект.
Пролонгированная схема
Тот факт, что с помощью гормональной контрацепции можно продлить менструальный цикл и отсрочить менструацию, был известен давно. Часть женщин с успехом использовала этот метод, однако существовало мнение, что злоупотреблять им не следует.
Сравнительно недавно была предложена новая схема приема гормональной контрацепции — пролонгированный режим: при этом препарат принимается непрерывно в течение нескольких циклов, после чего следует 7-дневный перерыв и повторение схемы. Наиболее распространенный режим приема — это 63 + 7, то есть гормональные контрацептивы непрерывно принимаются в течение 63 дней, и только потом наступает перерыв. Наравне с режимом 63 + 7 предлагается схема 126 + 7, которая по переносимости не отличается от режима 63 + 7.
В чем же преимущество пролонгированного режима приема гормональной контрацепции? Согласно одному из исследований, более чем у 47% женщин во время 7-дневного перерыва происходит созревание фолликула до преовуляторного размера, дальнейший рост которого подавляется началом приема следующей пачки препарата. Хорошо, конечно, что система не «выключается» полностью и функция яичников не нарушается. Однако перерыв в приеме гормональных контрацептивов приводит к нарушению установившейся на фоне их приема монотонности, которая обеспечивает «консервацию» репродуктивной системы. Таким образом, при классической схеме приема мы «дергаем» систему, фактически «включая» и «выключая», не давая организму полностью привыкнуть к новой монотонной гормональной модели функционирования. Пролонгированный режим позволяет «выключать» систему и «заводить» ее реже — 1 раз в 3 мес или 1 раз в полгода. В целом длительность непрерывного приема гормональной контрацепции по большому счету определяется психологическим фактором.
Наличие менструаций у женщины является гарантом того, что она не беременна и что ее репродуктивная система здорова.
В 2000 г. Sulak et al. показали, что почти все побочные эффекты, встречающиеся при применении комбинированных оральных контрацептивов (КОК) в большей степени выражены во время 7-дневного перерыва в приеме. Авторы назвали это «симптомами отмены». Женщинам было предложено увеличить прием КОК до 12 нед и укоротить интервал между приемом таблеток до 4–5 дней. Увеличение длительности приема и укорочение интервала между приемами таблеток в 4 раза снижает частоту и тяжесть «симптомов отмены». Хотя исследование длилось 7 лет, из наблюдения вышли лишь 26 из 318 женщин (8%).
Согласно данным других исследований, на фоне пролонгированного приема женщины практически перестают сталкиваться с такими распространенными проблемами, как головная боль, дисменорея, напряжение в молочных железах, отечность.
Когда нет перерыва в приеме гормональных контрацептивов, происходит стабильное подавление гонадотропных гормонов, в яичниках не созревают фолликулы и в организме устанавливается монотонная модель гормонального фона. Именно этим и объясняется снижение или полное исчезновение менструальных симптомов и лучшая переносимость контрацепции в целом.
Одним из самых ярких побочных эффектов пролонгированного режима гормональной контрацепции являются межменструальные мажущие кровянистые выделения. Их частота возрастает в первые месяцы приема препаратов, но уже к 3-му циклу их частота снижается и, как правило, они исчезают полностью. Кроме этого, общая продолжительность мажущих кровянистых выделений на фоне пролонгированного режима меньше, чем сумма всех дней кровотечений при классической схеме приема. Немаловажное значение имеет препарат, принимаемый пациенткой. Как уже отмечалось выше, он должен подойти женщине, что фактически можно оценить уже в первые циклы приема. Бывает так, что у женщины сразу, во время первого цикла, появляются длительные мажущие выделения или она в целом плохо переносит препарат. В такой ситуации мы должны заменить его на другой: либо с другой дозой эстрогенов или изменить гестагенный компонент. Поэтому практикующему врачу не следует сразу же рекомендовать женщине покупку нескольких пачек гормонального контрацептива. Она должна начать с того препарата, который ей назначили, после чего необходимо оценить, как она его переносит. Если частота побочных эффектов адекватна периоду начала приема гормональных контрацептивов, то она может продолжить их прием в пролонгированном режиме, если же нет, то нужно принять препарат до конца и после 7-дневного перерыва перейти на другой. Как правило, в большинстве случаев удается подобрать препарат, при приеме которого женщина чувствует себя комфортно даже несмотря на то, что на фоне других препаратов у нее наблюдалось множество побочных эффектов.
Очень важно правильно подготовить женщину, никогда не принимавшую гормональные контрацептивы (или принимавшую их по классической схеме), к началу приема гормональных контрацептивов в пролонгированном режиме. Важно правильно и доступно донести до нее принцип функционирования репродуктивной системы, объяснить, из-за чего происходит менструация и в чем ее истинный смысл. Многие страхи у пациенток возникают от банального незнания анатомии и физиологии, а незнание фактически порождает мифологизацию сознания. Просвещение пациенток существенно повышает их комплаентность и служит профилактике последующих заболеваний.
Самым распространенным вопросом, который задают женщины в процессе разговора о гормональной контрацепции (и особенно ее использовании в пролонгированном режиме), является вопрос безопасности и обратимости такого метода предохранения от беременности. В данной ситуации многое зависит от врача, его знаний и возможностей доступно объяснить, что происходит в организме при приеме гормональной контрацепции. Важнейшим в этой беседе является акцент на неконтрацептивные эффекты гормональной контрацепции и отрицательное влияние абортов на организм женщины. Отрицательный женский опыт применения контрацептивов в прошлом, как правило, обусловлен неправильным подходом к их назначению. Довольно часто он связан с теми ситуациями, когда женщине назначался препарат только с лечебной целью и только определенного состава на непродолжительный срок. Пациентке он явно не подходил, она испытывала множество побочных эффектов, но продолжала его принимать, стоически мирясь с трудностями ради излечения. В подобной ситуации фактическая смена препарата (а их разнообразие позволяет это сделать) нивелировала бы побочные эффекты и не спровоцировала бы у женщины отрицательного отношения.
Очень сложным вопросом для гинекологов является проблема обратимости гормональной контрацепции: он встал особенно остро, когда были предложены схемы пролонгированного приема препаратов.
Множество гинекологов, обобщая свой опыт, утверждают, что довольно часто на фоне приема гормональных контрацептивов возникает синдром гиперторможения гипоталамо-гипофизарно-яичниковой системы (ГГЯС), что приводит к длительной аменорее, с которой очень трудно справиться.
Эта проблема, как и многие другие проблемы контрацепции, во многом мифологизирована. Частота аменореи после отмены гормональной контрацепции значительно преувеличена.
Почему же практикующим врачам довольно часто приходится сталкиваться с проблемой аменореи после приема гормональных контрацептивов? Женщины, которым мы чаще всего рекомендуем использовать контрацепцию, являются в основном нашими пациентками: то есть это женщины с уже имеющимися гинекологическими нарушениями. Здоровые женщины намного реже приходят к нам на прием с одной лишь целью подбора гормональной контрацепции. Если у пациентки уже отмечались нарушения менструальной функции, то вероятность продолжения данных нарушений после отмены препарата выше, чем у здоровой женщины. На это можно возразить, что гормональная контрацепция используется для лечения дисфункциональных состояний репродуктивной системы, и существует «эффект отмены», когда ГГЯС после «перезагрузки» должна начать работать нормально, однако нарушения в ГГЯС бывают разные, а причина их развития до сих пор однозначно не установлена. Для одной ситуации временное подавление выработки гонадотропинов является позитивным фактором, устраняющим сбой в их импульсной работе, для другой же подавление функции гипоталамо-гипофизарной системы может стать причиной нарушений в их выработке. Наверное, это связано с различными тонкими функциональными нарушениями, при которых либо происходит нарушение только программы цикличности, либо патология носит более серьезный характер. Самое интересное, что эти нюансы в нарушениях функции гипоталамо-гипофизарной системы описаны, так скажем, «в общем»: есть гипофункция, гиперфункция, дисфункция и полное отсутствие функции, хотя понятие дисфункции должно быть расшифровано и классифицировано. Тяжелая болезнь, стресс, беременность, аборт и, как ни странно, прием гормональных контрацептивов — все это можно отнести к триггерным факторам, способным вызвать нарушения в системе. Можно сравнить две группы женщин: тех, для которых множество абортов никак не отражается на репродуктивной системе и тех, для которых один аборт становится причиной стойкого бесплодия и нарушений репродуктивной функции в целом. На одних женщин обычный стресс влияет столь сильно, что у них развивается аменорея — у других же и в более сложных жизненных ситуациях сохраняется регулярный менструальный цикл. Болезни и роды также помогают подразделить женщин на две группы. Эти сравнения можно продолжать долго, но вывод напрашивается сам собой: нормальная работа ГГЯС имеет большой запас компенсаторных возможностей и может адекватно подстраиваться под различные ситуации, происходящие с организмом. Если же работа компенсаторных механизмов нарушена, рано или поздно система даст сбой — и не важно, что к этому приведет: прием гормональной контрацепции или случившийся в ее отсутствие аборт. Поэтому длительность контрацепции не играет круциального значения в гиперторможении ГГЯС, поскольку ГГЯС полностью подавляется уже в конце первого цикла приема препаратов.
Можно ли заранее узнать о состоянии ГГЯС и о том, способен ли прием гормональных препаратов стойко нарушить ее работу? Пока нет. Различные гормональные исследования не в силах полноценно отражать истинное состояние ГГЯС и тем более прогнозировать вероятность нарушений. Исследования уровней гонадотропинов информативны в случаях выраженных нарушений (аменорея, синдром поликистозных яичников (СПКЯ), протоколы стимуляции и т. д.). Так как гормоны гипофиза вырабатываются импульсно, то их значения при однократном измерении в целом не информативны, поскольку вы не знаете, в какой момент импульса вы сделали исследование — на пике концентрации или в конце.
В будущем решение проблемы предсказания вероятных нарушений на фоне приема гормональной контрацепции в послеродовом или послеабортовом периодах представляется возможным. Уже сегодня существуют инструменты, позволяющие по-другому оценивать особенности тонких нарушений и выделять закономерности отдельных состояний. В настоящий момент гормональные контрацептивы можно назначать, если к их приему нет установленных противопоказаний. Проблема аменореи, если такая возникнет, решаема с использованием препаратов для индукции овуляции.
Схема «быстрый старт»
Суть схемы «быстрый старт» заключается в том, что начать прием гормональных контрацептивов можно с любого дня цикла. Появлению такой схемы способствовало исследование, показавшее, что в ожидании первого дня цикла для начала приема контрацепции часть женщин беременела либо меняла свое отношение к предлагаемой контрацепции. До недавнего времени считалось, будто гормональные контрацептивы могут иметь тератогенный эффект. Считалось также, что прием гормональной контрацепции в начале беременности может повысить угрозу прерывания беременности или сказаться на росте и развитии плода. Однако в результате исследований было показано, что гормональная контрацепция не обладает тератогенными свойствами и не влияет на риск прерывания беременности и развитие плода.
Появление этих данных существенно изменило отношение к проблеме беременности, возникшей на фоне приема гормональной контрацепции. Если беременность произошла на фоне используемой гормональной контрацепции, препарат просто отменяется и беременность не рассматривается как беременность повышенного риска.
Кроме этого, теперь не считается обязательным в плане обследования женщины перед началом использования гормональной контрацепции выполнять цитологическое исследование шейки матки. Оно, безусловно, необходимо с целью ежегодного скрининга на предмет патологии шейки матки, но не является определяющим фактором в вопросе начала использования гормональной контрацепции. Было убедительно показано, что гормональная контрацепция не влияет на риск развития новообразований шейки матки.
Таким образом, начинать прием гормональных контрацептивов можно с любого дня цикла. Другими словами, женщина может использовать гормональную контрацепцию в день назначения, не дожидаясь результатов цитологического анализа шейки матки и других исследований. В целом необходимо исключить наличие противопоказаний к использованию такого вида контрацепции и определиться с путем введения гормональных препаратов (таблетки, кольцо, пластырь, спираль и т. д.).
Несколько противоречивым может быть вопрос о возможности назначения гормональной контрацепции по схеме «быстрый старт», если у женщины в данном менструальном цикле были незащищенные половые контакты. Как уже отмечалось выше, прием гормональных контрацептивов в самом начале беременности безопасен, поэтому назначение возможно — необходимо лишь выполнить тест на беременность и в случае ее наличия отменить препарат. Однако это представляется затруднительным: в таких ситуациях гораздо удобнее использовать классическую схему приема. Необходимо отметить, что при начале приема контрацепции по схеме «быстрый старт», как и при обычной схеме, в первые 10 дней нужно использовать барьерные методы контрацепции.
Насколько хорошо переносится гормональная контрацепция, начатая с любого дня менструального цикла? Согласно данным исследований, частота межменструальных кровянистых выделений в целом не отличается от таковой при обычном начале использования контрацепции с первого дня менструального цикла. На первый взгляд, отсрочка в начале приема гормональной контрацепции на несколько недель не может иметь существенного значения. Однако, как показали сравнительные исследования, женщины, начавшие принимать контрацептивные препараты сразу же после визита к врачу, оказались наиболее приверженными выбранному варианту контрацепции. По сравнению с женщинами, начавшими принимать контрацепцию отсроченно, женщины из группы «быстрый старт» достоверно реже прекращали прием препаратов при оценке через 3 мес и через 1 год.
Надо признать, что не все женщины с большим энтузиазмом относятся к гормональной контрацепции. Выслушав авторитетное мнение врача о преимуществах данного метода контрацепции, женщина принимает решение использовать его и еще некоторое время может ему следовать. Однако через несколько недель часть женщин может пропустить назначенные дни приема и перенести начало на следующий цикл, поддавшись чьему-либо влиянию: таким образом, беседа с врачом может фактически потерять свой эффект. Схема «быстрый старт» позволит нивелировать эти психологичекие нюансы и увеличить число женщин, использующих надежную контрацепцию.
Врачам и пациенткам необходимо также знать о протективных эффектах современной гормональной контрацепции. По данным Королевского Колледжа Врачей Общей Практики, относительный риск миомы матки у женщин, принимающих ОК, значительно ниже (ОР = 0,4), чем у пациенток, никогда не использовавших данный метод контрацепции. Оксфордское исследование Ассоциации планирования семьи с участием 535 больных с миомой матки показало, что у женщин, использующих ОК, риск развития миомы матки ниже, а с увеличением продолжительности приема контрацептивов риск еще больше снижается.
Механизм, посредством которого КОК препятствуют развитию миомы матки, связан, вероятнее всего, с гестагенным компонентом.
Вид и количество гестагенного компонента ОК также имеет значение в комплексном влиянии на риск развития миомы матки. Иммуногистохимические исследования одного из представителей III поколения гестагенов — дезогестрела — выявили его способность оказывать блокирующее действие на рецепторы прогестерона, что, вероятно, и объясняет механизм, посредством которого ОК оказывают профилактический эффект, поскольку прогестерон является основным гормоном, стимулирующим рост миомы матки.
Прием ОК оказывает не только профилактическое действие. При наличии у женщины миомы матки они способны стабилизировать размеры миоматозных узлов. Однако стабилизирующий эффект ОК распространяется на миоматозные узлы размерами до 2 см в диаметре. Назначение ОК при больших размерах узлов дает неоднозначный эффект: в ряде случаев размер узла стабилизируется, а в ряде случаев наблюдается рост миомы. Судя по всему, это связано с тем, что в небольших миоматозных узлах еще не сформированы до конца основные автономные механизмы (локальная продукция эстрогенов, фиброз), в связи с чем рост такого узла управляем экзогенным воздействием гестагена ОК, более «слабого» по сравнению с другими препаратами, использующимися при медикаментозном лечении миомы матки.
Кроме этого, при использовании КОК у подавляющего большинства больных удается нормализовать клинические проявления осложненного течения миомы матки (нормализовать менструальный цикл, снизить объем кровопотери, провести профилактику гиперпластических процессов эндометрия, снять синдром предменструального напряжения, освободить от неприятных и болевых ощущений во время менструации). Часть женщин климактерического и перименопаузального возрастов при приеме КОК удается довести до менопаузы, а у более молодых — снизить или полностью снять тягостные симптомы заболевания на довольно продолжительное время.
В современных условиях использование микродозированных гормональных контрацептивов с раннего репродуктивного возраста может являться также важнейшим профилактическим фактором возникновения миомы матки и ряда других распространенных гинекологических заболеваний, которые нарушают или лишают женщин репродуктивных возможностей.
Литература
А. Л. Тихомиров, доктор медицинских наук, профессор
Д. М. Лубнин, кандидат медицинских наук
МГМСУ, ЦКБ № 1 РЖД, Москва