Что наиболее не следует применять при подозрении на аппендикулярном абсцессе
Острый аппендицит с локализованным перитонитом (K35.3)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Примечание
В данную подрубрику включено:
— Острый аппендицит с локализованным перитонитом с или без разрыва или перфорации
— Абсцесс червеобразного отростка
Период протекания
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Этиология и патогенез
Данное осложнение возникает 3-4-е сутки после начала острого аппендицита.
Примечание. Аппендикулярный инфильтрат отнесен в данную подрубрику условно, поскольку, строго говоря, не сопровождается выраженным гнойным воспалением с абсцедированием, но, одновременно является предшественником перитонеального абсцесса (возможной стадией его формирования) и является перфоративной, осложненной формой острого аппендицита.
Тазовый абсцесс и флегмона забрюшинной клетчатки относятся к разновидностям аппендикулярного абсцесса.
Эпидемиология
Признак распространенности: Редко
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Некоторые варианты клинической картины
Диагностика
2. Компьютерная томография является наиболее надежным способом выявления абсцессов.
Дифференциальный диагноз
Осложнения
Послеоперационные осложнения:
1. По клинико-анатомическому принципу:
2. По срокам развития:
Лечение
Примечание. В список медикаментов внесены помимо антибактериальных основные препараты для общей анестезии, применяющиеся при оперативном вмешательстве и в послеоперационном периоде.
Протокол лечения пациентов с острым аппендицитом
Протокол разработан на основе рекомендаций Российского общества хирургов и приказа Департамента здравоохранения города Москвы № 320 (2011г.)
Классификация:
Морфологическая форма: катаральный, флегмонозный, гангренозный.
Осложнения: аппендикулярный инфильтрат, перфорация, аппендикулярный абсцесс, перитонит (отграниченный, распространенный), забрюшинная флегмона, пилефлебит.
Диагностика.
В приемном отделении, после осмотра хирургом, в течение 1 часа со времени поступления, больному должны быть проведены следующие исследования: общий клинический анализ крови, биохимия крови, коагулограмма, общий анализ мочи, группа крови и резус-фактор, ЭКГ, рентгенография грудной клетки и брюшной полости, ультразвуковое исследование брюшной полости.
В случаях неясной клинической картины выполняется компьютерная томография органов брюшной полости и малого таза. Все пациенты женского пола подлежат осмотру гинекологом. При необходимости производятся консультации урологом и терапевтом.
При неясной клинической картине и отсутствии явных признаков другой острой хирургической патологии показано динамическое наблюдение в течение 12 часов с оценкой клинических, лабораторных инструментальных данных в динамике.
При сохраняющейся после 12-часовго наблюдения неясной клинической картине и невозможности исключить острый аппендицит, а также с целью дифференциальной диагностики с другими острыми заболеваниями органов брюшной полости и малого таза, в качестве заключительного этапа диагностики показано проведение диагностической лапароскопии, которая при необходимости может быть трансформирована в лапароскопическую аппендэктомию.
В любых сомнительных случаях, при невозможности исключить острый аппендицит, выбор лечения решается в пользу операции. При установленном диагнозе острого аппендицита оперативное лечение должно быть начато в течение 2 часов с момента установления диагноза.
Анестезия.
Приоритетным вариантом является комбинированный эндотрахеальный наркоз.
Хирургическая тактика.
Приоритетным является выполнение видеолапароскопической аппендэктомии.
Противопоказанием к видеолапароскопической аппендэктомии являются: тяжелая сердечно-сосудистая и дыхательная недостаточность, распространенный перитонит, выраженный спаечный процесс в брюшной полости, грубый рубцовый процесс на передней брюшной стенке вследствие ранее перенесенных операций. При наличии противопоказаний к видеолапароскопической аппендэктомии и отсутствии показаний к выполнению срединной лапаротомии (см. ниже) показано выполнение аппендэктомии из доступа по Волковичу-Дьяконову.
При лапароскопической аппендэктомии брыжейка червеобразного отростка по частям коагулируется с использованием биполярной электрокоагуляции Ligasure и пересекается. Основание отростка перевязывается тремя лигатурами с формированием узлов Редера. Между двумя дистальными лигатурами червеобразный отросток пересекается, культя обрабатывается йодом или спиртом, затем, в зависимости от диаметра, отросток извлекается из брюшной полости через троакар или в эндоконтейнере через троакарный разрез.
При наличии воспалительных изменений в области основания червеобразного отростка его культя, после предварительной перевязки лигатурой, погружается в кисетный и (или) «Z»-образный шов. В случае невозможности надежного укрытия культи червеобразного отростка кисетным и (или) «Z»-образным швом показано выполнение резекция купола слепой кишки с культей червеобразного отростка аппаратами Eshelon или EndoGia. Операция всегда завершается оставлением в полости малого таза как минимум одной дренажной трубки.
При визуальной картине катарального аппендицита и несоответствии клинической картины заболевания морфологическим изменениям, показана дополнительная ревизия подвздошной кишки (не менее 1 метра), придатков матки на предмет патологии этих органов.
При вторичном (поверхностном) аппендиците санируется основной (первичный) патологический процесс; аппендэктомия выполняется только при наличии деструктивной формы воспаления червеобразного отростка (флегмонозная, гангренозная).
Удаленный червеобразный отросток направляется на гистологическое исследование. Выпот и содержимое абсцессов направляется на бактериологическое исследование для идентификации микрофлоры и ее чувствительности к антибиотикам.
В случаях обнаружения во время операции распространенного фибринозного (гнойно-фибринозного) перитонита показано выполнение срединной лапаротомии, аппендэктомии (см. раздел «Перитонит»).
Применение антибиотиков при остром аппендиците.
Антибиотикопрофилактика показана во всех случаях операций по поводу острого аппендицита.
Антибиотикопрофилактика проводится цефалоспоринами генерации. Первая доза препарата (2 г) вводится внутривенно за 30 минут до начала операции.
При остром катаральном аппендиците повторно вводится 2г препарата через 12 часов.
При деструктивных формах аппендицита в послеоперационном периоде проводится антибактериальная терапия.
При остром флегмонозном аппендиците проводится терапия цефалоспоринами генерации в дозировке 2г х 2 раза в сутки – 5 суток.
При остром гангренозном аппендиците, при осложнениях в виде перфорации, абсцесса, перитонита показана комбинация из цефалоспаринов III поколения (4 г/сут), аминогликозидов (амикацин 7,5 мг/кг – 2 раза в сутки), метронидазола (2 г/сут).
Хирургическая тактика при аппендикулярном инфильтрате.
Статья добавлена 31 мая 2016 г.
Аппендикулярный абсцесс ( Абсцесс червеобразного отростка )
МКБ-10
Общие сведения
Причины
Патогенез
Формирование аппендикулярного инфильтрата обычно происходит на 2-3 день после появления первых признаков острого аппендицита. Воспаление аппендикса не распространяется на всю брюшную полость благодаря защитной физиологической функции брюшины. Отграничение первичного воспалительного очага в слепом отростке от окружающих органов происходит за счет образования фибринозного экссудата, развития спаечного процесса и сращивания самого отростка с петлями толстого кишечника, участком слепой кишки, большим сальником и париетальной брюшиной.
Симптомы аппендикулярного абсцесса
Начало заболевания проявляется клиникой острого аппендицита с типичным болевым синдромом и повышением температуры тела. Через 2-3 суток от начала приступа в результате отграничения воспаления в слепом отростке острые явления стихают, болевые ощущения приобретают тупой, тянущий характер, снижается температура, отмечается нормализация общего состояния. При пальпации брюшная стенка не напряжена, участвует в дыхательном акте, в правой подвздошной области определяется незначительная болезненность и наличие малоподвижного уплотнения без четких контуров – аппендикуллярного инфильтрата.
Развитие аппендикулярного абсцесса на 5–6 сутки заболевания проявляется ухудшением общего состояния больного, резкими подъемами температуры (особенно вечером), ознобом и потливостью, тахикардией, явлениями интоксикации, плохим аппетитом, интенсивным болевым синдромом пульсирующего характера в правой подвздошной области или внизу живота, нарастанием болей при движении, кашле, ходьбе.
При пальпации отмечаются слабовыраженные признаки раздражения брюшины: брюшная стенка напряжена, резко болезненна в месте локализации аппендикулярного абсцесса (положительный симптом Щеткина-Блюмберга), отстает при дыхании, в правом нижнем квадранте прощупывается болезненное тугоэластичное образование, иногда с размягчением в центре и флюктуацией.
Осложнения
Вскрытие аппендикуллярного абсцесса в брюшную полость приводит к развитию перитонита, сопровождается септикопиемией – появлением вторичных гнойных очагов различной локализации, нарастанием признаков интоксикации, тахикардией, лихорадкой. Среди осложнений встречаются забрюшинные или тазовые флегмоны, гнойный параколит и паранефрит, абсцесс печени, поддиафрагмальный абсцесс, гнойный тромбофлебит воротной вены, спаечная кишечная непроходимость, инфекции мочевых путей, свищи брюшной стенки.
Диагностика
В распознавании аппендикулярного абсцесса важны данные анамнеза, общего осмотра и результаты специальных методов диагностики. При вагинальном или ректальном пальцевом исследовании абдоминальному хирургу иногда удается пропальпировать нижний полюс абсцесса как болезненное выпячивание свода влагалища или передней стенки прямой кишки. Результаты общего анализа крови при аппендикулярном абсцессе показывают нарастание лейкоцитоза со сдвигом лейкоцитарной формулы влево, значительное увеличение СОЭ.
УЗИ брюшной полости проводится для уточнения локализации и размера аппендикулярного абсцесса, выявления скопления жидкости в области воспаления. При обзорной рентгенографии органов брюшной полости определяется гомогенное затемнение в подвздошной области справа и небольшое смещение петель кишечника в сторону срединной линии; в зоне аппендикулярного абсцесса выявляется уровень жидкости и скопление газов в кишечнике (пневматоз). Аппендикулярный абсцесс необходимо дифференцировать с перекрутом кисты яичника, разлитым гнойным перитонитом, опухолью слепой кишки.
Лечение аппендикуллярного абцесса
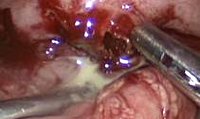
Лечение сформировавшегося аппендикуллярного абсцесса – оперативное: гнойник вскрывают и дренируют, доступ зависит от локализации гнойника. В некоторых случаях при аппендикулярном абсцессе может выполняться его чрескожное дренирование под контролем УЗИ с использованием местной анестезии. Оперативное вскрытие и опорожнение гнойника проводится под общим наркозом правосторонним боковым внебрюшинным доступом.
При тазовом аппендикулярном абсцессе его вскрывают у мужчин через прямую кишку, у женщин – через задний свод влагалища с предварительной пробной пункцией. Гнойное содержимое аппендикулярного абсцесса аспирируют или удаляют тампонами, полость промывают антисептиками и дренируют, используя двухпросветные трубки. Удаление слепого отростка предпочтительно, но если нет такой возможности, его не удаляют из-за опасности распространения гноя в свободную брюшную полость, травмирования воспаленной кишечной стенки, образующей стенку аппендикулярного абсцесса.
В послеоперационном периоде проводится тщательный уход за дренажем, промывание и аспирация содержимого полости, антибиотикотерапия (сочетание аминогликозидов с метронидазолом), дезинтоксикационная и общеукрепляющая терапия. Дренаж остается до тех пор, пока из раны отделяется гнойное содержимое. После удаления дренажной трубки рана заживает вторичным натяжением. Если не была произведена аппендэктомия, ее выполняют планово через 1-2 месяца после стихания воспаления.
Прогноз и профилактика
При отсутствии лечения аппендикуллярный абсцесс может самопроизвольно вскрыться в просвет кишки, брюшную полость или забрюшинное пространство, иногда в мочевой пузырь или влагалище, очень редко через брюшную стенку наружу. Прогноз серьезный, исход заболевания определяется своевременностью и адекватностью оперативного вмешательства. Профилактика аппендикулярного абсцесса заключается в раннем распознавании острого аппендицита и проведении аппендэктомии в первые 2-е суток.
Публикации в СМИ
Абсцесс аппендикулярный
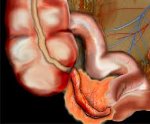
Аппендикулярный абсцесс — осложнение острого аппендицита, отграниченный перитонит (гнойник, содержащий червеобразный отросток. Стенками его могут быть большой сальник, петли кишечника и другие органы), располагается в полости брюшины или забрюшинной клетчатке (правая подвздошная область, малый таз, поддиафрагмальное пространство, ретроцекальное пространство).
Частота — 14–19% случаев аппендикулярного инфильтрата. Преобладающий пол — женский, т.к. женщины болевой синдром часто связывают с заболеваниями внутренних половых органов и своевременно не обращаются к хирургу.
Этиология и патогенез • Абсцедирование аппендикулярного инфильтрата (ошибки в диагностике, неполноценное лечение, позднее обращение к врачу) • В случае прогрессирования может происходить прорыв гнойника в брюшную полость с развитием перитонита, в забрюшинное пространство (с образованием забрюшинной флегмоны) или в полые органы (чаще в просвет кишки).
Клиническая картина
• Начало заболевания — типичный приступ острого аппендицита.
• При наличии признаков острого аппендицита в течение 2–3 сут следует предполагать образование аппендикулярного инфильтрата, в течение 5–6 сут — его абсцедирование и развитие аппендикулярного абсцесса.
• Пальпация — болезненное неподвижное опухолевидное образование в правой подвздошной области, нижний его полюс может определяться при вагинальном или ректальном исследовании.
• Клинические признаки распространённого перитонита отсутствуют.
• Проводимое лечение аппендикулярного инфильтрата неэффективно ••• Повышение температуры тела до 39–40 °С с ознобами ••• Увеличение инфильтрата в размерах (приближается к передней брюшной стенке), усиление болезненности при пальпации ••• Нарастание интенсивности пульсирующей боли ••• Появление признаков раздражения брюшины ••• Увеличение разницы между температурой тела, измеренной в подмышечной впадине и прямой кишке • Гиперемия кожи и флюктуация — поздние признаки.
• В некоторых случаях — явления непроходимости кишечника, разлитого перитонита.
Лабораторные исследования • Постепенно нарастающий лейкоцитоз с ядерным сдвигом влево • Значительное (до 30–40 мм/ч) увеличение СОЭ.
Специальные методы исследования • Ректальное или вагинальное исследование — выраженная болезненность, иногда можно пропальпировать нижний полюс образования • Обзорная рентгенография органов брюшной полости — уровень жидкости в правой половине брюшной полости • УЗИ позволяет установить размер абсцесса и его точную локализацию.
Лечение — оперативное: вскрытие и дренирование полости абсцесса • Обезболивание — общее, при пункционном дренирование под УЗИ — местное • Доступ определяется локализацией абсцесса •• Типичен доступ по Пирогову — правосторонний боковой внебрюшинный •• При тазовой локализации — доступ через прямую кишку или задний свод влагалища •• Чрескожное дренирование под контролем УЗИ или компьютерной томографии (КТ) • Удаление червеобразного отростка не является целью операции, но при возможности — предпочтительно • Полость абсцесса промывают антисептиками • В качестве дренажей используют двухпросветные трубки для промывания и активной аспирации содержимого в послеоперационном периоде • В послеоперационном периоде — дезинтоксикационная и антибактериальная терапия.
Диета. В начальном периоде — диета №0.
Осложнения • Вскрытие абсцесса в свободную брюшную полость, просвет кишки, на коже правой подвздошной области • Сепсис • Пилефлебит • Абсцесс печени
Прогноз серьёзный, зависит от своевременности и адекватности оперативного вмешательства.
МКБ-10 • K35.1 Острый аппендицит с перитонеальным абсцессом
Код вставки на сайт
Абсцесс аппендикулярный
Аппендикулярный абсцесс — осложнение острого аппендицита, отграниченный перитонит (гнойник, содержащий червеобразный отросток. Стенками его могут быть большой сальник, петли кишечника и другие органы), располагается в полости брюшины или забрюшинной клетчатке (правая подвздошная область, малый таз, поддиафрагмальное пространство, ретроцекальное пространство).
Частота — 14–19% случаев аппендикулярного инфильтрата. Преобладающий пол — женский, т.к. женщины болевой синдром часто связывают с заболеваниями внутренних половых органов и своевременно не обращаются к хирургу.
Этиология и патогенез • Абсцедирование аппендикулярного инфильтрата (ошибки в диагностике, неполноценное лечение, позднее обращение к врачу) • В случае прогрессирования может происходить прорыв гнойника в брюшную полость с развитием перитонита, в забрюшинное пространство (с образованием забрюшинной флегмоны) или в полые органы (чаще в просвет кишки).
Клиническая картина
• Начало заболевания — типичный приступ острого аппендицита.
• При наличии признаков острого аппендицита в течение 2–3 сут следует предполагать образование аппендикулярного инфильтрата, в течение 5–6 сут — его абсцедирование и развитие аппендикулярного абсцесса.
• Пальпация — болезненное неподвижное опухолевидное образование в правой подвздошной области, нижний его полюс может определяться при вагинальном или ректальном исследовании.
• Клинические признаки распространённого перитонита отсутствуют.
• Проводимое лечение аппендикулярного инфильтрата неэффективно ••• Повышение температуры тела до 39–40 °С с ознобами ••• Увеличение инфильтрата в размерах (приближается к передней брюшной стенке), усиление болезненности при пальпации ••• Нарастание интенсивности пульсирующей боли ••• Появление признаков раздражения брюшины ••• Увеличение разницы между температурой тела, измеренной в подмышечной впадине и прямой кишке • Гиперемия кожи и флюктуация — поздние признаки.
• В некоторых случаях — явления непроходимости кишечника, разлитого перитонита.
Лабораторные исследования • Постепенно нарастающий лейкоцитоз с ядерным сдвигом влево • Значительное (до 30–40 мм/ч) увеличение СОЭ.
Специальные методы исследования • Ректальное или вагинальное исследование — выраженная болезненность, иногда можно пропальпировать нижний полюс образования • Обзорная рентгенография органов брюшной полости — уровень жидкости в правой половине брюшной полости • УЗИ позволяет установить размер абсцесса и его точную локализацию.
Лечение — оперативное: вскрытие и дренирование полости абсцесса • Обезболивание — общее, при пункционном дренирование под УЗИ — местное • Доступ определяется локализацией абсцесса •• Типичен доступ по Пирогову — правосторонний боковой внебрюшинный •• При тазовой локализации — доступ через прямую кишку или задний свод влагалища •• Чрескожное дренирование под контролем УЗИ или компьютерной томографии (КТ) • Удаление червеобразного отростка не является целью операции, но при возможности — предпочтительно • Полость абсцесса промывают антисептиками • В качестве дренажей используют двухпросветные трубки для промывания и активной аспирации содержимого в послеоперационном периоде • В послеоперационном периоде — дезинтоксикационная и антибактериальная терапия.
Диета. В начальном периоде — диета №0.
Осложнения • Вскрытие абсцесса в свободную брюшную полость, просвет кишки, на коже правой подвздошной области • Сепсис • Пилефлебит • Абсцесс печени
Прогноз серьёзный, зависит от своевременности и адекватности оперативного вмешательства.
МКБ-10 • K35.1 Острый аппендицит с перитонеальным абсцессом
Острый аппендицит другой и неуточнённый (K35.8)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Примечание
В данную подрубрику включен острый аппендицит:
— без прободения;
— без перитонеального абсцесса;
— без перитонита;
— без разрыва.
Период протекания
Минимальный период протекания (дней): не указан
Максимальный период протекания (дней): 2
Примечание. Указанные сроки характерны для большинства случаев прогрессирующего острого аппендицита, но они не абсолютны. В клинической практике нередко встречаются те или иные отклонения в течении заболевания.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Этиология и патогенез
Инфекционная теория связывает возникновение острого аппендицита с активацией кишечной флоры и нарушением барьерной функции слизистой аппендикса.
Факторы, снижающие резистентность стенки или способствующие ее повреждению:
— каловые камни;
— гельминты;
— инородные тела;
— хронический колит;
— дискинезия кишечника;
— перегибы и перекрут отростка.
Сосудистая теория связывает острый аппендицит с системными васкулитами.
Эпидемиология
Признак распространенности: Очень распространено
Аппендицит может проявляться в любом возрасте, однако чаще отмечается у пациентов в возрасте 10-30 лет.
Заболеваемость острым аппендицитом составляет 4-5 случаев на 1000 человек в год.
Острый аппендицит занимает первое место среди острых хирургических заболеваний органов брюшной полости (75-89,1% случаев).
Мужчины и женщины болеют одинаково часто, за исключением возрастной группы от 12-14 до 25 лет, в которой соотношение заболеваемости мужчин и женщин составляет 3:2.
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Общие симптомы
Острый аппендицит имеет разнообразные клинические проявления. Это обусловлено различными вариантами его расположения и формами воспалительных изменений аппендикса (см. раздел «Классификация»), частым развитием осложнений, неодинаковым состоянием реактивности организма больных. В связи с этим острый аппендицит может повторять клиническую картину практически всех хирургических заболеваний брюшной полости и забрюшинного пространства, а также ряда терапевтических заболеваний.
В подавляющем числе наблюдений отмечаются описанные ниже проявления острого аппендицита (выраженность клинических проявлений усиливается при нарастании степени воспалительных изменений в аппендиксе).
Отмечается усиление боли при кашле, обусловленное толчкообразными движениями внутренних органов вследствие повышения внутрибрюшного давления на воспаленную брюшину аппендикса.
2. Диспепсические явления (наблюдаются у 30-40% пациентов):
2.1 В начале заболевания типична однократная рвота. Наличие рвоты характерно для деструктивной формы острого аппендицита. В редких случаях рвота предшествует возникновению боли.
2.2 Вследствие интоксикации организма появляется сухость во рту.
2.3 Тошнота возникает вслед за появлением боли и чаще бывает без рвоты.
Катаральный острый аппендицит
Симптомы:
4. Подпеченочный острый аппендицит.
Высокое медиальное (подпеченочное) расположение аппендикса встречается редко и значительно затрудняет диагностику острого аппендицита.
У пациентов отмечаются болезненность и напряжение мышц в области правого подреберья, а также другие симптомы раздражения брюшины. Такая локализация проявлений больше указывает на острый холецистит, а не на острый аппендицит. При постановке диагноза следует обратить внимание на наличие типичного для приступа острого аппендицита анамнеза. Помимо этого при остром аппендиците не удается пальпировать какое-либо патологическое образование в животе (за исключением случаев аппендикулярного инфильтрата), а большинстве случаев острого холецистита пальпируется увеличенный желчный пузырь.
7. Острый аппендицит у детей.
Начало острого аппендицита у маленьких детей зачастую остается незаметным для родителей, поскольку ребенку сложно точно объяснить первоначальные боли и описать их локализацию. В результате от начала заболевания до его выявления проходит определенный отрезок времени, что создает впечатление внезапного и бурного возникновения аппендицита.
В начальный период для маленьких детей характерно преобладание общих явлений над местными. У детей младшей возрастной группы, в отличие от детей старшего возраста, более часто наблюдаются многократная рвота, высокая температура, жидкий стул (выраженность данных явлений зависит от особенностей индивидуальной резистентности).
Как правило, рвота появляется через 12-16 часов от начала заболевания. Часто отмечается фебрильная температура. Диарея возникает не менее чем в 25% случаев. Поскольку у детей до 3 лет данные явления обычны при любом заболевании, возможна постановка ошибочного диагноза.
У детей младшего возраста локализация боли вначале может быть неопределенной; как правило, дети указывают на область пупка. Боль в большинстве случаев достаточно интенсивная, поэтому дети часто принимают вынужденное положение на правом боку с приведенными к туловищу ногами. Выбрав это положение, ребенок лежит спокойно и не жалуется, но у него можно заметить страдальческое, настороженное выражение лица.
Болезненность, локализованная в правой подвздошной области, выявляется у 2/3 больных; у остальных отмечается болезненность, разлитая по всему животу. Важно правильно и тщательно обследовать живот с целью определения локальной болезненности и характера болей.
При пальпации определить возросшую интенсивность боли можно по выражению лица ребенка и характеру плача. При переходе руки с левой половины на правую подвздошную область на лице ребенка появляется гримаса боли, а плач становится громче.
Если ребенок сопротивляется осмотру, симптом мышечной защиты лучше определять во время сна, во время которого мышечное напряжение и болезненность при ощупывании живота сохраняются. При отсутствии острого аппендицита живот можно свободно пальпировать во всех отделах, он остается мягким и безболезненным. При наличии аппендицита справа живота наблюдается мышечная защита и ребенок просыпается от боли.
Характерные для острого аппендицита симптомы Щёткина-Блюмберга, Ровзинга, Раздольского, Воскресенского и другие у маленьких детей часто неинформативны.
Возможные варианты клинической картины острого аппендицита у детей:
— ребенок с водянистой диареей и рвотой (острый аппендицит может выступать как осложнение гастроэнтерита);
— мальчик с блуждающими болями в животе, отказывающийся от любимой еды;
— ребенок 8-и лет без болей, со спутанным сознанием.
Диагностика
1. Рентгенологические методы (обзорная рентгенография, ретроградная контрастная рентгенография) имеют очень низкую диагностическую значимость и проводятся исключительно с целью дифференциальной диагностики.
С помощью КТ могут быть легко идентифицированы следующие альтернативные диагнозы:
— колит;
— дивертикулит;
— непроходимость тонкого кишечника;
— воспалительные заболевания кишечника;
— кисты придатков;
— острый холецистит;
— острый панкреатит;
— обструкция мочеточника.
По понятным причинам метод не рекомендуется беременным; ограничено применение у детей и небеременных женщин детородного возраста.
Шкалы диагностики
Шкала Alvarado
| Симптомы | Баллы |
| Миграция боли в правую подвздошную ямку | 1 |
| Отсутствие аппетита | 1 |
| Тошнота, рвота | 1 |
| Болезненность в правой подвздошной ямке | 2 |
| Положительные симптомы раздражения брюшины | 1 |
| Повышенная температура | 1 |
| Лейкоцитоз | 2 |
| Смещение лейкоцитарной формулы влево | 1 |
| Всего | 10 |
Оценка по шкале Alvarado
| Менее 5 баллов | Аппендицит маловероятен |
| 5-6 баллов | Возможен аппендицит |
| 7-8 баллов | Вероятен аппендицит |
| 9-10 баллов | Аппендицит наиболее вероятен |
Лабораторная диагностика
3. Биохимия проводится с целью дифференциальной диагностики.
4. Тесты на беременность, в частности, человеческий хорионический гонадотропин (HCG) обязательны. Положительный тест (беременность) не исключает возможности развития острого аппендицита.
У детей и молодых людей достаточно точным подтверждением диагноза острого аппендицита считается лабораторная триада: лейкоцитоз, нейтрофилез, повышение уровня С-реактивного белка. В группе пациентов старше 60 лет чувствительность и специфичность данной комбинации для подтверждения диагноза снижаются.
Дифференциальный диагноз
Объективное исследование. Болезненность в эпигастральной области иногда выражена не сильно, что не соответствует тяжести общего состояния пациента. В правой подвздошной области болезненность в большинстве случаев отсутствует. Симптомы, симулирующие острый аппендицит, могут появиться только на поздних стадиях острого панкреатита, по мере распространения выпота из сальниковой сумки и правого подреберья в сторону правого бокового канала и подвздошной области.
Установлению правильного диагноза способствуют:
— анамнез заболевания;
— наличие максимальной болезненности в эпигастральной области;
— характерные для острого панкреатита симптомы: отсутствие пульсации брюшной аорты в эпигастрии, наличие болезненной резистентности брюшной стенки чуть выше пупка и болезненности в левом реберно-позвоночном углу.
Затруднения могут возникать при дифференциальной диагностике острого аппендицита и прикрытого прободения язвы. При прикрытом прободении содержимое желудка, попавшее в брюшную полость, и появившийся выпот постепенно опускаются в правую подвздошную ямку и задерживаются там. Таким же образом происходит смещение болей: после прикрытия прободения боли стихают в эпигастрии и появляются в правой подвздошной области.
Вследствие такого ложного симптома Кохера-Волковича возможно ошибочное заключение о наличии острого аппендицита. Ошибкам в диагностике способствует также и то, что в правой подвздошной области отмечаются мышечное напряжение и другие симптомы раздражения брюшины.
Осуществляется оценка ближайшего и отдаленного анамнеза заболевания. В пользу прободной язвы свидетельствуют:
— существующий желудочный дискомфорт;
— прямые указания на предшествующую язвенную болезнь;
— начало заболевания не с тупых, а с очень резких болей в эпигастрии;
— не частая рвота.
Разрешить сомнения помогает перкуторное или рентгенологическое выявление свободного газа в брюшной полости.
Острый холецистит
Острый холецистит начинается с очень острых болей в правом подреберье с типичной иррадиацией в правое плечо и лопатку. Также начало заболевания, как правило, характеризуется наличием желчной (печеночной) колики, которая нередко сопровождается многократной рвотой пищей и желчью.
Анамнез. При расспросе больного обычно выясняется, что приступы болей случались неоднократно, а их возникновение связано с изменением обычной диеты (прием большого количества жирной пищи, алкоголя и пр.). В некоторых случаях удается установить наличие преходящей желтухи, появлявшейся вскоре после приступа болей.
При проведении объективного исследования следует иметь в виду, что при высоком положении аппендикса максимальная болезненность и напряжение мышц локализуются в латеральных отделах правого подреберья, а при холецистите эти признаки выявляют медиальнее.
При остром холецистите зачастую пальпируется увеличенный и резко болезненный желчный пузырь.
Температура тела значительно выше по сравнению с аппендицитом.
УЗИ позволяет выявить типичные для воспаления желчного пузыря признаки (увеличение объема пузыря, толщины его стенок, слоистость стенок и пр.).
Правосторонняя почечная колика
Начинается не с тупых, а с чрезвычайно острых болей в правой поясничной или правой подвздошной области. Нередко на фоне болей возникает рвота, которая носит рефлекторный характер. В типичных случаях боли иррадиируют в правое бедро, промежность, половые органы.
Отмечаются дизурические расстройства в виде болезненного учащенного мочеиспускания. Следует иметь в виду, что дизурические расстройства наблюдаются и при остром аппендиците (в случае близкого соседства воспаленного аппендикса с правой почкой, мочеточником или мочевым пузырем), но менее выражены, чем при почечной колике.
Анамнез. В отличие от почечной колики, при аппендиците никогда не бывает очень сильных приступообразных болей с указанной ранее иррадиацией.
Физикальное обследование. У пациента с почечной коликой не выявляются интенсивная болезненность в животе и симптомы раздражения брюшины.
Для окончательной постановки диагноза проводят лабораторное исследование мочи, срочную экстренную урографию или хромоцистоскопию.
Правосторонний пиелит (пиелонефрит)
Заболевание, как правило, имеет подострое начало и характеризуется тупыми распирающими болями в пояснично-подвздошной или мезогастральной области. Рвота и дизурия в начале заболевания нередко отсутствуют. Через 1-2 дня после начала заболевания наблюдается резкий подъем температуры тела до 39 о С и выше).
Анамнез. Пиелит в основном является следствием нарушенного мочеотделения, обусловленного мочекаменной болезнью, беременностью, аденомой простаты и другими заболеваниями.
Объективное исследование. Резкая болезненность при пальпации живота и симптомы раздражения брюшины не выявляются даже при наличии явных признаков гнойной интоксикации. При пиелите нередко присутствует болезненность в мезогастральной области, подвздошной области и положительный симптом Образцова.
Анамнез. Задержка менструации (внематочная беременность) или середина менструального цикла (апоплексия).
Гипертермия и лейкоцитоз отсутствуют, выявляют анемию.
При пальпации живота напряжение мышц передней брюшной стенки не выявляют, но отдергивание руки сопровождается усилением болей (симптом Куленкампфа).
Острый аднексит
Представляет собой воспалительное поражение придатков матки, имеющее схожие с острым аппендицитом проявления.
Отличия:
— отсутствие симптома Кохера-Волковича;
— наличие выделений из половых путей;
— часто высокая температура.
Объективное исследование: несоответствие достаточно выраженных признаков интоксикации минимальным проявлениям со стороны живота; симптом Щёткина-Блюмберга в основном отрицателен.
Вагинальное исследование выявляет увеличенные и болезненные придатки, болезненность при тракции шейки матки.
УЗИ и лапароскопия также имеют большое значение для выявления заболеваний женской половой сферы.