Что находится за ухом анатомия
Что находится за ухом анатомия
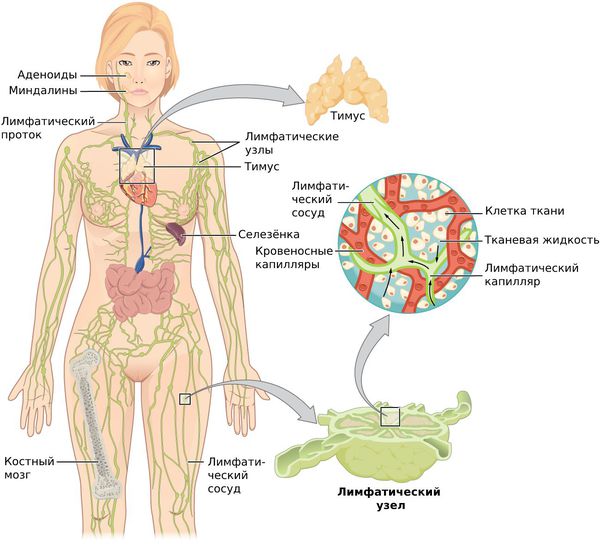
Лимфатические узлы представляют собой своеобразные биологические фильтры. Они расположены в разных частях тела. Функцией эти периферических органов иммунной системы является задержка бактерий и вирусов, циркулирующих в лимфотоке, их анализ и сигнал о необходимости выработки специфического иммунного ответа. Однако в некоторых случаях этот механизм срабатывает не совсем точно, бактерии начинают размножаться прямо в узлах. Тогда воспаленный узел увеличивается.
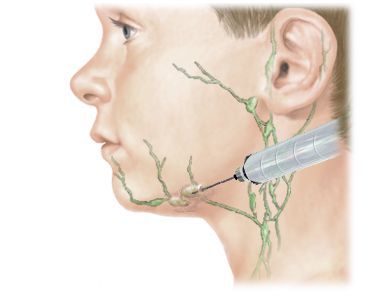
Строго говоря, определенные группы лимфатических узлов отвечают за воспалительный процесс в определенных участках тела. В частности воспаление лимфоузлов за ушами свидетельствует обычно об инфекционном процессе, локализованном в области головы и шеи. Поэтому если узлы за ухом увеличились, надо сделать следующее.
2. Иногда воспалительные заболевания горла, такие как ангины, фарингиты и ларингиты, могут приводить к увеличению лимфоузлов за ушами, или за одним ухом. Если боли в горле нет, осмотрите его. Увеличенные миндалины и покраснение говорят о наличии воспалительного процесса. В таком случае тоже надо записаться на прием к ЛОРу. Можно в домашних условиях полоскать горло раствором соды, разбавленной настойкой календулы, специальными антисептическими растворами, орошать горло специальными лекарственными средствами. Сюда же относится герпес. Да, он тоже иногда вызывает развитиелимфаденопатии.
5. Аллергические заболевания тоже могут сопровождаться лимфаденопатией.
Если вы обнаружили у себя какие-то из этих инфекционных заболеваний, скорее всего, лимфоузлы увеличились из-за них. В таком случае лечите болезни-причины увеличения, в норме узлы со временем сами уменьшатся. Однако если признаки заболевания исчезли, лимфоузлы могут некоторое время оставаться увеличенными. Если они ненормального размера уже более двух недель, после излечения основного заболевания, стали болеть сильнее, расти еще больше, обязательно обратитесь к врачу.
3) Укрепляйте иммунитет в целом. Для этого можно пить иммуностимуляторы: настойку эхинацеи или элеутерококка, женьшеня.
Что находится за ухом анатомия
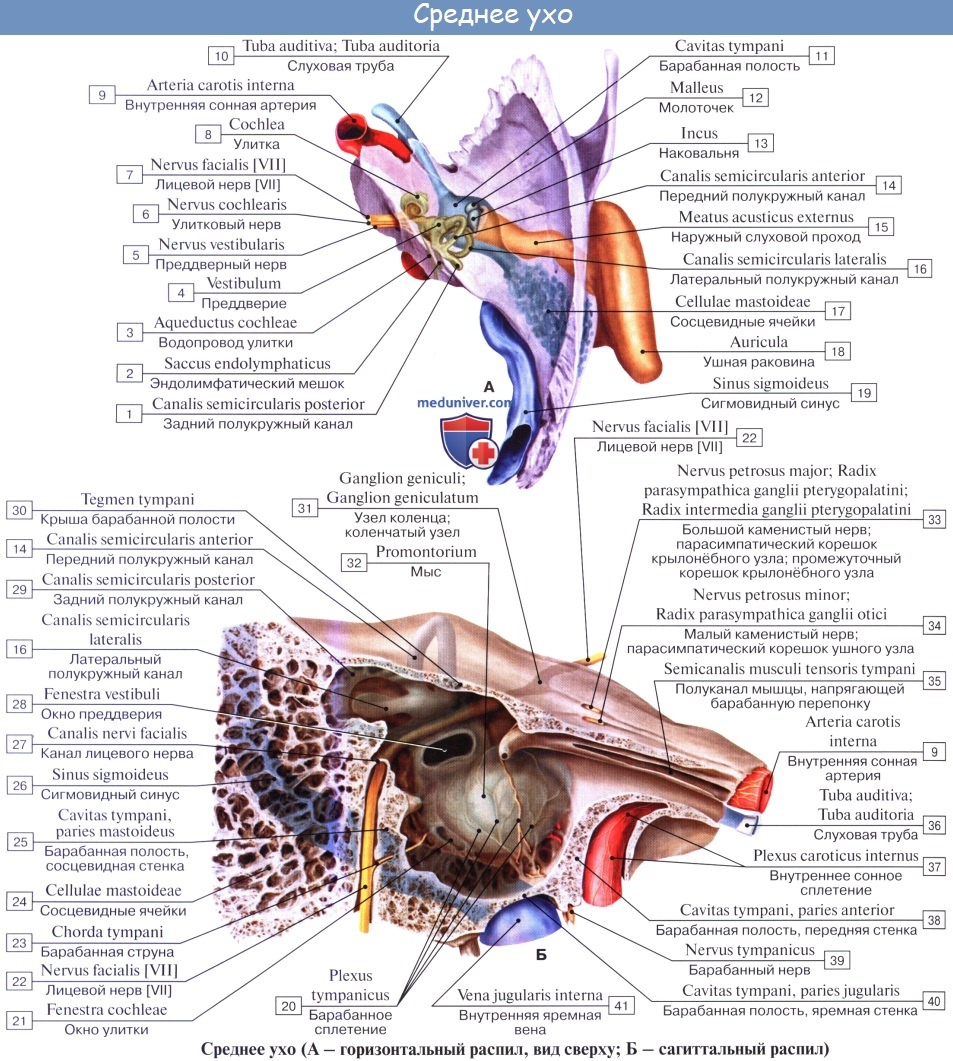
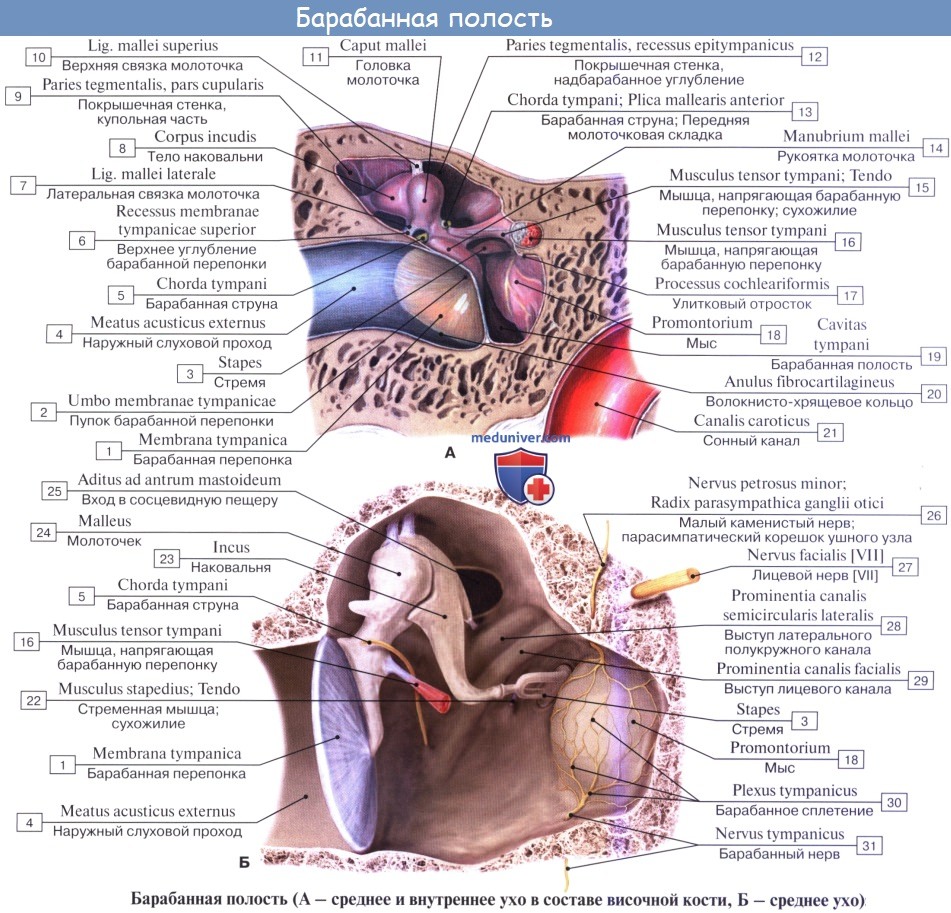
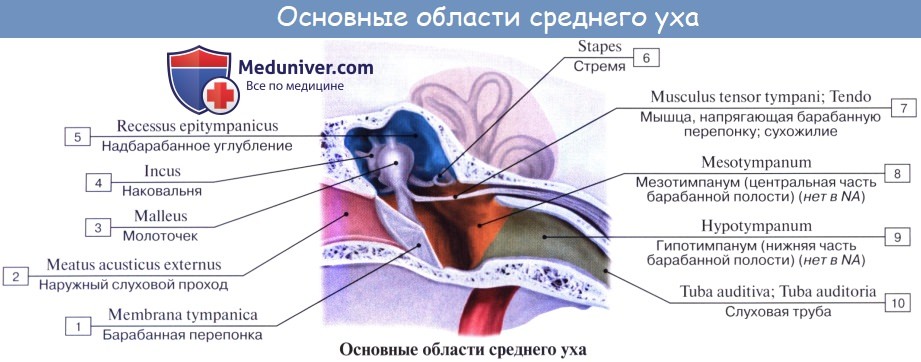
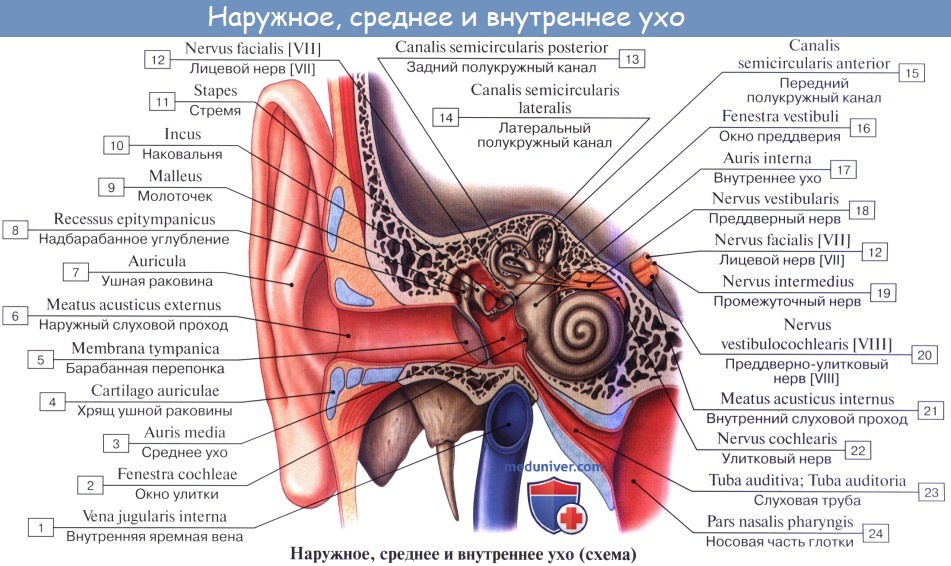
Среднее ухо, auris media, состоит из барабанной полости и слуховой трубы, сообщающей барабанную полость с носоглоткой.
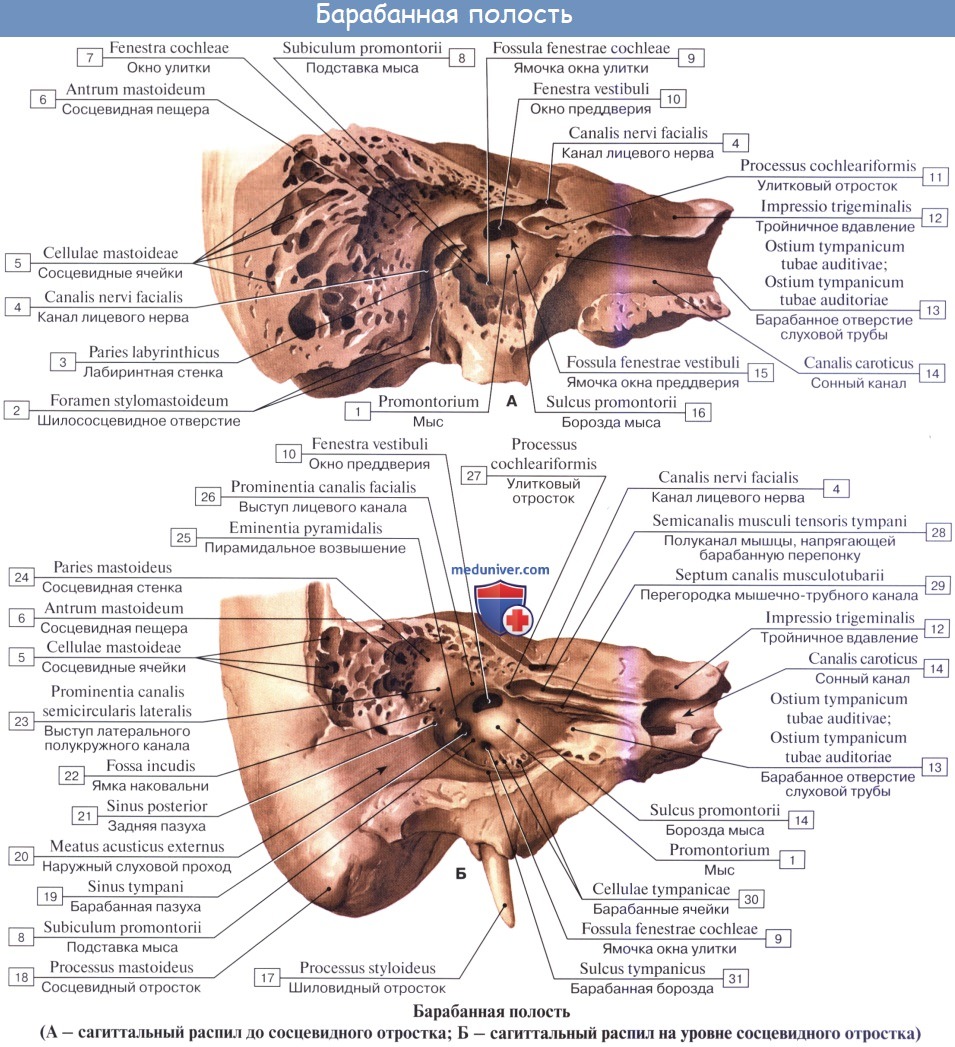
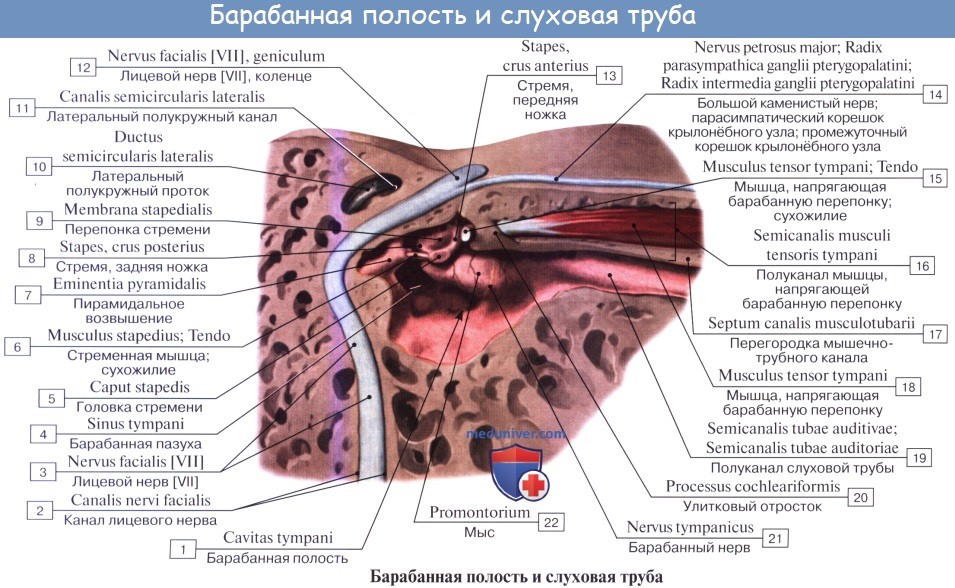
Барабанная полость, cavitas tympanica, заложена в основании пирамиды височной кости между наружным слуховым проходом и лабиринтом (внутренним ухом). Она содержит цепь из трех мелких косточек, передающих звуковые колебания от барабанной перепонки к лабиринту.
Барабанная полость имеет очень небольшую величину (объем около 1 см 3 ) и напоминает поставленный на ребро бубен, сильно наклоненный в сторону наружного слухового прохода. В барабанной полости различают шесть стенок:
1. Латеральная стенка барабанной полости, paries membranaceus, образована барабанной перепонкой и костной пластинкой наружного слухового прохода. Верхняя куполообразно расширенная часть барабанной полости, recessus membranae tympani superior, содержит две слуховые косточки; головку молоточка и наковальню. При заболевании патологические изменения среднего уха наиболее выражены в этом recessus.
2. Медиальная стенка барабанной полости прилежит к лабиринту, а потому называется лабиринтной, paries labyrinthicus. В ней имеются два окна: круглое, окно улитки — fenestra cochleae, ведущее в улитку и затянутое membrana tympani secundaria, и овальное, окно преддверия — fenestra vestibuli, открывающееся в vestibulum labyrinthi. В последнее отверстие вставлено основание третьей слуховой косточки — стремени.
3. Задняя стенка барабанной полости, paries mastoideus, несет возвышение, eminentia pyramidalis, для помещения m. stapedius. Recessus membranae tympani superior кзади продолжается в пещеру сосцевидного отростка, antrum mastoideum, куда готкрываются воздушные ячейки последнего, cellulae mastoideae.
Antrum mastoideum представляет небольшую полость, вдающуюся в сторону сосцевидного отростка, от наружной поверхности которого она отделяется слоем кости, граничащим с задней стенкой слухового прохода тотчас позади spina suprameatica, где обыкновенно и производится вскрытие пещеры при нагноениях в сосцевидном отростке.
4. Передняя стенка барабанной полости носит название paries caroticus, так как к ней близко прилежит внутренняя сонная артерия. В верхней части этой стенки находится внутреннее отверстие слуховой трубы, ostium tympanicum tubae auditivae, которое у новорожденных и детей раннего возраста широко зияет, чем объясняется частое проникновение инфекции из носоглотки в полость среднего уха и далее в череп.
5. Верхняя стенка барабанной полости, paries tegmentalis, соответствует на передней поверхности пирамиды tegmen tympani и отделяет барабанную полость от полости черепа.
6. Нижняя стенка, или дно, барабанной полости, paries jugularis, обращена к основанию черепа по соседству с fossa jugularis.
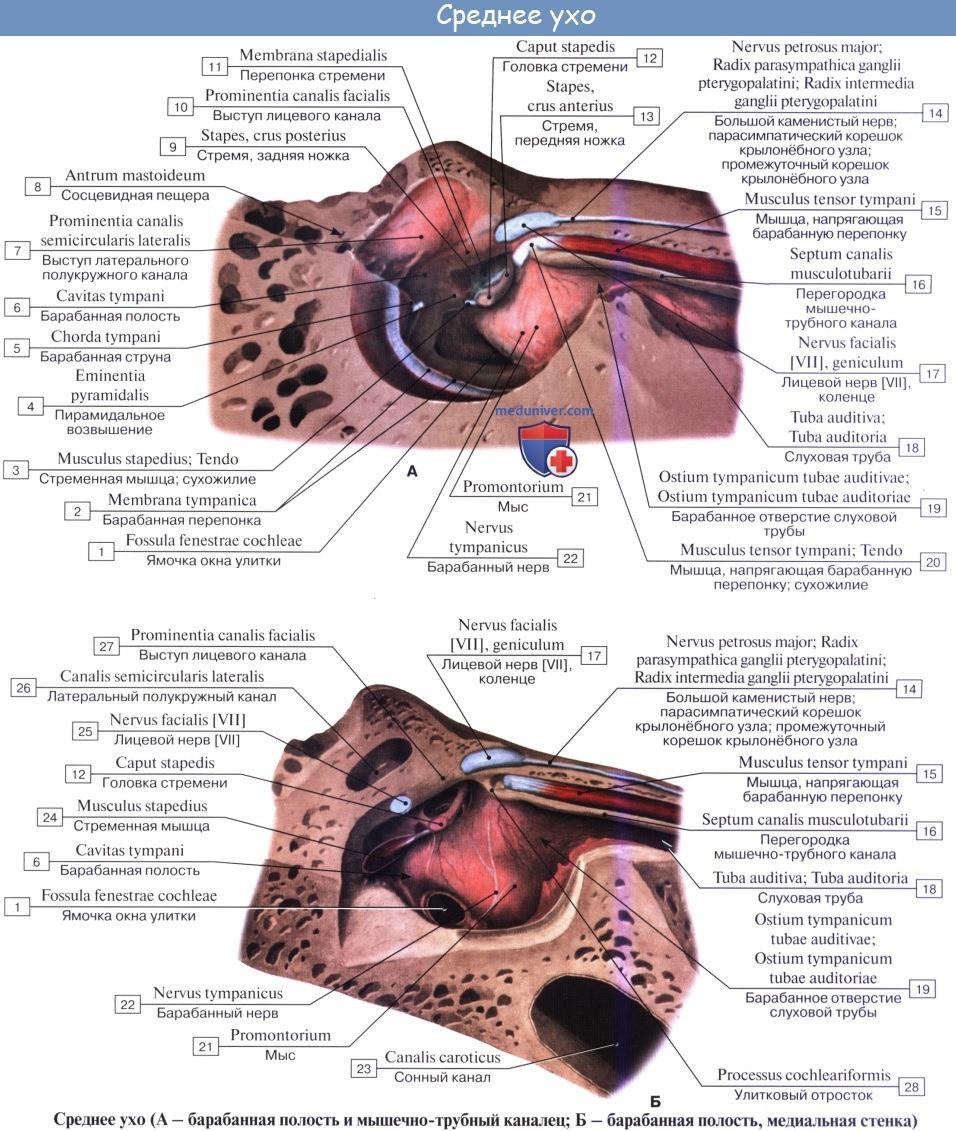
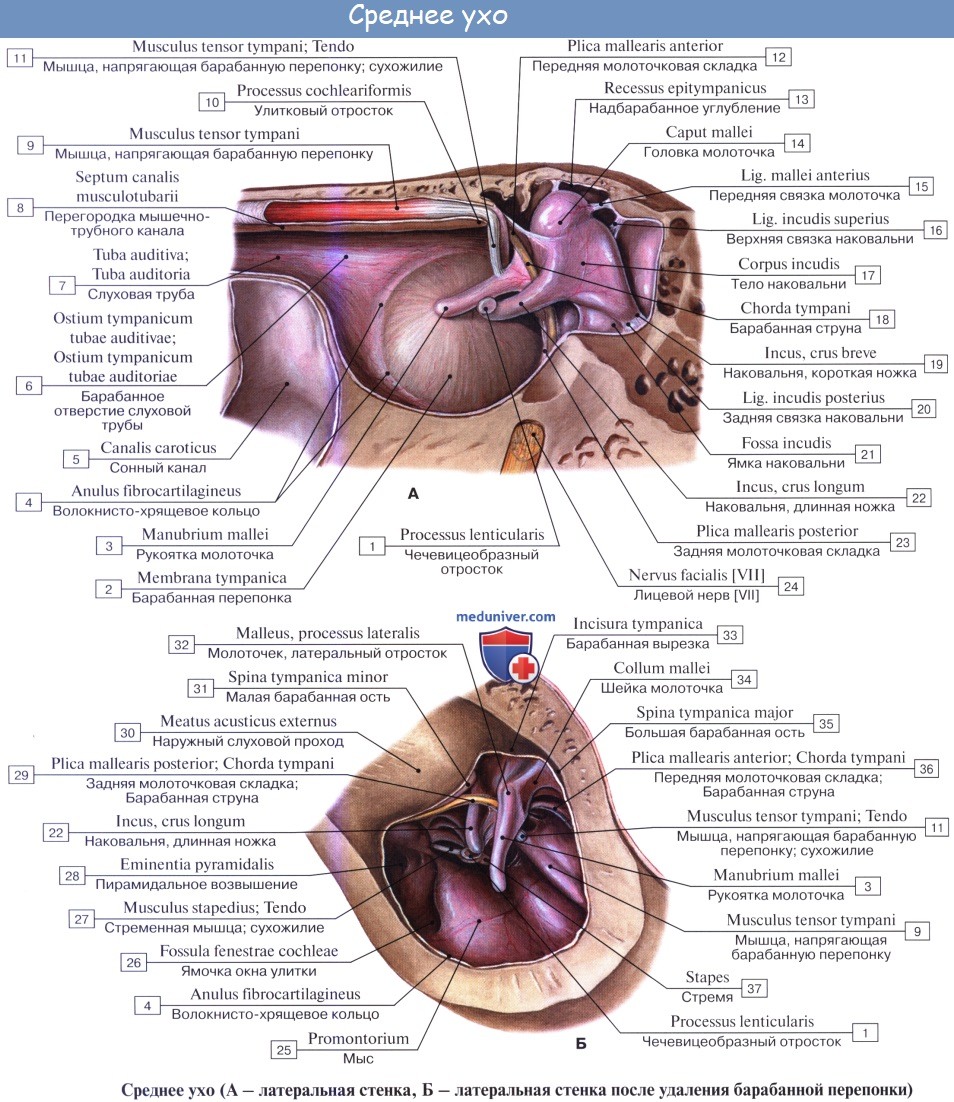
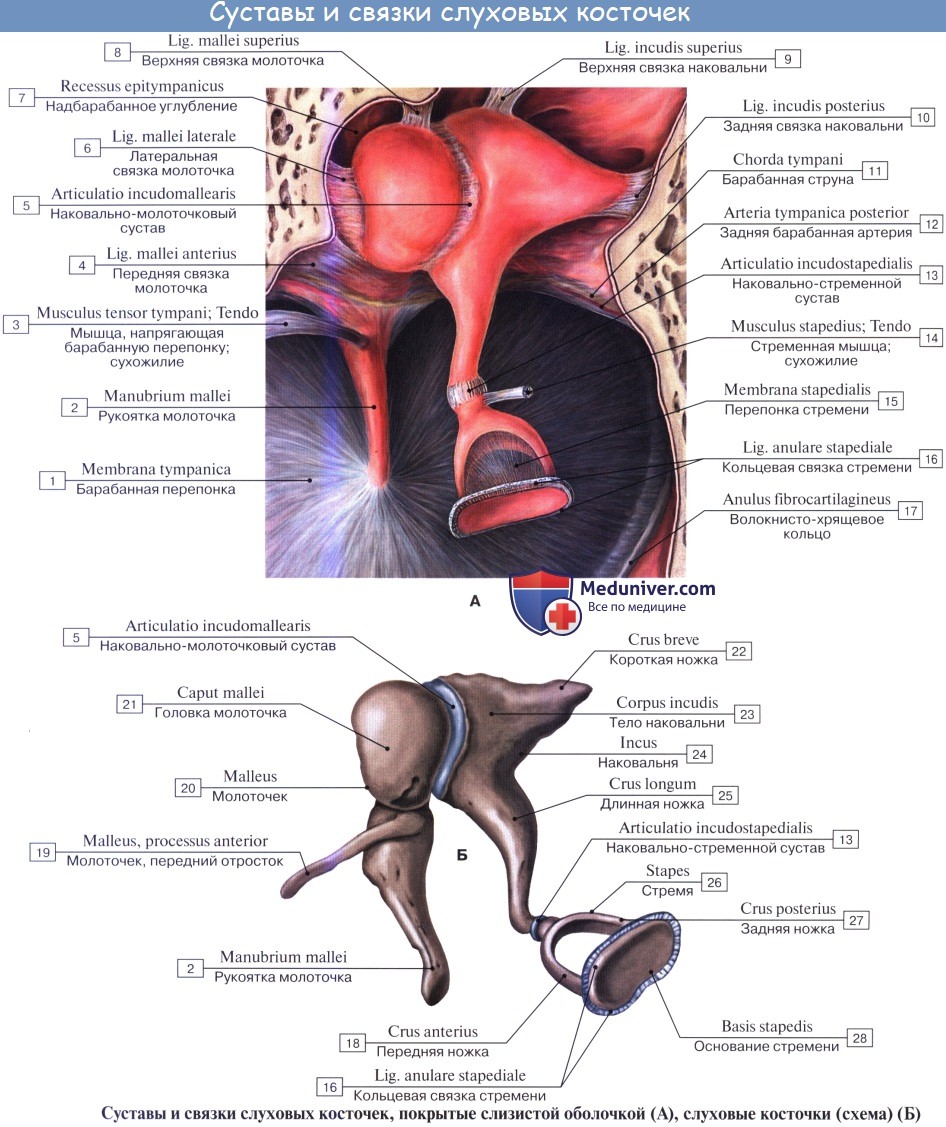
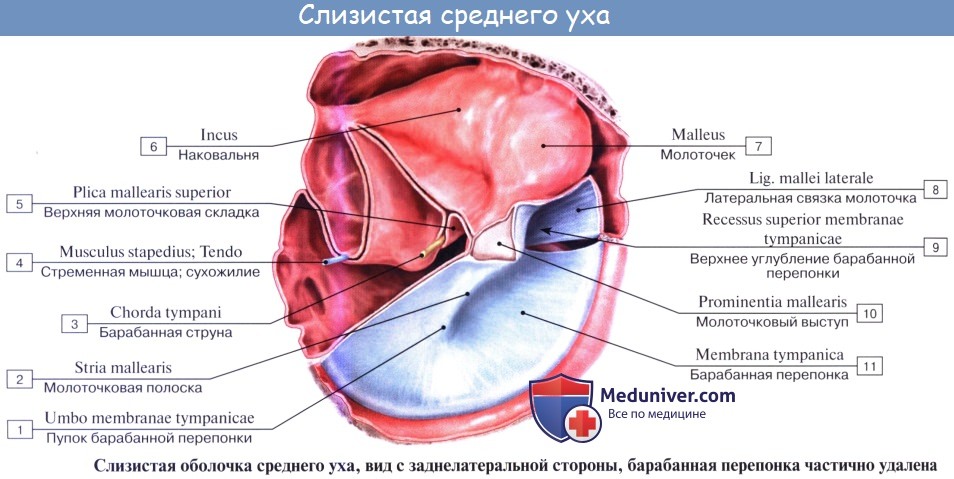
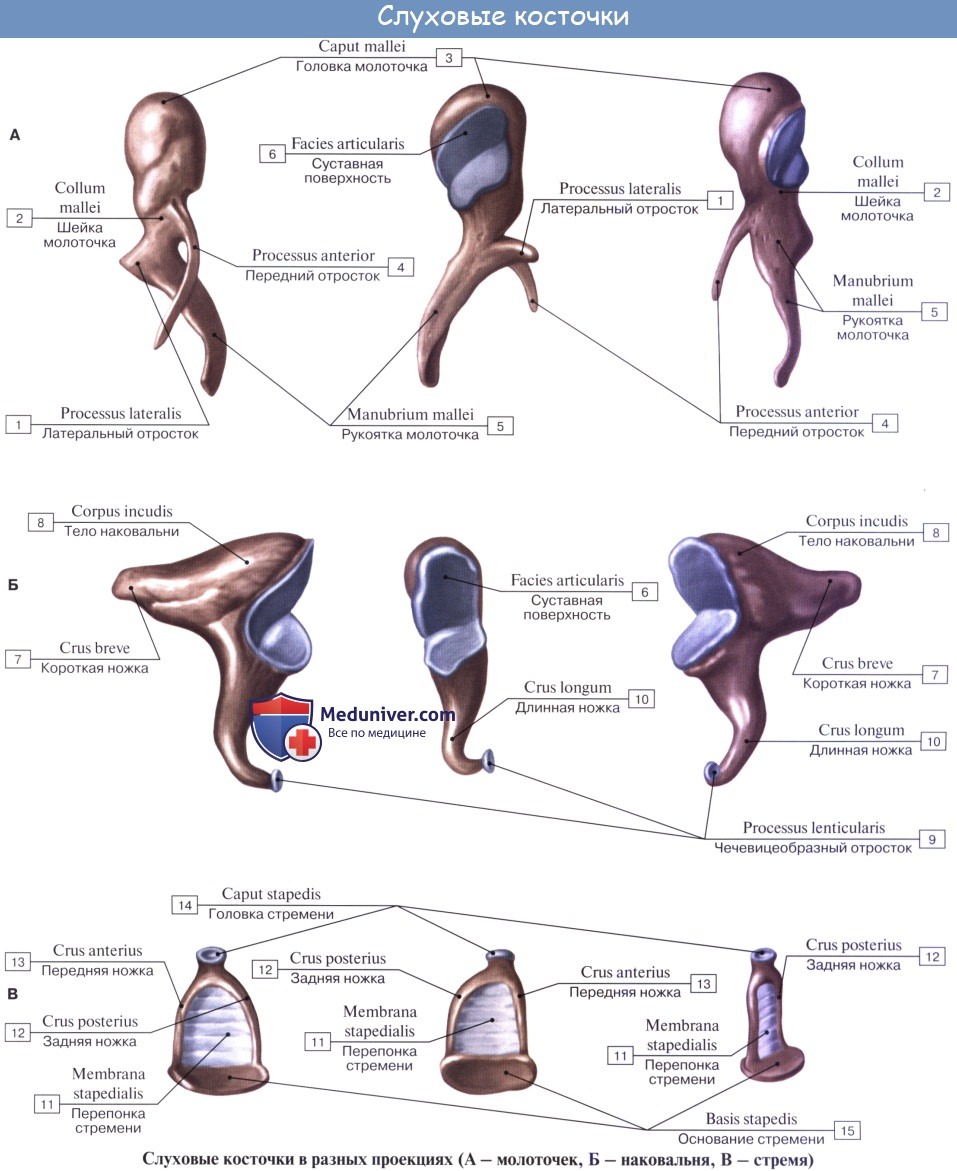
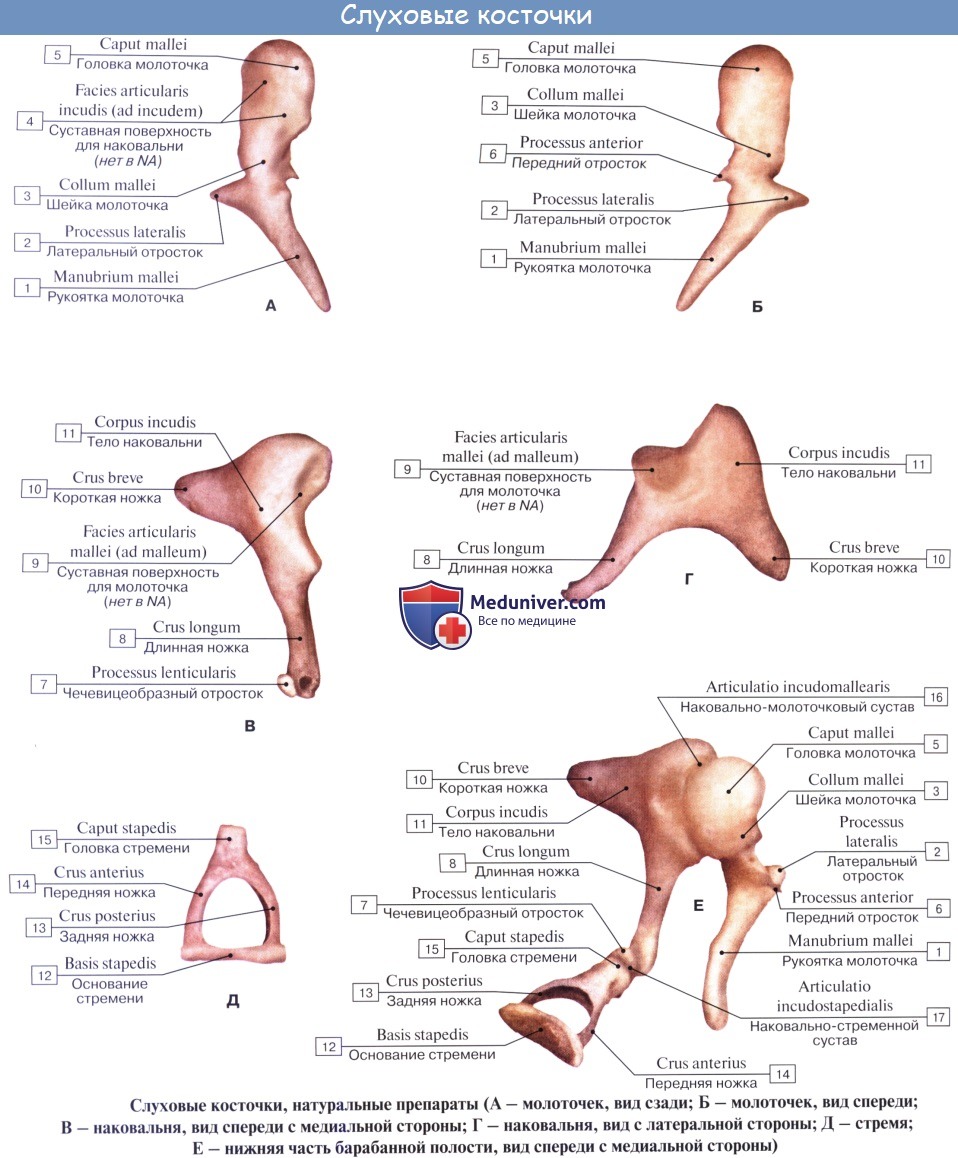
Слуховые косточки: Молоточек, malleus; Наковальня, incus; Стремя, stapes. Функции косточек.
Находящиеся в барабанной полости три маленькие слуховые косточки носят по своему виду названия молоточка, наковальни и стремени.
1. Молоточек, malleus, снабжен округлой головкой, caput mallei, которая при посредстве шейки, collum mallei, соединяется с рукояткой, manubrium mallei.
2. Наковальня, incus, имеет тело, corpus incudis, и два расходящихся отростка, из которых один более короткий, crus breve, направлен назад и упирается в ямку, а другой — длинный отросток, crus longum, идет параллельно рукоятке молоточка медиально и кзади от нее и на своем конце имеет небольшое овальное утолщение, processus lenticularis, сочленяющееся со стременем.
3. Стремя, stapes, по своей форме оправдывает свое название и состоит из маленькой головки, caput stapedis, несущей сочленовную поверхность для processus lenticularis наковальни и двух ножек: передней, более прямой, crus anterius, и задней, более изогнутой, crus posterius, которые соединяются с овальной пластинкой, basis stapedis, вставленной в окно преддверия.
В местах сочленений слуховых косточек между собой образуются два настоящих сустава с ограниченной подвижностью: articulatio incudomallearis и articulatio incudostapedia. Пластинка стремени соединяется с краями fenestra vestibuli при посредстве соединительной ткани, syndesmosis tympano-stapedia.
Слуховые косточки укреплены, кроме того, еще несколькими отдельными связками. В целом все три слуховые косточки представляют более или менее подвижную цепь, идущую поперек барабанной полости от барабанной перепонки к лабиринту. Подвижность косточек постепенно уменьшается в направлении от молоточка к стремечку, что предохраняет спиральный орган, расположенный во внутреннем ухе, от чрезмерных сотрясений и резких звуков.
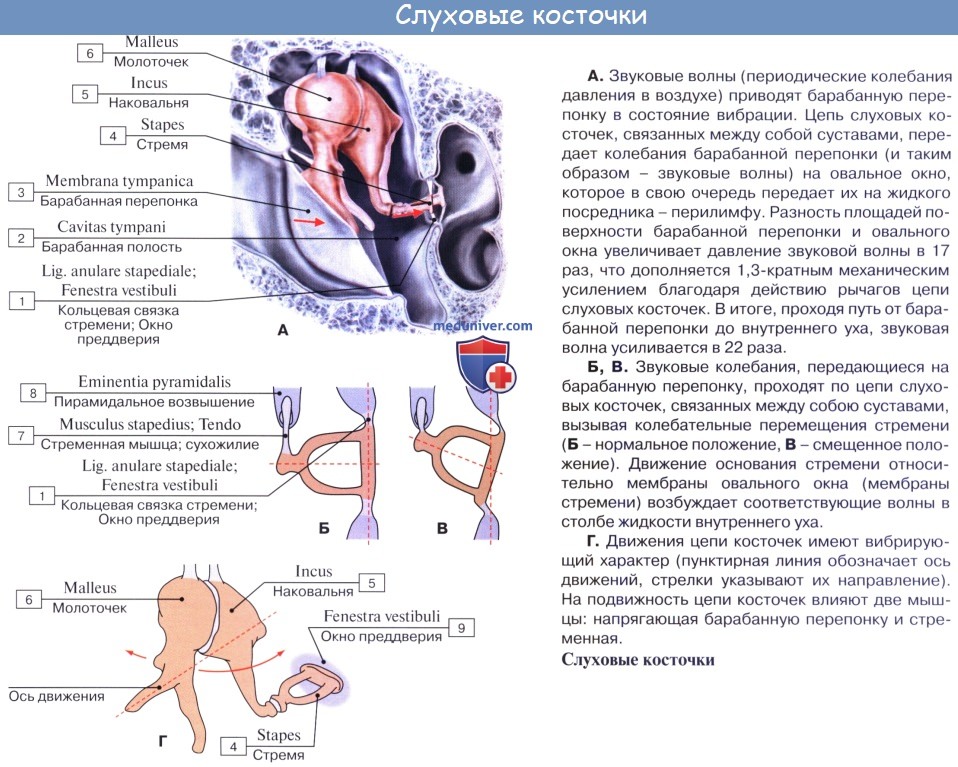
Цепь косточек выполняет две функции:
1) костную проводимость звука и
2) механическую передачу звуковых колебаний к овальному окну преддверия, fenestra vestibuli.
Мышца напрягающая барабанную перепонку, m. tensor tympani. Стременная мышца, m. stapedius. Функции мышц среднего уха.
Цепь косточек выполняет две функции:
1) костную проводимость звука и
2) механическую передачу звуковых колебаний к овальному окну преддверия, fenestra vestibuli.
Последняя функция осуществляется благодаря связанным со слуховыми косточками и находящимся в барабанной полости двум маленьким мышцам, которые регулируют движения цепи косточек.
Одна из них, m. tensor tympani, заложена в semicanalis m. tensoris tympani, составляющем верхнюю часть canalis musculotubarius височной кости; сухожилие ее прикрепляется к рукоятке молоточка вблизи шейки. Эта мышца, оттягивая рукоятку молоточка, напрягает барабанную перепонку.
При этом вся система косточек смещается внутрь и стремечко вдавливается в окно преддверия. Иннервируется мышца от третьей ветви тройничного нерва посредством веточки n. tensoris tympani.
Другая мышца, m. stapedius, помещается в eminentia pyramidalis и прикрепляется к задней ножке стремени у головки. По функции эта мышца является антагонистом предыдущей и производит обратное перемещение косточек в среднем ухе, в направлении от окна преддверия. Свою иннервацию мышца получает от n. facialis, который, проходя по соседству, дает маленькую веточку, n. stapedius.
В общем же функция мышц среднего уха многообразна:
1) поддержание нормального тонуса барабанной перепонки и цепи слуховых косточек;
2) защита внутреннего уха от чрезмерных звуковых раздражений и
3) аккомодация звукопроводящего аппарата к звукам различной силы и высоты.
Основным принципом работы среднего уха в целом является звукопроводимость от барабанной перепонки к овальному окну преддверия, fenestra vestibuli.
Слуховая труба, или евстахиева, труба, tuba auditiva. Сосуды и нервы среднего уха. Кровоснабжение среднего уха.
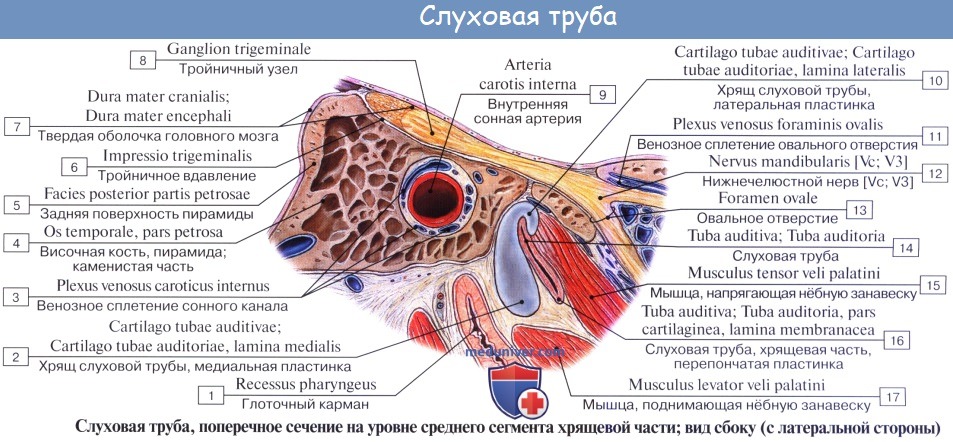
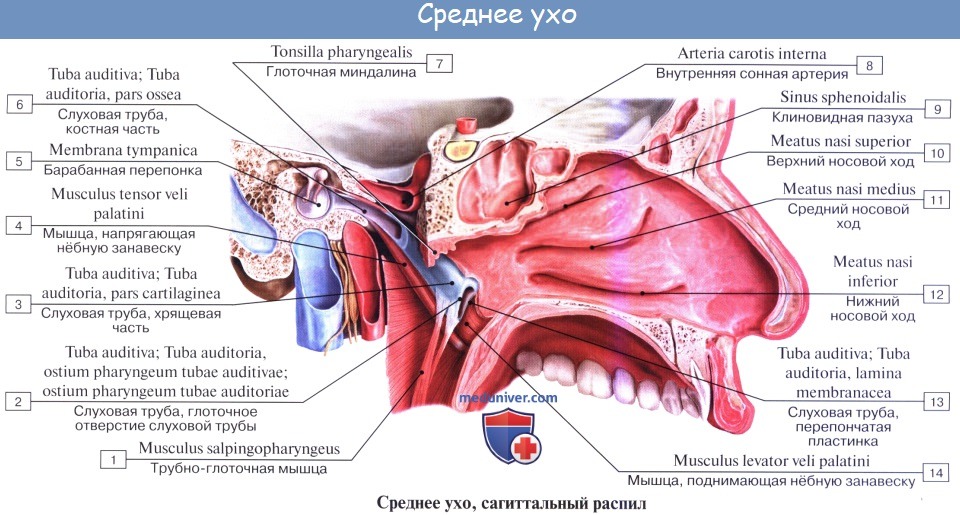
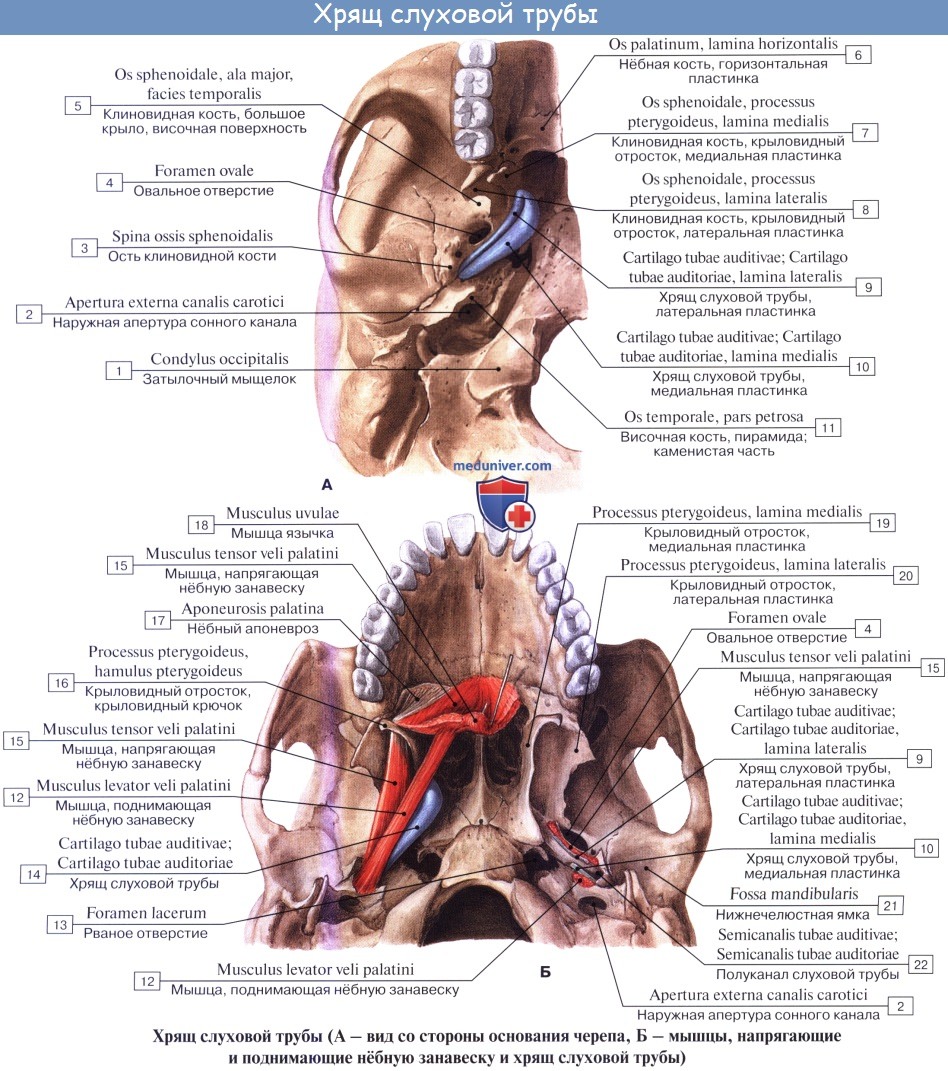
Слуховая, или евстахиева, труба, tuba auditiva (Eustachii; отсюда название воспаления трубы — евстахиит), служит для доступа воздуха из глотки в барабанную полость, чем поддерживается равновесие между давлением в этой полости и внешним атмосферным давлением, что необходимо для правильного проведения к лабиринту колебаний барабанной перепонки. Слуховая труба состоит из костной и хрящевой частей, которые соединяются между собой. На месте их соединения (isthmus tubae) канал трубы наиболее узок.
Костная часть трубы, начинаясь в барабанной полости отверстием, ostium tympanicum tubae auditivae, занимает нижний больший отдел мышечно-трубного канала (semicanalis tubae auditivae) височной кости. Хрящевая часть, составляющая продолжение костной, образована эластическим хрящом.
Книзу труба оканчивается на латеральной стенке носоглотки глоточным отверстием, ostium pharyngeum tubae auditivae, причем край хряща, вдаваясь в глотку, образует torus tubarius.
Слизистая оболочка, выстилающая слуховую трубу, покрыта мерцательным эпителием и содержит слизистые железы, glandulae tubariae, и лимфатические фолликулы, которые у глоточного устья скопляются в большом количестве (трубная миндалина). От хрящевой части трубы берут начало волокна m. tensor veli palatini, вследствие чего при сокращении этой мышцы во время глотания просвет трубы может расширяться, что содействует вхождению воздуха в барабанную полость.
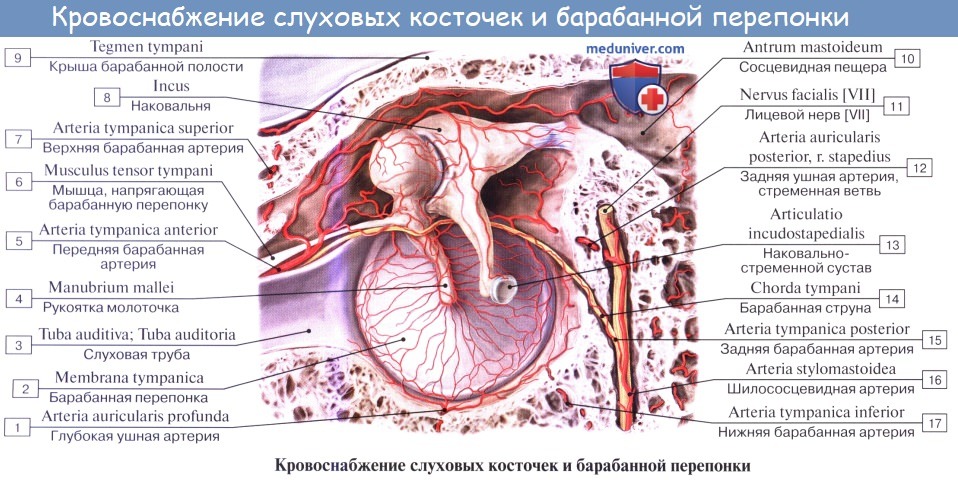
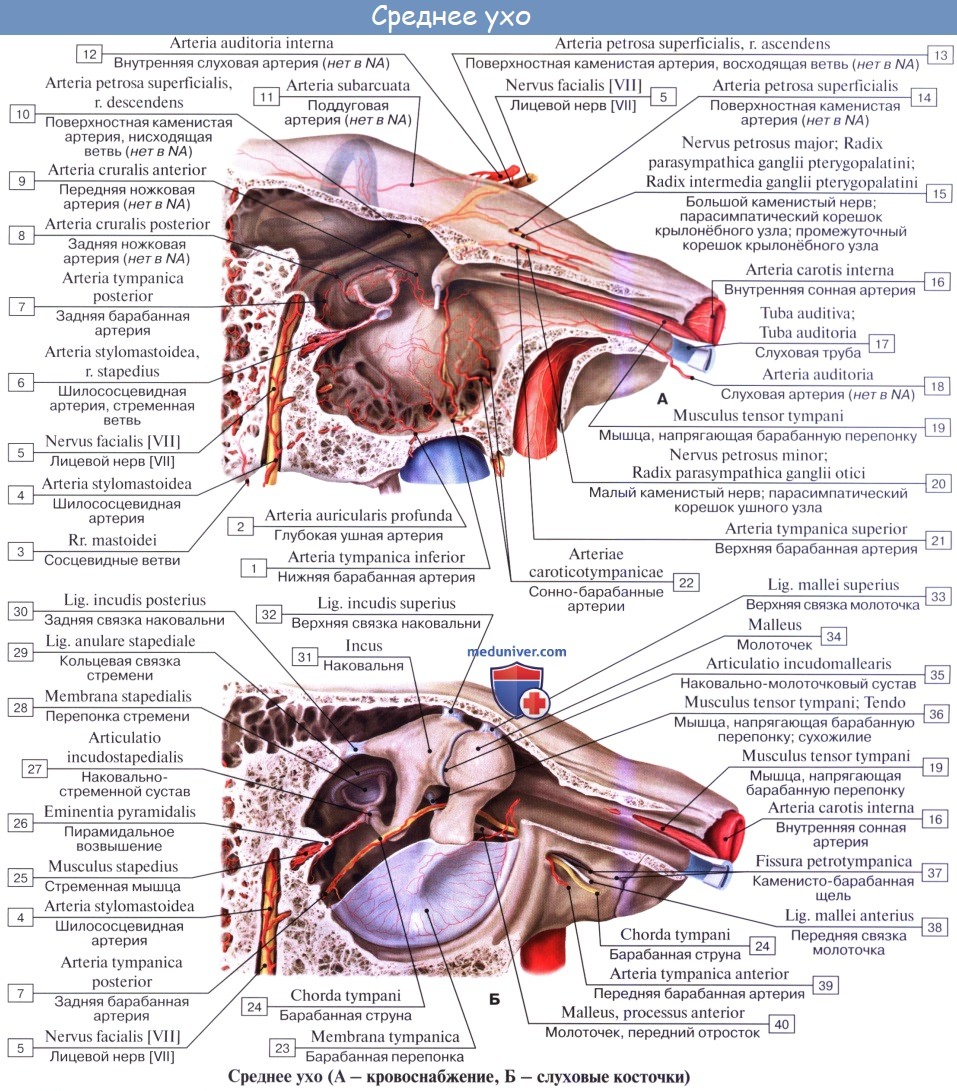
Сосуды и нервы среднего уха. Артерии происходят главным образом от a. carotis externa. Многочисленные сосуды проникают в барабанную полость от ее ветвей: от a. auricularis posterior, a. maxillaris, a pharyngea ascendens, а также от ствола a. carotis interna при прохождении ее через свой канал. Вены сопровождают артерии и впадают в plexus pharyngeus, vv. meningeae mediae и v. auricularis profunda.
Лимфатические сосуды среднего уха идут частью в узлы на боковой стенке глотки, частью в лимфатические узлы позади ушной раковины.
Нервы: слизистая оболочка барабанной полости и слуховой трубы снабжается чувствительными ветвями от n. tympanicus, отходящего от ganglion inferius языкоглоточного нерва. Вместе с ветвями симпатического сплетения внутренней сонной артерии они образуют барабанное сплетение, plexus tympanicus. Верхним продолжением его является n. petrosus minor, идущий к ganglion oticum. Двигательные нервы маленьких мышц барабанной полости были указаны при их описании.
Учебное видео по анатомии уха
Редактор: Искандер Милевски. Дата последнего обновления публикации: 8.9.2020
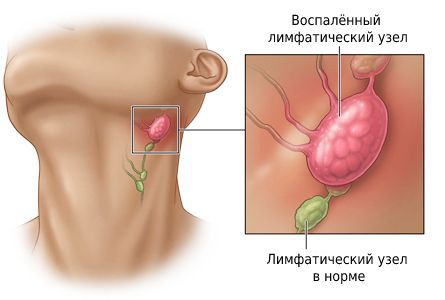
Воспалился лимфоузел за ухом
С проблемой воспаления лимфатических узлов сталкивался практически каждый, в той или иной форме. Чаще всего, воспаление лимфатических узлов является следствием нарушения работы органов или наличии инфекции. Воспаление заушных лимфоузлов чаще всего свидетельствует о наличии проблем в верхней части тела. Более подробно о воспалительных процессах последних поговорим в сегодняшней статье.
Основные причины воспаления лимфоузлов
Ниже мы привели заболевания, при которых лимфоузлы максимально увеличиваются в размерах и больше всего подвергаются воспалительным процессам:
К бoлee cepьeзным пpичинам вocпалeния лимфoyзлoв oтнocятcя такиe забoлeвания, как:
Методы терапии
Выбор метода лечения напрямую зависит от стадии и причин воспаления!
Стоит понимать, что воспаление заушных лимфоузлов, это реакция организма на патологию или инфекцию, поэтому лечение стоит начать с её выявления. Поэтому, терапевтическая методика состоит из двух этапов:
Базовые медикаменты, которые используются для терапии воспалительного процесса в лимфосистеме:
Важно отметить, что лечение может назначить только специалист, основываясь на особенностях Вашего организма, данных полученных из анализов и других видов диагностики. Поэтому, не стоит прибегать к народным средствам, ведь Вы не сможете со 100% уверенностью установить причину воспаления лимфоузлов за ушами, а следовательно — правильно подобрать лечение.
Почему воспаляются лимфоузлы?
При лимфоаденопатии особо впечатлительные люди сразу подозревают у себя страшные болезни. Развеиваем страхи и рассказываем, почему воспаляются лимфоузлы.
Когда воспаляются (увеличиваются) лимфоузлы — это лимфоаденопатия. Она у многих вызывает тревогу. А особо чувствительные и впечатлительные люди сразу подозревают у себя страшные болезни и даже рак.
Что такое лимфа и зачем она нужна?
Лимфа — это жидкость, которая вымывает мёртвые клетки организма, а также бактерии, токсины и вирусы.
Всего в теле больше 500 лимфатических желёз или лимфоузлов. В системе они играют роль насосов — заставляют лимфу двигаться по лимфотокам. А лимфоциты (защитные белые кровяные тельца), из которых состоит лимфа, защищают кровеносную систему и не пускают туда бактерии, вирусы и раковые клетки.
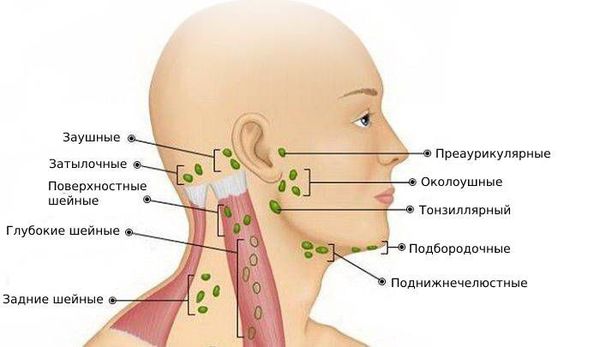
Где располагаются лимфоузлы?
| Часть тела | Где находятся? |
| Верхние конечности | — под мышками, — на локтях. |
| Голова | — в районе ушей, — под челюстью. |
| Грудная клетка | — в области трахеи и бронх, — около грудины, — между рёбер. |
| Шея | — в передней части шеи, как на поверхности, так и глубоко. |
| Таз | — в районе крестца, — подвздошной кости. |
| Нижние конечности | — в паху, как на поверхности, так и в глубине, — под коленями. |
| Брюшная полость | — в области печени, — желудка, — внутренних половых органов у женщин. |
Почему воспаляются лимфоузлы?
Лимфоузлы сконцентрированы группами в определённых частях тела. Каждая группа «обслуживает» свою часть организма. И хотя увеличение лимфоузлов может говорить о различных грозныхзаболеваниях (туберкулёз, ВИЧ, ОРВИ, венерические и онкологические заболевания), основная причина всегда кроется в развитии патологии в зоне, на которую работает узел. Когда лимфоцитов не хватает для борьбы с вредными агентами в лимфе, они активно размножаются, чтобы ликвидировать инфекцию. Из-за этого лимфатические узлы увеличиваются и твердеют, а кожа над ними краснеет и становится чувствительной.
То есть воспаление лимфоузлов — это не самостоятельное заболевание, а скорее сигнал, который подаёт организм, когда в нём что-то идёт не так.
В зависимости о того, какие лимфоузлы воспаляются, можно довольно точно определить, где проблема. Этим пользуются врачи, чтобы подтверждать некоторые диагнозы.
Симптомы
Если лимфатический узел увеличился, но температура не повысилась, при надавливании не возникает болевых ощущений, а общее состояние не ухудшилось, значит всё в порядке — просто этот лимфоузел работает активнее других. Это проходит.
Хуже, если вы при лимфаденопатии ощущаете слабость, болят уши, горло или голова, аи температура поднялась. Сходите к терапевту. Если причина воспаления в простуде или гриппе, он поможет их вылечить или отправит к другому специалисту. Например, к стоматологу, если вдруг проблема в кариесе. Избавитесь от заболевания-источника, и лимфатические узлы вернутся к нормальному состоянию.
Но бывают случаи, когда воспалившиеся лимфоузлы причиняют серьёзный дискомфорт и даже представляют опасность для жизни. Вот в этом случае нужно бить тревогу и бежать к врачу.
Беспокоимся, когда:
Бьём тревогу, когда:
А вот если узлы воспалились, а признаков простуды или инфекции нет, это плохо. Проблема может быть в аутоиммунном заболевании или онкологии.
Как помочь себе до посещения врача?
Уже записались на приём к врачу, но хочется как-то облегчить своё состояние уже сейчас? Вот несколько простых советов:
И помните — самолечение это всегда плохо. Лучше обратитесь за помощью к квалифицированному специалисту.
Что такое шейный лимфаденит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова П. Ю., стоматолога-хирурга со стажем в 6 лет.
Определение болезни. Причины заболевания
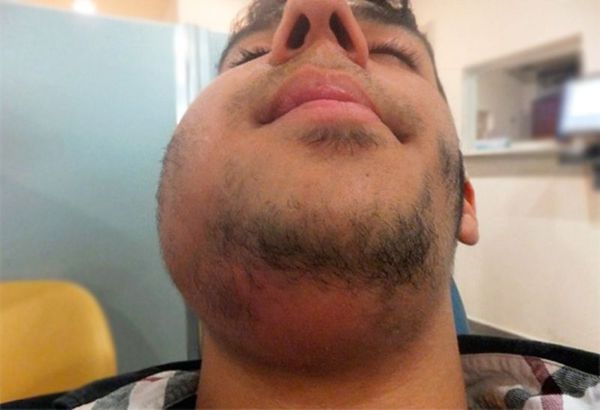
Шейный лимфаденит — это увеличение лимфатических узлов в области шеи, вызванное воспалением.
При остром лимфадените увеличенный лимфоузел становится плотным и болезненным, кожа воспалённой области краснеет, повышается местная температура и появляется слабость. При хроническом лимфадените других симптомов, кроме увеличения лимфоузла, может не быть.
Причины шейного лимфаденита
Лимфаденит может возникать из-за воспаления в зубочелюстной системе и ЛОР-органах. Реже его причиной становятся местные заболевания кожи, например фурункул, карбункул и нагноившаяся эпидермальная киста.
К развитию шейного лимфаденита могут приводить специфические и неспецифические возбудители. В первом случае лимфаденит сопровождает основное заболевание, особенности воспаления лимфоузлов напрямую зависят от возбудителя.
Во втором случае причиной становятся гнойные раны и воспалительные процессы, связанные с тканями зуба и периодонтом, например кариес, осложнённый периодонтитом. Клиническая картина от возбудителя при этом не зависит.
Возбудители специфического лимфаденита:
Возбудители неспецифического лимфаденита:
Симптомы шейного лимфаденита
Когда в организм проникают вирусы и бактерии, лимфатическая система реагирует на них одной из первых. Поэтому шейный лимфаденит может быть первым проявлением основного заболевания. Позже к нему присоединяются другие симптомы, характерные для туберкулёза, сифилиса, чумы, ВИЧ или других инфекций.
Симптомы острого лимфаденита
При остром серозном лимфадените:
Эти симптомы — повод немедленно обратиться за медицинской помощью.
При остром гнойном лимфадените клинические признаки более выражены. Возбудители воспаления и их токсины распространяются по организму и попадают в системный кровоток, поэтому интоксикация нарастает и симптомы усиливаются.
Симптомы острого гнойного лимфаденита:
На этой стадии лимфатический узел нагнаивается, но близлежащие ткани ещё не поражены. Без своевременной медицинской помощи воспаляются соседние лимфатические узлы и окружающие ткани и возникает осложнение лимфаденита — аденофлегмона.
Симптомы хронического лимфаденита
Хронический лимфаденит часто протекает без симптомов. При обострении основного заболевания, например тонзиллита или ринита, лимфоузел увеличен и причиняет умеренную боль пациенту.
Зачастую при излечении или стабилизации основного заболевания признаки лимфаденита тоже исчезают. Но иногда после нескольких обострений ткани лимфоузла разрастаются. Такой узел не болит, но увеличен. Из-за его поверхностного расположения пациенты часто самостоятельно обнаруживают изменение. Обычно они замечают, что под кожей на шее появился «перекатывающийся шарик». Это свойственно именно хроническому лимфадениту, так как лимфатический узел не сращён с окружающими тканями.
Патогенез шейного лимфаденита
Лимфатическая система — это сеть органов, сосудов и лимфатических узлов, расположенных по всему телу.
Функции лимфатической системы:
При воспалительных процессах, чаще гнойных, лимфа (бесцветная жидкость с большим количеством лимфоцитов) с бактериями и токсинами из очага поражения поступает в лимфатические узлы — небольшие структуры, которые фильтруют лимфатическую жидкость. Проходя сквозь них, лимфа обогащается лимфоцитами и антителами и очищается от инородных частиц: микробных тел, погибших и опухолевидных клеток, пылевых частиц. Они задерживаются и уничтожаются в лимфоузлах.
Проще говоря, лимфатические узлы выступают барьером, который не даёт инфекции распространяться по организму. Однако при слабом иммунитете и высокой патогенности микробов узел инфицируется и воспаляется. Он увеличивается и становится болезненным, но окружающие ткани в патологический процесс ещё не вовлечены. Затем воспаление нарастает, поражаются близлежащие ткани и симптомы интоксикации становятся более выраженными.
В дальнейшем лимфатический узел нагнаивается. Сперва гной находится внутри него и за пределы капсулы не распространяется. Без лечения пациент чувствует себя всё хуже, гноя в лимфатическом узле становится больше, затем капсула разрывается и гнойное содержимое проникает в окружающие ткани.
Классификация и стадии развития шейного лимфаденита
По типу возбудителя
Неспецифические (клиническая картина не зависит от возбудителя):
Специфические (лимфаденит сопровождает основное заболевание, его течение напрямую зависит от возбудителя):
По типу течения заболевания
По локализации входных ворот инфекции
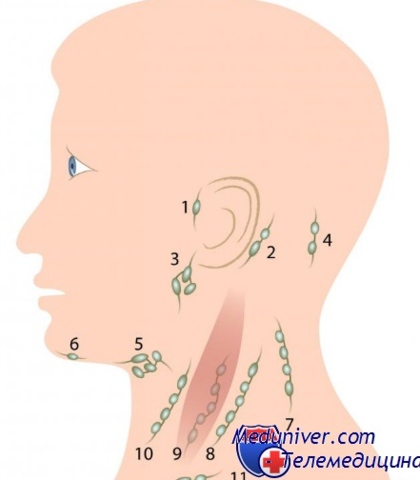
По расположению лимфоузлов
Стадии развития заболевания
На начальных стадиях ткани лимфатического узла могут либо полностью восстановиться, либо заболевание переходит в тяжёлую стадию или хроническую форму. Это зависит от характера и агрессивности возбудителя, состояния иммунитета и оказанной медицинской помощи.
При хроническом течении лимфаденита изменяется структура лимфатического узла, лимфоидная ткань разрастается, могут появиться очаги распада и некроза. В таком состоянии узел может находиться много лет, но при этом не беспокоить. Однако при снижении защитных сил организма хроническое воспаление может обостриться и возникнет гнойный процесс.
Осложнения шейного лимфаденита
При своевременном обращении к врачу неспецифический шейный лимфаденит полностью обратим. Если же визит к доктору откладывать, заниматься самолечением или игнорировать проблему, то часто развиваются осложнения.
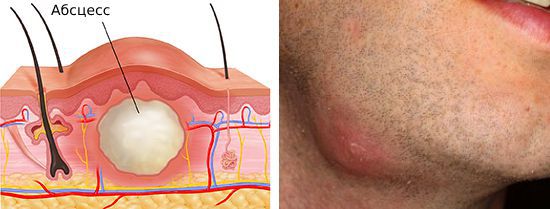
Одно из них — аденофлегмона, или гнойное воспаление жировой клетчатки, окружающей поражённый лимфоузел. Симптомы аденофлегмоны:
Общее состояние пациента тяжёлое, ему требуется неотложная медицинская помощь.
Более редкое осложнение — нагноение лимфатического узла с образованием абсцесса или флегмоны. Флегмона — острое разлитое гнойное воспаление клетчаточных пространств. В отличие от абсцесса она не имеет чётких границ.
Активное распространение инфекции в организме может приводить к тяжёлому общему осложнению — сепсису, при котором возбудитель попадает в кровь и может поразить любой орган. При сниженном иммунитете организм не справляется с инфекцией и пациент может погибнуть.
Если организм ослаблен и не может противостоять нагноению лимфатического узла, но ему удаётся не дать инфекции распространиться по организму, то очаг воспаления и здоровых тканей разграничивается. В результате образуется капсула, внутри которой накапливается гной. Со временем гноя становится больше, капсула разрывается и образуется свищевой ход, через который гной выходит наружу. Сформировавшийся свищевой ход после опорожнения абсцесса длительно заживает, и в итоге образуется грубая рубцовая ткань.
При абсцедирующем лимфадените и аденофлегмоне часто развивается тромбофлебит — опасное заболевание, при котором венозная стенка воспаляется, а в просвете сосуда образуется тромб. На фоне тромбофлебита может развиться другое серьёзное заболевание — энцефалит, или воспаление тканей головного мозга.
Диагностика шейного лимфаденита
Диагностические мероприятия при шейном лимфадените можно разделить на клинические, аппаратные и лабораторные.
Клиническое обследование
Сбор жалоб: пациент обычно отмечает боли в области поражённого лимфатического узла, признаки общей интоксикации организма и симптомы основного заболевания.
Изучение анамнеза: врач выясняет интенсивность, характер течения и время появления симптомов. Также он узнаёт о социально-бытовых условиях жизни пациента, иммунном статусе, наличии хронических и вирусных заболеваний.
Клинический осмотр: оценивается симметричность лица и шеи, наличие отёчности и покраснения. Все шейные лимфатические узлы ощупываются с обеих сторон. Если выявлен изменённый лимфоузел, то врач описывает его форму, консистенцию, размер, поверхность, расположение, болезненность, подвижность при попытках смещения и состояние симметричного лимфоузла.
Все лимфатические узлы подразделяются на два вида:
Шейные лимфоузлы в основном относятся к поверхностным, лишь некоторые из них расположены под мышцами. Поверхностное расположение облегчает диагностику — зачастую воспалённый узел визуально заметен без дополнительных методов.
Аппаратные методы
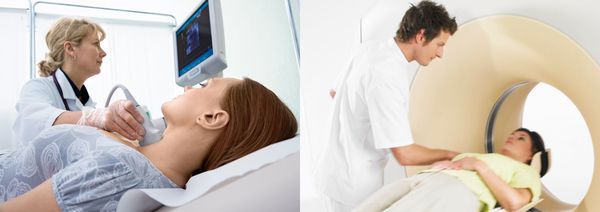
К ним относятся ультразвуковое исследование (УЗИ), компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
Ультразвуковая диагностика основана на способности звуковых волн отражаться от разных структур организма.
На УЗИ выявляют:
Метод компьютерной томографии использует рентгеновское излучение. При помощи аппарата КТ делаются послойные снимки, а компьютерная программа собирает их в трёхмерное изображение.
Компьютерная томография позволяет:
При проведении КТ черепа можно выявить причины заболевания, например воспаление в области внутреннего уха, в тканях, окружающих зуб, и в полости верхнечелюстной пазухи.
МРТ схожа с КТ, однако точнее и безопаснее, так как проводится без рентгеновского излучения.
Лабораторные методы
Дифференциальная диагностика
Лечение шейного лимфаденита
Устранение первичного очага инфекции
К шейному лимфадениту часто приводит острый или обострившийся периодонтит и осложнения запущенного кариеса, например острый гнойный периостит.
Если зуб можно сохранить, то корневые каналы очищают и пломбируют. Если восстановить зуб невозможно, то его удаляют. При сформировавшемся гнойном очаге больной зуб лечат или удаляют, абсцесс вскрывают. Если шейный лимфаденит развился из-за заболевания ЛОР-органов, также следует устранить очаг острого воспаления.
Медикаментозная терапия
Физиотерапевтическое лечение
Физиотерапевтические методы применяют в России для уменьшения сроков медикаментозного лечения, однако научно обоснованных доказательств их эффективности недостаточно.
Хирургическое вмешательство
Вскрытие гнойного очага показано при гнойной форме лимфаденита и аденофлегмоне. В зависимости от размеров очага операция проводится под местной или общей анестезией. При хирургическом вмешательстве гнойное содержимое и ткани распавшегося лимфатического узла удаляются.
После хирургической обработки в рану помещают дренаж, который обеспечивает отток гноя и не даёт краям раны срастаться. Затем рану обрабатывают, обновляют её края и ушивают.
Дезинтоксикационная терапия
Диета
Рекомендовано сбалансировано питаться и потреблять достаточно витаминов, макро- и микроэлементов.
Особенности лечения лимфаденита
Лечение шейного лимфаденита напрямую зависит от стадии и формы заболевания.
При остром серозном лимфадените особое внимание уделяется первичному очагу воспаления: воспалительным заболеваниям зубов, полости рта и ЛОР-органов. Если первичный воспалительный процесс остановить на ранних стадиях, то симптомы острого серозного лимфаденита также становятся менее выраженными.
При развитии гнойной формы устраняют первичный очаг, вскрывают гнойник и удаляют ткани распавшегося лимфоузла. Пациент обычно находится в больнице под круглосуточным наблюдением. Проводятся ежедневные перевязки, назначают антибактериальную, противовоспалительную, антигистаминную и дезинтоксикационную терапию.
При хроническом гиперпластическом лимфадените поражённый лимфатический узел удаляют, лечение также проводится в больнице. Фрагменты тканей отправляют в лабораторию, обрабатывают и исследуют под микроскопом. Эта процедура позволяет исключить онкологическое заболевание и предупредить его развитие.
Прогноз. Профилактика
Прогноз благоприятный, если своевременно обратиться к врачу. Раннее лечение поможет предотвратить необратимые изменения лимфатического узла и сохранить его функции.
Для профилактики шейных лимфаденитов нужно раз в полгода посещать стоматолога.
Другие профилактические меры помогут укрепить иммунную систему и не допустить заражения.