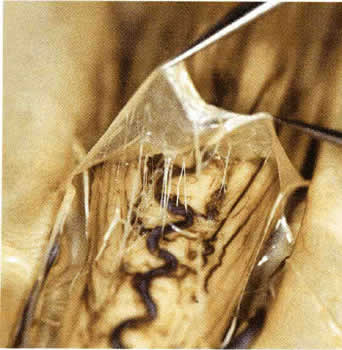
Что находится в субдуральном пространстве
ОБОЛОЧКИ ГОЛОВНОГО МОЗГА (meningea encephali)



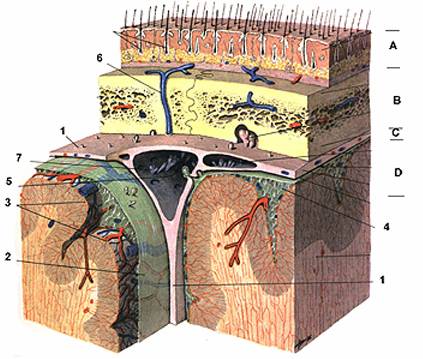
Она разделяет субдуральное и субарахноидальное пространства. В оболочке нет кровеносных сосудов, она образована арахноидэндотелиальными клетками и пучками коллагеновых фибрилл, толщина и количество которых варьируют на различных участках. Через паутинную оболочку, обладающую высокой проницаемостью, осуществляется отток цереброспинальной жидкости из субарахноидального пространства в субдуральное. На ее поверхности имеются так называемые реактивные структуры в виде клеточных пятен, клеточных холмиков, арахноидальных ворсин и арахноидальных (пахионовых) грануляций. Последние представляют собой выпячивание лептоменинкса и могут вдаваться в субдуральное пространство, в синусы. Функциональное значение этих образований состоит в фиксации («подвешивании») головного мозга в полости черепа, а также в обеспечении оттока цереброспинальной жидкости из субарахноидального пространства.
В области глубоких борозд и щелей подпаутинное пространство расширенно и образует цистерны.
Самые крупные цистерны: мозжечково-мозговая (между мозжечком и продолговатым мозгом); цистерна латеральной ямки (в боковой борозде полушарий); цистерна перекреста (кпереди от перекреста зрительных нервов); межножковая (в межножковой ямке). Спинномозговая жидкость (ликвор) продуцируется сосудистыми сплетениями желудочков и циркулирует по всем желудочкам и подпаутинным пространствам головного и спинного мозга. Отток спинномозговой жидкости в венозное русло осуществляется через грануляции, образуемые выпячиванием паутинной оболочки в венозные синусы
МЯГКАЯ ОБОЛОЧКА (pia mater) состоит из рыхлой соединительной ткани, в толще которой находятся кровеносные сосуды, питающие мозг. Эта оболочка плотно прилежит к поверхности мозга и заходит во все борозды, щели и желудочки. В желудочках она образует сосудистые сплетения, продуцирующие спинномозговую жидкость.
Мягкая оболочка выстилает как извилины, так и борозды головного мозга, прилегая непосредственно к пограничной глиальной мембране мозга. В ее толще кроме пиальных клеток и пучков коллагеновых фибрилл имеется собственная капиллярная сеть. Через нее проходят в мозг артериальные сосуды и выходят венозные. В иннервации мягкой мозговой оболочки принимают участие III—XII пары черепных нервов, симпатические волокна нервных сплетений артерий мозга.
Ликворообращение является физиологическим процессом, включающим ликворопродукцию, ликвороциркуляцию и отток. Ликворопродукция в основном осуществляется в сосудистых сплетениях желудочков, ликвороциркуляция — последовательно в желудочках, цистернах, ликвороносных каналах и субарахноидальных ячеях, отток осуществляется преимущественно через паутинную оболочку и арахноидальные (пахионовы) грануляции в кровеносную систему твердой мозговой оболочкой, в кровеносные капилляры сосудистой оболочки и в систему венозного кровообращения мозга. Между системами ликворообращения и кровообращения существует тесная взаимосвязь.
Оболочки головного мозга несут защитно-барьерную функцию, создавая ликворогематический, ликворотканевой и гистогематический барьеры. Первый имеет отношение к оттоку цереброспинальной жидкости из субарахноидального пространства, второй — к обменным процессам между цереброспинальной жидкостью и пограничными с ней тканевыми элементами лептоменинкса, третий — к обменным процессам между кровью капилляров и пограничными тканевыми элементами твердой и мягкой мозговых оболочек.
Оболочки спинного мозга являются продолжением мозговой оболочки, покрывающих большие полушария головного мозга, мозжечок и продолговатый мозг.
Твердая мозговая оболочка спинного мозга, которая тоньше твердой оболочки головного мозга, образует футляр для всего спинного мозга. Он. постепенно суживаясь, заканчивается на уровне SII—SIII. Дальше книзу идет нить твердой мозговой оболочки, прикрепляющаяся к копчику. Отличительной морфологической особенностью твердой оболочки спинного мозга является преобладание в ее составе эластических волокон.
Эпидуральное пространство в позвоночном канале заполнено преимущественно жировой тканью и внутренним венозным позвоночным сплетением. В местах выхода корешков спинномозговых нервов из позвоночного канала твердая мозговая оболочка. вместе с паутинной формирует фиброзные влагалища, переходящие в эпиневрий спинномозговых нервов.
Субдуральное пространство спинного мозга является продолжением субдурального пространства вышележащих отделов ц. н. с.
Паутинная оболочка спинного мозга более тонкая, чем паутинная оболочка головного мозга. Она разделяет субдуральное и субарахноидальное пространства. Ее волокнистая структура динамически приспособлена к изменениям объема субарахноидального пространства спинного мозга, связанным с перемещением цереброспинальной жидкости.
Субарахноидальное пространство спинного мозга не дифференцировано на системы ликвороносных каналов и субарахноидальных ячей. Оно разделяется зубчатыми связками и промежуточной шейной перегородкой, фиксирующими положение спинного мозга. В нижних отделах субарахноидальное пространство расширяется с образованием конечной цистерны, где располагаются корешки конского хвоста.
Мягкая оболочка имеет волокнистую конструкцию, отражающую направления физиологических деформаций спинного мозга. Артерии и вены лептоменингса спинного мозга расположены на наружной поверхности мягкой оболочки.
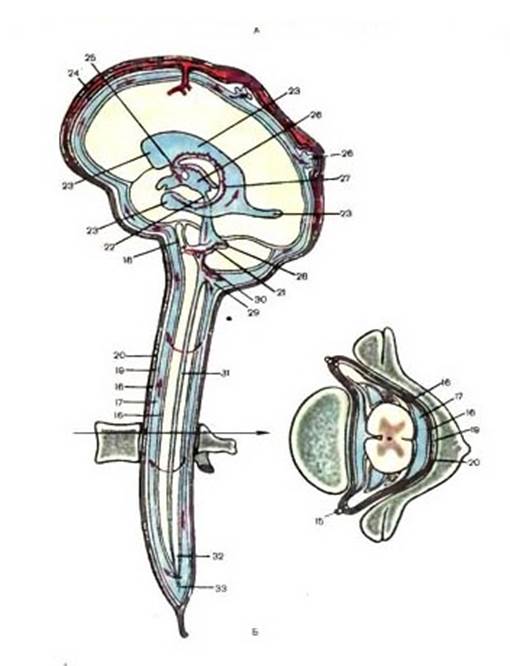
Рис. Оболочки головного мозга (схема расположения мозга, оболочек и черепа)
А. Кожа
B. Костная чешуя черепа
C. Мозговые оболочки
D. Кора полушарий
Мозговые оболочки:
1. твердая
2. паутинная
3. мягкая
4. подпаутинное пространство
5. венозный синус
6. выпускники
7. грануляции
Рис. Твердая мозговая оболочка отростки и венозные синусы
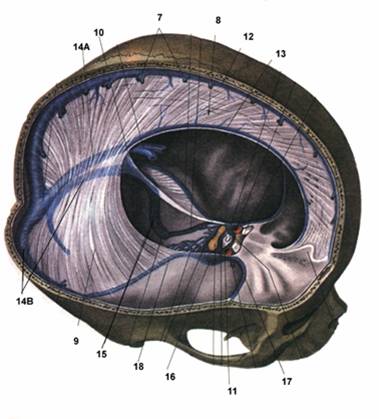
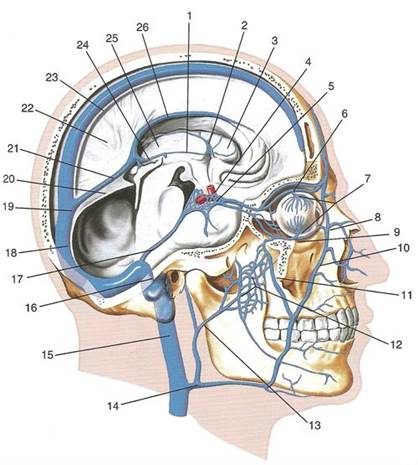
Рис. 1. Синусы твердой мозговой оболочки, вид сбоку:
1 — внутренняя вена мозга; 2 — верхняя таламостриарная (конечная) вена мозга; 3 — хвостатое ядро; 4 — внутренняя сонная артерия; 5 — пещеристый синус; 6 — верхняя глазная вена; 7 — вортикозные вены; 8 — угловая вена; 9 — нижняя глазная вена; 10 — лицевая вена; 11 — глубокая вена лица; 12 — крыловидное венозное сплетение; 13 — верхнечелюстная вена; 14 — общая лицевая вена; 15 — внутренняя яремная вена; 16 — сигмовидный синус; 17 — верхний каменистый синус; 18 — поперечный синус; 19 — сток синусов; 20 — намет мозжечка; 21 — прямой синус; 22 — серп мозга; 23 — верхний сагиттальный синус; 24 — большая мозговая вена; 25 — таламус; 26 — нижний сагиттальный синус
3. Прямой синус (sinus rectus) — непарный, тянется вдоль места соединения серпа большого мозга и намета мозжечка (см. рис. 1). Спереди в него открывается большая мозговая вена, сзади синус соединяется с поперечным синусом.
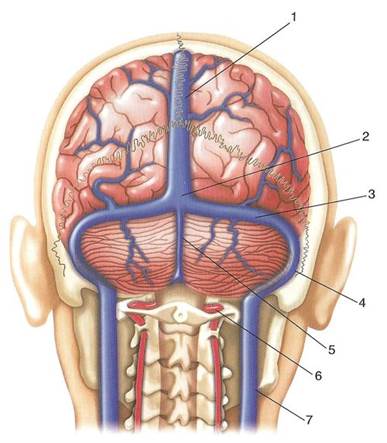
4. Синусный сток (confluens sinuum) — место соединения верхнего сагиттального и прямого синусов (рис. 2); располагается у внутреннего затылочного выступа.
Рис. 2.Синусы твердой мозговой оболочки, вид сзади:
1 — верхний сагиттальный синус; 2 — сток синусов; 3 — поперечный синус; 4 — сигмовидный синус; 5 — затылочный синус; 6 — позвоночная артерия; 7 — внутренняя яремная вена
5. Поперечный синус (sinus trasversus) — парный, находится в заднем крае намета мозжечка, в одноименной борозде затылочной кости (рис. 3). Спереди переходит в сигмовидный синус. В него впадают затылочные мозговые вены.
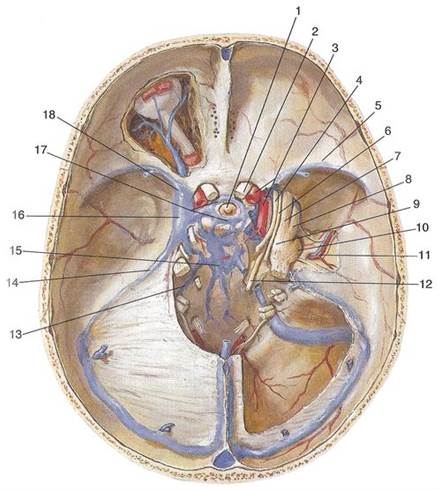
Рис. 3. Синусы твердой мозговой оболочки, вид сверху:
1 — гипофиз; 2 — зрительный нерв; 3 — внутренняя сонная артерия; 4 — глазодвигательный нерв; 5 — клиновидно-теменной синус; 6 — блоковый нерв; 7 — глазной нерв; 8 — верхнечелюстной нерв; 9 — тройничный узел; 10 — нижнечелюстной нерв; 11 — средняя менингеальная артерия; 12 — отводящий нерв; 13 — нижний каменистый синус; 14 — верхний каменистый синус, сигмовидный синус; 15 — базилярное венозное сплетение; поперечный синус; 16 — пещеристый венозный синус, сток синусов; 17 — передний и задний межпещеристые синусы; 18 — верхняя глазная вена
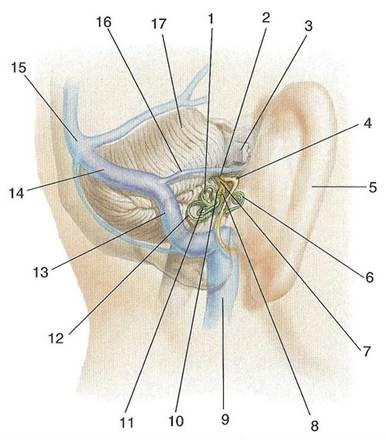
6. Сигмовидный синус (sinus sigmoideus) — парный, расположен в одноименной борозде затылочной кости и открывается в верхнюю луковицу внутренней яремной вены (рис. 4). В синус вливаются височные мозговые вены.
Рис. 4. Поперечный и сигмовидный синусы, вид сзади и сбоку:
1 — передний полукружный проток; 2 — преддверно-улитковый нерв; 3 — тройничный нерв; 4 — коленце лицевого нерва; 5 — ушная раковина; 6 — улитковый проток; 7 — улитковый нерв; 8 — нижняя часть преддверного нерва; 9 — внутренняя яремная вена; 10 — верхняя часть преддверного нерва; 11 — латеральный полукружный проток; 12 — задний полукружный проток; 13 — сигмовидный синус; 14 — поперечный синус; 15 — сток синусов; 16 — верхний каменистый синус; 17 — мозжечок
7. Затылочный синус (sinus occipitalis) — непарный, небольшой, залегает в серпе мозжечка вдоль внутреннего затылочного гребня, отводит кровь из синусного стока (см. рис. 2—4). У заднего края большого затылочного отверстия синус раздваивается. Его ответвления окружают отверстие и впадают в конечные отрезки правого и левого сигмовидных синусов.
В области ската затылочной кости, в толще твердой мозговой оболочки залегает базилярное сплетение (plexus basilaris). Оно соединяется с затылочным, нижними каменистыми, пещеристыми синусами и внутренним венозным позвоночным сплетением.
8. Пещеристый синус (sinus cavernosus) — парный, самый сложный по строению, залегает по сторонам от турецкого седла (рис. 5). В его полости расположена внутренняя сонная артерия, а в наружной стенке — первая ветвь V пары черепных нервов, III, IV, VI черепные нервы. Пещеристые синусы соединены передними задним межпещеристыми синусами (sinus intercavernosus anterior et posterior). В синус впадают верхняя и нижняя глазные вены, нижние вены мозга. При повреждении пещеристой части внутренней сонной артерии создаются анатомические условия для образования артериовенозных сонно-пещеристых аневризм (синдром пульсирующего экзофтальма).
Клиническая анатомия позвоночника и спинного мозга
Для успешного и безопасного проведения спинальной и эпидуральной анестезии необходимо хорошо ориентироваться в анатомии позвоночника и спинного мозга.
Позвоночный канал проходит от большого затылочного отверстия до крестцовой щели, но при этом субарахноидальное пространство обычно заканчивается на уровне второго крестцового позвонка ( рис.1.1 ).
 |  |
| |||||
| Рис.1.1. | Рис 1.2. |
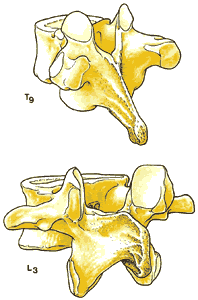
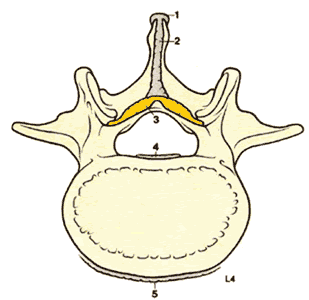
Прилегающие друг к другу тела позвонков разделены межпозвонковыми дисками. Хотя все позвонки имеют общую структуру ( рис 1.3 ), они различаются по форме и размерам в зависимости от их расположения и функции. Шейные позвонки, имеющие наименьшую весовую нагрузку и максимальную подвижность, относительно малы по сравнению с большими массивными позвонками крестцового отдела ( рис 1.4 ).
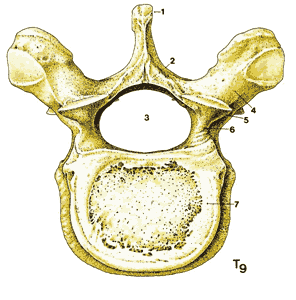 |  |
| Рис. 1.3. Типичный позвонок грудного отдела 1. Остистый отросток 2. Дужка позвонка 3. Отверстие позвонка (позвоночный канал). 4. Поперечный отросток 5. Верхний суставной отросток 6. Ножка позвонка 7. Тело позвонка | Рис.1.4. Наклонные виды грудного и поясничного позвонков. |
Особенности отдельных позвонков оказывают влияние на технику, в первую очередь, эпидуральной пункции. Остистые отростки отходят под различными углами на разных уровнях позвоночника. В шейном и поясничном отделах они располагаются почти горизонтально по отношению к пластине, что облегчает срединный доступ при перпендикулярном расположении иглы к оси позвоночника. На средне-грудном уровне (Тh5-9 ) остистые отростки отходят под достаточно острыми углами ( рис 1.2 ), что делает предпочтительным парамедиальный доступ. Отростки верхних грудных (Тh1-4 ) и нижних грудных (Тh10-12 ) позвонков ориентированы промежуточно по сравнению с двумя вышеуказанными особенностями. На этих уровнях ни один из доступов не имеет преимуществ перед другим.
Крестец сформирован путем срастания 5 крестцовых позвонков, внутри которых спинальный канал продолжается дальше вниз до конца крестцовой щели ( рис.1.5a и б ). Иногда пластинки у крестцовых позвонков могут отсутствовать на уровне S4 и даже S5, обуславливая формирование ненормально большой крестцовой щели. Ниже крестца находится копчик.
 | 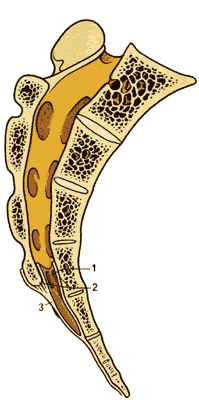 |
| Рис. 5а. Вид сзади. | Рис. 5б. Сагиттальный срез крестца и копчика 1. S4 2.Крестцовая щель 3.Крестцово-копчиковая связка |
 | 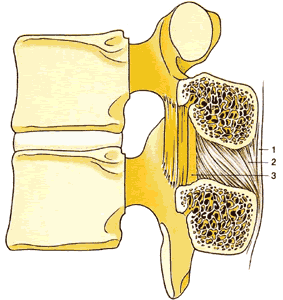 |
| Рис.1.6. Поперечный срез поясничного позвонка, демонстрирующий присоединение спинных связок. 1. Надостистая связка 2. Межостистая связка 3. Желтая связка 4. Задняя продольная связка 5. Передняя продольная связка | Рис.1.7. Сагиттальный срез через второй и третий поясничные позвонки, демонстрирующий связки, присоединенные к смежным дугам и остистым отросткам 1. Надостистая связка 2. Межостистая связка 3. Желтая связка |
Желтая связка состоит из двух листков, сращенных по средней линии под острым углом. В связи с этим она как бы натянута в виде «тента». В шейном и грудном отделах желтая связка может быть не сращена по средней линии, что вызывает проблемы при идентификации эпидурального пространства по тесту потери сопротивления. Желтая связка тоньше по средней линии (2-3 мм) и толще по краям (5-6 мм). В целом, она имеет наибольшую толщину и плотность на поясничном
(5-6 мм) и грудном уровнях (3-6 мм), и наименьшую в шейном отделе (1,5-3 мм). Вместе с дужками позвонков желтая связка формирует заднюю стенку позвоночного канала. ( рис. 1.8 )
При проведении иглы срединным доступом она должна пройти сквозь надостистые и межостистые связки, а затем сквозь желтую связку. При парамедиальном доступе игла минует надостистую и межостистую связки, сразу достигая желтой связки. Желтая связка плотнее других, поэтому возрастание сопротивления при прохождении ее иглой, с последующей его потерей используют для идентификации эпидурального пространства.
Оболочки спинного мозга.
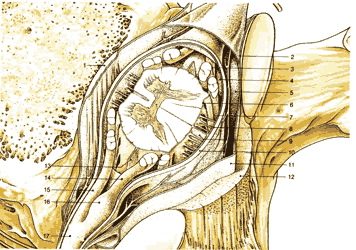 | Рис.1.9. Поперечный срез позвоночного канала в грудном отделе, демонстрирующий спинные связки и содержимое дурального мешка. 1. Задняя продольная связка 2. Надкостница 3. Нервный корешок 4. Cубарахноидальное пространство 5. Эпидуральное пространство 6. Мягкая мозговая оболочка 7. Паутинная оболочка 8. Субдуральное пространство 9. Субдуральная перегородка 10. Твердая мозговая оболочка (внутренний слой) 11. Твердая мозговая оболочка (внешний слой) 12. Желтая связка 13. Зубчатая связка 14. Дорсальный корешок нерва 15. Вентральный корешок нерва 16. Ганглии дорсального корешка 17. Спинномозговой нерв |
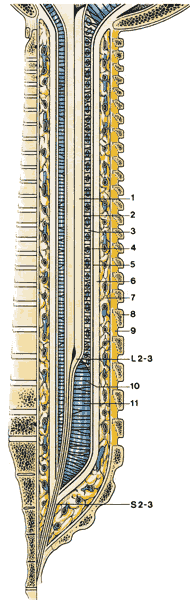 | Рис.1.10. Схематичная диаграмма, показывающая уровни, на которых заканчивается эпидуральное пространство, субарахноидальное пространство и спинной мозг. 1.Спинной мозг 2.Мягкая мозговая оболочка 3.Субарахноидальная перегородка 4.Паутинная оболочка 5.Субдуральное пространство 6.Твердая мозговая оболочка 7.Эпидуральное пространство 8.Позвонок 9.Желтая связка 10.Трабекула 11.Субарахноидальное пространство |
Между мягкой мозговой и паутинной оболочками проходят многочисленные тонкие трабекулы. Кроме того, там находятся два волокнистых тяжа, которые поддерживают спинной мозг в центральном положении внутри позвоночного канала, а также зубчатая связка и субарахноидальная перегородка. ( рис.1.11 ).
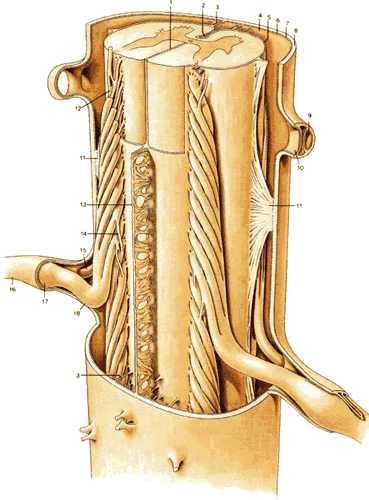 | Рис.1.11 1.Задняя медиальная перегородка 2.Передняя медиальная щель 3.Трабекула 4.Субарахноидальное пространство 5.Мягкая мозговая оболочка 6.Паутинная оболочка 7.Субдуральное пространство 8.Твердая мозговая оболочка 9.Пространство для вентрального корешка нерва 10.Пространство для дорсального корешка нерва 11.Зубчатая связка 12.Корешки 13.Субарахноидальная перегородка 14.Нервные волокна, взаимосвязывающие нервные корешки смежных сегментов 15.Вентральный корешок нерва 16.Спинномозговой нерв Т10 17.Ганглии дорсального корешка 18.Дорсальный корешок нерва |
Зубчатая связка, которая обнаружена на обеих (передней и задней) сторонах спинного мозга, является продолжением мягкой мозговой оболочкой на передние и задние нервные корешки. Достигая паутинной оболочки, она имеет треугольную проекцию ( рис.1.11 ). Субарахноидальная перегородка соединяется с мягкой мозговой и паутинной оболочками в медиальной плоскости сзади ( рис.1.11 ). Имея ячеистую структуру, она не является окончательно сформированной перегородкой, но может стать частичным барьером для свободного распространения введенных жидкостей, в особенности в грудном отделе.
Все три оболочки спинного мозга также распространяются в стороны, окружая сначала нервные корешки, а затем и смешанные спинномозговые нервы. Таким образом, мягкая мозговая, паутинная и твердая мозговая оболочки формируют эндонервий, перинервий и эпинервий. Субарахноидальное пространство также распространяется в стороны вдоль нервных корешков смешанных нервов на небольшое расстояние ( рис.1.14 ). Эти дуральные манжеты обычно заканчиваются в межпозвонковых отверстиях, но иногда они распространяются на сантиметр или более, вдоль спинномозговых нервов ( рис.1.16 ).
 |  |
| Рис. 1.14. | Рис. 1.16. |
Твердая мозговая оболочка (ТМО) представляет собой листок соединительной ткани, состоящей из коллагеновых волокон, ориентированных как поперечно, так и продольно, а также некоторого количества эластических волокон, ориентированных в продольном направлении. ( рис. 1.12 ) На протяжении длительного времени считали, что волокна ТМО имеют преимущественно продольную ориентацию. В связи с этим рекомендовали при пункции субарахноидального пространства ориентировать срез спинальной иглы с режущим кончиком вертикально, чтобы он не пересекал волокна, а как бы их раздвигал. Позднее при помощи электронной микроскопии выявили достаточно беспорядочное расположение волокон ТМО – продольное, поперечное и частично циркулярное. Толщина ТМО вариабельна (от 0,5 до 2 мм) и может отличаться на разных уровнях у одного и того же пациента. Чем толще ТМО, тем выше ее способность к ретракции (стягиванию) дефекта.
Мягкая мозговая оболочка. Мягкая мозговая оболочка вплотную окутывает спинной мозг и его кровеносные сосуды и является продолжением церебральной мягкой мозговой оболочки ( рис.1.15 ). Она состоит из двух слоев. Внутренний слой находится в непосредственном контакте с глиальными клетками и не может быть снят со спинного мозга. Кровеносные сосуды, которые проходят вдоль корешков спинных нервов и спинного мозга находятся четко снаружи и покрыты мягкой мозговой оболочкой. Микроскопически это покрытие распространяется до начала капилляров.
| |
| Рис. 1.15. Фотография спинного мозга, покрытого мягкой мозговой оболочкой. |
Все три оболочки спинного мозга также распространяются и латерально, чтобы окутать сначала нервные корешки, а затем и смешанные спинномозговые нервы. Таким образом, мягкая мозговая, паутинная и твердая мозговая оболочки формируют эндонервий, перинервий и эпинервий. Субарахноидальное пространство также распространяется латерально вдоль нервных корешков смешанных нервов на короткое расстояние ( рис.1.14 ). Эти дуральные манжеты обычно заканчиваются в межпозвонковых отверстиях, но иногда они распространяются на сантиметр, или более, вдоль спинномозговых нервов ( рис.1.16 ).
Наилучшей проницаемостью характеризуются препараты с промежуточной способностью растворяться в жирах – лидокаин, бупивакаин.
Объяснением этому является тот факт, что диффузия из эпидурального в субарахноидальное пространство осуществляется непосредственно сквозь клетки паутинной оболочки, поскольку межклеточные связи настолько плотны, что исключают возможность проникновения молекул между клетками. В процессе диффузии препарат должен проникнуть в клетку через двойную липидную мембрану, а затем, еще раз преодолев мембрану, попасть в субарахноидальное пространство. Паутинная оболочка состоит из 6-8 слоев клеток. Таким образом, в процессе диффузии вышеуказанный процесс повторяется 12-16 раз. Препараты с высокой жирорастворимостью термодинамически более стабильны в двойном липидном слое, чем в водном внутри- или внеклеточном пространстве, в связи с этим, им «труднее» покинуть мембрану клетки и переместиться во внеклеточное пространство. Таким образом, замедляется их диффузия сквозь паутинную оболочку. Препараты с плохой растворимостью в жирах имеют противоположную проблему – они стабильны в водной среде, но с трудом проникают в липидную мембрану, что тоже замедляет их диффузию.
Препараты, с промежуточной способностью растворяться в жирах, в наименьшей степени подвержены вышеуказанным водно-липидным взаимодействиям.
Эпидуральное пространство (ЭП)
ЭП является частью спинномозгового канала между его наружной стенкой и твердой мозговой оболочкой, простирается от большого затылочного отверстия до крестцово-копчиковой связки. Твердая оболочка прикрепляется к большому затылочному отверстию, а также к первому и второму шейным позвонкам, в связи с этим растворы, введенные в ЭП, не могут подняться выше этого уровня. ЭП расположено кпереди от пластины, с боков ограничено ножками, а спереди телом позвонка.
ЭП содержит: а) жировую клетчатку, б) спинно-мозговые нервы, выходящие из спинно-мозгового канала через межпозвонковые отверстия, в) кровеносные сосуды, питающие позвонки и спинной мозг. Сосуды ЭП в основном представлены эпидуральными венами, формирующими мощные венозные сплетения с преимущественно продольным расположением сосудов в боковых частях ЭП и множеством анастомотических веточек. ЭП имеет минимальное наполнение в шейном и грудном отделах позвоночника, максимальное – в поясничном отделе, где эпидуральные вены имеют максимальный диаметр.
В обычных условиях давление в ЭП имеет отрицательное значение. Наиболее низким оно является в шейном и грудном отделе. Увеличение давления в грудной клетке при кашле, пробе Вальсальвы приводит к повышению давления в ЭП. Введение жидкости в ЭП повышает давление в нем, величина этого повышения зависит от скорости и объема введенного раствора. Параллельно увеличивается давление и в субарахноидальном пространстве.
Давление в ЭП становится положительным в поздних сроках беременности за счет повышения внутрибрюшного давления и расширения эпидуральных вен. Уменьшение объема ЭП способствует более широкому распространению местного анестетика.
Непреложным является факт, что препарат, введенный в ЭП, попадает в СМЖ и спинной мозг.
В настоящее время экспериментально подтвержден лишь один механизм проникновения лекарственных препаратов из ЭП в СМЖ / СМ – диффузия через оболочки спинного мозга (см. выше).
Новые данные по анатомии эпидурального пространства.
При отсутствии дегенеративных заболеваний позвоночника, межпозвонковые отверстия обычно открыты, независимо от возраста, что позволяет введенным растворам свободно покидать ЭП.
Воспалительные заболевания и ранее перенесенные операции искажают нормальную анатомию эпидурального пространства.
С внутренней стороны к твердой мозговой оболочке очень близко прилежит паутинная оболочка, которая, тем не менее, с ней не соединяется. Пространство, образуемое этими оболочками, называют субдуральным. Термин «субдуральная анестезия» является некорректным и не идентичным термину «субарахноидальная анестезия». Случайное введение анестетика между паутинной и твердой мозговой оболочкой может явиться причиной неадекватной спинальной анестезии.
Начинается от большого затылочного отверстия (где переходит в интракраниальное субарахноидальное пространство) и продолжается приблизительно до уровня второго крестцового сегмента, ограничивается паутинной и мягкой мозговой оболочками. Оно включает в себя спинной мозг, спинно-мозговые корешки и спинно-мозговую жидкость.