Что значит плацента созрела
Преждевременное созревание плаценты
Преждевременное созревание плаценты — появление эхографических признаков зрелости плацентарной ткани раньше гестационного срока, для которого такие изменения являются физиологическими. Клинически никак не проявляется, диагностируется только при плановом скрининге. При постановке диагноза используют данные УЗИ. Исследование дополняют допплерографией плацентарного кровотока, КТГ, фетометрией, фонокардиографией плода. Лечение предполагает терапию основного заболевания и назначение препаратов, улучшающих кровообращение между беременной и ребенком, — антиагрегантов, сосудорасширяющих средств, эссенциальных фосфолипидов, аминокислотных комплексов.
Общие сведения
В норме детское место проходит несколько этапов (стадий) развития, соответствующих особенностям роста и созревания плода на определенных сроках гестации. Физиологические изменения, происходящие в тканях плаценты, позволяют ей эффективно справляться с выполнением питательной, дыхательной, выводящей и барьерной функции. При наличии некоторых провоцирующих факторов, вызывающих перенапряжение компенсаторных процессов, детское место растет и созревает ускоренными темпами. В подобных случаях говорят о ПСП — преждевременном созревании (старении) плаценты. Актуальность своевременной диагностики расстройства обусловлена высокой вероятностью его осложнения фетоплацентарной недостаточностью, представляющей угрозу для физиологичного развития ребенка.
Причины преждевременного созревания плаценты
Раннее начало процессов старения плацентарной ткани провоцируется любым фактором, приводящим к усиленному функционированию системы «мать-плод». Пусковым моментом в развитии нарушения могут послужить изменения в материнском организме, неблагоприятные факторы окружающей среды, патологическое течение беременности. По мнению специалистов в сфере акушерства и гинекологии, наиболее распространенными причинами преждевременного начала процессов старения детского места являются:
Предпосылками для развития патологии также являются влияние повреждающих факторов окружающей среды (химических и вибрационных производственных вредностей, радиационных воздействий), наличие у беременной вредных привычек (курение, употребление психоактивных веществ). Нарушение чаще диагностируют у женщин с избыточной или недостаточной массой тела, низкой двигательной активностью и нерациональным питанием.
Патогенез
Преждевременное созревание плаценты является частью компенсаторных механизмов, возникающих при фетоплацентарной недостаточности и впоследствии усугубляющих ее течение. При увеличении потребностей плода в питательных веществах, угрозе его заражения инфекционными агентами, нарушениях микроциркуляции в маточно-плацентарном или фето-плацентарном комплексе формирование и рост детского места происходят более интенсивно, в результате ее ткани раньше достигают этапа, когда начинается их созревание, а потом и старение с образованием кист, кальцинатов, тромбозов, инфарктов. Как следствие, функциональные возможности плаценты уменьшаются, фетоплацентарная недостаточность нарастает.
Классификация
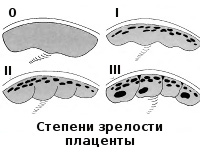
Систематизация стадий зрелости плаценты основана на особенностях ее физиологического развития, учитывает изменения структуры органа, характерные для определенных этапов беременности. О преждевременном созревании говорят в том случае, когда УЗИ-признаки очередной стадии зрелости определяются раньше существующего гестационного срока. Акушеры-гинекологи выделяют 4 степени созревания детского места:
Созревание считается преждевременным, если признаки первой степени зрелости появляются до 27 недели гестации, второй степени — до 32 недели, третьей — до 36 недели. Подобная динамика развития свидетельствует о высокой вероятности возникновения функциональной недостаточности органа и декомпенсации адаптивных возможностей комплекса «мать-плод».
Симптомы преждевременного созревания плаценты
Изменения, происходящие при раннем старении в плацентарной ткани, клинически не определяются и могут быть обнаружены только инструментально. При отсутствии острых заболеваний, явного обострения хронических болезней или признаков осложнения беременности пациентка обычно не предъявляет каких-либо жалоб. В остальных случаях превалирует симптоматика основной патологии. При значительной плацентарной недостаточности, вызванной преждевременным созреванием тканей плаценты, возможно изменение двигательной активности плода — учащение шевелений и увеличение их интенсивности. О более серьезных расстройствах свидетельствуют редкие шевеления ребенка вплоть до их полного прекращения.
Осложнения
Поскольку старение детского места сопряжено со снижением его функциональных возможностей, патология обычно сопровождается появлением или усилением признаков плацентарной недостаточности. По данным наблюдений, декомпенсация нарушений в системе «плацента-плод» в 64% случаев вызвана именно преждевременным созреванием органа. Ретроспективные исследования свидетельствуют, что появление признаков ПСП на 22-26 неделях беременности практически всегда ассоциировано с выраженной задержкой развития плода и внутриутробной гипоксией в начале III триместра. В крайних случаях патология приводит к антенатальной гибели ребенка. При раннем начале дистрофических и склеротических процессов чаще наблюдаются преждевременная отслойка плаценты, досрочное излитие околоплодных вод и преждевременные роды.
Диагностика
Обнаружение при УЗИ-скрининге изменений, типичных для преждевременного созревания плаценты, является основанием для выполнения комплексной оценки состояния фетоплацентарной системы с последующим тщательным мониторингом беременности. Основные мероприятия направлены на выявление структурных изменений и оценку функциональных возможностей органа. Наиболее ценными в диагностическом плане являются:
С учетом высокого риска развития фетоплацентарной недостаточности необходимо обеспечить контроль роста ребенка при помощи фетометрии, КТГ, фонокардиографии плода. Поскольку преждевременные дистрофические изменения плаценты обычно является вторичными и провоцируется другими расстройствами, важно определить основную патологию. С этой целью рекомендована лабораторная диагностика инфекционных процессов — исследование мазка, микробиологический анализ посева на питательные среды, РИФ, ИФА, ПЦР, TORCH-комплекс, консультации смежных специалистов — уролога, эндокринолога, терапевта, кардиолога, инфекциониста, дерматолога, ревматолога, иммунолога, гематолога и др. Дифференциальная диагностика проводится с инфарктами детского места, кальцинатами, его гиперплазией и новообразованиями (хориоангиомой, пузырным заносом).
Лечение преждевременного созревания плаценты
Основными врачебными задачами при ведении беременной с ПСП являются коррекция расстройств, вызвавших патологию, нормализация кровообращения в маточно-плацентарной системе, выбор оптимального способа и времени родоразрешения. Тактика ведения пациентки на дородовом этапе определяется сроком, на котором было диагностировано преждевременное старение:
Независимо от сроков выявления преждевременного созревания ткани плаценты акушер-гинеколог или профильный специалист активно лечат основное генитальное или экстрагенитальное заболевание с использованием антибиотиков, гормонотерапии, иммуннокорректоров, сердечно-сосудистых и других медикаментозных средств. Параллельно с коррекцией ведущего расстройства назначают препараты для улучшения кровоснабжения плода — сосудорасширяющие препараты, антиагреганты, аминокислотные комплексы, эссенциальные фосфолипиды. Лекарственная терапия дополняется немедикаментозными методами — рациональной двигательной активностью, коррекцией диеты, нормализацией режима сна и отдыха.
Прогноз и профилактика
Созревание плаценты: позднее, преждевременное
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Созревание плаценты – это один из важных этапов развития здорового ребенка в дальнейшем, так как плацента обеспечивает жизнедеятельность вашего малыша. Необходимо понимать, как плацента созревает в нормальных условиях, и какие ее функции при этом, чтобы знать, какие могут быть патологические изменения и их признаки.
Для чего нужна плацента?
Функция плаценты человека представляет интерес, как с научной, так и с клинической точки зрения. Исследование плаценты человека очень сложно, поскольку методология несет в себе неприемлемые риски, как для матери, так и для плода.
Плацента играет жизненно важную роль во всех триместрах беременности и гарантирует, что ваш ребенок будет развиваться безопасно. Она выполняет множество функций, таких как:
Маточно-плацентарная циркуляция – это система с низким сопротивлением для материнского организма. Маточный артериальный кровоток в небеременном состоянии составляет в среднем от 1% до 2% от сердечного выброса у матери. Во время беременности маточный кровоток резко возрастает до тех пор, пока он не вырастет до 17% материнского сердечного выброса.
Плацентарное кровообращение плода получает примерно две трети от общего сердечного выброса плода. Этот высокий расход является важным при транспортировке кислорода и питательных веществ от матери к плоду и поддерживается рядом анатомических различий в циркуляции плода. Поскольку у легких плода нет какой-либо функции дыхания, в этом органе поддерживается высокое сосудистое сопротивление за счет механических эффектов нерасширенных альвеол на стенках сосуда и сосудосуживающего эффекта низкого кислородного напряжения, которое преобладает в фетальной крови. Эти два фактора объединяются, чтобы шунтировать приблизительно две трети выхода правого желудочка от легких к системной циркуляции через артериальный проток.
Это одна из самых важных функций плаценты.
Нормальное созревание плаценты
Плацента – это самый быстрорастущий орган человеческого тела. Плацента растет от одной клетки до приблизительно 5 × 10 в 10-ой степени клеток за 38 недель. Имплантация оплодотворенной яйцеклетки происходит на седьмой-десятый день после зачатия. Слой клеток, образующих поверхность зародыша, развивается в хорионическую мембрану, а клетки цитотрофобласта происходят из нее. Клетки трофобласта представляют собой многоядерные агрегаты клеток цитотрофобласта и постоянно формируются из них. Эти клетки, плюс ворсинки, являются характерными и уникальными особенностями будущей человеческой плаценты.
Венозные пазухи внутри эндометрия очень рано проникают в клетки трофобласта. В течение нескольких дней развиваются лакуны, окруженные синцитиальными клетками и наполненные материнской венозной кровью и тканевой жидкостью. Материнские спиральные артериолы разрушаются на 14-й или 15-й день, а материнская артериальная кровь входит в развивающееся пространство. Фетальные сосуды формируются in situ внутри мезенхимных сердечников, и полученные ворсинки называются третичными ворсинами. Примерно на 17-й день после зачатия функционируют как эмбриональные, так и материнские кровеносные сосуды, и устанавливается истинное плацентарное кровообращение. Это лежит в основе формирования будущей плаценты.
Фетальная и материнская васкуляризация плаценты завершена к 17-20-му дню, а зародышевые эритроциты плода можно обнаружить внутри сосудов плода после 21-го дня после зачатия. Плацента продолжает расти по толщине и окружности до конца четвертого месяца. Увеличение толщины плаценты является следствием роста длины и размера ворсинок с сопровождающим расширением межпозвоночного пространства. После четвертого месяца заметного увеличения толщины нет, но рост по окружности продолжается на протяжении большей части беременности.
Плацента человека – это гемохроническая плацента, что означает, что материнская кровь находится в непосредственном контакте с эмбриональным трофобластом. Материнская кровь свободно циркулирует в пространстве. Функциональной единицей плаценты можно считать ворсинку, именно здесь на молекулярном уровне происходит обмен веществ между матерью и плодом. Поэтому в основе правильного развития и созревания плаценты лежит развитие ворсинок плаценты.
В ранней плацентации каждая ворсинка плаценты проходит через аналогичную начальную программу развития. В поздней плацентации ворсинки морфологически дифференцируются в ограниченный диапазон функциональных изменений ворсинок, отражающих их специализацию. Основной первоначальный вклад состоит из оболочки трофобласта, которая окружает зародыш, а затем путем развития внеэмбриональной мезодермы и дифференциации кровеносных сосудов выполняет свою функцию.
Существуют три основных типа трофобластных клеток: ворсистые цитотрофобласты, экстравильные цитотрофобласты и синцитиотрофобласты, которые образуются путем слияния ворсистых цитотрофобластов.
Слой синцитиотрофобласта образует эпителиальное покрытие всего ворсистого дерева. Эти клетки являются многоядерными, терминально-дифференцированный синцитий, образованный слиянием клеток предшественников цитотрофобластов. Дифференциация регулируется хорионическим гонадотропином, и слияние клеток цитотрофобласта продолжается во время развития плаценты.
Клеточные части, полученные из синцитиотрофобластов (апоптических ядер и микрочастиц), могут быть сброшены в материнскую кровь.
Мезенхимальные ворсинки непрерывно формируются из трофобластических на протяжении всей беременности и считаются основой роста и дифференциации ворсистых деревьев. Они лягут в основу функциональной единицы будущей плаценты.
Вначале образуются первичные ворсинки. Так на второй неделе развития плаценты происходит первый этап развития хорионических ворсинок, трофобластических оболочечных клеток (синцитотрофобласты и цитотрофобласты), которые образуют пальцеобразные расширения в материнскую децидую.
Вторичные ворсинки развиваются на третьей неделе – это вторая стадия развития хорионической ворсинки. При этом внеэмбриональная мезодерма превращается в ворсинки и покрывает всю поверхность хорионического мешка.
В первых двух триместрах третичные ворсинки являются предшественниками незрелых промежуточных ворсинок, тогда как в последнем триместре мезенхимальные ворсинки превращаются в зрелые промежуточные ворсинки. Незрелые промежуточные ворсинки, образованные во время первых двух триместров, являются ступенями развития по отношению к стволовым ворсинам.
Зрелые промежуточные ворсинки развиваются в течение последнего триместра, производят многочисленные терминальные ворсинки. Терминальные ворсинки не являются активными выростами, вызванными пролиферацией трофобласта, а скорее пассивными выпячиваниями, вызванными капиллярным скручиванием из-за чрезмерного продольного роста капилляров плода в зрелых промежуточных ворсинах.
Развитие плаценты соответствует сроку гестации. На 4-5 неделе формируется вначале сложная сеть шнуров и сосудов с избыточными соединениями. Эта сеть содержит в основном шнуры, уже соединенные вместе. Сосуды и шнуры соединены друг с другом без перерывов.
На 6-7 неделе ворсинки, в которых преобладает капиллярная сеть сосудов и шнуров, создают основу ворсинки.
На 8-9 неделе ворсинки имеют два крупных централизованных сосуда, которые окружены и подключены к периферийной капиллярной сети. Капиллярная сеть содержит сосуды с просветом в тесном контакте с перекрывающимся трофоблатическим слоем. Это обеспечивает развитие в дальнейшем сосудистой сети плаценты.
Сроки созревания плаценты начинаются от самого первого момента развития первых ворсинок и длятся не менее, чем тридцать недель.
Норма созревания плаценты имеет последовательные стадии на макроскопическом уровне. Знание и различие таких стадий очень важно для оценки состояния плода и функционального развития самой плаценты. Степени созревания плаценты по неделям различают следующие:
0(нулевая) степень характеризуется образованием четкой правильной структуры, при которой полностью сформированы все дольки плаценты. При этом каждая ворсинка достигла окончательной степени роста, она имеет вес клетки и сосуды, необходимые для газообмена. Такая степень характерна для полного завершения формирования плаценты, и она в норме должна быть на тридцатой неделе беременности. Такая плацента на таком сроке может обеспечить все функции и потребности младенца на данном сроке гестации.
Преждевременное созревание плаценты
Преждевременное созревание плаценты — состояние, которое характеризуется угасанием функциональной активности плацентарной ткани раньше срока. В норме плацента обеспечивает ребенка всеми необходимыми питательными веществами и кислородом на протяжении беременности. Однако при преждевременном созревании (старении) детского места этого не происходит в должном объеме, и плод начинает ощущать нехватку соответствующих биокомпонентов. Результатом подобных изменений может стать нарушение функции внутренних органов и систем ребенка.
Записаться на прием
Причины преждевременного созревания плаценты
Плацента — орган, который во время вынашивания ребенка в утробе проходит несколько природных стадий развития. Постепенное исчерпывание ресурсов детского места — нормальное явление. Но если этот процесс прогрессирует слишком быстро, акушеры говорят о преждевременном старении плаценты.
Возможные причины преждевременного старения плаценты:
колебания массы тела женщины (гипотрофия или выраженное ожирение);
наличие хронических эндокринных или соматических заболеваний (диабет, неконтролируемая артериальная гипертензия, патология щитовидной железы);
хирургическое прерывание беременности (аборт) в анамнезе;
травмы, сопровождающиеся нарушением целостности стенок матки, в т.ч. операции на матке;
прием алкоголя, курение или употребление наркотиков во время беременности;
негативное воздействие факторов внешней среды, бытовой химии;
различные вирусные и бактериальные заболевания, возникшие в период вынашивания ребенка;
тяжелое течение токсикоза;
резус-конфликт между материнским и детским организмом.
На фоне воздействия указанных факторов нарушается нормальная функция плаценты. Детское место работает с чрезмерной нагрузкой, которая со временем приводит к декомпенсации, что и является непосредственной предпосылкой раннего старения.
Классификация
Классификация старения плаценты основывается на степенях зрелости соответствующего органа. Детское место формируется из хориона. Этот процесс заканчивается к 15-16-й неделе беременности. Но полноценно функционировать плацента начинает к 18-20-й неделе. В акушерстве выделяют 4 этапа развития детского места:
0 степень — сохраняется до 29-30-й недели;
1 степень — до 30-32-й;
2 степень — до 32-36-й;
3 степень — с 37-й по 40-ю неделю.
Установить степень зрелости органа можно с помощью ультразвуковой диагностики. Поэтому очень важно соблюдать график проведения УЗИ при беременности. Если отмечается слишком ранний переход одной степени в другую, тогда можно говорить о преждевременном созревании плаценты. Сделать качественное УЗИ при беременности в Москве можно в центре «Бест Клиник». Опытные врачи проводят полноценный патронаж будущих мам. При необходимости подбирается оптимальное лечение, которое позволяет выносить и родить здорового малыша, а также предотвратить развитие осложнений.
Патогенез
Второе плановое УЗИ при беременности (20-24-я неделя) в большинстве случаев не является показательным для диагностики соответствующей проблемы. Впервые выявить раннее созревание органа удается преимущественно в сроке 27-28 недель, когда степень развития детского места меняется с 0 на 1.
В норме структура плаценты однородна, без волнистостей. На первой стадии зрелости тело органа становится толще. При УЗИ видны зоны гиперэхогенности. Возникают первые неровности на хориальной пластине.
При воздействии негативных факторов происходит преждевременный переход плаценты во вторую степень зрелости. Увеличивается количество зон гиперэхогенности, появляются мелкие включения, неровности на хориальной пластине углубляются.
Третья степень характеризуется долевым строением плаценты, кровоток по сосудам к плоду снижается, могут формироваться кальцинаты в паренхиме органа. Описанные изменения можно диагностировать, когда делают третье УЗИ при беременности (32-34 неделя).
Симптомы преждевременного созревания плаценты
Специфических симптомов преждевременного созревания детского места со стороны будущей матери не существует. Женщина клинически никак не ощущает слишком быстрого старения плаценты, чего нельзя сказать о ребенке.
Из-за снижения поступления кислорода и питательных веществ в организм малыша, меняется функциональная активность его внутренних структур.
чрезмерная подвижность ребенка в утробе или ее резкое снижение, которое является более неблагоприятным прогностическим признаком;
ускорение частоты сердцебиения малыша, которое при прогрессирования патологии состояния замедляется.
Третье плановое УЗИ при беременности часто становится первым обследованием, которое демонстрирует наличие возможной проблемы. Для подбора адекватного лечения требуется дальнейшая диагностика с применением кардиотокографа и ультразвукового аппарата. Оценка качества кровотока по сосудам от матери к ребенку проводится, когда делают Доплер УЗИ при беременности. Методика позволяет визуализировать движение крови с установлением адекватности соответствующего процесса.
Профилактика
Для того чтобы УЗИ в третьем триместре беременности не продемонстрировало раннее старение плаценты, нужно заняться профилактикой проблемы. Для этого стоит минимизировать негативное воздействие указанных причинных факторов.
Дополнительно рекомендуется полноценно питаться, чаще отдыхать и регулярно посещать акушера-гинеколога. В «Бест Клиник» будущим мамам предлагается полный комплекс услуг по ведению беременности и успешному родоразрешению.
Как лечат преждевременное созревание плаценты?
Лечение преждевременного созревания плаценты проводится индивидуально в зависимости от особенностей каждого клинического случая. Для подбора оптимальной терапии стоит записаться на консультацию к врачам многопрофильного центра «Бест Клиник».
Созревание плаценты: позднее, преждевременное
Медицинский эксперт статьи
Созревание плаценты – это один из важных этапов развития здорового ребенка в дальнейшем, так как плацента обеспечивает жизнедеятельность вашего малыша. Необходимо понимать, как плацента созревает в нормальных условиях, и какие ее функции при этом, чтобы знать, какие могут быть патологические изменения и их признаки.
Для чего нужна плацента?
Функция плаценты человека представляет интерес, как с научной, так и с клинической точки зрения. Исследование плаценты человека очень сложно, поскольку методология несет в себе неприемлемые риски, как для матери, так и для плода.
Плацента играет жизненно важную роль во всех триместрах беременности и гарантирует, что ваш ребенок будет развиваться безопасно. Она выполняет множество функций, таких как:
Маточно-плацентарная циркуляция – это система с низким сопротивлением для материнского организма. Маточный артериальный кровоток в небеременном состоянии составляет в среднем от 1% до 2% от сердечного выброса у матери. Во время беременности маточный кровоток резко возрастает до тех пор, пока он не вырастет до 17% материнского сердечного выброса.
Плацентарное кровообращение плода получает примерно две трети от общего сердечного выброса плода. Этот высокий расход является важным при транспортировке кислорода и питательных веществ от матери к плоду и поддерживается рядом анатомических различий в циркуляции плода. Поскольку у легких плода нет какой-либо функции дыхания, в этом органе поддерживается высокое сосудистое сопротивление за счет механических эффектов нерасширенных альвеол на стенках сосуда и сосудосуживающего эффекта низкого кислородного напряжения, которое преобладает в фетальной крови. Эти два фактора объединяются, чтобы шунтировать приблизительно две трети выхода правого желудочка от легких к системной циркуляции через артериальный проток.
Это одна из самых важных функций плаценты.
Нормальное созревание плаценты
Плацента – это самый быстрорастущий орган человеческого тела. Плацента растет от одной клетки до приблизительно 5 × 10 в 10-ой степени клеток за 38 недель. Имплантация оплодотворенной яйцеклетки происходит на седьмой-десятый день после зачатия. Слой клеток, образующих поверхность зародыша, развивается в хорионическую мембрану, а клетки цитотрофобласта происходят из нее. Клетки трофобласта представляют собой многоядерные агрегаты клеток цитотрофобласта и постоянно формируются из них. Эти клетки, плюс ворсинки, являются характерными и уникальными особенностями будущей человеческой плаценты.
Венозные пазухи внутри эндометрия очень рано проникают в клетки трофобласта. В течение нескольких дней развиваются лакуны, окруженные синцитиальными клетками и наполненные материнской венозной кровью и тканевой жидкостью. Материнские спиральные артериолы разрушаются на 14-й или 15-й день, а материнская артериальная кровь входит в развивающееся пространство. Фетальные сосуды формируются in situ внутри мезенхимных сердечников, и полученные ворсинки называются третичными ворсинами. Примерно на 17-й день после зачатия функционируют как эмбриональные, так и материнские кровеносные сосуды, и устанавливается истинное плацентарное кровообращение. Это лежит в основе формирования будущей плаценты.
Фетальная и материнская васкуляризация плаценты завершена к 17-20-му дню, а зародышевые эритроциты плода можно обнаружить внутри сосудов плода после 21-го дня после зачатия. Плацента продолжает расти по толщине и окружности до конца четвертого месяца. Увеличение толщины плаценты является следствием роста длины и размера ворсинок с сопровождающим расширением межпозвоночного пространства. После четвертого месяца заметного увеличения толщины нет, но рост по окружности продолжается на протяжении большей части беременности.
Плацента человека – это гемохроническая плацента, что означает, что материнская кровь находится в непосредственном контакте с эмбриональным трофобластом. Материнская кровь свободно циркулирует в пространстве. Функциональной единицей плаценты можно считать ворсинку, именно здесь на молекулярном уровне происходит обмен веществ между матерью и плодом. Поэтому в основе правильного развития и созревания плаценты лежит развитие ворсинок плаценты.
В ранней плацентации каждая ворсинка плаценты проходит через аналогичную начальную программу развития. В поздней плацентации ворсинки морфологически дифференцируются в ограниченный диапазон функциональных изменений ворсинок, отражающих их специализацию. Основной первоначальный вклад состоит из оболочки трофобласта, которая окружает зародыш, а затем путем развития внеэмбриональной мезодермы и дифференциации кровеносных сосудов выполняет свою функцию.
Существуют три основных типа трофобластных клеток: ворсистые цитотрофобласты, экстравильные цитотрофобласты и синцитиотрофобласты, которые образуются путем слияния ворсистых цитотрофобластов.
Слой синцитиотрофобласта образует эпителиальное покрытие всего ворсистого дерева. Эти клетки являются многоядерными, терминально-дифференцированный синцитий, образованный слиянием клеток предшественников цитотрофобластов. Дифференциация регулируется хорионическим гонадотропином, и слияние клеток цитотрофобласта продолжается во время развития плаценты.
Клеточные части, полученные из синцитиотрофобластов (апоптических ядер и микрочастиц), могут быть сброшены в материнскую кровь.
Мезенхимальные ворсинки непрерывно формируются из трофобластических на протяжении всей беременности и считаются основой роста и дифференциации ворсистых деревьев. Они лягут в основу функциональной единицы будущей плаценты.
Вначале образуются первичные ворсинки. Так на второй неделе развития плаценты происходит первый этап развития хорионических ворсинок, трофобластических оболочечных клеток (синцитотрофобласты и цитотрофобласты), которые образуют пальцеобразные расширения в материнскую децидую.
Вторичные ворсинки развиваются на третьей неделе – это вторая стадия развития хорионической ворсинки. При этом внеэмбриональная мезодерма превращается в ворсинки и покрывает всю поверхность хорионического мешка.
В первых двух триместрах третичные ворсинки являются предшественниками незрелых промежуточных ворсинок, тогда как в последнем триместре мезенхимальные ворсинки превращаются в зрелые промежуточные ворсинки. Незрелые промежуточные ворсинки, образованные во время первых двух триместров, являются ступенями развития по отношению к стволовым ворсинам.
Зрелые промежуточные ворсинки развиваются в течение последнего триместра, производят многочисленные терминальные ворсинки. Терминальные ворсинки не являются активными выростами, вызванными пролиферацией трофобласта, а скорее пассивными выпячиваниями, вызванными капиллярным скручиванием из-за чрезмерного продольного роста капилляров плода в зрелых промежуточных ворсинах.
Развитие плаценты соответствует сроку гестации. На 4-5 неделе формируется вначале сложная сеть шнуров и сосудов с избыточными соединениями. Эта сеть содержит в основном шнуры, уже соединенные вместе. Сосуды и шнуры соединены друг с другом без перерывов.
На 6-7 неделе ворсинки, в которых преобладает капиллярная сеть сосудов и шнуров, создают основу ворсинки.
На 8-9 неделе ворсинки имеют два крупных централизованных сосуда, которые окружены и подключены к периферийной капиллярной сети. Капиллярная сеть содержит сосуды с просветом в тесном контакте с перекрывающимся трофоблатическим слоем. Это обеспечивает развитие в дальнейшем сосудистой сети плаценты.
Сроки созревания плаценты начинаются от самого первого момента развития первых ворсинок и длятся не менее, чем тридцать недель.
Норма созревания плаценты имеет последовательные стадии на макроскопическом уровне. Знание и различие таких стадий очень важно для оценки состояния плода и функционального развития самой плаценты. Степени созревания плаценты по неделям различают следующие:
0(нулевая) степень характеризуется образованием четкой правильной структуры, при которой полностью сформированы все дольки плаценты. При этом каждая ворсинка достигла окончательной степени роста, она имеет вес клетки и сосуды, необходимые для газообмена. Такая степень характерна для полного завершения формирования плаценты, и она в норме должна быть на тридцатой неделе беременности. Такая плацента на таком сроке может обеспечить все функции и потребности младенца на данном сроке гестации.