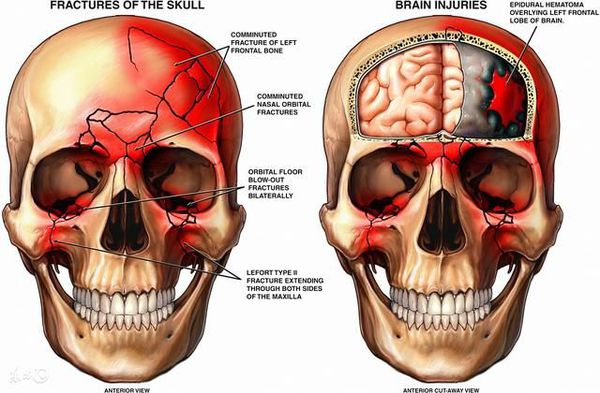
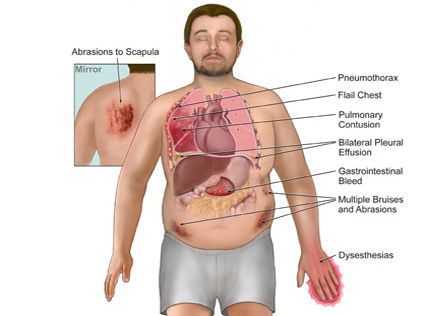
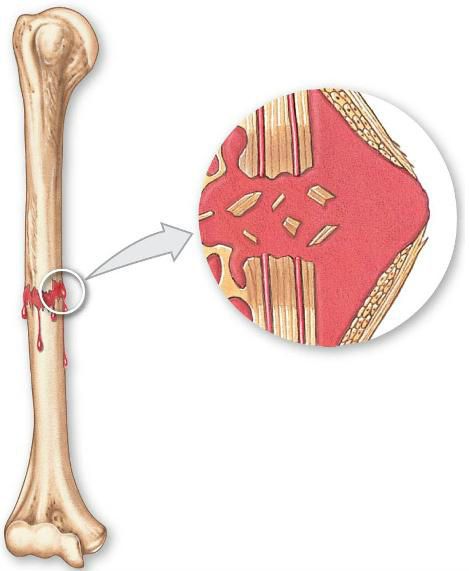
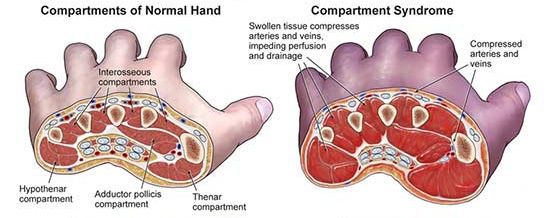
Что относится к механическим осложнениям
Травмы
Классификация травм и подбор ЛС для их лечения
Текст:
Роза Исмаиловна Ягудина, д. ф. н., проф., зав. кафедрой организации лекарственного обеспечения и фармакоэкономики и зав. лабораторией фармакоэкономических исследований Первого МГМУ им. И. М. Сеченова.
Евгения Евгеньевна Аринина, к. м. н., ведущий научный сотрудник лаборатории фармакоэкономических исследований Первого МГМУ им. И. М. Сеченова.
В настоящее время травматизм, особенно когда начинается весенний гололед, является одной из основных причин нетрудоспособности, инвалидности и смертности, в связи с чем имеет большое социально-экономическое значение.
Травмы сопровождают человека всю жизнь. Среди всего количества выездов бригад СМП почти 30% связаны с несчастными случаями. Уровень травматизма в Российской Федерации составляет 8730,3 случая на 100 тыс. взрослого населения, то есть ежегодно на 100 человек приходится в среднем около 9 травм.
Классификации и виды травм
Термин травма (от греч. trаuma — рана) обозначает нарушение целостности тканей и органов в результате воздействия факторов внешней среды.
Существует несколько классификаций травм. Одна из них делит травмы по времени их возникновения на острые и хронические.
По виду повреждающего момента все травмы можно разделить на:
Отдельно выделяют обстоятельства получения травмы:
Также травмы могут разделяться по объему поражения:
Любая травма сопровождается кровотечением или отеком с развитием местного воспаления и с возможным последующим некрозом тканей. Тяжелые и множественные травмы, как правило, сопровождаются травматическим шоком и очень опасны для жизни.
Топ-лист травм
Самыми распространенными в мире являются следующие виды механических травм: ушиб, растяжение, вывих, разрыв связок, мышц и сухожилий, а также перелом кости. Среди них лидирующую позицию, бесспорно, занимает ушиб: ни один человек не может утверждать, что ни разу в жизни не получал такую травму.
Ушибы: отличительные особенности и лечение
Ушиб – это закрытое механическое повреждение тканей и органов тела без видимого нарушения наружных покровов, возникающее при ударе тупым предметом с относительно малой кинетической энергией или со значительной ударной поверхностью. Ушиб иногда сопутствует другим повреждениям (перелому и др.).
Как правило, ушиб сопровождается разрывом мелких сосудов с последующим кровоизлиянием, развивающимся вследствие нарушения целостности подкожной клетчатки. Клиническая картина ушиба зависит от механизма травмы, силы и места приложения травмирующего агента, возраста и состояния пострадавшего. Чаще всего встречаются наружные ушибы незащищенных участков тела – головы, конечностей (особенно у детей).
Ушиб поверхностных мягких тканей всегда сопровождается отеком места повреждения в результате пропитывания кожи лимфой, кровью и развивающимся местным асептическим воспалением. Величина отека зависит от степени выраженности нарушения подкожной клетчатки в месте ушиба. В области свода черепа слой клетчатки незначительный, в связи с чем отек здесь обычно небольшой, а на лице даже при относительно слабом ушибе развивается массивный отек.
Ушиб, как правило, сопровождается болевым синдромом различной интенсивности. Так, при ушибах крупных нервов и их окончаний боль всегда резкая, простреливающая. Сама гематома может развиваться на месте ушиба как через несколько минут, так и через несколько часов и даже суток, что определяется глубиной травмы. Цвет гематомы зависит от давности травмы: свежая имеет багрово-синюшный цвет, через 3–4 дня она становится сине-желтой, а на 5–6-е сутки – желтой. Ушибы туловища и конечностей (плечо, бедро) сопровождаются напряженными гематомами, распирающими болями, иногда с поверхностным онемением. При ушибе сустава наблюдается выраженный отек, иногда развивается гемартроз. Значительное скопление крови или синовиальной жидкости в суставе является показанием для пункции.
При легком ушибе мелкие кровоизлияния и отек рассасываются самостоятельно в течение нескольких дней. Степень ушибов головного и спинного мозга должна оцениваться неврологом или нейрохирургом.
Разрывы и растяжения
Растяжение и разрыв – закрытое повреждение сумочно‑связочного аппарата сустава без нарушения его анатомической непрерывности, касающееся всех эластичных структур тела человека. Выделяют растяжение связок сустава, мышц и сухожилий. Как правило, само растяжение возникает в результате движений, не свойственных данному суставу или превышающих их по силе и направлению и сопровождается временным расхождением суставных поверхностей за пределы их физиологической нормы, превышающим допустимую эластичность и прочность тканей. Чаще всего травмируются связки коленного и голеностопного суставов, реже — локтевого, плечевого и ключично-акромиального суставов.
Клиническая картина растяжения – резкая боль в момент травмы, увеличение объема сустава (кровоизлияние в параартикулярные ткани), нарушение функции сустава. Растяжение, как и ушиб, может сопровождаться гемартрозом. При физикальном обследовании выявляют резкую болезненность поврежденной связки, иногда – нефизиологичную подвижность сустава. В некоторых случаях сразу после растяжения сустав или конечность еще функционируют, но через некоторое время появляется интенсивная постоянная боль, ограничивающая подвижность.
Выделяют 3 степени растяжения связок:
I – простое растяжение связок без анатомического повреждения коллагеновых волокон, с умеренной болезненностью и небольшим отеком мягких тканей.
II – частичный разрыв связки, с выраженной болезненностью, быстрым кровоизлиянием в мягкие ткани, гемартрозом, отеком и нарушением функции сустава.
III – полный разрыв связки, с очень сильной болью (иногда с треском в момент получения травмы), кровоизлиянием в окружающую сустав клетчатку, гемартрозом, ярко выраженным отеком, резким нарушением функции сустава с изменением оси конечности.
Вывих сустава: лечение и признаки
Вывих – это стойкое смещение суставных концов костей за пределы их нормальной подвижности, часто сопровождающееся разрывом капсулы, связок и выходом суставного конца кости из суставной сумки. Вывихи могут быть приобретенными (травматические, привычные и др.) и врожденными. По степени смещения одной суставной поверхности по отношению к другой выделяют полные и неполные вывихи, или подвывихи, – сохранение частичного соприкосновения суставных поверхностей. Травматические вывихи, в свою очередь, делятся на свежие (до трех дней), несвежие (до трех недель) и застарелые (более трех недель).
Вывихи, как правило, сопровождаются повреждениями мышц: разрывами целых мышц или отдельных мышечных волокон, растяжением одних и расслаблением других с резким нарушением мышечного синергизма. Также возможны внесуставные переломы.
В момент вывиха обычно раздается характерный звук, напоминающий хлопок. При физикальном осмотре отмечается припухлость, резкая боль, деформация конечности, ее неестественное положение, затруднение и ограничение движения в суставе и конечности. Сопутствующая бледность и онемение свидетельствуют о повреждении нервов и сосудов. При пальпации определяют место и степень смещения суставного конца кости и характерный признак сопротивления (после прекращения физического воздействия на конечность она занимает исходное положение).
После устранения вывиха конечность фиксируют в среднефизиологическом положении. Это благоприятствует покою мышц, постепенному восстановлению их тонуса, заживлению капсулы. Продолжительность фиксации сустава зависит от его анатомо‑физиологических особенностей. Функциональное лечение вывихов начинают с иммобилизации с последующим проведением реабилитационных мероприятий.
NB! Заниматься вправлением вывиха без специалиста не рекомендуется!
Переломы костей: лечение и симптомы
Перелом – нарушение целостности кости при внезапном воздействии силы, превосходящей упругость костной ткани и приложенной как непосредственно в месте повреждения, так и вдали от него. При переломах практически всегда возникает повреждение прилегающих к кости мышечных волокон, окружающих сосудов, нервов. При нарушении целости кожи под воздействием травмирующего предмета или острого обломка кости образуется открытый перелом. Если целость кожи не нарушена, то перелом называют закрытым. Наиболее частыми являются переломы длинных костей конечностей (плеча, предплечья, бедра, голени). Основные признаки перелома – хруст костей в момент травмы, быстро развивающаяся опухоль на месте повреждения, неестественная деформация поврежденного места, болезненные ощущения при осторожном ощупывании, невозможность движения поврежденной конечности. Однако окончательный диагноз обычно устанавливают только после рентгенографических исследований, поэтому главной задачей при переломах является предотвращение ухудшения самочувствия пострадавшего до момента оказания ему медицинской помощи.
NB! В отличие от ушиба, при переломе функция конечности нарушается в момент травмы (исключение составляют неполные переломы – трещины).
Первая помощь при переломах заключается в транспортной (временной) иммобилизации места повреждения. Основной вид транспортной иммобилизации конечностей – шинирование (шины Крамера, Дитерихса, шина медицинская пневматическая). Стандартные транспортные шины могут быть как сложной конструкции, так и простой – сделанные из проволоки или фанеры, но фабричного изготовления (их применяют исключительно медработники – персонал машины скорой помощи и др.).
В случаях доврачебной помощи можно использовать импровизированные шины – из фанеры, твердого картона, отрезков тонких досок, палок, пучков прутьев и т. п. При отсутствии подходящих подручных средств поврежденную руку можно фиксировать к туловищу косынкой или краем одежды (рубашкой, полой пиджака), а ногу прибинтовать к здоровой ноге. Также необходимо производить фиксацию не менее двух суставов, расположенных выше и ниже поврежденной области, – для полного исключения подвижности поврежденного участка. Транспортная иммобилизация обездвиживает сломанную кость или вывихнутый сустав, уменьшает боль и предотвращает дальнейшее развитие травмы, поэтому ее необходимо производить как можно раньше. Иногда шины накладывают поверх одежды и обуви. Если нет бинтов, то шину можно фиксировать лентой, галстуком или любым эластичным материалом: главное – повязка не должна быть слишком тугой и препятствовать кровообращению. В холодное время года, в целях предупреждения резкого охлаждения или отморожения, конечность с наложенной шиной накрывают теплыми вещами.
При наличии открытой раны при переломе сначала накладывается асептическая повязка, и только после этого осуществляется иммобилизация. Также целесообразно прикладывать холод к области раны и всего пораженного сегмента. Давящую повязку пострадавшему с открытым переломом должны накладывать 2 человека – один из них фиксирует поврежденную конечность, осуществляя ее тягу по оси, а другой закрепляет повязку (обязательно на обнаженное тело). Поверх стерильной или лекарственной салфетки на кровоточащую рану помещают несколько сложенных стерильных салфеток или стерильный свернутый бинт, с помощью которого придавливают кровоточащие ткани. Каждый тур бинта накладывается с равномерным, достаточно большим усилием. Не допускается перетяжка конечности отдельными турами бинта (это может привести к нарушению кровообращения в ней). Чувство онемения, мурашки, синюшность пальцев – это признаки сдавления кровеносных сосудов, а также нарушения кровообращения. В этих случаях бинт разрезают или заменяют, а шину накладывают вновь. При длительном сдавлении развивается crush-syndrome, или «миоренальный синдром» (синдром длительного сдавления). В этом случае, помимо вышеописанных симптомов, появляется боль, затем развивается шок. Эти симптомы уменьшаются через 1–3 часа, но затем вновь усиливаются при освобождении конечности. Отдельно выделяют синдром позиционного сдавления, который развивается у людей длительно находящихся в одном и том же положении, при этом отдельные части тела сдавливаются своим же телом (при алкогольном, наркотическом отравлениях и т. д).
При открытом переломе также показано введение противостолбнячной сыворотки в соответствии с инструкцией. Хорошая транспортная иммобилизация препятствует увеличению смещения отломков, уменьшает болезненность при перевозке пострадавшего, и, следовательно, снижается возможность возникновения травматического шока, особенно при переломе бедра.
NB! При подозрении на перелом транспортировка пострадавшего даже на короткое расстояние без иммобилизации недопустима!
Симптомы при переломах
Повреждение позвоночника – боль в спине, ногах, деформация позвоночника, повышенная чувствительность в местах повреждения, онемение и паралич конечностей. Если нет никаких симптомов (при наличии явной травмы), то, скорее всего, пострадавший находится в шоке (возбуждение, учащение дыхания и пульса, рвота и потеря сознания). Компрессионные переломы тел позвонков возникают в основном при падении на ноги, ягодицы и при форсированном сгибании туловища. При падении вниз головой повреждаются шейные и верхнегрудные позвонки. При падении на ноги и ягодицы повреждаются преимущественно тела поясничных и нижнегрудных позвонков. Клинически компрессионные переломы проявляются постоянными болями в области повреждения, ограничением подвижности в позвоночнике, болезненностью при надавливании по оси позвоночника, напряжением мышц в месте повреждения с иррадиацией в живот, затруднением дыхания. Парезы, параличи и нарушение функции тазовых органов наблюдаются в основном при переломах тел позвонков со смещением.
NB! При подозрении на травму позвоночника пострадавшего нельзя перемещать самостоятельно (движение головы, шеи, спины может вызвать или усилить паралич и т. д.).
Черепно-мозговая травма – головная боль, шум в ушах, головокружение, тошнота, рвота, возможна потеря сознания и памяти. В таких случаях необходима экстренная специализированная медицинская помощь.
Перелом костей таза – боль в месте повреждения, умеренная припухлость и кровоподтек, появляющийся на второй день после травмы, положительный симптом «прилипшей пятки».
Лечение травм
Лечение всех видов травм имеет практически одинаковый алгоритм помощи. Прежде всего, это так называемая доврачебная помощь:
Специализированная медицинская помощь при травмах включает в себя: хирургическую обработку ран (если имеются), противостолбнячную вакцинацию, обезболивающую и антимикробную терапию, наложение гипсовой повязки, хирургическое вмешательство. Чаще других на различных этапах оказания помощи при травмах используется группа нестероидных противовоспалительных препаратов. В таблице 1 представлена классификация нестероидных противовоспалительных препаратов (НПВП) по МНН, применяющихся как системно, так и локально.
Таблица 1. Классификация НПВП по химической структуре
Кариес зубов
Кариес — самая распространенная стоматологическая проблема, которая в отсутствие лечения разрушает зубы. Чтобы этого не случилось, необходимо регулярно посещать стоматологическую клинику для профилактического осмотра.
Развитие кариеса идет с разной скоростью, в зависимости от внешних факторов, влияющих на пациента и внутренних факторов, которые зависят от организма. Способы борьбы с заболеванием зависят от источника проявления патологии и полости рта, оставленной без ухода.
Знакомый диагноз
Нас учат, как правильно чистить зубы еще с детского садика. Однако, более 90% людей столкнулись и еще столкнуться с этой проблемой.
Болезнь развивается бессимптомно на начальном этапе, затрагивая только поверхностные слои эмали, и постепенно проникает глубже, доходит до нервных окончаний и кровеносных сосудов. При нарастании процесса появляются тяжелый кариес зубов, который вызывает зубные боли и нарушение дентина.
Важно! В этом коварство болезни — пациент обращается в клинику, когда боль становится нестерпимой — что означает осложнения, пульпит и удаление нерва.
Как возникает кариес
В рекламе изображают кариозную болезнь, как некоторых бактерий, которые оседают на поверхности зуба и разрушают его. Это похоже на реальность.
Патогенные микроорганизмы, которые попадают извне или содержаться в естественной микрофлоре человека, начинают размножаться в благоприятной среде, где созданы все условия:
Добавим сюда активизацию процессов брожения углеводов после еды. Все это приводит к выработке большого количества органических кислот, которые воздействуют на зубную эмаль и являются причиной кариеса.
К основным обстоятельствам, которые приводят к возникновению кариозных разрушения, относят:
Твердый налет из бактерий
И если перечисленные выше проблемы можно решить, наладив питание и усовершенствовав гигиенические процедуры, то с палочкой стрептококка придется побороться.
Дело в том, что стрептококк присутствует в двух агрегатных состояниях: мягком — в таком случае его будет легко удалить обычной щеткой или зубной нитью, и твердом.
Твердое состояние возникает из-за увеличения количества бактерий, их минерализации, в результате чего появляется зубной камень, который не поддается удалению дома.
Поэтому неплохо проходить процедуру гигиенической профессиональной чистки в стоматологической клинике для профилактики кариеса.
Сбалансированное питание — всему голова
Можно использовать одно правило — не ешьте сладкое. Однако, вредоносные углеводы, которые приводят к брожению и выработке органических кислот, содержатся не только во «вкусненьком». Сюда относится любая выпечка (в том числе хлеб), добавленные сахара (например, в соусах и консервах), крахмалистые продукты (картофель, морковь, помидоры).
Но, это не означает, что нужно себя во всем ограничить, чтобы у кариеса не было не единого шанса. Достаточно добавлять в свой рацион подобные продукты умеренно, обязательно в противовес им употреблять цельнозерновые крупы и зеленые овощи, и фрукты.
К тому же, с возрастом, поверхность эмали истончается и становится более восприимчивой к тому, что мы едим каждый день.
Элементный состав организма
Фактор, который тесно связан с питанием. Если оно не сбалансировано, вероятнее всего организм будет недополучать микроэлементы, необходимые для корректного функционирования организма.
Например, кальций, фосфор и фтор — это микроэлементы, снижающие риск кариеса. Они содержаться в семечках, творожных продуктах, жирном сыре, красной консервированной фасоли и некоторых крупах.
Обратите внимание! Питание, обогащенное микроэлементами, не поможет, если есть генетическая предрасположенность к деминерализации, а также «авитаминоз» может наблюдаться в период беременности — когда плод «съедает» зубы матери, аккумулируя в себе кальций, необходимый для правильного развития костной системы. Но, это всего лишь означает, что в таких случаях нужно относится к своему питанию еще ответственнее.
Работа слюнных желез
Интересное влияние оказывает водный баланс в организме. Он влияет на полноценную работу слюнных желез, которые должны выделять достаточное количество секрета для удаления остатков пищи и предотвращения разложения бактерий.
Часто пересыхает во рту? Попробуйте увеличить количество потребляемой воды, либо проанализируйте рацион — возможно, в вашем меню слишком много сладкого или соленого. Скорректируйте это и позвольте вашей слюне сделать свое дело.
Генетика и патологии
Влияние оказывают любые сбои в естественном обмене веществ организма — сахарный диабет, заболевания желудочно-кишечного тракта (гастрит, язва) и гормональный дисбаланс.
В этих случаях даже при разнообразном питании полезные компоненты могут усваиваться недостаточно хорошо и все равно происходит витаминное голодание.
Каким бывает кариес
Диагностика кариеса подразумевает разделение болезни в зависимости от нескольких факторов: симптоматика, источник возникновения и так далее. Рассмотрим наиболее понятные для среднестатистического пациента без специального медицинского образования.
Области распространения
Здесь все достаточно понятно:
По течению и возникающим последствиям:
Стадии кариеса
Данная классификация наиболее часто встречается в лексиконе врачей-стоматологов, так как применяется при описании уровня развития кариозной болезни.
Расположим их в порядке нарастания сложности лечения и уровня последствий оперативного вмешательства:
Отдельно можно вынести вид, который отличается локализацией непосредственно на зубе. То есть процесс как правило начинается с пораженного края зуба, либо из центра.
Однако, если наблюдается присутствие зубного камня, который в свою очередь провоцирует кровоточивость десен, увеличение колонии патогенных бактерий и ускорение развития придесневого поражения, то возникает пришеечный кариес. Он располагается прямо у самой десны, где больше всего минерализованных остатков.
Методы диагностики
Вне зависимости от силы болевых ощущений, необходимо сразу обратиться к врачам при первом подозрений. Нужно выбрать стоматологическую клинику, где проведут полноценную диагностику и стадирование заболевания.
К основным способам определения уровня «запущенности» полости рта относятся:
Дополнительная информация. Узнайте у администратора или на доступных ресурсах в интернете, использует ли клиника микроскопы в работе — врач со специальными очками-микроскопами увидит больше мельчайших изменений в эмали, чем тот, который использует собственное зрение, каким бы острым оно не было.
Качественно осуществленная диагностика даст врачу понимание, как лечить кариес, чтобы избежать неприятных итогов невылеченной патологии, которая под пломбой поражает пульпу и приносит еще больше проблем.
Как избавиться от кариозной болезни
Вид терапии напрямую зависит от стадии заболевания.
При незначительном поражении проводится консервативное вмешательство без препарирования (сверления, разрезания десны или вмешательства в дентин и пульпу):
Минерализационный состав остановит распространение кариеса в случае, если все действия выполнены точно.
Традиционное сверло
Если патология превратилась в дырочки и при всех следующих ухудшениях прибегают к единственному способу лечения — механическое исключение пораженных участков с помощью бормашины или, по-простому, сверла.
Этот процесс считается оперативным вмешательством и при необходимости и низком болевом пороге лечение кариеса проводится с применением анестезирующих средств:
Если кариес перешел в пульпит, то это усложнит лечение зуба. Под обезболиванием необходимо будет удалить нерв и запломбировать каналы зуба инертным веществом. В противном случае воспаление пойдет дальше в кость, в челюсть, в кровь,что может привести к очень серьезным последствиям вплоть до удаления зуба и госпитализация.
Не стоит бояться процесса депульпирования. При достаточном внимании и уходе, зуб будет служить также, как и другие зубы с нервами. Главное, покрыть такой зуб коронкой.
Что такое травма сочетанная? Причины возникновения, диагностику и методы лечения разберем в статье доктора Николенко Виталия Александровича, травматолога со стажем в 11 лет.
Определение болезни. Причины заболевания
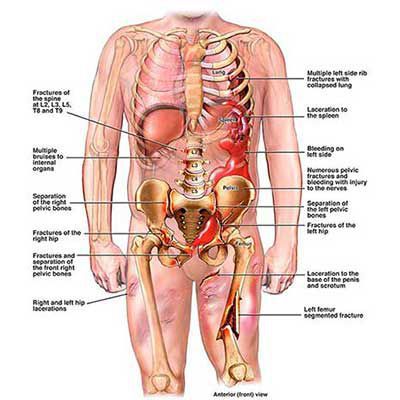
Под сочетанной травмой подразумевают одномоментное повреждение органов двух и более анатомических областей.
Для более точного определения сочетанной травмы важно понимать различия между изолированными и множественными травмами:
В контексте сочетанной травмы часто звучат термины:
Все эти состояние объединяет разительное отличие от изолированной травмы — множественность очагов повреждения.
Сочетанная травма включает и взаимно отягощает эффекты каждого из повреждений в своём составе. Как правило, одно из повреждений в случае сочетанной травмы — преобладающее по тяжести.
Множественность и единовременность повреждений вызывают особую реакцию организма, отличающуюся тяжестью травм, и высокий процент смертельных исходов. [2] Общепринятые травматологические принципы и подходы в лечении сочетанной травмы недостаточны.
Травма только отдельного сегмента протекает изолированно, ограничиваясь локальной болью в зоне повреждения, потерей (или нарушением) функции одной области. Это может почти не ограничивать пациента, оставляя возможность бытовой активности.
Сочетанная травма порождает травматическую болезнь — общую тяжёлую и стремительно развивающуюся реакцию организма. [3] Самостоятельных сил организма недостаточно для восстановления и заживления. Зачастую даже масштабные лечебные мероприятия в полном объёме не оказывают желаемого эффекта.
В ситуации с сочетанной травмой главное то, что прогноз травмы, как таковой, отходит на второй план. [4] Главный вопрос — удастся ли спасти пациента и сохранить жизнь.
Сочетанная травма характеризуется шоком — возможности организма поддерживать основные жизненные функции иссякают. Если риск смерти в остром периоде миновал, то далее сочетанная травма предсказуемо протекает неблагоприятно. Осложнения более вероятны, их количество значительное, сроки восстановления длительны. [5]
Сочетанная травма — результат высокоэнергетической травмы. Только приложение большой силы становится причиной множественных переломов и повреждений внутренних органов. Такими причинами чаще всего являются:
Не столько важна причина, сколько одномоментность повреждений.
Следует определять сочетанную травму, не углубляясь в формализм: тяжесть повреждений оценивается индивидуально. При этом хотя бы один из компонентов травмы является тяжёлым. В грамотной интерпретации ситуация, например, с переломом фаланги пальца стопы и скальпированной раной кисти, не будет расценена как сочетанная травма.
Симптомы сочетанной травмы
Сочетанная травма — собирательное понятие. Соответственно, симптоматика — обширная и многогранная.
Основные симптомы определяются механизмом травмы и преобладающим повреждением.
Часто симптомы наслаиваются друг на друга и маскируются, на первый план выходят более очевидные и наглядные травматические повреждения. [7]
Симптомы сочетанной травмы разделяются на:
К общим симптомам относятся любые проявления травматического шока:
Местные симптомы специфичны в зависимости от повреждённого сегмента.
Травме опорно-двигательного аппарата характерны признаки:
При черепно-мозговой травме:
При повреждениях грудной клетки:
При травме органов брюшной полости:
Каверзность ситуации заключается в том, что при внешнем отсутствии травм, ясном сознании и кажущемся благополучии состояния пациента скрытые повреждения в организме могут оказаться катастрофическими и продолжаться на момент осмотра.
Симптомы в случае сочетанной травмы могут развиваться ступенчато, что зависит от фазы травматического шока и характера травмы. Их оценка требует повторного (иногда многократного) осмотра врача с течением времени. [9]
Для сочетанной травмы специфично несоответствие тяжести травмы и общего состояния пациента. Это означает, что состояние пациента воспринимается как слишком тяжёлое для полученной травмы. Здесь и проявляется главный симптом сочетанной травмы — эффект суммации травм и их взаимного отягощения. Если симптомы самостоятельно отчётливо «проступили», без диагностического поиска, то момент, вероятно, упущен — механизмы травматической болезни уже в действии.
Исходя из разнообразной картины симптомов, пациент с подозрением на сочетанную травму осматривается несколькими профильными специалистами независимо от предъявляемых жалоб. [5]
Патогенез сочетанной травмы
Патогенез сочетанной травмы тождественен шоку, обусловленному мощным болевым раздражителем и потерей крови. [10]
Шок — патологический прогрессирующий процесс угнетения жизненных функций организма. В случае сочетанной травмы шок нецелесообразно различать по его разновидностям — такой шок называют травматическим. По своей природе он является комбинированным. Под его определение попадают:
В патогенезе сочетанной травмы ведущая роль принадлежит скорости кровопотери. Чем интенсивнее кровотечение, тем меньше времени у организма для адаптации. [11]
Кровопотеря в сочетанной травме не всегда связана с ранением или разрывом внутренних органов. Множественные переломы, особенно переломы крупных трубчатых костей (бедра, голени), сопровождаются обильным кровотечением в зону перелома. Формируются множественные гематомы. Суммарно в гематомы может излиться до нескольких литров крови, усугубляя шок от кровопотери из ран. [12]
Снижение объёма циркулирующей крови приводит к уменьшению артериального давления с формированием порочного круга, когда самостоятельно прерваться патологический процесс не может. Это компонент гиповолемического шока.
Перечисленные патологические сдвиги проходят в условиях сильнейшей боли, которая не просто негативно переносится пострадавшим. [7] Она также рефлекторно приводит к нарушениям в результате массивного выброса в кровь биологически активных веществ при попытках организма стабилизировать состояние.
Перечисленное приводит к усугублению шока и его необратимости. Эти процессы — общие, без рассмотрения патогенеза систем в частности.
Сочетанная травма складывается из патогенетических комплексов, которые зависят от затронутой травмой системы организма. Декомпенсация (истощение функции) этих систем в каждом случае сводится к проявлению шока. [10]
Классификация и стадии развития сочетанной травмы
Если при изолированной травме повреждение локализовано в пределах одного сегмента (например, перелом предплечья), то сочетанной травме характерно возникновение двух и более травматических очагов в различных анатомических областях. В качестве примера, можно привести тупую травму живота с разрывом селезёнки в сочетании с переломом таза.
Политравма (множественная травма) — два травматических очага и более в одной анатомической области, например, перелом грудины, позвонка и рёбер. [13]
Комбинированная травма — результат воздействия травмирующих сил различного происхождения. Например, ожог и механическое повреждение.
Одна из классификаций сочетанной травмы основана на анатомических зонах. Различают:
Эта классификация носит скорее прикладное значение, не учитывая клинических особенностей. [5]
С практической точки зрения показательна классификация с привязкой ко времени:
Острая стадия в этом случае соответствует шоковому периоду (в среднем 48 часов). Послешоковый период продолжается 8-10 суток. Стадия инфекционных осложнений может наслаиваться на послешоковый период, продолжаясь в течение нескольких недель. [14] После чего, при эффективном лечении, набирают силу физиологические восстановительные механизмы. Последняя стадия длительная и может занимать от нескольких месяцев до нескольких лет.
Эта классификация искусственно и довольно грубо делит периоды травматической болезни, границы которой не столь выражены при клиническом наблюдении. Однако эта классификация даёт специалисту посыл к правильной лечебной тактике с учётом протекания процессов. [15]
Для первичного получения быстрой и объективной картины состояния пациента врачи применяют шкалы оценки тяжести. Таким образом, степень тяжести сочетанной травмы может быть оценена, например, по шкале ISS (Injury Severity Score). Эта шкала показательна в оценке прогноза жизни больного, позволяя врачам исключить опасные в данный момент медицинские манипуляции и вмешательства.
Стадийность в случае сочетанной травмы определяется течением травматического шока — этот постулат един во всех странах и системах оказания помощи. Вся клиническая классификация основана на механизме шока. [16]
Осложнения сочетанной травмы
Некоторые осложнения сочетанной травмы расцениваются отдельными исследователями как компонент самой сочетанной травмы — настолько эти осложнения характерны, часты и предсказуемы.
По локализации возникновения осложнения разделяются на:
Также осложнения принято разделять по системам органов с указанием анатомической локализации. [17]
Кроме того, принято оценивать осложнения сочетанной травмы как предотвратимые и непредотвратимые.
Местные осложнения сочетанной травмы предполагают компонент, непосредственно не связанный с первичной травмой. К таким осложнениям можно отнести:
Группа этих осложнений разнообразна, трудно классифицируема, но может быть разделена на ранние и поздние. Критерии по времени возникновения индивидуальны для каждого из возможных осложнений. Обычно, будучи своевременно обнаруженными, эти осложнения не несут угрозы жизни.
Общие осложнения — тревожный вариант течения сочетанной травмы.
Обычно именно общие осложнения пополняют статистику смертности больных с сочетанной травмой. [13] К ним относятся:
Тромботические — наиболее частые общие осложнения. Переломы таза и конечностей, характерные для сочетанной травмы, не позволяют активизировать больного хотя бы в пределах палаты. Травматическое повреждение, обездвиженность и нарушение свертываемости крови резко повышают риск формирования тромбов в венах конечностей с их последующим отрывом и застреванием в лёгочных сосудах (эмболией). [16]
В зависимости от тяжести тромботические осложнения могут длительно оставаться бессимптомными, а затем молниеносно проявиться, что зачастую фатально.
Жировая эмболия — схожее по механизму осложнение, но в роли эмболов выступают жировые капли, попавшие в кровоток из зоны перелома.
Пневмония — одно из частых осложнений сочетанной травмы. Оно объясняется не только застоем в лёгких при длительном постельном режиме, но и первичной травмой лёгких — их ушибом. Пневмония в этом случае развивается быстро и трудно поддаётся терапии. [19]
Системные септические осложнения — это бесконтрольное распространение гнойного процесса по организму. При этом первичный очаг до определённого времени обязательно присутствовал в организме в отграниченной форме. Затем, по причине иммунодефицита и истощения, организм теряет силы для того, чтобы дальше локализовать гнойный процесс — возникает сепсис, то есть проникновение инфекции в кровяное русло.
На фоне сочетанной травмы лечение сепсиса, как и других осложнений, крайне затруднительно. Они протекают агрессивнее, хуже лечатся и тяжелее переносятся больными. [10]
Диагностика сочетанной травмы
Постановка диагноза «Сочетанная травма» не представляет затруднений у врачей хирургического профиля. Камни преткновения возникают при детализации травм.
Сочетанная травма — обширное определение, которое может включать не один симптомокомплекс и совмещать разноплановые диагнозы.
Основную трудность в диагностике представляет наслоение симптомов. [8] Это приводит к «забиванию» важной информации, в том числе при клинических тестах выполняемых врачом. Преобладание определённой группы симптомов, зачастую не несущей стратегической важности, скрывает признаки патологии, требующей неотложных мер.
При осмотре контакт с пациентом либо отсутствует, либо резко затруднён. Часто пациент не в состоянии правильно озвучить жалобы из-за выраженной боли в нескольких областях, эмоциональной расторможенности, опьянения, черепно-мозговой травмы или желания скрыть обстоятельства травмы. [20]
Трудность диагностики сочетанной травмы состоит в лимите времени: за ограниченный временной промежуток пациента должны полноценно осмотреть как минимум три специалиста различного профиля.
Осмотр пострадавших с сочетанной травмой отличается тем, что врачи отступают от классической «неторопливой» схемы осмотра и сбора информации, зная о высокой вероятности жизнеугрожающих состояний. [14]
Осмотр проводится быстро, с детализацией и углубленной оценкой при наличии данных о травме сегмента. Диагностический процесс в случае сочетанной травмы, проходит параллельно: больного осматривают одновременно несколько врачей узкой специализации. [10]
Отдаётся предпочтение объективным методам исследования — инструментальным и лабораторным. Они, в свою очередь, тоже выполняются по убыстренной схеме:
ориентирующий поиск (скрининг) + быстрая детализация.
При диагностике эффективно используются:
Лабораторный комплекс исследования крови позволяет оперативно оценить патологически сдвиги. Уже на ранних этапах информативны показатели ионного и газового состава крови. Существуют экспресс тесты, лабораторно выявляющие уровни веществ, говорящих о тяжести шока и прогнозах.
Инвазивные методы диагностики (требующие нарушения целостности покровов) становятся вариантом выбора на этапе исследования, часто превращаясь в полноценное хирургическое вмешательство. [3]
Качественный диагноз — результат командной работы врачей и медперсонала. Осмотр в специализированном отделении (травмоцентре), ориентированность медучреждения на оказание помощи больным с сочетанной травмой, адекватное оснащение — факторы, способствующие безошибочной диагностики в минимальные сроки. [10]
Лечение сочетанной травмы
Отличительной особенностью лечения сочетанной травмы является осознание её многокомпонентности и тяжести. Требуется вмешательство врачей узких специальностей, настороженность ответственного хирурга и его готовность в любой момент расширить и дополнить диагноз. [16]
Вмешательство врачей одновременное, с приоритетом в компенсации нарушений жизненных функций и состояний, угрожающих жизни. Это коллективная и слаженная работа, которая ориентирована на отделение для противошоковых мероприятий. Такое отделение отличается от структур медучреждения расширенными возможностями оборудования, перемещения, удобной планировкой диагностического блока, ориентированностью на массовость поступлений и адаптированностью под нужды интенсивной терапии. [10]
Характерна одновременная (симультанная) работа хирургических бригад с одним пациентом для реализации экстренных операций в разных анатомических областях. [17]
Этапность лечения, соблюдение объёмов помощи и её своевременность очень важны. Организация медицинской помощи при сочетанной травме руководствуется канонами медицины катастроф с принципами эвакуации пострадавших.
Существует понятие «контроль повреждения», с которым знакомы все врачи экстренного приёма. Согласно этому подходу, пострадавшему выполняется только минимальный объём медицинской помощи, который необходим в его состоянии. [17] Идея заключается в том, чтобы оказывать виды помощи поэтапно, при необходимости — отсрочено, по причине невозможности единовременного решения всех проблем больного.
Начинается лечения с купирования самых угрожающих нарушений. [20]
Травматический шок и сбой систем организма при сочетанной травме уже сами по себе несут большой риск для жизни пациента. Каждая дополнительная манипуляция, операция и вмешательство медиков многократно повышает нагрузку на организм и усугубляет шок.
Несмотря на лечебный эффект, любое врачебное вмешательство приносит организму ещё и стресс, в том числе при необходимости наркоза или грубых воздействий. Польза от вмешательства должна превышать возможный вред самого же вмешательства. Чтобы не усугубить состояние нестабильного больного, выполняют только те простые и надёжные манипуляции, которые спасут ему жизнь. Всё остальное, что нужно сделать для радикального решения проблемы, откладывают «на потом». Продолжить можно тогда, когда компенсируется шок, и больной будет в состоянии переносить дальнейшее лечение. [10]
Стороннему человеку может показаться, что более логичная тактика лечения — «довести работу до конца», то есть попытаться полностью излечить травматическое повреждение. Однако это справедливо только для изолированной травмы. В случае сочетанной травмы, подобная гонка за идеальным результатом — авантюра, способная лишить больного жизни.
Используются алгоритмы, согласно которым в первую очередь ликвидируются патологические процессы, вызывающие шок: боль, кровотечение, нарушение вентиляции лёгких. Все необходимые операции выполняют в минимальном объёме и в простой технике. В дальнейшем, при хорошем прогнозе и стабилизации состояния, врачи отсрочено выполняют усложняющиеся по объёмам и характеру операции. [6]
Прогноз. Профилактика
Прогноз при сочетанной травме всегда сомнительный. Негативное развитие иногда очевидно изначально — исходя из характера травмы и соответствия шкалам оценки тяжести.
Ситуацию с тяжёлым течением сочетанной травмы несколько улучшает ясность патогенеза и, следовательно, возможность заблаговременной коррекции предполагаемых нарушений. Аналогичная ситуация при осложнениях сочетанной травмы. [3]
Профилактика трудна, а статистика, к сожалению, неутешительна. Большая часть сочетанных травм возникает в результате дорожно-транспортных происшествий, количество которых растёт из года в год. [18] Кроме того, нередки сочетанные травмы на производстве, которые возникают при нарушении техники безопасности и организации труда — этот фактор более подвержен коррекции, но полностью неискореним. [5]
Специфическая профилактика сочетанной травмы невозможна, а лучшее решение в этом случае — идеальная организация помощи.
Попытки приблизить медицинские бригады непосредственно к местам происшествий производят должный эффект — большее количество жизней сохранено в стационарах. Работает правило «золотого часа», когда прогноз больного значительно улучшается при доставке его в стационар в течение часа с момента происшествия. Благодаря улучшению качества медпомощи на месте происшествия и в реанимобиле по пути в больницу тяжело раненных пациентов успевают вовремя доставлять в больницы.Однако процент смертности пациентов с сочетанной травмой в больничных стенах всё-таки вырос, так как не всех удаётся спасти из-за тяжести травмы. [10]
Вопросы организации медицинской помощи при сочетанной травме, равно как и профилактические мероприятия, до сих пор актуальны и обновляемы. Также ведётся информационная работа: [14]
Все эти мероприятия влияют на снижение процента ДТП с тяжёлым травматизмом. Новые алгоритмы, решения и планы для эффективной и быстрой помощи ждут своего воплощения.