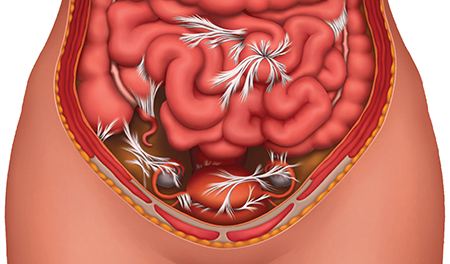
Что нужно делать после лапароскопии чтобы не было спаек
Лапароскопия маточных труб
Маточные (фаллопиевы) трубы — женский орган, который нужен для реализации репродуктивной функции (размножения), и который соединяет яичники и матку. Когда врач диагностирует непроходимость труб, эндометриоз, спайки, внематочную беременность или разные патологии придатков, он назначает лапароскопическое вмешательство.
Инструменты, которые применяются при лапароскопии, можно применить для перевязки труб. Это процесс стерилизации, который подходит для женщин, которые отказываются от реализации своей репродуктивной функции.
Показания к проведению
Рассматриваемую процедуру с целью диагностики проводят в большинстве случаев при бесплодии. Это позволяет диагностировать заболевание, которое лежит в корне проблемы. В части случаев врачи сразу же и устраняют преграду к зачатию.
Если врач обнаружил тяжелый случай непроходимости маточных труб, женщине советуют не лапароскопическую процедуру, а ЭКО. Такое бывает в случаях формирование спаек в самой трубе. Тогда операция с лапароскопическим вмешательством будет эффективна лишь на 10%. При локализации спаек вокруг трубы восстановление возможности зачатия происходит в 60 случаях из 100.
Перитубарные спайки
При заболеваниях, передающихся половым путем (особенно, при хламидиозе), происходит воспаление в придатках (и в других гинекологических органах). После этого начинают развиваться спайки. Аналогичная проблема бывает у тех, кто страдал сальпингитом (вызванным туберкулезной палочкой), и у тех, кто перенес полостное хирургическое вмешательство на малом тазу. При спайках очень часто женщины становятся бесплодными.
В таких случаях гинекологи прибегают к лапароскопической процедуре, применяя коагуляцию электрическими щипцами и рассечение специальными ножницами. После этого значительная часть пациенток без осложнений способна зачать ребенка.
Внематочная беременность
Оплодотворенная яйцеклетка может имплантироваться не только в матке. Если она крепится в трубах, беременность называется трубной. В таких случаях операция обязательна, без нее никак не обойтись. Есть два варианта: удалить трубу полностью (вместе с плодным яйцом) или сохранить детородный орган. Трубу можно разрезать, удалив оттуда яйцеклетку, слившуюся с эмбрионом.
К сожалению, наиболее распространенным вариантом является полное удаление трубы. Независимо от срока беременности труба зачастую сильно поражена, и следующая беременность также не будет с нормальной имплантацией плодного яйца, и снова придется делать операцию.
Нарушение проходимости маточных труб
Лапароскопия применяется не во всех таких случаях. Если труба закупорилась недалеко от яичника, а также спайки формируются медленно и мало, то в 30 случаях из 100 после хирургического вмешательства можно зачать ребенка спустя несколько месяцев после проведенной операции.
Гидросальпинкс
Эта болезнь характеризуется скоплением жидкости в полости трубы, вследствие чего формируется непроходимость. В этой среде активно множатся болезнетворные бактерии, что приводит к осложнениям. При гидросальпинксе делают лапароскопию. А во время процедуры удаляют трубу, потому что при данной болезни будет постоянное воспаление ее и отсутствие функции.
Стерилизация
Если женщина в будущем не хочет никогда иметь детей, может применяться такой метод контрацепции как стерилизация при помощи лапароскопии маточных труб. Специалисты отмечают надежность метода. Он необратим. То есть, если вам сделали стерилизацию, то никакой другой метод не сможет вернуть вам возможности зачать и родить ребенка. Стерилизацию при лапароскопии делают только тем, кто имеет возраст от 35 лет и двоих детей (и больше).
Преимущества лапароскопии
Следует знать о преимуществах лапароскопического вмешательства перед полостной операцией. Во-первых, это короткий срок реабилитации. На восстановление придется всего от 3 до 5 суток (женщина в это время будет в стационаре). Если разрезать скальпелем брюшную стенку, то в больнице придется пробыть минимум 10, максимум 15 и больше дней.
Что касается вида швов, которые остаются после операции, то после лапароскопии останется три небольших шрама, каждый из которых максимум полтора сантиметра. Они не будут бросаться в глаза.
Эндоскопические операции дают хирургу возможность полного контроля над процессом на счет контроля видеокамеры. Она выводит изображение на экран в 10-кратном увеличении. Эта операция щадящая, потому что из-за видеоконтроля врач не имеет шансов повредить здоровые ткани.
Ход операции, подготовка, осложнения
Перед лапароскопией гинеколог проводит обследование и рассказывает пациентке о правильной подготовке к процедуре. Нужны специальные обследование и анализы.
Перед проведением лапароскопии пациентка бреет промежность, делает клизму утром и вечером и не кушает после 18:00. Вы должны на этапе подготовки сказать врачу о лекарствах, которые принимаете. Особое значение имеет факт употребления аспирина и оральных противозачаточных средств.
Лапароскопия делается под общим наркозом. Врач делает три надреза длиной от 1 до 2 см. Потом с помощью тупого зонда надрезы углубляют, чтобы не ранить рядом расположенные органы. В надрезы вводятся хирургические инструменты (заранее прошли стерилизацию).
Через отверстие в пупке вводят углекислый газ в организм. Это важно для расправления стенок живота и открытие обзора на внутренние органы для хирурга. Другие отверстия нужны, чтобы ввести инструменты и видеокамеру для контроля процесса.
Если присутствует внематочная беременность, лапароскопически можно удалить зародыш, которые имплантировался в трубу. После того, как все необходимые действия по диагностике и лечению совершены, доктор извлекает инструменты и камеру и накладывает швы на надрезы.
Лапароскопия не зря считается щадящей операцией. Осложнений почти никогда не бывает. Исключены такие осложнения (которые могут быть при стандартном хирургическом вмешательстве с разрезанием брюшины):
Планирование беременности после лапароскопии
Лапароскопия придатков актуальна для реконструкции труб, при эндометриозе, миомах, кистах и, как уже было отмечено, спайках. На протяжении нескольких месяцев после лапароскопии нужно активно пытаться беременеть, потому что в эти сроки самый большой шанс зачатия. Максимум составляет 6 месяцев. После этого снова будут формироваться спайки, что сделает зачатие невозможным.
На протяжении 6 месяцев после операции нужно вовремя делать тесты на овуляцию, чтобы понимать, когда самые высокие шансы зачатия. Ведь при частичной непроходимости маточных труб (даже если была сделана лапароскопия), есть высокий риск внематочной беременности. А при этом состоянии, как известно, срочно нужно делать операцию.
Также в части случаев после лапароскопии маточных труб доктор назначает лекарство, исходя из имеющегося анамнеза пациентки, уровня ее гормонов и общего состояния здоровья.
Хирургическое лечение спаечной болезни лапароскопическим доступом (спайки брюшной полости и малого таза)
Тактика хирургического лечения спаечной болезни подбирается индивидуально и зависит от локализации спаек, стадии развития болезни и наличия осложнений – острой кишечной непроходимости, а также сопутствующих заболеваний.
При развитии осложнений – острой кишечной непроходимости, пациент обязательно госпитализируется в хирургический стационар и при отсутствии странгуляции (нарушения кровоснабжения участка кишки) лечение необходимо начинать с консервативной терапии. Как правило, это лечение включает голод, инфузионную и спазмолитическую терапию, выполнение сифонных клизм и новокаиновых блокад.
Цель такого лечения – снять боль, уменьшить активность перистальтики, очистить просвет кишки. В большинстве случаев удается купировать атаку острой спаечной кишечной непроходимости и выписать пациента на 2-3 сутки для планового оперативного лечения. Если в течение суток явления острой кишечной непроходимости не стихают, то показано экстренное оперативное вмешательство – лапаротомия или лапароскопия и ликвидация непроходимости. Доступ определяется видом непроходимости и запущенности заболевания, а также временем прошедшим после предыдущей операции.
Хирургическое лечение спаечной болезни
Операция по разделению спаек брюшной полости обязательно должна проводиться хирургом с большим опытом подобных операций, как открытым, так и лапароскопическим методами.
В холодном периоде необходимость проведения операции определяется количеством предшествующих атак непроходимости, количеством перенесенных операций и качеством жизни пациента. При частых приступах острой кишечной непроходимости, неоднократных госпитализаций в стационар и снижении качества жизни, безусловно показано оперативное вмешательство, направленное на рассечение спаек и профилактику их повторного образования. Оптимальным доступом в такой ситуации является лапароскопия.
Преимущество лапароскопического метода заключается в том, что такое оперативное вмешательство проводится через несколько проколов, в брюшную полость вводится углекислый газ (он в отличие от воздуха при открытых операциях, не высушивает брюшину), промывание брюшной полости проводится теплым стерильным раствором Рингера, а не салфетками, травмирующими мезотелий на кишке. При лапароскопии захват органов проводится атравматичными тонкими 5 мм инструментами, без использования ранорасширителей и жестких зажимов.
Лапароскопическим доступом проводить операцию по поводу спаек брюшной полости значительно сложнее, чем открыто лапаротомно, но эффект от вмешательства в несколько раз выше.
Я выполняю подобные операции лапароскопическим доступом с 1993 года и в настоящее время обладаю опытом более 900 лапароскопий при различной форме спаечной болезни органов брюшной полости и малого таза.
Описание хода операции
Видео из операционной. Лапароскопическая цистаднексэктомия при выраженном спаечном процессе
При лапароскопии очень важно безопасно ввести первый троакар. В этом помогает проведение предоперационного ультразвукового исследования с обнаружением, так называемого «акустического» окна – ультразвуковое сканирование брюшной полости в разных положениях тела пациента позволяет определить места фиксации кишечных петель к брюшной стенке и выявить свободный участок от спаек. Именно в этом месте оптимально устанавливать первый троакар для оптики. Его необходимо вводить по методике Хассана, с предварительным вскрытием брюшины под контролем глаза. Далее уже под контролем зрения вводятся последующие рабочие 5 мм троакары.
Суть лапароскопической операции заключается в ревизии органов брюшной полости и последовательном пересечении всех обнаруженных спаек. Обычно, на первом этапе, я рассекаю спайки между сальником и брюшной стенкой или кишкой и брюшной стенкой, освобождая пространство для хирургического маневра. Участок сальника оптимально пересекать аппаратом Liga Sure (Швейцария), который позволяет заваривать все сосуды в толще сальника и проводить бескровное его рассечение. Спайки между петлями кишки или между кишкой и брюшной стенкой я всегда рассекаю «холодным» способом 5 мм острыми ножницами, без использования электрохирургии. Так как, основным осложнением, встречающимся при этой операции, является повреждение стенки кишки электрическим током. Причем перфорация кишки может наступать на 2-3 сутки после операции и вызвать острый перитонит. В случае очень плотных рубцовых спаек между петлей кишки и передней брюшной стенкой, я провожу диссекцию тканей над париетальной брюшиной, оставляя ее участок на стенке кишки, тем самым профилактируя механическое повреждение стенки полого органа. На следующем этапе необходимо обязательно просмотреть всю тонкую кишку от илеоцекального угла до связки Трейца и восстановить проходимость кишки на всем ее протяжении. Не выполнения этого приема является самой частой ошибкой хирургов и сводит на нет все оперативное вмешательство. Так как, в этой ситуации часть спаек остается не пересеченными и эффекта от операции не будет.
Посмотреть видео операций при спайках брюшной полости в исполнении профессора Вы можете на сайте «Видео операций лучших хирургов мира».
Пациенты со спаечной болезнью, как правило, переносят несколько лапаротомий и, вследствие этого, имеют послеоперационную вентральную грыжу. Наличие у пациента грыжи, делает операцию более сложной для хирурга. В такой ситуации требуется одновременно устранить выявленный дефект. Лапароскопический доступ позволяет устранить послеоперационную грыжу любого размера. При грыжах небольших размеров (до 2 см) и при хорошем состоянии соединительной ткани, проводится ушивание дефекта апоневроза. При грыжах большего размера, выполняется пластика с обязательным применением специального синтетического импланта, который я размещаю в области дефекта брюшной стенки разными способами, что позволяет обеспечивать отличный результат для каждого пациента. Процент развития рецидива снижается в 3-4 раза и приближается к нулю. На протяжении нескольких недель протез прорастает соединительной тканью, образуя единый анатомический комплекс, надежно закрывающий дефект брюшной стенки. Современные имплантанты изготавливаются из сверхпрочного материала, а благодаря своим характеристикам эти конструкции невосприимчивы к инфекциям. Спустя некоторое время после операции отличить протез от ткани брюшины становится невозможным.
В конце операции я использую современные противоспаечные барьеры, которые минимизируют выпадение фибрина (белка, способствующего свертываемости) в области вмешательства и в несколько раз снижают вероятность развития рецидива спаечной болезни. Барьеры располагаются между органами и препятствуют прилипанию и сращениям. Эти материалы в течение 7–10 дней самостоятельно бесследно рассасываются в брюшной полости. Не стоит забывать, что это обязательный компонент хирургического лечения. В современной хирургии, без использования противоспаечных барьеров не надо брать пациентов на плановое вмешательство по поводу спаечной болезни брюшной полости и малого таза.
Собственно, лапароскопический доступ является сегодня «золотым стандартом» в лечении спаечной болезни. Малоинвазивность, использование противоспаечных барьеров, отличный косметический результат — основные достоинства метода.
Послеоперационный период
Благодаря лапароскопическому доступу реабилитационный период после операции значительно сокращен, срок пребывания в клинике составляет от 2 до 4 дней. Однако уже в первые сутки пациент может ходить, ему разрешается принимать жидкую пищу. И хотя восстановительный период зависит от множества факторов, пациент, как правило, через неделю может возвратиться к привычному образу жизни. Нужно учесть, что при одновременной коррекции послеоперационной грыжи, после проведенной операции больной должен носить специальный бандаж, который мы подбираем индивидуально для каждого пациента. Также от пациента требуется неукоснительное соблюдение рекомендаций по питанию и разумной физической активности.
Прогноз
Безусловно, спаечная болезнь органов брюшной полости снижает физическую активность пациента, что не может не отразиться на его качестве жизни. При развитии острой спаечной кишечной непроходимости послеоперационная летальность составляет более 10% случаев.
Однако при своевременной выполненной операции в «холодном» периоде прогноз более чем удовлетворительный. В большинстве случаев удается достичь полного выздоровления и ремиссии спаечной болезни на долгие годы. Использование современных технологий и инновационных противоспаечных барьеров, а также опыт хирургов гарантируют хороший результат.
Университет
Николай Сивец, заведующий хирургическим отделением 6-й ГКБ Минска, доктор мед. наук, профессор кафедры военно-полевой хирургии БГМУ:
— Спаечной болезнью называют патологические состояния, связанные с образованием спаек в брюшной полости при ряде заболеваний, при травматических повреждениях внутренних органов, в т. ч. при операционной травме. Относится к числу еще не решенных проблем абдоминальной хирургии. В большинстве случаев — неизбежный брак именно хирургии, а не хирурга. Врач, спасая больного от одного смертельного заболевания, вынужденно способствует возникновению нового.
Большой вклад в изучение спаечной болезни внес Н. И. Пирогов, первым в России выполнивший операцию под эфирным наркозом по поводу странгуляционной тонкокишечной непроходимости. В 1914 году немецкий хирург Эрвин Пайр опубликовал 157 случаев спаек брюшной полости после различных вмешательств и впервые поставил вопрос о необходимости профилактики развития спаек. Исследования продолжили В. А. Оппель, Ю. М. Дедерер, В. А. Блинов.
С развитием хирургии шире становился диапазон операций. Чаще возникали и болезненные состояния, обозначаемые как спайки, спаечная непроходимость, спаечная болезнь. Изучение процесса спайкообразования показало, что болезненные состояния, сопровождающие образование спаек, дают значительные варианты клинических проявлений, обозначаемых симптомокомплексом спаечной болезни. Установлено: в основе спаечного процесса лежат нарушения функции брюшины, связанные с гипоксией, развивающейся вследствие длительного воспалительного процесса, что приводит к нарушению ее фибринолитической функции (А. Н. Дубяга, 1987; Р. А. Женчевский, 1989; D. M. Scott-Combes, 1995; J. N. Thompson, 1995; S. A. Whawell, 1995).
Наличие спаек приводит к снижению качества жизни, хроническим болям в животе, бесплодию у женщин, угрожает кишечной непроходимостью. По данным ряда авторов, 1% перенесших операции на органах брюшной полости ежегодно лечатся от спаечной болезни. Внутрибрюшные сращения после манипуляций хирурга на органах брюшной полости возникают в 80–90% случаев. Частота развития рецидива острой спаечной непроходимости кишечника — 30–69%, повторные операции усугубляют состояние и приводят к летальным исходам в 13–55% случаев.
Существует множество классификаций спаечной болезни, однако в практической работе чаще всего применяется классификация по Д. П. Чухриенко.
Масштабы спаечного процесса — от тотального до образования отдельных тяжей, фиксированных в двух точках. Как правило, спаечный процесс сильнее выражен в зоне операции. Часто петли кишок припаиваются к послеоперационному рубцу или фиксируются к стенкам послеоперационного грыжевого мешка.
Клинические проявления — от незначительных болей в животе до тяжелых форм острой кишечной непроходимости. Одна из основных жалоб — постоянная боль по всему животу без четкой локализации. Также отмечаются тошнота, нередко рвота, вздутие живота, урчание в кишечнике, затруднение отхождения газов и стула, желудочно-кишечный дискомфорт. Имеют место функциональные расстройства со стороны других органов, вовлеченных в спаечный процесс. При спаечной болезни с преобладанием болевого синдрома характерных изменений показателей периферической крови, функций печени, органов ЖКТ обычно не наблюдается.
Для установления диагноза «спаечная болезнь» необходимо провести рентгенологическое обследование ЖКТ, т. к. наличие лапаротомий в анамнезе еще не говорит о присутствии спаек в брюшной полости. Рентгенодиагностика основывается на обнаружении деформаций, необычной фиксации, сращений с брюшной стенкой в полипозиционном исследовании.
Лапароскопия до недавнего времени была противопоказана из-за высокого риска повреждения внутренних органов. Сейчас ее применяют при спаечной болезни как с диагностической, так и с лечебной целью.
Нередко эффективной в плане диагностики оказывается фиброколоноскопия.
Лабораторные данные не дают ничего патогномоничного.
Лечение трудное: никогда нельзя быть уверенным, что лапаротомия, произведенная при спаечной болезни, ликвидирует причины, вызвавшие спаечный процесс.
Вмешательства чаще выполняются по экстренным показаниям. В плановом порядке оперируются пациенты с хронической обтурационной и рецидивирующей спаечной непроходимостью.
В сложной ситуации оказывается хирург при наличии плотного конгломерата кишечных петель. Рациональным будет наложение выключающего обходного анастомоза; радикальным, оптимальным для больного — резекция всего конгломерата.
Самая серьезная проблема — рецидивирующая спаечная непроходимость кишечника, собственно спаечная болезнь.
Операции различны — в зависимости от характера сращений и вида кишечной непроходимости. Наиболее частая — разделение спаек. Плоскостные спайки, вызывающие перегибы, перетяжки, образование двустволок, рассекают. Соединительнотканные тяжи иссекают у места их прикрепления. Десерозированные поверхности на кишке перитонизируют путем наложения узловых швов на стенку кишки. При рубцовых спайках, деформирующих петли кишок без нарушения питания стенки, обычно накладывают обходные анастомозы между петлями тонких кишок, между тонкой и толстой кишкой, реже — между отделами толстой.
Важен выбор доступа. Многих оперируют не по разу — передняя брюшная стенка у них с рубцами. Поэтому лучшим доступом большинство хирургов считает нижнесрединную лапаротомию, которая при необходимости может быть расширена кверху. Доступ через старый операционный рубец чреват вскрытием просвета кишки.
Разрезы передней брюшной стенки должны быть достаточными. Брюшину не следует грубо захватывать и вытягивать на края раны; салфетки, введенные в брюшную полость, не фиксировать к брюшине. Необходимо избегать обширной эвентрации кишечных петель и высыхания висцеральной брюшины, их покрывающей. Кишечные петли укрывать влажными салфетками, смоченными изотоническим раствором хлорида натрия. Во время операции нужен тщательный гемостаз, а излившаяся кровь должна быть своевременно эвакуирована. Важно предупреждать попадание на париетальную и висцеральную брюшину растворов йода, спирта, масел, мелких инородных тел, сухих антибиотиков.
Случай из практики
Больной К., 55 лет. Врач по специальности. Обратился в хирургическое отделение 6-й ГКБ Минска в плановом порядке для консультации с направительным диагнозом «спаечная болезнь брюшной полости с эпизодами кишечной непроходимости». Жалуется на периодическое вздутие живота, приступы болей последние 3 месяца, тошноту, задержку отхождения газов и стула.
В 1971 году в возрасте 10 лет оперирован по поводу острого деструктивного аппендицита с разлитым перитонитом. Проведена аппендэктомия, брюшная полость дренирована. Через 2 недели повторно оперирован в связи с развившейся ранней послеоперационной спаечной кишечной непроходимостью. Выполнена лапаротомия, спайки разделены.
Спустя 10 лет оперирован в одной из клиник Минска по поводу острой спаечной кишечной непроходимости: лапаротомия, спайки рассечены, кишечная непроходимость ликвидирована. Через год в другой клинике снова оперирован по поводу острой спаечной кишечной непроходимости. Имел место массивный спаечный процесс в брюшной полости. Войти в полость удалось только путем иссечения внутренних листков влагалищ прямых мышц живота в мезогастрии.
При ревизии органов брюшной полости выявлено массивное распространение спаек по петлям тонкого и толстого кишечника с вовлечением в процесс большого сальника, париетальной и висцеральной брюшины. В правой половине брюшной полости обнаружен конгломерат из петель тонкого кишечника, слепой, восходящей и правой половины поперечно-ободочной кишки. Попытка выделить петли кишечника из конгломерата безуспешна. Операция завершена наложением обходного илеотрансверзоанастомоза «бок в бок».
Пациент выписан по выздоровлению. Около 20 лет выраженных симптомов нарушения пассажа по кишечнику не было.
Медленное ухудшение началось приблизительно 3 года назад, в течение последних 6 месяцев — интенсивное. Задержка стула и газов на 2–3 дня стала постоянным явлением. Пациент отказался от твердой и грубой пищи, стал есть мало. За 2 месяца до обращения в 6-ю ГКБ Минска принимал только жидкую пищу — часто, небольшими порциями. Для обеспечения пассажа по кишечнику менял положение тела и массировал переднюю брюшную стенку. Началось похудание, снижение работоспособности. В последние 3 недели рацион включал жидкие супы, детские гомогенизированные смеси и жидкий шоколад.
При первичном осмотре — пациент c пониженным питанием, однако без признаков истощения. Кожа обычной окраски, суховатая. Легкие, сердце — без особенностей. Живот не вздут. Имеются рубцы после аппендэктомии и верхнесреднесрединной лапаротомии. При пальпации живот мягкий, слабо болезненный в мезогастрии. По правому боковому каналу определяется инфильтрат без четких границ. Симптомы раздражения брюшины отрицательные.
Клинический диагноз при поступлении: «спаечная болезнь брюшной полости с хроническим нарушением пассажа по кишечнику».
Общеклинические анализы пациента без существенных отклонений.
На рентгенограмме легочные поля без видимых инфильтративных изменений. Усилен, обогащен легочной рисунок в прикорневых отделах, корни малоструктурные, несколько расширены. Сердце не расширено. Аорта уплотнена, развернута.
Выполнена фиброколоноскопия, к которой пациент во избежание острой спаечной кишечной непроходимости готовился сам в течение 2 дней (отказ от питания и питья; ни фортранс, ни очистительные клизмы не применялись). Проблем для осмотра кишечника при колоноскопии не возникло. Эндоскоп введен в купол слепой кишки. Просвет кишки обычный. В нем до печеночного угла незначительное количество промывных вод. Стенки кишки эластичны. Перистальтика, складки не изменены. Слизистая оболочка блестящая, розовая. Сосудистый рисунок в норме. Баугиниева заслонка хорошо выражена. Интубирован терминальный отдел подвздошной кишки. Просвет обычный, на слизистой уплощенные эрозии под фибрином. В просвете восходящей кишки большое количество сформированных каловых масс. В поперечно-ободочной кишке широкое устье илеотрансверзоанастомоза. Эндоскоп проведен в отводящую кишку на глубину 40–50 см. Просвет обычный. На слизистой множественные плоские эрозии на грани изъязвлений, под фибрином. Биопсия (3 фрагмента). Интубирована приводящая кишка на глубину до 35 см (без особенностей).
Заключение: состояние после наложения илеотрансверзоанастомоза (функционирует). Диффузный эрозивный илеит отводящей кишки (болезнь Крона?).
Рентгенологическое исследование кишечника с пассажем сернокислого бария решено не выполнять, дабы не спровоцировать острую спаечную кишечную непроходимость. Клиническая картина и данные колоноскопии достаточные для принятия обоснованного решения о выполнении хирургического вмешательства в плановом порядке.
Пациент оперирован под эндотрахеальным наркозом. Иссечен старый операционный рубец. Верхнесрединная лапаротомия с обходом пупка слева. Свободная брюшная полость как таковая отсутствует. Массивный спаечный процесс после предыдущих операций. К передней брюшной стенке на всем протяжении операционного рубца «вмурованы» петли тонкого кишечника, поскольку брюшина передней брюшной стенки была удалена на предыдущей операции. С техническими трудностями выполнена мобилизация проксимального отдела тонкой кишки. Кишка имеет ригидную стенку, диаметр около 6 см. Выявлено, что в 150 см от трейцевой связки имеется илеотрансверзоанастомоз. Дальнейшая мобилизация позволила установить в области илеотрансверзоанастомоза конгломерат петель тонкого кишечника. Конгломерат разделен, однако сами петли тонкого кишечника со стороны слепой кишки рубцово изменены и признаны функционально несостоятельными. Пальпаторно определяется стриктура отводящего сегмента илеотрансверзоанастомоза. Прослежен ход тонкой кишки от трейцевой связки до илеотрансверзоанастомоза. Последний наложен антиперистальтически.
По правому боковому каналу имеется конгломерат петель тонкого кишечника, не разделенный на предыдущей операции. Попытка его разделения оказалась безуспешной. В результате тщательной ревизии установлено, что причиной нарушения пассажа по тонкой кишке являются множественные ее спайки и перегибы, конгломерат кишечных петель по правому боковому каналу, а также стриктура илеотрансверзоанастомоза. Спайки, насколько это возможно, разъединены. Петли кишечника расправлены по левой половине брюшной полости. Справа разделить петли тонкого кишечника без их повреждения нереально. Показана правосторонняя гемиколэктомия. Единым блоком мобилизован конгломерат кишечных петель, включающий около 80 см рубцово-измененной, со спайками подвздошной кишки, слепую, восходящую и правую половину поперечно-ободочной кишки с илеотрансверзоанастомозом. Правосторонняя гемиколэктомия выполнена. Сформирован изоперистальтический илеотрансверзоанастомоз «конец в конец» двухрядным швом. Анастомоз проходим, наложен без натяжения. Ушито «окно» в брыжейке кишечника. Частично восстановлена целостность брюшины правого бокового канала. Дренажная трубка по правому боковому каналу и в малый таз, а также по левому боковому каналу. Брюшная полость осушена. Рана передней брюшной стенки послойно ушита с наложением механического кожного шва. Повязка. Длительность операции — 9 часов 15 минут.
Макропрепарат: рубцово-измененные петли тонкого кишечника (около 80 см подвздошной кишки), слепая, восходящая и половина поперечно-ободочной с илеотрансверзоанастомозом общей длиной около 140 см.
Гистологическое заключение: фрагменты тонкой и толстой кишок с десквамацией эпителия в просвете, геморрагиями, очаговыми некробиотическими изменениями слизистого слоя толстой кишки, скудной лимфолейкоцитарной инфильтрацией в слизистом и подслизистом слоях. Со стороны серозы — разрастание фиброзной ткани с неоангиогенезом, лейкоцитарной инфильтрацией. В краях резекции — аналогичные изменения. Брыжейка с полнокровными сосудами, лимфатическими узелками с синусовым гистиоцитозом, участками фиброзной ткани.
Заключительный клинический диагноз: хроническая спаечная болезнь брюшной полости с тотальным спаечным процессом и нарушением пассажа по кишечнику. Рубцовая стриктура илеотрансверзоанастомоза.
Операция: лапаротомия, ликвидация спаечного процесса, правосторонняя гемиколэктомия с резекцией илеотрансверзоанастомоза и формированием нового илеотрансверзоанастомоза «конец в конец».
Послеоперационный период протекал гладко, дренажи удалены на 3-и–4-е сутки, рана зажила первичным натяжением. Пациент выписан с выздоровлением. Стул на день выписки и позже — 3 раза в сутки. Признаков нарушения пассажа по кишечнику в ближайшем послеоперационном периоде не отмечается.
1. Операции при длительно протекающей спаечной болезни органов брюшной полости с хроническим нарушением пассажа по кишечнику предпочтительнее проводить в плановом порядке, в дневное время, подготовленной хирургической бригадой.
2. Во избежание повреждения петель тонкого кишечника лучшим доступом следует считать нижнесрединную лапаротомию, которая при необходимости может быть расширена кверху.
3. Рационально накладывать выключающий обходной анастомоз; радикальный, оптимальный для больного вариант — резекция всего конгломерата.
4. Оперируя пациента со спаечной болезнью, необходимо соблюдать ряд известных мер, предупреждающих рецидив спайкообразования.
Медицинский вестник, 18 июля 2016