Что нужно делать чтобы плацента поднялась выше
Низкое расположение плаценты
Плацента — временный орган, который образуется в теле беременной женщины для того, чтобы поддерживать связь между её организмом и плодом. Она фильтрует кровь, которой питается ещё не родившийся малыш, очищая её от токсинов и других вредных веществ.
Данная патология может быть весьма опасной в некоторых случаях, в других же проходит без всякого лечения и не приносит проблем.
Виды расположения плаценты
Обычно плацента крепится на задней стенке матки ближе к ее дну. Стоит заметить, что матка – сосуд перевернутый, и дно у нее расположено сверху. Это самый оптимальный вариант расположения плаценты. Однако так получается не всегда. В некоторых случаях плацента крепится к передней стенке. Что так же не является патологией.
Низкое расположение плаценты при беременности гораздо опаснее. Если плацента расположена низко, она подвергается более сильному давлению со стороны плода, да и при любом внешнем воздействии риск повреждения плаценты или ее отслоения возрастает. Кроме того, на поздних сроках активно двигающийся ребенок тоже может повредить плаценту, или же пережать пуповину.
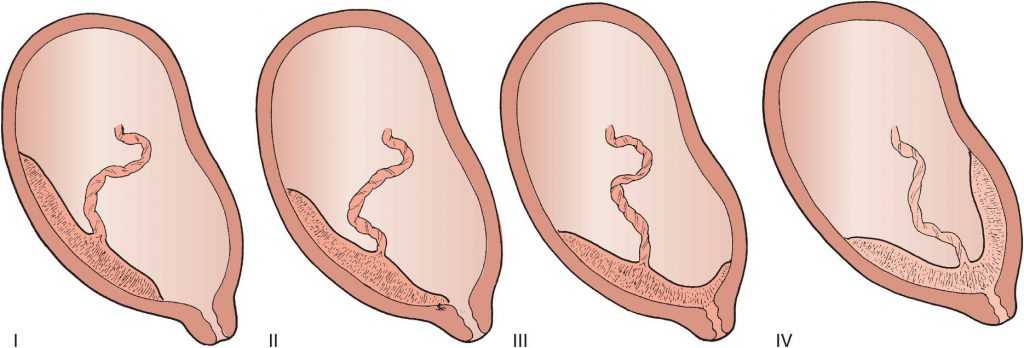
Низким называется такое расположение плаценты, когда между ее нижним краем и зевом матки менее 6 см.
Если плацента расположена низко, но по задней стенке матки, то скорее всего, ситуация выправится самостоятельно, и плацента мигрирует в более высокое положение. Передняя стенка имеет большую склонность к растяжению, и миграция для нее также характерна, однако направление миграции противоположно: обычно плацента движется наоборот, вниз, к шейке матки.
Еще более сложной и опасной патологией расположения плаценты является ее частичное или полное предлежание. Предлежанием называется такое состояние, когда плацента частично или полностью заслоняет зев матки.
Причины низкого расположения плаценты
Многие причины низкого расположения плаценты обусловлены внутренними факторами — заболеваниями во время беременности и состоянием половых органов женщины. Ими могут стать:
Выскабливание матки в прошлом — основная причина данной патологии. Повреждение слизистой мешает плодному яйцу закрепиться в верхнем сегменте этого органа, и оно остаётся внизу, у шейки.
Симптомы низкого расположения плаценты
Опасность данной патологии в том, что она практически никак себя не проявляет. Обычно признаки того, что с плацентой не всё в порядке, являются следствием уже запущенных и необратимых процессов — например, её отслоения. Это могут быть:
Сама беременная не может заподозрить у себя низкое расположение плаценты. Это можно увидеть только на плановых УЗИ, которые необходимо проходить всем обязательно. После ультразвукового обследования смогут не только уточнить или опровергнуть диагноз, но и определить вид патологии.
Лечение и профилактика низкой плацентации
Слушайтесь врачей и надейтесь на лучшее. Многие женщины рожают самостоятельно или с помощью операции кесарева сечения здоровых деток при низком предлежании плаценты.
Если Вам необходима помощь опытного гинеколога, записывайтесь на консультацию по телефонам 8 (49244) 9-32-49, 8 (910) 174-77-72.
Низкая плацента при беременности: чем опасна и как рожать?
Плацента – уникальный орган женского организма, появляющийся во время беременности и исчезающий после родов. Его задачей является обеспечение плода питательными веществами и кислородом, а также выведение продуктов его жизнедеятельности и защита от иммунной системы матери. Однако, при низкой плацентации этот же орган может и погубить ребенка, помешав ему выйти из родовых путей во время родов. Такая патология встречается довольно часто и может проявиться даже у здоровых женщин. Что ее провоцирует и можно ли снизить такие риски?
Что такое низкая плацента?
Незадолго до того, как появиться на свет, ребенок переворачивается в матке головой вниз. Такое положение обеспечивает ему сравнительно легкий выход из половых путей. При этом место прикрепления плаценты в норме располагается у верхнего свода полости матки. Тем самым путь ребенку перекрывает только тонкая пленка околоплодной оболочки, которая легко прорывается при родах.
Патология возникает, когда перед родами плацента располагается не в верхней части матки, а сбоку или внизу, частично или полностью перекрывая цервикальный канал. Такая аномалия достаточно часто (в 10% случаев) встречается на раннем сроке беременности. Но со временем, по мере роста ребенка, из-за процесса подъема плаценты, проход освобождается. В итоге перед родами ее патологическое положение наблюдается только у 0,5-1% рожениц. В зависимости от расположения плаценты ее предлежание бывает:
Нижнее предлежание – самое безопасное, но также является аномалией и определенные риски для матери и ее ребенка при нем тоже существуют. Поэтому при плановых обследованиях врачи уделяют большое внимание контролю за состоянием плаценты. С помощью УЗИ они определяют ее локализацию на передней или задней стенках матки, а также измеряют расстояние от ее края до цервикального канала. Если аномалия будет зафиксирована, до родов разрабатывается тактика спасения малыша и его матери.
Причины низкой плаценты при беременности
Расположение данного органа определяется тем, где плодное яйцо прикрепится к эндометрию матки. Именно там будет располагаться место формирования плаценты, и повлиять на это на данном этапе развития медицины невозможно. В то же время можно выделить несколько факторов, которые прямо или косвенно способствуют появлению такой аномалии:
К другим факторам, способствующим низкому расположению плаценты при беременности, относятся генетическая предрасположенность, избыточный вес, курение, употребление алкоголя и другие вредные привычки. Их наличие у женщины дает основания отнести ее к группе риска даже если патологии еще не выявлено и назначить специальный уход, более тщательные наблюдения за состоянием беременности.
Симптомы низкого предлежания плаценты при беременности
Каких-либо специфических внешних признаков у этой патологии не имеется. Низкая плацентарность проявляется следующими симптомами:
Часто эта патология (особенно на ранних сроках) проходит вообще бессимптомно. Женщина может не чувствовать боли или дискомфорта в нижней части живота, у нее отсутствуют периодические или постоянные кровотечения. Поэтому однозначно выявить низкое предлежание плаценты можно только с помощью современных средств диагностики на плановых гинекологических осмотрах. Наибольшей эффективностью в этом плане обладает УЗИ. Данный метод обладает следующими преимуществами:
При подозрении на низкую плацентарность врач может назначить внеплановое сканирование, чтобы отследить миграцию плаценты. Обычно процедуру выполняют на 12, 20 и 30 неделе беременности, но возможно и более частое проведение УЗИ.
Гинекологический осмотр, являющийся стандартным при нормальной беременности, при этой патологии не проводится. Это связано с тем, что введение во влагалище инструментов может вызвать сильные сокращения матки, которые закончатся преждевременными родами с обширным кровотечением.
Чем грозит низкое плацентарное расположение?
Данная патология считается опасной для жизни и здоровья как ребенка, так и его матери. К наибольшим рискам относятся:
Все указанные осложнения делают предлежание плаценты опасной патологией. Поэтому при ее обнаружении женщина попадает в группу риска. В зависимости от вида патологии врачи разрабатывают специальную стратегию лечения, которая позволит сохранить жизнь как самой матери, так и ее ребенку.
Лечение низкой плаценты при беременности
К сожалению, даже при современном уровне развития медицины специального и на 100% эффективного лечения этой патологии не существует. Врачи не располагают средствами, позволяющими целенаправленно поднять плаценту, поэтому чаще всего выжидают, что она мигрирует в нормальное положение самостоятельно. Чаще всего так и происходит, но не всегда – в таких случаях пациентке назначается терапия, направленная на снижение рисков и поддержание жизнеспособности ребенка.
Лекарственная терапия. При низком расположении плаценты женщине на всем протяжении беременности необходимо принимать медикаменты следующих типов:
Кесарево сечение. Оно используется только на поздних сроках беременности, когда плод уже достиг определенной стадии развития. Это крайняя мера, направленная на предотвращение обширных кровотечений из-за разрыва плаценты, возникающего во время естественных родов при полном или частичном перекрытии плацентой родового канала. Чаще всего кесарево сечение делают при сочетании этой патологии с поперечным или тазовым предлежанием плода, многоплодной беременностью и другими осложнениями.
Естественные роды при низком расположении плаценты во время беременности возможны, но проводятся при соблюдении следующих условий:
В некоторых случаях при естественных родах с плацентарным предлежанием требуется хирургическая помощь. Задача врачей состоит в том. Чтобы максимально облегчить продвижение плода по родовым путям, уменьшить интенсивность кровотечений. Медикаментозной стимуляции родов не проводится ни при какой виде патологии, процесс должен проходить естественным путем, не создавая дополнительную нагрузку на половые органы матери.
Профилактика низкого предлежания плаценты направлена на устранение факторов, способствующих этой патологии:
В целом, уровень современной медицины позволяет своевременно обнаружить плацентарное предлежание на ранних сроках вынашивания и выработать эффективную стратегию для сохранения жизни малыша. Однако, если такой возможности нет или риск для матери слишком велик, врачи рекомендуют искусственное прерывание беременности. Также шансы на успешное рождение здорового ребенка зависят от того, как строго пациентка выполняла предписания врача.
Сохранить будущее

ОСЛОЖНЕНИЯ БЕРЕМЕННОСТИ НЕ ТАКОЕ УЖ РЕДКОЕ ЯВЛЕНИЕ. ЕСЛИ ЖЕНЩИНА НЕ ПОНИМАЕТ, ЧТО С НЕЙ ПРОИСХОДИТ, ТО НАЧИНАЕТ ПАНИКОВАТЬ И ТЕМ САМЫМ ТОЛЬКО УСУГУБЛЯЕТ ТЯЖЕСТЬ ПОЛОЖЕНИЯ. КОГДА ЖЕ У БУДУЩЕЙ МАМЫ ЕСТЬ ЧЕТКОЕ ПРЕДСТАВЛЕНИЕ О СЛОЖИВШЕЙСЯ СИТУАЦИИ, И ОНА ОСОЗНАЕТ, ЧТО И ЗАЧЕМ ДЕЛАЮТ ДОКТОРА, И СТРОГО СЛЕДУЕТ ИХ РЕКОМЕНДАЦИЯМ, ВРАЧАМ ЛЕГЧЕ ДОБИТЬСЯ УСПЕХА И СОХРАНИТЬ БЕРЕМЕННОСТЬ.
Впервые подозрение на беременность у женщины возникает при задержке менструации. Удостовериться, что это действительно так, помогает анализ крови на хорионический гонадотропин человека – гормон, уровень которого при беременности резко повышается. И вот тут надо, не откладывая в долгий ящик, обязательно посетить акушера-гинеколога и сделать УЗИ. Оно должно подтвердить, что плодное яйцо находится в полости матки. Иногда (в последнее время, по данным литературы, процент растет) плодное яйцо может прикрепиться и вне полости матки.
В таком случае говорят о внематочной беременности. Самой распространенной ее формой является трубная, когда плодное яйцо начинает развиваться в маточной трубе. Бывает, что оно прикрепляется в яичнике, брюшной полости или в шейке матки. Такое состояние опасно для жизни женщины и требует срочного хирургического вмешательства. Риск состоит в том, что ни один орган, кроме самой матки, не приспособлен для вынашивания младенца. У трубы, например, очень небольшой объем и под «натиском» увеличивающегося в размерах зародыша она рано или поздно разорвется. Возникшее в результате этого кровотечение представляет серьезную опасность для жизни женщины.
На фоне задержки менструации беспокойство должны вызвать приступообразные боли, нередко сопровождающиеся слабостью, головокружением, тошнотой, и кровянистые выделения из половых путей. Надо срочно идти к врачу, так как точно определить внематочную беременность можно только с помощью УЗИ. При выявлении внематочной беременности чаще всего проводят лапароскопические операции. После восстановительного лечения часто наступает нормальная беременность.
ОЖИДАЕМОЕ ОСЛОЖНЕНИЕ – ТОКСИКОЗ
Все о нем слышали, все с ужасом ждут, когда он наступит. Что это? Правильно – токсикоз. Самое ожидаемое и самое частое осложнение беременности на ранних сроках. Легкая тошнота, непереносимость некоторых запахов, порой головокружения – таковы симптомы раннего токсикоза, которые не без основания считаются и косвенными признаками наступления беременности.
Если рвота повторяется не более 3-5 раз за день и будущая мама в целом чувствует себя нормально, менять привычный образ жизни не придется. А вот когда тошнота и рвота возникают по 10 и даже 20 раз в сутки и любая пища и даже глоток воды не идут впрок, женщине нужна госпитализация. Нехватка пищи и обезвоживание – вот что больше всего будет тревожить врачей. Ведь будущая мама худеет, начинается учащенное сердцебиение, артериальное давление понижается, но ей нужны силы для вынашивания малыша. В больнице дефицит жидкости восполнят с помощью капельниц, рвоту устранят с помощью специальных, разрешенных для беременных препаратов и проведут полное обследование будущей мамы. Благодаря этому будущий ребенок и его будущая мама почувствуют себя намного лучше и снова вернутся к обычному образу жизни.
УГРОЗА ПРЕРЫВАНИЯ БЕРЕМЕННОСТИ
В начале беременности это состояние бывает связано с нарушением гормонального фона. По каким-то причинам гормоны, поддерживающие беременность, начинают вырабатываться в меньшем количестве. Спровоцировать такое осложнение могут и генетические пороки развития эмбриона. Многим это покажется странным, но в Западной Европе врачи не стремятся на ранних сроках сохранить беременность во что бы то ни стало. Считается, что таким образом природа проводит естественный отбор.
Как бы вы ни относились в этой проблеме и какими бы ни были причины осложнения, будущую маму должны насторожить тянущие боли внизу живота и пояснице, кровянистые выделения из половых путей. Любой из этих симптомов может указывать на угрозу прерывания беременности. Причем, если есть выделения, врачи ставят диагноз «начавшийся выкидыш», но это не означает, что ситуацию нельзя повернуть вспять и нормализовать положение. Так что, увидев в медицинских документах такую запись, не пугайтесь. Доктора приложат все усилия, чтобы все-таки беременность сохранить.
А чтобы усилия докторов увенчались успехом, следует как можно быстрее посетить врача и сделать УЗИ. С его помощью можно узнать, как развивается беременность, если же женщину беспокоят выделения, то и узнать их причину: например, пороки строения матки или слишком низкое расположение плаценты, а также преждевременное раскрытие шейки матки, вызванное ее укорочением (истмико-цервикальной недостаточностью – ИЦН). Еще одно обязательное исследование – уровень гормонов в моче и крови.
В любом случае кровотечения, слишком сильные боли внизу живота, повышенное напряжение матки – веский повод для госпитализации. Если обнаруживается гормональная недостаточность, назначается гормональная терапия для поддержания беременности. При низком расположении плаценты женщине посоветуют вести спокойный образ жизни и принимать средства, снимающие напряжение матки.
Когда обнаруживаются признаки ИЦН, шейку матки зашивают. Все эти меры помогают продлить беременность до доношенного срока – 37 недель. Если же малыш все-таки родится раньше, современное оборудование и достижения медицины позволяют выхаживать младенцев даже с низкой массой тела (от 500 г).
Плацента образуется во время беременности, а после родов выводится из организма. В норме она должна располагаться в верхней и средней трети матки, чтобы ребенок мог спокойно родиться в назначенные природой сроки. Если же плацента занимает место рядом с выходом из матки, прикрепляется хотя бы частично к шейке матки, говорят о предлежании плаценты. Причинами такого положения могут быть пороки строения внутренних половых органов, хронические воспаления матки и другие.
Характерный симптом – кровянистые выделения из половых путей, чаще всего после 7 месяцев беременности. Чтобы определить это осложнение, достаточно сделать УЗИ. Женщине рекомендуют госпитализацию и постельный режим, а также лекарственную терапию. Если предлежание плаценты сохранится к моменту родов, малыш сможет появиться на свет только с помощью кесарева сечения. Будущую маму госпитализируют на 37-38-й неделе беременности (на этом сроке беременность считается доношенной), чтобы подготовить к операции. Но если у женщины возникнет сильное кровотечение, кесарево сечение придется делать в экстренном порядке.
Это осложнение возникает, когда плацента отделяется от стенки матки до появления ребенка на свет. Чаще всего это происходит в конце III триместра или во время родов. Больше всего рискуют женщины с высоким артериальным давлением, вот почему врачи настоятельно рекомендуют будущим мамам внимательно следить за уровнем своего артериального давления и строго следовать рекомендациям врача при его повышении.
Будущую маму должны насторожить продолжительная боль в животе, повышенная активность матки, кровотечение из половых путей. Такая ситуация рискованна как для самой женщины, так и для ее будущего ребенка. Женщине угрожает потеря крови, а малышу – гипоксия: обширная отслойка плаценты в прямом смысле этого слова перекрывает ему кислород. Действия врачей зависят от того, насколько сильна родовая деятельность и как велики потери крови у женщины. Если кровотечение слабое, схватки продолжаются, сердцебиение ребенка нормальное, малыш хорошо себя чувствует, врачи позволяют родам идти естественным путем, но пристально наблюдают за самочувствием мамы и малыша. При обильном кровотечении и появлении признаков гипоксии у крохи производится экстренное кесарево сечение.
ПРЕЖДЕВРЕМЕННОЕ ИЗЛИТИЕ ОКОЛОПЛОДНЫХ ВОД
О таком осложнении говорят, когда околоплодные воды отходят до начала схваток. Причин такого развития событий может быть множество, но главная – инфекция. Именно поэтому врачи так тщательно наблюдают за будущими мамами и в течение беременности несколько раз делают бактериологический посев флоры из цервикального канала. Согласно современным международным рекомендациям перед родами примерно на сроке 36-37 недель желательно также взять мазок на стрептококки группы В. При обнаружении инфекции во время родов женщине проводят антибактериальную терапию.
Если околоплодные воды излились, независимо от срока беременности вызывайте «Скорую помощь» или направляйтесь в роддом. Убедиться, что это действительно амниотическая жидкость, довольно просто. Если поток мочи можно остановить, напрягая мышцы, то околоплодные воды даже при напряжении мышц продолжат изливаться. Кроме того, можно воспользоваться амниотестом (тестом на околоплодные воды). Если изливается амниотическая жидкость, тест-полоска изменит цвет. Также существуют специальные прокладки, использовать которые намного проще. Приницип их действия такой же: если на них попадают околоплодные воды, прокладки меняют цвет.
Обратиться к врачу надо и в том случае, если амниотическая жидкость начала лишь немного подтекать. Прояснить ситуацию может только доктор. Не отказывайтесь от госпитализации. Если подтекание усилится, без медицинской помощи не обойтись. В большинстве случаев после излития околоплодных вод женщину и ее будущего ребенка начинают готовить к родам. Если это случилось раньше 34 недели беременности, малышу вводят лекарства, которые помогут его легким раскрыться. Но когда воды излились не полностью, есть возможность продлить беременность. И усилия докторов будут направлены именно на это.
Еще одно коварное осложнение на поздних сроках беременности – преэклапсия, или, как раньше ее называли, гестоз. Другое название этого осложнения – поздний токсикоз беременных. Главный его симптом – наличие белка в моче. Именно по этой причине во время беременности приходится так часто сдавать этот анализ. Кроме того, преэклампсия проявляется повышением артериального давления до 130/90 мм рт.ст. и выше, внутренними и внешними отеками, из-за чего будущая мама набирает лишний вес. НЕ отказывайтесь от госпитализации: неблагоприятные симптомы могут нарастать, из-за чего самочувствие будущего малыша может резко ухудшиться. Комплексная терапия, назначенная лечащим врачом, как правило, приводит к положительному результату. Если же симптомы нарастают, приходится прибегать к экстренному родоразрешению – в зависимости от ситуации стимулировать роды или делать кесарево сечение.
Чтобы избежать неприятностей, врачи советуют будущим мамам не злоупотреблять солью, а лучше – отказаться от ее потребления, вести здоровый образ жизни, пить 2 л жидкости в день и соблюдать режим сна и отдыха.
Лечебная физкультура при тазовых предлежаниях плода
Причины возникновения тазового предлежания плода
Этиология тазового предлежания до настоящего времени не ясна. Частота тазовых предлежаний практически не меняется и в течении последних 100 лет колеблется в пределах 3-5%. Несмотря на многолетние споры, в настоящее время тазовое предлежание плода относят к патологическому положению, т.к. частота осложнений в родах гораздо выше, чем при головном предлежании. Причины тазового предлежания делят на материнские, плодовые и плацентарные.
К материнским факторам относят:
К плодовым факторам относят:
К плацентарным факторам относят:
Воздействовать можно лишь на некоторые из этих факторов, особенно на гипертонус нижнего сегмента матки, что часто достигается с помощью ЛФК. В связи с потенциальными осложнениями в родах производилось множество исследований, посвященных проблеме поворота плода из тазового предлежания в головное. Например, предлагалось матери класть на низ живота наушники и включать легкую приятную музыку по несколько раз в день для того, чтобы ребенок повернулся головой вниз. Во многих западных странах производится наружный профилактический поворот плода по Архангельскому под контролем УЗИ. В нашей стране сейчас этот метод не применяется т.к. считается, что он дает не меньше осложнений для матери и ребенка, чем профилактическое кесарево сечение. Поэтому у акушерки и врача для исправления тазового предлежания на головное есть только методы ЛФК.
Противопоказания для назначения гимнастики:
Кроме того, необходимо оценить тонус матки.
Комплексы лечебной гимнастики
Основной принцип ЛФК — это комплекс упражнений для косых мышц живота, сочетая их с дыхательными, упражнениями на растяжение позвоночника, для улучшение общего тонуса сердечно-сосудистой системы, упражнениями для тазового дна, упражнениями для груди.
2. Дополнительные упражнения к комплексу Фомичевой:
Родильный Дом №6,
ул. Маяковского, д.5, 3 этаж.
Военно-Медицинская Академия им. С.М.Кирова. Родильный дом клиники Акушерства и Гинекологии. Клиническая ул., д.4
Многопрофильная клиника Сестрорецкая. Сестрорецк, ул. Пограничников д.2 стр.1
Осложнения после родов
После родов женщине часто кажется, что все волнения и тревоги позади. Но, увы, иногда первые, самые счастливые дни или недели совместной жизни матери и младенца могут быть омрачены разнообразными осложнениями. В каких же случаях послеродовые изменения являются нормальными, а когда стоит обратиться к врачу?
Какие осложнения могут возникнуть после родов
К врачу-гинекологу нужно обратиться в следующих случаях:
Записаться на прием
Увеличение количества выделений
Если количество выделений резко увеличилось, появились обильные кровяные выделения после того, как их количество уже стало уменьшаться, либо необильные кровянистые выделения долго не прекращаются, появились большие сгустки крови. Обращаться при появлении кровотечения нужно к врачу акушеру-гинекологу, желательно в тот роддом, где принимали роды. Если кровотечение очень обильное (требуется несколько прокладок в течение часа), не нужно идти в стационар самой, необходимо вызвать «скорую помощь».
Задержка части плаценты в полости матки
Самой частой причиной поздних послеродовых кровотечений (то есть тех, которые возникли позже, чем через 2 часа после родов) является задержка части плаценты в полости матки. Диагноз в этом случае подтверждается при ультразвуковом исследовании. Для удаления остатков плаценты проводится выскабливание стенок матки под общей внутривенной анестезией с обязательной последующей антибактериальной терапией для профилактики инфекционных осложнений.
Записаться на прием
Изменения в системе свертывания крови
В редких случаях, причинами кровотечения могут быть изменения в системе свертывания крови наследственного или приобретенного характера, заболевания крови. В этих случаях требуется сложная медикаментозная терапия.
Записаться на прием
Нарушение сокращения мышц матки
Возможно развитие кровотечений, связанных с нарушением сокращения мышц матки. Это так называемое гипотоническое кровотечение. В последовом периоде гипотоническое состояние матки может вызываться ее перерастяжением всвязи с многоводней, многоплодием, крупным плодом, недоразвитием матки. Понижение сократительной способности матки вызывают и изменения в самой ее стенке (миомы, последствия воспалительных процессов, частые аборты). Эти кровотечения чаще всего возникают в первые часы после родов и требуют активного лечения медикаментозными средствами, а в тяжелых случаях и оперативного вмешательства.
Резкое неожиданное прекращение кровянистых выделений также должно насторожить женщину и требует срочного обращения к врачу. В этом случае может нарушаться отток крови из матки, то есть лохии скапливаются в полости и развивается так называемая лохиометра. Кровяные сгустки являются хорошей питательной средой для бактерий, поэтому если лохиометру вовремя не лечить, в полость матки проникают бактерии и развивается эндометрит – воспаление слизистой оболочки матки. После операции кесарева сечения лохиометра возникает чаще, чем после родов через естественные родовые пути. Лечение заключается в назначении средств, сокращающих матку, с одновременным применением спазмолитиков для расслабления шейки матки и восстановления оттока лохий. В некоторых случаях приходится прибегать к вакуумаспирации содержимого матки под общим внутривенным обезболиванием и обязательной последующей антибактериальной терапией.
Записаться на прием
Воспалительный процесс во влагалище или в матке
Записаться на прием
Кандидоз влагалища (молочница)
Появление творожистых выделений, зуда, жжения в области половых органов, покраснения свидетельствует о развитии кандидоза влагалища (молочницы). Риск этого осложнения повышается при приеме антибиотиков. Диагностика основывается на обнаружении в мазке на флору большого количества дрожжеподобных грибов. Для лечения применяют местные препараты в виде вагинальных свечей или таблеток.
Записаться на прием
Послеродовой эндометрит
Гноевидные выделения, боли внизу живота, повышение температуры тела. Эти симптомы могут указывать на развитие серьезного осложнения – послеродового эндометрита (воспаления внутренней слизистой оболочки матки). Чаще всего эндометрит встречается у пациенток после кесарева сечения, ручного обследования послеродовой матки, ручного отделения плаценты и выделения последа (если самостоятельное отделение последа затруднено в связи с нарушением сократительной функции матки), при длительном безводном промежутке (больше 12 часов от моента излития околоплодных вод до рождения малыша), у женщин, поступивших на роды с воспалительными заболеваниями половых путей (например, на фоне инфекций, передаваемых половым путем), у пациенток с большим количеством абортов в прошлом. Классическая форма эндометрита возникает на 1-5 сутки. Температура тела повышается до 38-39 градусов, сердцебиение учащается до 80-100 ударов в минуту. Отмечают угнетение общего состояния, озноб, сухость и гиперемию кожных покровов, болезненность тела матки, гнойные с запахом выделения. Стертая форма возникает на 5-7 сутки, развивается вяло. Температура не превышает 38 градусов, нет озноба. Эндометрит после кесаревасечения всегда протекает в тяжелой форме.
В постановке диагноза врачу помогает ультразвуковое исследование матки и общий анализ крови, в котором выявляются признаки воспаления. Лечение эндометрита необходимо начинать как можно раньше. Проводят его в стационаре. Назначают постельный режим, при остром эндометрите холод на низ живота. Послеродовый эндомерит обязательно лечится антибиотиками, вместе с ними применяют средства, сокращающие матку. В настоящее время во многих клиниках и роддомах проводится промывание полости матки охлажденными растворами антисептиков. В тяжелых случаях обязательно проводится внутривенное вливание солевых растворов для улучшения кровообращения, снятия симптомов интоксикации.
При несвоевременном лечении очень велика опасность распространения воспалительного процесса на всю матку, малый таз, развитием сепсиса (появление в крови инфекционных агентов), вплоть до гибели пациентки.
Записаться на прием
Лактостаз и мастит
В послеродовом периоде возможно появление болей в молочных железах, чувство распирания, повышение температуры тела. При появлении этих симптомов обязательно нужно обратиться к врачу – акушеру-гинекологу в женской консультации или к хирургу.
Возможные причины появления болей в молочных железах и сопутствующего им повышения температуры это лактостаз и мастит.
Лактостаз (застой молока в железе), обусловлен закупоркой выводящих протоков. Чаще всего подобное состояние развивается при неправильном прикладывании малыша к груди, нарушении режима кормлений. Лактостазом чаще страдают первородящие женщины. При застое молока молочная железа увеличивается в объеме, определяются ее плотные увеличенные дольки. Температура тела может повышаться до 38–40 градусов. Отсутствуют покраснение кожи и отечность ткани железы, которые обычно появляются при воспалении. После сцеживания молочной железы при лактостазе боли исчезают, определяются небольшого размера безболезненные дольки с четкими контурами, температура тела снижается. Если лактостаз не устранен в течение 3–4 дней, возникает мастит (воспаление молочной железы), так как при застое молока количество микробных клеток в молочных протоках резко увеличивается, молоко является хорошей питательной средой для различных бактерий, что способствует быстрому прогрессированию воспаления. При развитии мастита температура тела постоянно остается высокой, сопровождается ознобом. Появляются симптомы интоксикации (общая слабость, разбитость, головная боль). Пациентку беспокоит сначала чувство тяжести, а затем боль в молочной железе, что сопровождается застоем молока. Молочная железа увеличивается в объеме, на коже отмечаются участки покраснения. Сцеживание молока болезненное и не приносит облегчения, после сцеживания остаются плотный болезненный участки, сохраняется высокая температура тела. В тяжелых случаях в молоке могут определяться примеси гноя.
Для устранения лактостаза применяют сцеживание, местные противовоспалительные мази, физиотерапевтическое лечение. Мастит лечится при помощи антибиотиков. В некоторых случаях требуется подавление лактации и хирургическое лечение.
Записаться на прием
Послеродовой пиелонефрит
Повышение температуры тела, боли в спине или боку, болезненное мочеиспускание. Эти симптомы могут свидетельствовать о развитии послеродового пиелонефрита, то есть воспаления почек. Критическими периодами для развития послеродового пиелонефрита врачи считают 4-6 и 12-14 сутки послеродового периода. Развитие заболевания связано с попаданием инфекции в мочевыводящие пути из половых путей. Чаще всего заболевание развивается у родильниц, в моче которых во время беременности обнаруживали небольшое количество бактерий. В постановке диагноза врачу помогают ультразвуковое исследование почек и мочевого пузыря и анализ мочи.
Лечение пиелонефрита обязательно проводится антибиотиками.
Записаться на прием
Венозный тромбоз
Боли в ногах, отечность, появление покраснения на ногах по ходу вены, усиление болей при ходьбе – являются симптомами серьезной патологии – венозного тромбоза (образования сгустков крови в венах) и требуют срочного обращения к врачу хирургу или флебологу. Самыми опасными периодами для возникновения тромбозов считают 5-6 сутки после родов или операции кесарева сечения, реже тромбозы возникают через 2-3 недели после родов. Причинами тромбозов являются изменения в свертывающей системе крови, возникающие во время беременности и после родов. Физиологически, в послеродовом периоде происходит активация свертывающей системы. Поскольку организм старается прекратить кровотечение. В то же время тонус сосудов малого таза и нижних конечностей снижен, вены еще не успели приспособиться к работе в новых условиях. Эти условия и запускают механизмы образования тромбов. Немаловажную роль в развитии послеродовых венозных тромбозов играет и гормональный фон, резко меняющийся после окончания беременности.
Особенно велик риск развития венозных тромбозов у женщин с различными патологиями системы свертывания крови, которые выявляются еще до беременности или во время вынашивания малыша. Высока вероятность тромбоэмболических осложнений и при наличии заболеваний сердечно-сосудистой системы, избыточной массы тела. Повышается риск тромбоза и у женщин в возрастной группе после 40 лет, при наличии варикозной болезни нижних конечностей. Увеличивается риск тромбообразования у женщин, перенесших операцию кесарева сечения. В постановке диагноза врачу помогает ультразвуковое исследование вен, с допплерографией, то есть оценкой кровотока в сосудах. Для лечения венозных тромбозов применяют медикаментозные средства, ношение компрессионного трикотажа.
Записаться на прием
Неприятные ощущения в области послеоперационных швов
Могут беспокоить неприятные ощущения в области послеоперационных швов после кесарева сечения или в области швов на промежности. В норме после ушивания разрывов влагалища могут быть небольшие болевые ощущения 1-2 дня, но они быстро проходят. Боли в области послеоперационной раны после кесарева сечения могут беспокоить в течение 2 недель, постепенно уменьшаясь. Ощущение тяжести, распирания, боли в области послеоперационной раны может говорить о накоплении гематомы (крови) в области швов. Обычно это бывает в первые трое суток после родов и требует хирургического лечения – удаления скопившейся крови. Боль, жжение, кровоточивость швов, появление выделений с неприятным запахом, отечности в области наложенных швов, повышение температуры тела свидетельствует о присоединении инфекции и нагноении швов. В этих случаях также следует обратиться к врачу для обработки раны и решения вопроса о дальнейшем методе лечения.
Записаться на прием
Недержание мочи, кала, выпадение матки
Записаться на прием
Геморрой
В любом случае, при возникновении каких-либо симптомов, причиняющих беспокойство, желательно обратиться к врачу, ведь любое осложнение лучше предупредить или лечить в самой начальной стадии.