Что нового в лечении астмы
«Ловушки», в которые можно угодить при лечении бронхиальной астмы
Рисунок 1. Зачастую у больных астмой снижены виды на будущее, хотя некоторые склонны недооценивать тяжесть симптомов своего заболевания Какова дифференциальная диагностика между бронхиальной астмой и ХОЗЛ? С чем связаны возможны
 |
| Рисунок 1. Зачастую у больных астмой снижены виды на будущее, хотя некоторые склонны недооценивать тяжесть симптомов своего заболевания |
Какова дифференциальная диагностика между бронхиальной астмой и ХОЗЛ?
С чем связаны возможные ошибки в диагностике?
Какова основная роль b-агонистов в терапии бронхиальной астмы?
Как назначаются кортикостероиды?
Несмотря на возросшую компетентность врачей и доступность эффективных методов лечения, смертность от бронхиальной астмы остается высокой. Предотвратить многие смертельные исходы и даже избежать большинства случаев госпитализации можно было бы при проведении правильного лечения.
Необходимо помнить, что ведение больных астмой — процесс сложный и длительный.
Недооценка степени несостоятельности дыхания. Тяжесть состояния пациента и степень несостоятельности его дыхательной системы можно не распознать, если пренебречь тщательным выяснением всех проявлений болезни и построением диаграммы измерений максимальной скорости потока (МСП) выдыхаемого воздуха.
Зачастую у больных астмой снижены виды на будущее, хотя некоторые и склонны недооценивать серьезность симптомов своего заболевания. Чтобы выявить такую недооценку, нужно подробно расспросить пациента, бывает ли у него кашель или хриплое дыхание ночью или при физической нагрузке.
Если пациентам не удается достичь наилучшей возможной функции легких, то для коррекции этого состояния необходимо для начала вычислить нормальную МСП выдыхаемого воздуха для данного пациента, пользуясь диаграммой, прилагаемой к пикфлуометру.
Если измеренная МСП более чем на 20% меньше вычисленной, стоит провести исследование обратимости этого состояния, что делается путем сопоставления МСП или жизненной емкости легких (ЖЕЛ) до и после лечения.
Необходимая терапия может состоять всего лишь в однократном приеме бронходилятатора, но если это не увеличивает МСП на 20%, то есть до вычисленного уровня, могут понадобиться более серьезные меры, например трехнедельный курс системных кортикостероидов (30 мг преднизолона в день для взрослых). Таким образом выясняется наилучший достижимый уровень МСП, на который ориентируются в последующем лечении.
Иногда пациенты сообщают об уменьшении одышки, но при этом значения МСП не изменяются. В таких случаях необходимо провести измерение ЖЕЛ с помощью спирометра, которое может подтвердить улучшение, не определяемое по МСП (рис. 2). Спирометрами в настоящее время укомплектованы все врачебные приемные.
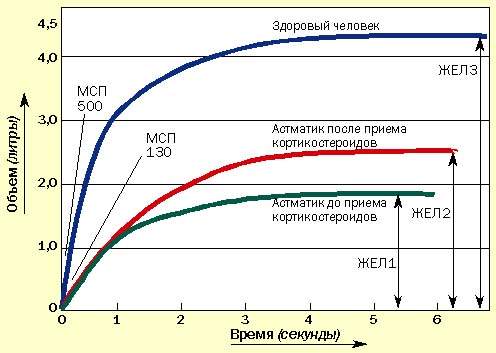 |
| Рисунок 2. Изменение ЖЕЛ под влиянием курса кортикостероидов. МСП может не измениться, но увеличение ЖЕЛ свидетельствует об улучшении состояния |
Бронхиальная астма, замаскированная под хроническое обструктивное заболевание легких (ХОЗЛ). Страдающие одышкой пациенты, которым поставлен диагноз ХОЗЛ или эмфизема, могут иметь скрытый бронхоспастический элемент, обусловленный бронхиальной астмой.
Таким пациентам необходимо провести исследование обратимости процесса, как описано выше. Любое улучшение функции легких можно поддержать, проводя адекватное лечение бронхиальной астмы. При отсутствии улучшения легочной функции назначение кортикостероидов ничем не оправдано, а только приводит к нежелательным побочным эффектам, таким как остеопороз.
Что должен помнить врач, наблюдающий больных с бронхиальной астмой
Постоянный прием b-агонистов короткого действия. Показано, что лечение астмы постоянным приемом b-агонистов увеличивает гиперреактивность легких и утяжеляет бронхиальную астму [1]. Если пациент использует b-агонисты скорее регулярно, чем случайно, их применение должно сопровождаться назначением ингаляционных кортикостероидов или, если кортикостероиды уже применяются, увеличением их дозы до достаточной, чтобы контролировать астму. Таким образом, b-агонисты оставляют на случаи одышки и хрипов.
Последние методические указания по лечению бронхиальной астмы в Британии рекомендуют начинать с высокой дозы ингаляционных или системных кортикостероидов для достижения быстрого контроля, затем постепенно снижать дозу до минимальной, обеспечивающей нормальное самочувствие пациента и оптимальные значения МСП или ЖЕЛ на фоне минимального применения бронходилятатора (рис. 3). Быстрое облегчение состояния, достигаемое при применении кортикостероидов, улучшает настроение пациента и увеличивает его доверие к лечению.
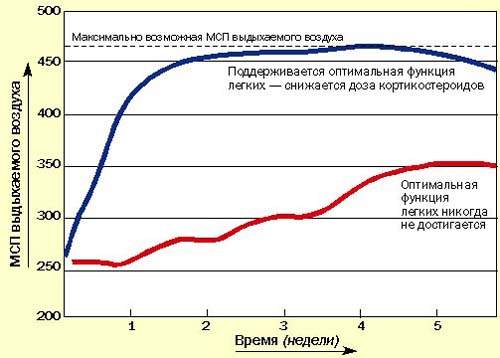 |
| Рисунок 3. Рекомендуется начинать с высоких доз кортикостероидов, а затем постепенно снижать дозу до минимальной (оптимальные значения МСП или ЖЕЛ) |
Последние данные свидетельствуют о том, что назначать кортикостероиды нужно как можно раньше всем астматикам, и не только для контролирования симптомов, но и для предотвращения прогрессирующих структурных повреждений легких, обусловленных хроническим воспалением [2,3]. Это означает, что кортикостероиды следует предпочесть b-агонистам, как только диагноз подтверждается МСП-диаграммой. b-агонисты остаются препаратами резерва на крайний случай.
Возможность альтернативного лечения. Хотя ингалируемые кортикостероиды должны быть краеугольным камнем в лечении астмы, в случаях, трудно поддающихся лечению, можно использовать и некоторые другие препараты. Доказано, что противовоспалительным эффектом обладают теофиллины в достаточно небольших дозах, но надо учитывать в каждом индивидуальном случае их возможное взаимодействие с другими препаратами.
Пожилым пациентам целесообразно назначать ипратропиум. Иногда оказываются эффективными недокромил и кромогликат.
Бронходилятаторы длительного действия, такие как сальметерол, могут облегчать состояние, особенно ночью, блокируя бронхоконстрикторные механизмы. Однако необходимо, чтобы все вышеперечисленные препараты сопровождались применением адекватных доз кортикостероидов.
Техника ингаляции. Нужно добиться, чтобы у пациентов выработались правильные навыки обращения с ингалятором. Врач должен помочь подобрать тот тип ингалятора, который наиболее удобен пациенту, и проверить его работоспособность. Для этого в кабинете врача должен быть полный набор ингаляторов.
Спейсеры. Применяемые вместе с аэрозольными ингаляторами, спейсеры облегчают проникновение препарата в легкие и снижают как накопление его в глотке, так и системное всасывание за счет проглатывания.
Спейсеры помогают координировать выброс препарата со вдохом. Это особенно важно при ингалировании кортикостероидов. Так как кортикостероиды применяются только дважды в день, громоздкий спейсер можно хранить дома.
Спейсеры обеспечивают лучшее накопление препарата в легких, чем распылители. Необходимо правильно их применять: встряхнуть ингалятор, чтобы лекарство смешалось с носителем, и однократно впрыснуть смесь с последующим скорейшим вдохом [4].
Триггерные факторы. Нераспознанные триггерные факторы могут быть и дома, и на работе, и на отдыхе, то есть практически в любом месте. Выявить источник поможет анамнез. Например, при профессиональной бронхиальной астме состояние улучшается во время отпуска и в выходные дни. Отсутствие раздражителя уменьшает или устраняет проявления болезни и снижает необходимость в лекарствах.
Проблемой, которую часто не принимают во внимание, может быть пассивное курение. Такие препараты, как b-блокаторы и нестероидные противовоспалительные средства (НПВС), также могут вызывать астму.
Использование распылителей (небулайзеров) без фоновой кортикостероидной терапии. При лечении острого астматического приступа без назначения пероральных кортикостероидов все еще используют распылители, которые обеспечивают проникновение более высокой дозы b-агонистов. Это действительно снимает бронхоспазм, но поскольку высокая доза b-агонистов не воздействует на сопутствующий воспалительный процесс, необходимо сразу же дать больному кортикостероиды внутрь, чтобы предотвратить нарастание приступа; эффект бронходилятаторов снижается по мере увеличения отека слизистой.
Если тяжесть приступа такова, что требуется небулайзер, необходимо назначить системные кортикостероиды. Даже при умеренном приступе бронходилятаторы сами по себе приносят лишь временное облегчение и есть опасность повторения приступа — возможно, глубокой ночью!
Несвоевременное назначение оральных кортикостероидов. Если не проводить противовоспалительной терапии, у больных нарастает отек слизистой, что приводит к повторению приступов. Такие пациенты часто нуждаются в госпитализации и назначении высоких доз кортикостероидов в течение нескольких дней, прежде чем у них наступит стабилизация состояния.
Пациенты, подверженные быстроразвивающимся приступам, нуждаются в как можно более раннем назначении кортикостероидов и бронходилятаторов. Они должны уметь распознавать ухудшение состояния, всегда иметь под рукой кортикостероиды и знать, как их использовать. Не следует заставлять этих пациентов дожидаться прихода к ним врача (рис. 4).
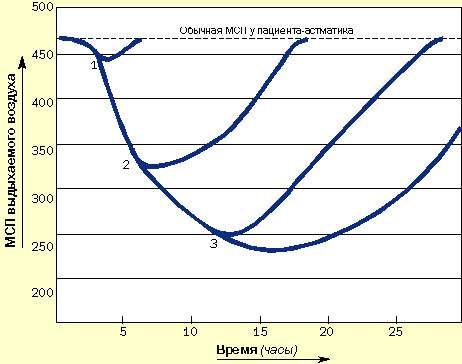 |
| Рисунок 4. Зависимость развития острых приступов от времени назначения кортикостероидов и как результат применения длительных курсов системной кортикостероидной терапии. (1) Кортикостероиды назначены сразу после возникновения приступа: выздоровление наступает быстро. (2) Кортикостероиды назначены через 6 часов: выздоровление замедлено. (3) Кортикостероиды назначены позже чем через 12 часов: приступ тяжелый и длительный, выздоровление наступает медленно |
Пациенты с постепенным развитием приступов могут подождать и посмотреть, помогает ли увеличенная доза ингаляционных кортикостероидов в сочетании с бронходилятаторами.
Неадекватный курс системных кортикостероидов. Иногда назначенные кортикостероиды отменяют до полного купирования приступа, что ведет к сохранению гиперреактивности бронхов и очередному приступу.
Подобная цепь событий может привести пациента к ложному заключению, что у него бронхиальная астма, трудно поддающаяся лечению.
Ситуацию можно исправить длительным курсом кортикостероидов, продолжающимся в течение нескольких дней после стабилизации состояния, и снижением их дозы постепенно до достижения минимальной поддерживающей.
Прекращение наблюдения за пациентом после острого приступа или госпитализации. Трудности возникают при отмене системного кортикостероида и назначении ингаляционного. В этот переходный период необходимо тщательное наблюдение; по достижении стабилизации состояния дозу ингалируемого кортикостероида постепенно снижают до минимально необходимой, чтобы заболевание никак себя не проявляло и функция легких была оптимальной.
Целью последующего лечения становится поддержание наивысшей МСП, достигнутой в больнице после курса системных кортикостероидов.
Консультация, проведенная через некоторое время после выписки, дает хорошую возможность проверить план ведения пациента, выяснить, что не так, и внести соответствующие поправки.
Кашель и хрипы с гнойной мокротой иногда принимают за легочную инфекцию. Однако мокрота больных астмой содержит гораздо больше эозинофилов, чем полиморфных клеток и бактерий. В пожилом возрасте левожелудочковая недостаточность и сердечная астма должны наводить на мысль о предшествующей бронхиальной астме. Будьте осторожны с b-блокаторами!
Внезапная одышка может быть обусловлена пневмотораксом или легочной эмболией. Хрипы встречаются при туберкулезе легких, бронхиальной карциноме или инородном теле и могут быть четко локализованы. Следовательно, у любого пациента с астмой, развившейся во взрослом возрасте, необходимо провести рентгенологическое исследование органов грудной клетки.
После установления диагноза основная цель врача — освободить пациента от проявлений болезни и оптимизировать функцию легких, а также установить контроль за болезнью. Для этого специально обученный медперсонал должен обучать больных и проверять правильность выполнения ими всех назначений.
Конечно, в некоторых случаях это может оказаться затруднительным, однако план предписанных действий способно усвоить абсолютное большинство больных.
Все пациенты должны:
Литература
1. Sears M. R., Taylor D. R. et al. Regular inhaled b-agonist treatment in bronchial asthma. Lancet 1990;336:1491–1396.
2. Tari Haahtela et al. Comparinson of terbutaline with budesonide in newly detected asthma. N Engl J Med 1991;325:388–392.
3. Redingon A. K., Howarth P. H. Airway remodelling in asthma. Thorax 1997;52:310–312.
4. O’Callaghan C., Barry P. Spacer devices in the treatment of asthma. BMJ 1997;314:1061–1062.
Спирометрия при хронической бронхиальной астме
Бочкообразная грудная клетка при хронической бронхиальной астме возникает из-за задержки воздуха в периферических отделах легких, что приводит к постоянному поддержанию грудной клетки в состоянии вдоха. Задержанный воздух не выдыхается и бесполезно занимает большую часть легких (остаточный объем). Это снижает объем воздуха (жизненную емкость легких), входящего в легкое.
Воздух задерживается из-за хронического воспаления, вызывающего отек слизистой периферических бронхиол. При лечении кортикостероидами отек спадает и воздух высвобождается. Это доказывается увеличением ЖЕЛ, определенной спирометрически. МСП может не изменяться (см. рис. 2.)
Обратите внимание!
Приступ астмы
Хроническая астма/ХОЗЛ
Краткий обзор принципиальных изменений в рекомендациях по лечению бронхиальной астмы
Бронхиальная астма – распространенное хроническое заболевание органов дыхания. Риск тяжелых обострений астмы присутствует при любой степени выраженности заболевания, включая легкое течение. Поводом для существенного обновления в 2019 г. основополагающего международного документа по астме GINA и рекомендаций Российского респираторного общества (РРО) послужило накопление весомых результатов ряда исследований. Ключевые изменения не коснулись основной цели терапии бронхиальной астмы (достижение контроля над симптомами для снижения риска обострений), но привели к существенной коррекции принципов лечения, начиная с 1-й ступени терапии:
А. Короткодействующие β2-агонисты (КДБА) – сальбутамол, фенотерол и др. – исключены из предпочтительных препаратов для купирования симптомов астмы.
Б. Появилась концепция о противовоспалительном бронхолитике (фиксированная комбинация β2-агониста и противовоспалительного препарата) как основном препарате терапии астмы, начиная с 1-й ступени лечения (легкая астма); в том числе «усилена» роль подхода к терапии среднетяжелой и тяжелой астмы в режиме единого ингалятора: ингаляционный глюкокортикостероид (ИГКС) и формотерол.
В. В рекомендациях РРО 2019 г. введено понятие «быстродействующий бронхолитик» (БДБА) для более точной характеристики такого свойства β2-агонистов короткого и длительного действия как скорость наступления эффекта. Оно подразумевает только те препараты, которые способны обеспечить быстрый бронходилатационный эффект в течение нескольких минут после ингаляции (обычно через 1 – 3 мин) и могут применяться в «острых» ситуациях. В отечественных рекомендациях к ним отнесены формотерол и сальбутамол.
В качестве предпочтительной терапии астмы легкой степени с 2019 г. рекомендуется использование в режиме «по потребности» фиксированной комбинации низкой дозы ИГКС с формотеролом, другой вариант – поддерживающая терапия ИГКС в низкой дозе. Для купирования симптомов при астме любой тяжести предпочтительным является применение фиксированной комбинации будесонид+формотерол, а для пациентов со среднетяжелой и тяжелой астмой, помимо такого препарата, возможно назначение «по потребности» комбинации беклометазон+формотерол, если эти препараты у пациентов являются средствами базисной терапии (режим «единого ингалятора» – ИГКС+формотерол ежедневно регулярно и дополнительно «по потребности»). Применение КДБА «по потребности» с 2019 г. – менее предпочтительный вариант для купирования симптомов при астме любой степени тяжести.
Изменения в документе GINA 2020 г.
Безусловно, первые сообщения от комитета GINA в 2020 г. касались новой коронавирусной инфекции – COVID-19. Они были опубликованы на сайте www.ginasthma.org в марте 2020 г. и вскоре – на сайте РРО www.spulmo.ru. Основная их суть – продолжать лечение бронхиальной астмы так, как это необходимо в соответствии с современными рекомендациями, а также соблюдать правила профилактики респираторных инфекций. В декабре 2020 г. они были дополнены, в том числе напоминанием о необходимости ежегодной вакцинации от гриппа и сведениями о вакцинопрофилактике COVID-19 у пациентов с бронхиальной астмой.
В апреле 2020 г. вышла полная версия обновленного документа GINA, которая уточнила подходы к ведению пациентов с астмой, включая рекомендации в отношении COVID-19. Кроме того документ включал дополнения: 1) о недопустимости применения препаратов off-label (вне рамок зарегистрированных в инструкции показаний — например, фиксированной комбинации с низкой дозой ИГКС+сальбутамол «по потребности»); 2) уточнения данных о низких, средних и высоких дозах ИГКС с учетом характеристик используемых дозированных ингаляторов.
Кратко о дополнениях в GINA 2021 г.
Ведение пациента с астмой – непростая разносторонняя задача, в этой статье лишь кратко отражены принципы ингаляционной терапии. Для успешного решения этой задачи важно знать и правильно применять современные клинические рекомендации, алгоритмы, следить за их регулярными обновлениями (всегда есть в свободном доступе на главных ресурсах — www.spulmo.ru, www.ginasthma.org), использовать в рутинной практике для более точной оценки контроля над заболеванием специализированные вопросники (ACT, ACQ, 4 вопроса GINA), учитывать коморбидную патологию и ее лечение. В условиях напряженной эпидемиологической ситуации целесообразно использовать дистанционные, в т.ч. телемедицинские, технологии для оценки состояния пациента и проводимой терапии.
Клинические рекомендации «Бронхиальная астма» Министерства здравоохранения Российской Федерации доступны по ссылке.
Таргетная терапия открывает новые перспективы для пациентов с астмой и атопическим дерматитом

Бронхиальная астма – хроническое воспалительное заболевание органов дыхания – весьма распространенное заболевание. Согласно официальной статистике, в России диагноз «бронхиальная астма ставится» каждым 1047 пациентам из 100 тыс., что составляет примерно 1% населения или 1,5 млн человек. Однако по данным неофициальной статистики, которая базируется на эпидемиологических исследованиях, бронхиальной астмой страдают приблизительно 7% населения, то есть 10 млн человек.
В последние годы удалось добиться успехов в борьбе с этим заболеванием – это выражается как в сокращении числа летальных исходов за последние 25 лет, так и снижении количества пациентов с тяжелыми формами недуга. По словам профессора, член-корреспондента РАН, зав. кафедрой пульмонологии лечебного факультета Сеченовского Университета Сергея Авдеева, это произошло благодаря двум факторам. Во-первых, появились клинические рекомендации по диагностике и лечению бронхиальной астмы. Во-вторых, стали доступны новые методы лекарственной терапии.
«Большинство пациентов получают ингаляционные глюкокортикостероиды. Это – первая линия терапии больных с бронхиальной астмой, базисная и, по сути, – самая эффективная, – отмечает Сергей Авдеев. – Эта терапия подходит для подавляющего большинства больных»
К сожалению, есть пациенты, с тяжелой (резистентной) бронхиальной астмой. Обычная терапия им не очень помогает, и врачи вынуждены добавлять таблетированные глюкокортикостероиды (их еще называют гормонами). Эта терапия оказывает определенный эффект, но она связана с побочными эффектами, которых очень много и они очень сложные.
В разных регионах доля таких пациентов разная. В некоторых странах «тяжелые» пациенты составляют 10%, в Российской Федерации их меньше – примерно 1%.
Биологические препараты
Многие годы основными препаратами для борьбы с бронхиальной астмой являлись глюкокортикостероиды. Но возможности этих препаратов ограничены — при системной применении и больших дозах эффективность терапии выходит на плато.
Сегодня для сложных пациентов открываются новые возможности. Таргетная терапия моноклональными антителами позволяет даже у самых тяжелых пациентов взять астму под контроль и избавить от необходимости приема таблетированных глюкокортикостероидов, и таким образом улучшить качество жизни, подчеркивает Сергей Авдеев.
Поскольку воспалительные процессы связаны с суперэкспрессией цитокинов, биологические препараты нацелены на снижение их активности. Они позволяют помочь очень многим пациентам. На сегодняшний день в России зарегистрировано 5 биологических препаратов для лечения бронхиальной астмы, и три из них – за последний год.
Сложное заболевание
Проблема бронхиальной астмы заключается не только в том, что таких пациентов много, но и в том, что бронхиальная астма – это гетерогенное заболевание. Есть особые фенотипы, особые группы пациентов, которые имеют свое собственное течение заболевания, и которым нужно особое лечения, подчеркивает д.м.н, профессор, заведующая кафедрой клинической аллергологии и иммунологии РМАНПО Наталья Ненашева.
Примерно у 5% пациентов астма сочетается с атопическим дерматитом, отмечает Наталья Ильина, д.м.н., профессор, заместитель директора по клинической работе, главный врач Института иммунологии ФМБА РФ. «Атопический дерматит – это аллергическое воспаление кожи, как правило, генетически детерминированное, которое часто сочетается с респираторными симптомами. Это системное заболевание, и такие пациенты характеризуются полиорганностью. В отечественной медицине сочетание этих двух заболеваний получило название «тяжелый атопический синдром». Заболевание характеризуется обширностью пораженных покровов и сильным зудом», – говорит она.
Но и для таких пациентов, как оказалось, можно подобрать эффективное лечение – терапия, которая блокирует сразу два вида интерлейкина (5, 13), помогает и при астме, и при тяжелых формах атопического дерматита.
Возросшая роль врача
Но применение современных методов терапии связано с необходимостью обучения врачей ведению сложных пациентов, и даже переосмысления организации медицинской помощи, отмечает Сергей Авдеев.
Не для всех фенотипов созданы биологические препараты. Так, для астмы, в основе которой лежит Т2-воспаление, есть эффективная терапия. Но для пациентов с неаллергической астмой, которая связана с ожирением, курением, сегодня нет таргетных препаратов.
Поэтому задача врача – верно определить, кому из пациентов подойдет таргетная терапия. Если же лечение подобрано правильно, то, по словам Натальи Ильиной, у таких пациентов не только облегчаются симптомы, но и начинается другая жизнь.
Код вставки на сайт
Таргетная терапия открывает новые перспективы для пациентов с астмой и атопическим дерматитом

Бронхиальная астма – хроническое воспалительное заболевание органов дыхания – весьма распространенное заболевание. Согласно официальной статистике, в России диагноз «бронхиальная астма ставится» каждым 1047 пациентам из 100 тыс., что составляет примерно 1% населения или 1,5 млн человек. Однако по данным неофициальной статистики, которая базируется на эпидемиологических исследованиях, бронхиальной астмой страдают приблизительно 7% населения, то есть 10 млн человек.
В последние годы удалось добиться успехов в борьбе с этим заболеванием – это выражается как в сокращении числа летальных исходов за последние 25 лет, так и снижении количества пациентов с тяжелыми формами недуга. По словам профессора, член-корреспондента РАН, зав. кафедрой пульмонологии лечебного факультета Сеченовского Университета Сергея Авдеева, это произошло благодаря двум факторам. Во-первых, появились клинические рекомендации по диагностике и лечению бронхиальной астмы. Во-вторых, стали доступны новые методы лекарственной терапии.
«Большинство пациентов получают ингаляционные глюкокортикостероиды. Это – первая линия терапии больных с бронхиальной астмой, базисная и, по сути, – самая эффективная, – отмечает Сергей Авдеев. – Эта терапия подходит для подавляющего большинства больных»
К сожалению, есть пациенты, с тяжелой (резистентной) бронхиальной астмой. Обычная терапия им не очень помогает, и врачи вынуждены добавлять таблетированные глюкокортикостероиды (их еще называют гормонами). Эта терапия оказывает определенный эффект, но она связана с побочными эффектами, которых очень много и они очень сложные.
В разных регионах доля таких пациентов разная. В некоторых странах «тяжелые» пациенты составляют 10%, в Российской Федерации их меньше – примерно 1%.
Биологические препараты
Многие годы основными препаратами для борьбы с бронхиальной астмой являлись глюкокортикостероиды. Но возможности этих препаратов ограничены — при системной применении и больших дозах эффективность терапии выходит на плато.
Сегодня для сложных пациентов открываются новые возможности. Таргетная терапия моноклональными антителами позволяет даже у самых тяжелых пациентов взять астму под контроль и избавить от необходимости приема таблетированных глюкокортикостероидов, и таким образом улучшить качество жизни, подчеркивает Сергей Авдеев.
Поскольку воспалительные процессы связаны с суперэкспрессией цитокинов, биологические препараты нацелены на снижение их активности. Они позволяют помочь очень многим пациентам. На сегодняшний день в России зарегистрировано 5 биологических препаратов для лечения бронхиальной астмы, и три из них – за последний год.
Сложное заболевание
Проблема бронхиальной астмы заключается не только в том, что таких пациентов много, но и в том, что бронхиальная астма – это гетерогенное заболевание. Есть особые фенотипы, особые группы пациентов, которые имеют свое собственное течение заболевания, и которым нужно особое лечения, подчеркивает д.м.н, профессор, заведующая кафедрой клинической аллергологии и иммунологии РМАНПО Наталья Ненашева.
Примерно у 5% пациентов астма сочетается с атопическим дерматитом, отмечает Наталья Ильина, д.м.н., профессор, заместитель директора по клинической работе, главный врач Института иммунологии ФМБА РФ. «Атопический дерматит – это аллергическое воспаление кожи, как правило, генетически детерминированное, которое часто сочетается с респираторными симптомами. Это системное заболевание, и такие пациенты характеризуются полиорганностью. В отечественной медицине сочетание этих двух заболеваний получило название «тяжелый атопический синдром». Заболевание характеризуется обширностью пораженных покровов и сильным зудом», – говорит она.
Но и для таких пациентов, как оказалось, можно подобрать эффективное лечение – терапия, которая блокирует сразу два вида интерлейкина (5, 13), помогает и при астме, и при тяжелых формах атопического дерматита.
Возросшая роль врача
Но применение современных методов терапии связано с необходимостью обучения врачей ведению сложных пациентов, и даже переосмысления организации медицинской помощи, отмечает Сергей Авдеев.
Не для всех фенотипов созданы биологические препараты. Так, для астмы, в основе которой лежит Т2-воспаление, есть эффективная терапия. Но для пациентов с неаллергической астмой, которая связана с ожирением, курением, сегодня нет таргетных препаратов.
Поэтому задача врача – верно определить, кому из пациентов подойдет таргетная терапия. Если же лечение подобрано правильно, то, по словам Натальи Ильиной, у таких пациентов не только облегчаются симптомы, но и начинается другая жизнь.