Что находится в ямке на шее спереди
Симптом «кома в горле»
Это одна из самых распространённых жалоб, с которой человек приходит к эндокринологу.
Ком в горле можно охарактеризовать как неболевое ощущение присутствия объёмного инородного тела в горле, обычно в районе яремной ямки, это такая «ложбинка» между ключицами.
Это может ощущаться как «щекотание» в горле, чувство «застрявшей таблетки». Этот симптом отличается от симптома дисфагии свободным прохождением пищи через пищевод без попёрхивания и удушения.
По сути это невроз глотки. Но чтобы это понять надо разобраться с критериями. По медицинским параметрам симптом «кома в горле» выставляется по следующим Римским рекомендациям III (при условии, что симптомы присутствуют уже не менее 3 месяцев, это не «разовая акция».
Для диагностики этих состояний требуется пройти:
Собственно globus hystericus могут дополнять и другие жалобы, поддтверждающие его психогенную природу, а это:
Поэтому дисфагии делят по уровням возникновения, что облегчает диагностику:
— ротоглоточная: церебральная, нервно-мышечная, механическое препятствие прохождения пищи и пищеводная.
С целью диагностики врач может провести опрос пациента по специальному врачебному «Опроснику по дисфагии Клиники Мэйо». На основе которого и решается – какие диагностические мероприятия применить в конкретном случае.
В основе дисфагии, в отличие от «кома в горле» всегда находится конкретное заболевание.
Лечение проводится в зависимости от установленной причины.
Боль в шее спереди
Боли в шее спереди — это болезненность различной интенсивности, ощущаемая по передней поверхности шеи. Локальные или разлитые боли возникают при травмах и воспалительных процессах в органах шеи, патологиях щитовидной железы, лимфаденитах и сиалоаденитах. Для выяснения причины неприятных ощущений используются ультразвуковая визуализация, рентгенологическое обследование, радиосцинтиграфия, электрофизиологические методы, лабораторные анализы, инвазивные подходы исследования. Для купирования острого болевого синдрома применяются анальгетики, противовоспалительные средства, физиотерапевтические методы.
Причины боли в шее спереди
Заболевания щитовидной железы
Поражение органа может встречаться у людей всех возрастов, в том числе и у детей. Болезненность в шее спереди может стать следствием как воспалительных процессов, так и эндокринной патологии. Боли усиливаются при движениях головы, особенно при наклонах головы вперед. Симптому сопутствуют повышенная температура, усиленная потливость, постоянное чувство жара, учащенное сердцебиение. Зачастую болевые ощущения вызывают следующие причины:
Сиаладенит
При поражении подчелюстных слюнных желез обычно предъявляются жалобы на резкую болезненность в передней части шеи, иррадиирующую в ухо, нижнюю челюсть. Неприятные ощущения имеют тенденцию к усилению при поворотах головы, жевательных и глотательных движениях. Очень быстро образуется припухлость и уплотнение размером до нескольких сантиметров. Из-за уменьшения количества слюны становится трудно принимать пищу, наблюдается постоянная сухость во рту. Зачастую сиаладенит протекает с нарушениями общего состояния — субфебрильной лихорадкой, ознобом, слабостью.
Гнойное воспаление
Частые причины резких болей — гнойные процессы в глотке, которые переходят на прилежащую клетчатку с развитием заглоточного абсцесса. Пациенты жалуются, что шея начинает болеть спереди, кожа в этой части горячая на ощупь и ярко-розовая. Болевые ощущения сильные, пульсирующие. Из-за резкого дискомфорта человек отказывается от пищи и воды. Симптом протекает на фоне фебрильной лихорадки. Подобные проявления могут обнаруживаться при обширных паратонзиллярных абсцессах, осложняющих бактериальную ангину.
Миозиты
Воспаление мышц шеи вызывает резкие стреляющие или тупые боли в шее, беспокоящие в течение нескольких дней или даже недель. Болезненность при миозите чаще возникает после переохлаждения, воздействия сквозняков. Как правило, болевые ощущения отмечаются спереди шеи, переходят в область подбородка, ключицы и плечи. Интенсивность усиливается при длительном пребывании в одной вынужденной позе, тяжелых физических нагрузках. Если симптомы со временем усугубляются, мешают выполнять повседневную работу, необходимо обратиться к специалисту для установления причины, почему заболела шея.
Шейный плексит
Ревматические заболевания
Боли спереди в области шеи наблюдаются при системных патологиях соединительной ткани (коллагенозах) с преимущественным поражением мышечной ткани и кожи — склеродермии, дерматомиозите. Типичны постоянные болезненные ощущения тянущего или ноющего характера, которым сопутствуют уплотнение и отек кожных покровов. Стреляющие боли с иррадиацией в переднюю поверхность шеи возможны при вовлечении позвоночного столба на фоне ревматоидного артрита. При коллагенозах наряду с локальными симптомами развиваются признаки поражения других систем.
Лимфаденит
Частые причины, обусловливающие болезненные ощущения в верхних отделах шеи — воспалительные процессы в лимфоидной ткани. Пациенты отмечают сильную локальную боль в подчелюстной области с одной стороны. Дискомфорт усугубляется при разговоре, наклоне головы в сторону поражения. Симптом сочетается с припухлостью размером от горошины до грецкого ореха. Кожа над образованием отечна и гиперемирована. При воспалении лимфоузлов наблюдается высокая температура тела, общая слабость, возможны миалгии. Подобная клиническая картина характерна и для лимфангитов.
Поражение хрящей гортани
Сильные тупые боли по срединной линии шеи могут быть проявлением туберкулезного процесса хрящевой ткани гортани. Мужчины отмечают локальный дискомфорт в области кадыка. Помимо болевого синдрома, обнаруживаются длительная субфебрильная температура тела и повышенная ночная потливость. При хондроперихондрите гортани возникают резкие боли в верхней и средней трети шеи. Также в этой области пальпируется округлое болезненное образование, кожа над которым приобретает ярко-красный цвет. Симптомы вызывают и другие причины: рецидивирующий перихондрит, аномалии развития.
Стенокардия
При атипичных вариантах приступов стенокардии пациенты вместо сжимающих болей в сердце чувствуют, что болит шея спереди. Болевые ощущения очень сильные, сочетаются с чувством нехватки воздуха, становится трудно разговаривать и глотать. Помимо болезненности отмечаются и другие симптомы: резкая слабость, холодный пот и побледнение конечностей, одышка. Интенсивные боли в шейной области, возникающие на фоне дискомфортных ощущений в сердце, сопровождающиеся предобморочным состоянием, бледностью и страхом смерти, могут свидетельствовать о развитии инфаркта миокарда.
Травмы
Сильные боли могут появиться после ударов в область шеи спереди, спортивных травм, автомобильных аварий. При легких повреждениях, ушибах болевой синдром сохраняется на протяжении нескольких дней, нарушения дыхания и глотания обычно отсутствуют. При повреждениях внутренних органов, прежде всего травмах гортани, пациенты жалуются на нестерпимые боли, которые сочетаются с одышкой, кровохарканьем. В любом случае после травм шейной области необходимо как можно скорее обратиться к врачу для определения степени повреждений и оказания медицинской помощью.
Болезни внутренних органов
При воспалительных заболеваниях слизистой оболочки трахеи или пищевода болевые ощущения могут локализоваться спереди по поверхности шеи. В этом случае они называются отраженными болями. При эзофагитах помимо болезненности беспокоит нарушение глотания, наблюдается постоянная изжога и загрудинный дискомфорт. В случае трахеитов боли спереди шеи возникают на фоне мучительного сухого кашля, повышения температуры тела до субфебрильных цифр, иногда развивается одышка. Болевой синдром может служить признаком распространенного медиастинита с вовлечением шейной клетчатки.
Редкие причины
Диагностика
Если у больного шея болит спереди, ему нужна консультация врача-терапевта, который либо назначает обследование самостоятельно, либо направляет пациента к узкому специалисту. Диагностический поиск включает инструментальные методы визуализации для выявления патологических изменений, из-за которых шея заболела спереди. Для уточнения диагноза проводятся лабораторные методы. Наиболее информативными для выявления причины расстройства являются:
При обнаружении на рентгенограммах подозрительных объемных образований щитовидной железы необходимо сделать биопсию узла для исключения злокачественного перерождения клеток. Также может осуществляться диагностическая пункция лимфатического узла. Для верификации ревматической причины возникновения болей в шее исследуют кровь на ревматоидный фактор, специфические антитела. Пациенту может потребоваться консультация остеопата, эндокринолога.
Лечение
Помощь до постановки диагноза
Появление болезненности в переднебоковой шейной области является признаком различных заболеваний, поэтому для выявления непосредственной причины требуется консультация специалиста. До верификации диагноза при сильных болях в шее спереди для устранения дискомфорта допускается прием анальгетиков из группы НПВС. Без назначения врача нежелательно применять согревающие компрессы или другие местные воздействия на шейную область, поскольку это может усугубить симптомы. Важно максимально ограничить движения в шейном отделе позвоночника.
Консервативная терапия
Медикаментозное лечение в первую очередь направлено на устранение основного заболевания как причины болезненности, также обязательно проводится симптоматическая терапия для купирования болевого синдрома. При хронических болях показаны методы физиотерапии — электрофорез с противовоспалительными средствами и местными анестетиками, лазеротерапия и УВЧ. В остром периоде физиотерапевтическое лечение нежелательно. Необходимо обеспечить максимальный функциональный покой для шеи и головы. Из фармацевтических препаратов чаще всего назначают следующие группы:
Хирургическое лечение
При нестерпимых болях в шее выполняется местная анестезия в виде новокаиновых блокад. При формировании гнойника в заглоточном пространстве или в случае нагноения срединной кисты шеи необходимо оперативное вскрытие абсцесса и постановка адекватного дренажа. После рассечения капсулы гнойника обязательно промывают полость растворами антибиотиков и антисептиков. При осложнении сиалоаденита стриктурами выводящего протока требуется его бужирование с последующим введением протеолитических ферментов.
В случае разрастания узлового зоба щитовидной железы, который сопровождается болями и компрессионным синдромом, показаны различные по объему хирургические вмешательства. При сохраненной функции остальной части органа проводится энуклеация узла, при диффузной патологии – гемитиреоидэктомия или субтотальная резекция щитовидной железы. При тяжелых травмах шеи с повреждением внутренних органов выполняют ревизию, удаление костных отломков и устранение дефектов полых органов.
Что находится в ямке на шее спереди
Опухоли основания черепа, которые всегда располагаются вблизи важных нервных и сосудистых образований, являются одним из сложнейших разделов хирургии. Удаление этих образований стало возможным после появления новых анестезиологических методик, совершенствования методов лучевой диагностики и развития микрохирургической техники.
Поскольку эти опухоли встречаются очень редко, а лечение их представляет собой очень сложный процесс, помощь таким пациентам должна оказываться междисциплинарной бригадой специалистов, в которую обычно входят нейрохирурги и оториноларинголог.
К сосудистым опухолям, поражающим основание черепа, относят гемангиомы, гемангиоперицитомы, лимфангиомы, ювенильные ангиофибромы носоглотки, ангиоматозные менингиомы и параганглиомы (гломусные опухоли). Все они встречаются достаточно редко,поэтому точная информация о заболеваемости отсутствует. Обсуждение большинства этих новообразований выходит за рамки данной главы. Здесь мы сосредоточимся на опухолях яремного отверстия и параганглиомах.
Яремное отверстие представляет собой сложное анатомическое образование, расположенное на стыке височной и затылочной костей. Наиболее распространенным сосудистым новообразованием этой области является опухоль каротидного гломуса. Эта доброкачественная опухоль происходит из нейроэндокринных вегетативных хеморецепторных клеток (каротидных телец) луковицы яремной вены и окружающих тканей, она относится к группе опухолей, которые называют параганглиомами.
Параганглиомы могут иметь различную локализацию, они могут возникать в области каротидного гломуса, блуждающего гломуса (нижний блуждающий ганглий, glomus vagale) и барабанного гломуса (среднее ухо). Обычно это гиперваскуляризированные, медленно растущие опухоли, но в некоторых случаях они могут отличаться агрессивным и даже злокачественным течением.
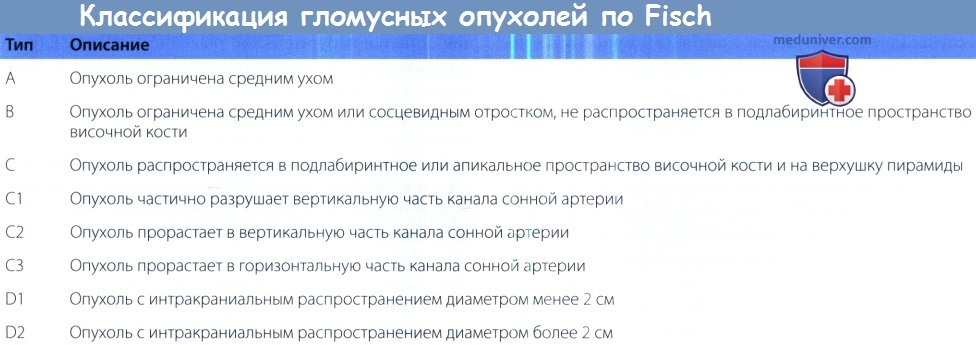
а) Эпидемиология. Опухоли яремного гломуса встречаются очень редко, приблизительно с частотой в один случай на 1,3 миллиона человек в год. Тем не менее, они остаются самыми распространенными опухолями среднего уха и вторыми по распространенности опухолями височной кости (после вестибулярных шванном). Средний возраст первичного обращения к врачу колеблется от 40 до 70 лет, опухоли чаще встречаются у женщин в соотношении 6:1.
Чаще опухоли возникают на левой стороне, в 3-10% спорадических случаев и 25-50% наследственных случаев опухоль возникает сразу на нескольких участках.
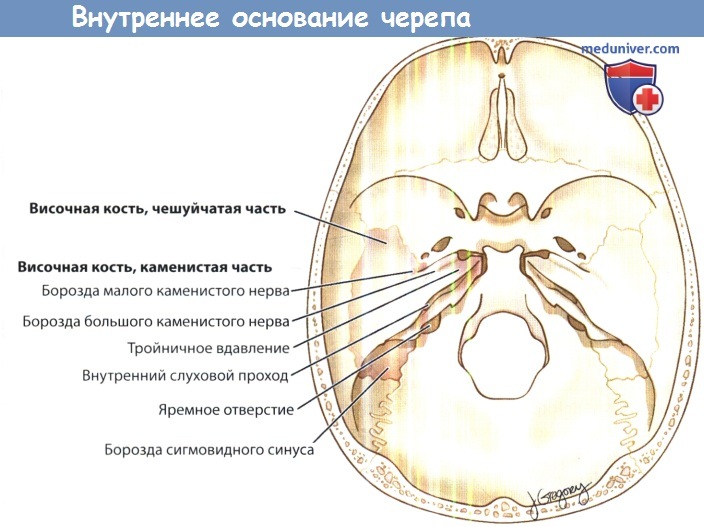
б) Анатомия гломусных опухолей яремного отверстия. Яремное отверстие, пожалуй, является самым сложно устроенным отверстием основания черепа. Оно представляет собой неправильной формы щель в задней черепной ямке, которая располагается между височной и затылочной костями. Через нее проходят и сосуды, и нервы.
Иногда термины яремное отверстие (jugular foramen) и яремная ямка (jugular fossa) используются взаимозаменяемо для обозначения яремного отверстия. Но, строго говоря, термином «яремная ямка» следует обозначать только глубокое вдавление, которое можно увидеть с наружной стороны основания черепа. Анатомически эти углубление располагается сразу под яремным отверстием, в нем находится луковица яремной вены.
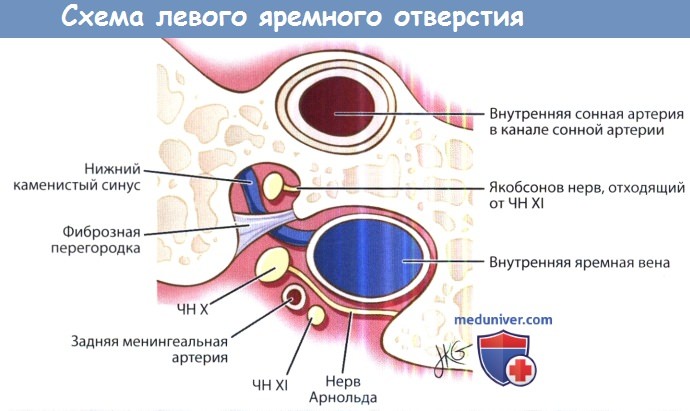
Фиброзным тяжем (яремный отросток) яремное отверстие подразделяется на две части: более крупную заднелатеральную (pars venosa) и меньшую переднемедиальную (pars nervosa). Через pars venosa проходит луковица яремной вены, задняя менингеальная артерия, черепные нервы (ЧН) X и XI. Через pars nervosa проходят нижний каменистый синус и ЧН X.
В задней части яремного отверстия происходит слияние нижнего каменистого синуса и сигмовидного синуса, в результате которого формируется внутренняя яремная вена. В месте формирования внутренней яремной вены имеется небольшое ее расширение, которое называется яремной луковицей. Медиальнее верхней луковицы и кзади от места впадения нижнего каменистого синуса проходят нижние черепные нервы. Яремный канал направляется к выходу из черепа в переднем, нижнем и латеральном направлении.
Внутренняя яремная вена спускается вертикально вниз на шею, сначала она проходит латеральнее внутренней сонной артерии, а затем латеральнее общей сонной артерии. У основания шеи яремная вена сливается с подключичной веной, образуя плечеголовную вену (безымянную). Сразу перед местом слияния яремная вена имеет второе расширение, нижнюю луковицу.
Вблизи яремного отверстия на уровне основания черепа расположено много важных анатомических образований, в том числе внутренний слуховой проход, среднее ухо, медиальная часть наружного слухового прохода (сверху), лицевой нерв (сзади и латеральнее), внутренняя сонная артерия (кпереди) и сонный канал. На уровне выходного конца яремного отверстия внутренняя сонная артерия, внутренняя яремная вена и ЧН VII, X, XI и XII располагаются в пределах участка размерами в 2 см.
В состав языкоглоточного и блуждающего нерва входят парасимпатические волокна, начинающиеся от ганглиев, расположенных в пределах яремного отверстия. Наиболее крупными из них являются барабанная ветвь языкоглоточного нерва и ушная ветвь блуждающего нерва, они формируют сложные нервные сплетения в пределах яремного отверстия и барабанной полости. Гломусные опухоли обычно образуются именно в этих участках на уровне вегетативных ганглиев.
Поскольку строение этой области может быть крайне вариабельным, для определения точного расположения опухоли в пределах основания черепа нужно подробно изучать результаты компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ) каждого пациента. Например, у некоторых пациентов яремная луковица может располагаться очень высоко, почти на уровне внутреннего слухового прохода. В таких случаях при высверливании внутреннего слухового прохода может произойти повреждение яремной луковицы, которое ведет к появлению значительного кровотечения.
Получить детальную информацию о строении данной области можно, изучая КТ высокого разрешения с реконструкцией в трех проекциях (аксиальной, фронтальной, сагиттальной). Чтобы лучше представлять себе трехмерную анатомию височной кости, все обучающиеся должны выполнять диссекции височных костей на трупах с использованием микроскопического оборудования.
ЧН — черепной нерв.
в) Причины и механизмы развития опухоли яремного отверстия. Опухоли каротидного гломуса являются примером хемодектом или нехромаффинных параганглиом. Они происходят из нехромаффинных гломусных клеток, которые являются частью симпатической нервной системы и происходят из эмбрионального нервного гребня. Соответственно, по классификации ВОЗ они относятся к нейроэндокринным опухолям, происходящим из нервного гребня. Также хемодектомы могут возникать на других участках тела, например, в сонное влагалище.
Считается, что гломусные опухоли происходят из хеморецепторных клеток, расположенных на адвентиции луковицы яремной вены. Они могут быть связаны либо с барабанной ветвью языкоглоточного нерва (нерв Якобсона), либо ушной ветвью блуждающего нерва (нерв Арнольда), оба из которых проходят вблизи луковицы яремной вены. Достаточно часто эти опухоли секретируют нейропептиды и катехоламины, что в некоторых случаях может приводить к появлению артериальной гипертензии, повышенному потоотделению, тахикардии и головных болей.
Чаще всего опухоль окружена капсулой. При наблюдении невооруженным глазом имеет лиловый оттенок. Растут они обычно медленно, постепенно разрушая костные ткани вокруг яремного отверстия. В пределах височной кости они распространяются вдоль путей наименьшего сопротивления (воздухоносные ячейки, просвет сосудов, отверстия в основании черепа, слуховая труба). Опухоль проникает в окружающую костную ткань и подвергает ее дольчатой эрозии. Слуховые косточки часто остаются интактными. Увеличиваясь в размерах, опухоль может сдавливать окружающие сосуды и приводить к окклюзии самого яремного отверстия.
Гломусные опухоли всегда обильно кровоснабжаются, они обладают способностью подпитываться из многочисленных кровеносных сосудов окружающих тканей. Очень часто опухоли кровоснабжаются за счет ветвей наружной сонной артерии, особенно восходящей глоточной артерии и затылочной артерии. Важную роль в повышении васкуляризации этих опухолей могут играть факторы роста сосудов. Крупные опухоли могут прорастать через стенку сонной артерии и питаться непосредственно из нее, другие иногда прорастают в просвет яремной луковицы.
Гистологически гломусные опухоли состоят из крупных или полигональных клеток, которые объединяются в небольшие группы («zellballen»). Эти клетки распределены между сосудами. Основная клетка опухоли («главная» клетка) положительна на хромогранин и нейрон-специфическую енолазу. Клеточный матрикс, окружающий группы опухолевых клеток, состоит из поддерживающих клеток, положительных на белок S-100 и, иногда, на глиофибриллярный кислый белок (GFAP).
Примерно в 4% случаев гломусные опухоли метастазируют. Высокая степень злокачественности характерна для опухолей, в которых отмечается снижение количества главных клеток, а также обнаружение в поддерживающих клетках S100 и GFAP (после правильного окрашивания). Отличить метастазы от многоочаговой формы заболевания можно по их расположению. Метастазы обнаруживают в легких, лимфоузлах, печени, позвоночнике, ребрах и селезенке. Озлокачествление опухоли, вероятно, связано с мутациями ТР53 и p16INK4A, но также характеризуется иммуногистологическим обнаружением MIB-1, Bcl-2 и CD3.
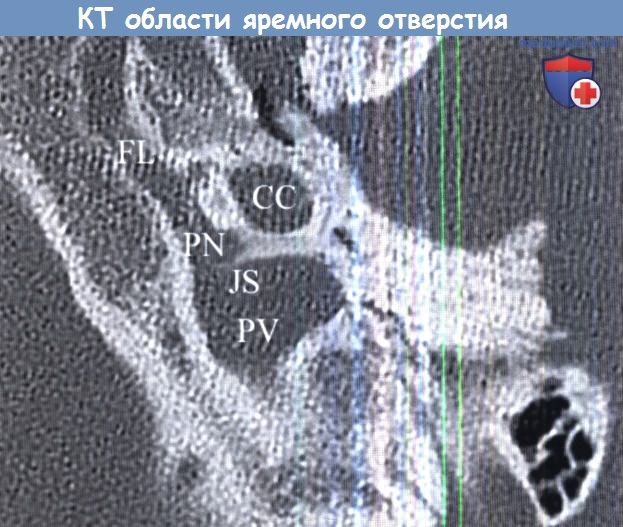
FL—рваное отверстие, JS—яремный гребень, PN — нервная часть, PV—сосудистая часть. 
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Боль в гортани
Общие сведения
Гортань является верхним отделом дыхательных путей, а также органом голосообразования. Расположена она на уровне III-VI шейных позвонков (у детей несколько выше), сверху открывается в глотку, внизу переходит в трахею. Остов гортани образован хрящами:
непарными (перстневидным, щитовидным, надгортанником);
парными (черпаловидным, рожковидным, клиновидным)
Они соединены между собой суставами и связками. Подъязычно-щитовидная, мембрана связывает гортань с подъязычной костью. Между щитовидным и перстневидным хрящами находится перстнещитовидная связка. К рассечению ее прибегают иногда при остром ларингостенозе.
На внутренней поверхности гортани имеются голосовые складки, основу которых составляют парные голосовые связки и голосовые мышцы. Выше них располагаются преддверные складки, основу их составляют связки преддверия. Между преддверными и голосовыми складками с каждой стороны расположены желудочки гортани.
Пространство между голосовыми складками называется голосовой щелью. В полости гортани выделяют три отдела: верхний, или преддверие (над преддверными складками), нижний (под голосовыми складками) и средний, наиболее узкий, расположенный между преддверными и голосовыми складками.
Слизистая оболочка гортани покрыта цилиндрическим мерцательным эпителием. На голосовых складках и верхних участках надгортанника эпителий многослойный плоский. Подслизистый слой нижнего отдела гортани рыхлый, склонный к отеку, особенно в детском возрасте.
Гортань выполняет дыхательную, защитную (спазм гортани и кашель при попадании в нее инородного тела или наличии в воздухе вредных примесей) и голосообразовательную функцию.
Боль в гортани при заболеваниях
При ушибах, сдавлении, переломах хрящей, отрыве гортани от трахеи может наступить шок. Другие признаки повреждения выражены следующими характерными симптомами:
боль в гортани при глотании и кашле;
При пальпации отмечаются крепитация подкожной клетчатки (подкожная эмфизема), хруст сломанных хрящей. Пострадавшему может угрожать удушье, вызванное смещением, отеком гортани и эмфиземой средостения.
Отравления кислотами и едкими щелочами (уксусная эссенция, паяльная жидкость, жидкость для мытья ванн, карболовая, щавелевая кислота, каустическая сода, нашатырный спирт). Признаками отравления являются ожог губ, слизистой оболочки рта, а также:
обильное выделение слюны;
Из воспалительных заболеваний гортани чаще всего встречается острый и хронический ларингит. Реже развиваются абсцесс, флегмона, хондроперихондрит, дифтерия, туберкулез и сифилис гортани. Абсцесс возникает в результате внедрения возбудителей инфекции при травме слизистой оболочки гортани. Заболевание вначале протекает как обычная ангина, в последующем присоединяются охриплость и затруднение дыхания.
Флегмона гортани протекает со следующей симптоматикой:
высокая температура тела;
резкая боль в гортани при глотании,
На этом фоне, а также как осложнение гриппа может возникнуть хондроперихондрит гортани, при котором воспалительный процесс распространяется на гиалиновые хрящи гортани, вызывая их нагноение и расплавление с образованием свищей и секвестров.
Дифтерия гортани (дифтерийный круп) встречается чаще у детей. За счет образования фибринозного экссудата в области голосовых связок и под ними развиваются нарастающий стридор, ларингостеноз, наблюдается боль в гортани. Отмечается тяжелая интоксикация.
Туберкулез гортани чаще является осложнением туберкулеза легких. Жалобы больных на першение в горле, боль в гортани, охриплость голоса, зависят от стадии, локализации, распространенности и формы процесса. При диагностике следует учитывать анамнез, жалобы, общее состояние больного, данные лабораторных исследований (обнаружение в мокроте микобактерий туберкулеза, результаты туберкулиновых проб). Больного с подозрением на туберкулез гортани необходимо направить к врачу-фтизиатру или оториноларингологу.
Рак гортани
Рак гортани наблюдается преимущественно у мужчин обычно в возрасте старше 40 лет. Предраковыми заболеваниями гортани могут быть:
При раке верхнего отдела (преддверия) гортани наблюдаются першение, ощущение инородного тела и боль в гортани при глотании, часто иррадиирующая в ухо. При раке истинных голосовых связок наиболее характерным начальным симптомом является охриплость голоса.
При раке нижнего отдела гортани более типичными являются медленно нарастающее затруднение дыхания и хрипота. По мере распространения опухоли на окружающие ткани и органы указанные симптомы усиливаются, постепенно развивается ларингостеноз, появляются метастазы в лимф, узлах шеи, ухудшается общее состояние больных.
При локализации на истинных голосовых связках очень рано нарушается голосообразование: вначале изменяется тембр голоса, он становится грубоватым, а затем появляется хрипота. Хрипота чаще всего и заставляет больного обратиться к врачу.
В дальнейшем, по мере роста опухоли, хрипота усиливается, больной может говорить только шепотом. Наряду с этим развивается другой симптом, одышка. В запущенных стадиях появляются боли при глотании.
При раке надгортанника и черпаловидных хрящей чувству боли предшествует ощущение неловкости или чего-то постороннего. В случае распада опухоли и присоединения вторичного перихондрита боли в гортани значительно усиливаются. Спустя еще некоторое время появляется кровохарканье, поперхивание, присоединяется затруднение при прохождении пищи по пищеводу.
Распадающаяся опухоль издает зловоние. Больные теряют в весе, слабеют, нарастает кахексия. Клинические проявления рака гортани довольно разнообразны и зависят прежде всего от локализации и распространенности опухолевого поражения. Симптоматика рака надскладочного отдела скудна, вначале отмечаются в основном неприятные ощущения или незначительная боль в гортани.
При поражении голосовых складок ранним и основным признаком является постепенно нарастающая охриплость. Лишь рак подскладочного отдела длительное время протекает скрыто, затруднение дыхания усиливается постепенно и охриплость нарастает медленно.
Другие причины
Инородные тела попадают в гортань в основном из полости рта. Чаще наблюдаются у детей, имеющих привычку держать во рту мелкие предметы. Опасное состояние, связанное с попаданием в дыхательные пути небольших предметов: рыбьих костей, иголок, бусинок, монет. Если инородное тело не удается откашлять, оно проскальзывает вниз в трахею (вплоть до бронхов).
Основными симптомами гастроэзофагеальной рефлюксной болезни является:
острая боль в гортани;
жжение и чувство давления.
Женние возникает в подложечной области через 15-40 мин после еды и провоцируются продуктами, стимулирующими синтез кислоты и желчи: жареной, острой пишей, кислыми соками, алкоголем, особенно красным сухим вином, газированными, употреблением яиц всмятку, редьки, редиса, большого количества растительных жиров. При боли в гортане обращаються за помощью к оториноларингологу, онкологу, инфекционисту.